Лазеротерапия при переломе позвоночника
Главная → Терапия → Лазеротерапия при переломах
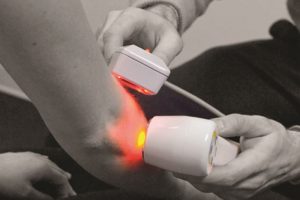
Перелом – нарушение целостности кости вследствие травмы, падения, ДТП, промышленной или природной катастрофы.
Признаки перелома
В результате непомерной нагрузки на кость происходит ее деформация, или, попросту говоря, перелом. Распознать его можно по ряду признаков:
- подвижность кости;
- хруст при травме (крепитация);
- болевой синдром;
- отек травмированного места;
- внешняя деформация;
- при открытых переломах – обломки кости в ране.
Кроме того, у больного проступает нездоровая бледность, учащается сердцебиение, наблюдаются скачки артериального давления, в особо тяжелых случаях спутанность сознания и обморок.
Методы диагностики переломов
При переломе могут отсутствовать один или несколько признаков, в этом случае пациента, после визуального осмотра, отправляют на рентгенографию или ультразвуковое исследование кости. Окончательный диагноз выставляют по их результатам.
Возможные осложнения
Не долеченный или вовремя не диагностированный перелом может стать причиной развития гангрены, остеомиелита, закупорки вен или паралича. Именно по этой причине необходима своевременная диагностика и лечение.
Лечение переломов
Лечение оперативное или консервативное осуществляют только в травмпункте или травматологическом отделении больницы. При неосложненных переломах накладывают гипсовую повязку или лангету, в некоторых случаях делают это под местной анестезией. При отягощенных переломах пострадавший нуждается в госпитализации. При переломах со смещением или компрессионных переломах уместно скелетное вытяжение. Если зафиксировать кость при помощи гипсовой повязки не представляется возможным, например, при переломе шейки бедра, то в ход идут различные металлоконструкции:
- внутренние: пластины, винты, штифты, скобы, спицы и т.д.;
- и внешние: компрессионно-дистракционные аппараты. Наибольшую популярность получил аппарат Елизарова.
В качестве дополнения к оперативной и стационарнойтерапиииспользуют лечебную физкультуру, массаж и различное физиотерапевтическое лечение:
- на первых этапах УВЧ, ультразвук и индуктотермию. Эти процедуры проводят для снятия боли, уменьшения отечности и восстановления кровообращения;
- на втором этапе применяют электростимуляцию мышц, электрофорез, ультрафиолетовое облучение и фонофорез;
- для ускорения процесса сращивания костей применяют лазерную терапию.
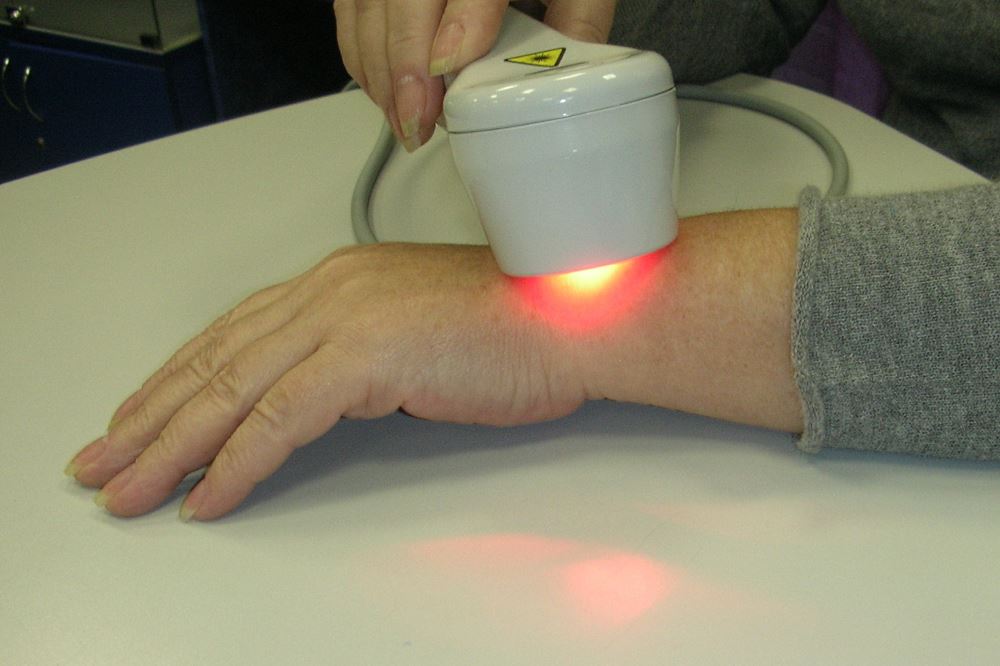
Лазер – оптическое устройство, испускающее поток высокоорганизованного в пространстве и времени электромагнитного излучения одного цвета. Лечебный эффект лазера кроется в уникальной длине волны, благодаря которой инфракрасный луч лазера проникает в глубины организма. Движущуюся по сосудам кровь лазер побуждает интенсивнее поставлять в клетки питательные вещества и кислород. В зависимости от длины волны лазер может использоваться в терапии для ускорения обмена веществ, что позволяет увеличить скорость регенерации тканей, снять воспаление и боль, уменьшить отеки. Благодаря направленности луча лазеротерапия действует именно на тот участок, на который он нацелен. Длина волны позволяет лучу проникнуть глубже по сравнению магнитной терапией и воздействовать на те ткани, которые недоступны магнитному полю.
Противопоказания к лазерной терапии
Несмотря на эффективность физиотерапевтического лечения при переломах, в некоторых случаях терапия противопоказана:
- лихорадка и сильно повышенная температура;
- открытая форма туберкулеза легких;
- остеомиелит или сепсис, развившиеся как осложнение после сложного перелома;
- злокачественное новообразование;
- нарушение свертываемости крови или патологии в работе органов кроветворения;
- беременность;
- период грудного вскармливания; детский возраст.
Перед процедурой лазеротерапии пациент обязательно должен предупредить врача о наличие пластин, спиц, винтов, скоб, спиц, кардиостимуляторов и прочих инородных включений в теле.


Перелом – нарушение целостности кости вследствие травмы, падения, ДТП, промышленной или природной катастрофы.
Признаки перелома
В результате непомерной нагрузки на кость происходит ее деформация, или, попросту говоря, перелом. Распознать его можно по ряду признаков:
- подвижность кости;
- хруст при травме (крепитация);
- болевой синдром;
- отек травмированного места;
- внешняя деформация;
- при открытых переломах – обломки кости в ране.
Кроме того, у больного проступает нездоровая бледность, учащается сердцебиение, наблюдаются скачки артериального давления, в особо тяжелых случаях спутанность сознания и обморок.
Методы диагностики переломов
При переломе могут отсутствовать один или несколько признаков, в этом случае пациента, после визуального осмотра, отправляют на рентгенографию или ультразвуковое исследование кости. Окончательный диагноз выставляют по их результатам.
Возможные осложнения
Не долеченный или вовремя не диагностированный перелом может стать причиной развития гангрены, остеомиелита, закупорки вен или паралича. Именно по этой причине необходима своевременная диагностика и лечение.
Лечение переломов
Лечение оперативное или консервативное осуществляют только в травмпункте или травматологическом отделении больницы. При неосложненных переломах накладывают гипсовую повязку или лангету, в некоторых случаях делают это под местной анестезией. При отягощенных переломах пострадавший нуждается в госпитализации. При переломах со смещением или компрессионных переломах уместно скелетное вытяжение. Если зафиксировать кость при помощи гипсовой повязки не представляется возможным, например, при переломе шейки бедра, то в ход идут различные металлоконструкции:
- внутренние: пластины, винты, штифты, скобы, спицы и т.д.;
- и внешние: компрессионно-дистракционные аппараты. Наибольшую популярность получил аппарат Елизарова.
В качестве дополнения к оперативной и стационарнойтерапиииспользуют лечебную физкультуру, массаж и различное физиотерапевтическое лечение:
- на первых этапах УВЧ, ультразвук и индуктотермию. Эти процедуры проводят для снятия боли, уменьшения отечности и восстановления кровообращения;
- на втором этапе применяют электростимуляцию мышц, электрофорез, ультрафиолетовое облучение и фонофорез;
- для ускорения процесса сращивания костей применяют лазерную терапию.

Лазер – оптическое устройство, испускающее поток высокоорганизованного в пространстве и времени электромагнитного излучения одного цвета. Лечебный эффект лазера кроется в уникальной длине волны, благодаря которой инфракрасный луч лазера проникает в глубины организма. Движущуюся по сосудам кровь лазер побуждает интенсивнее поставлять в клетки питательные вещества и кислород. В зависимости от длины волны лазер может использоваться в терапии для ускорения обмена веществ, что позволяет увеличить скорость регенерации тканей, снять воспаление и боль, уменьшить отеки. Благодаря направленности луча лазеротерапия действует именно на тот участок, на который он нацелен. Длина волны позволяет лучу проникнуть глубже по сравнению магнитной терапией и воздействовать на те ткани, которые недоступны магнитному полю.
Противопоказания к лазерной терапии
Несмотря на эффективность физиотерапевтического лечения при переломах, в некоторых случаях терапия противопоказана:
- лихорадка и сильно повышенная температура;
- открытая форма туберкулеза легких;
- остеомиелит или сепсис, развившиеся как осложнение после сложного перелома;
- злокачественное новообразование;
- нарушение свертываемости крови или патологии в работе органов кроветворения;
- беременность;
- период грудного вскармливания; детский возраст.
Перед процедурой лазеротерапии пациент обязательно должен предупредить врача о наличие пластин, спиц, винтов, скоб, спиц, кардиостимуляторов и прочих инородных включений в теле.
Дополнительная информация:
Постоянное развитие технологий в медицине коснулось и оперативного вмешательства при грыжах межпозвонковых дисков. Основные приоритеты развития — это малоинвазивность и быстрота возвращения пациента к активной жизни. Постепенно отходят в прошлое дискэктомия открытым доступом, травматичные операции, связанные с удалением дужек позвонков, например, ламинэктомия. Им на смену пришло следующее поколение операций: микродискэктомия, которая проводится с помощью операционного микроскопа с минимальным разрезом.
Но есть и методы оперативного лечения, которые позволяют обойтись вообще без разрезов. Это эндоскопическая дискэктомия, микроэндоскопическое вмешательство, а также лечение грыжи позвоночника лазером. О чём идёт речь? В чём состоит смысл этого метода, каковы его преимущества и недостатки? Кому он показан и противопоказан, как готовиться к процедуре, и как проводится лечение грыжи диска лазером?
Суть методики
Нужно помнить, что лазеротерапия с целью воздействия на грыжу на самом деле является частью малоинвазивной хирургии. И те, кто думают, что, применяя этот вид лечения, можно вообще обойтись без операции, неправы. Как можно говорить о консервативном способе лечения, когда межпозвонковая грыжа или ее фрагменты превращаются в пар, и этот пар под высоким давлением выводится наружу?
Выпаривание грыжи — настоящее оперативное вмешательство. Но лазерные способы деструкции грыж дисков или изменения их структуры не требуют основных атрибутов обычных операций, и протекают без разрезов, без кровопотери и боли, и поэтому не требуют введения эндотрахеального или внутривенного наркоза. Вполне достаточно местного обезболивания.
Далее будет рассмотрено лечение межпозвонковой грыжи с помощью лазерного излучения подробно. Но вначале следует выяснить, какие у этого метода есть преимущества и недостатки.
Видео процедуры
Достоинства лазерного воздействия
Следующие показатели и аргументы делают лазерные методы влияния на патологически измененный диск одними из лучших в наше время:
Однако у этих методов существуют и определенные недостатки.
Недостатки
Прежде всего, отсутствует большой объём научных данных, который позволяет уверенно говорить об отдаленном периоде, поскольку методика применяется сравнительно недавно. Никто не знает, как повлияет лазерное лечение на структуру диска у пациента через 30, 40, и более лет. Также:
-
этот вид лечения не является радикальным. Так, если говорить о протезировании диска, который с большим успехом проводят в странах Западной Европы, например в Чехии, Германии, то можно считать, что человек получает практически новый диск и возврат к свободе движений. После лазерных манипуляций у него остаётся старый диск, и зачастую с измененной структурой;
Показания к лазерным методам лечения
В различных статьях, посвящённых лечению осложнений компрессионно-ишемических проявлений остеохондроза, то есть протрузий и грыж, можно прочитать, что показанием к оперативному вмешательству являются:
- устойчивые боли, которые не купируются лекарственными препаратами;
- прогрессирование нарушений чувствительности с расширением зон;
- прогрессирующая слабость в мышцах, их гипотрофия, то есть развитие пареза, например, слабость в стопе, хлопающая или свисающая стопа, необходимость поднимать высоко ногу. В более мягком варианте — это снижение сухожильных рефлексов, ахиллова и коленного, если речь идёт о грыжах пояснично-крестцового отдела позвоночника.
- грыжа старше 6, максимум 7 месяцев, уже застаревшая, и количество воды в ней уже недостаточное для вапоризации и деструкции с помощью лазера;
- размер её не должен превышать 6 мм.
На практике нейрохирурги в России сталкиваются, как правило, с запущенными ситуации и чаще всего – с застарелыми и множественными, обызвествленными грыжами. В таком случае будут показаны традиционные виды лечения, и из малоинвазивных оперативных вмешательств следует рассматривать микродискэктомию и эндоскопическое удаление грыжи.
Противопоказания
Существует ряд состояний, когда лазерное излучение может принести больше вреда, чем пользы. Противопоказаны лазерные методики лечения грыж дисков в том случае, если:
- в этом сегменте существует аномалия костной структуры позвонков, например, наличие двусторонних грыж Шморля;
- при значительном сужении, или стенозе спинномозгового канала в месте предполагаемого вмешательства;
- по данным рентгеновского исследования, МРТ в межпозвонковом диске есть признаки дисцита, то есть воспаления, а в окружающей костной ткани позвонков имеются признаки спондилита.
Наконец, не используется лазерная технология в случае секвестрированной грыжи. Крайне нежелательно использовать лазерные методы, как уже говорилось выше, при больших размерах грыж, превышающих 6 мм. Конечно, никто не запрещает пациенту настаивать на этом методе лечения, но есть риск неполного удаления грыжи, и особенно в том случае, если пациент старше 50 лет, и у него есть разрывы в фиброзном кольце, то есть имеется высокий риск появления повторных протрузий и грыж в этом сегменте.
Безусловное противопоказание к лечению грыж лазером — это смещение позвонков и их выраженная нестабильность, опухоль в данном сегменте, даже доброкачественная гемангиома. С полным перечнем противопоказаний пациент знакомится на первичном приеме нейрохирурга, когда подбирается вид оперативного лечения. Как следует готовиться к лазерному лечению?
Секвестрированная грыжа на мрт.
Подготовка к процедуре
Прежде всего, стоимость одного койко-дня в странах с высоким уровнем развития медицины довольно высокая, и поэтому все анализы и исследования пациент выполняет амбулаторно. К ним относится выполнение компьютерной и магнитно-резонансной томографии с нужным разрешением, ЭКГ, общий анализ крови и мочи, исследование глюкозы крови, необходимые анализы на ВИЧ и сифилис.
Если нужно, то при наличии сопутствующих хронических заболеваний может потребоваться и разрешение соответствующих специалистов. Затем терапевт, выдает заключение о возможности проведения вмешательства на межпозвонковых дисках (в плане отсутствия противопоказаний).
Пациент приходит в клинику с соответствующим нейрохирургическим отделением, причём за час-полтора до оперативного вмешательства. Затем предстоит приём лечащего нейрохирурга, а также анестезиолога, несмотря на отсутствие общего наркоза. Накануне поступления в клинику пациенту нужно не есть и не пить с вечера, это оправданная мера предупреждения. Даже при отсутствии общего обезболивания может быть непредсказуемая реакция на местный анестетик, например, тошнота или даже рвота.
Затем пациент переодевается в стерильное белье и доставляется в операционный зал. Примерно через час, после окончания лазерного вмешательства он транспортируется в палату наблюдения, где и находится в течение 24 часов. Вставать и ходить можно уже в конце первого дня, то есть в день операции. Как правило, на следующий день пациент выписывается домой.
Положение пациента на операционном столе.
Подробности вмешательства
В настоящее время во всех странах с развитой медициной, например, США, Израиле, Германии, Чехии существуют три основных способа лазерного лечения грыж межпозвоночных дисков. Это:
- лазерная вапоризация, при которой испаряется часть диска, представляющая собой грыжу, или анатомический дефект.
При проведении лазерной вапоризации обезболивают кожу, подкожную клетчатку, поверхностные мышцы и связки позвоночника в необходимом сегменте. Затем производится прокол мягких тканей, и полую полужесткую, иглу, закрытую мандреном и способную изгибаться, проводят через межпозвонковое отверстие к необходимому диску.
После того, как под оптическим контролем достигнуто необходимое место, по ней проводят тонкий лазерный светодиод, на конце которого находится мощный инфракрасный лазер, излучающий определённое количество энергии. В этой же трубке есть и свободный канал, по которому должны обратно отводиться возникающее пары после закипания воды, входящей в хрящи диска. Проводя аналогию с огнестрельным оружием — это канал для отвода пороховых газов. Он нужен, чтобы не повышалось давление в зоне работы высокоэнергетического лазера.
В итоге размеры грыжи уменьшаются, внутридисковое давление тоже снижается, и зачастую прямо на операционном столе пациент говорит о полном исчезновении болевого синдрома.
Говоря простым языком, вапоризация — это высушивание грыжи мощным лазером, и уменьшение ее объема, при этом давление и уровень боли уменьшается.
- Второе вид малоинвазивной лазерной хирургии — лазерная реконструкция.
При этом не создаётся такого высокого энергетического излучения, и грыжа не испаряется, а только лишь изменяет структуру диска. Лазер умеренно нагревает хрящевую ткань примерно до 70 градусов по Цельсию.
Реконструкция — это лечебная попытка восстановить диск под действием лазерного излучения низкой мощности. Поэтому в том случае, если грыжа большая, или обызвествилась, или уже произошел разрыв фиброзного кольца, то этот метод будет бесполезен.
Послеоперационный период
Несмотря на то, что пациента на следующий день выписывают, он должен придерживаться как можно тщательно рекомендаций нейрохирурга, невролога, специалиста по лечебной физкультуре, врача-терапевта. Основные рекомендации сводятся к следующему:
- в течение 10 дней, при отсутствии противопоказаний, необходимо профилактировать воспалительный процесс в зоне лазерного воздействия.
Для этого применяются препараты из группы НПВС, из группы желательно селективных ингибиторов циклооксигеназы 2 типа. Обычно это (по МНН) кетопрофен, мелоксикам, нимесулид. Но во время приема следует помнить о противопоказаниях, при наличии обострения эрозивного гастрита и язвенной болезни желудка и двенадцатиперстной кишки, поскольку эти средства увеличивают риск эрозии и кровотечения;
- в течение месяца после операции запрещаются полностью любые физиопроцедуры, проводятся только лишь рассасывающие методики, например, магнитотерапия;
- физические упражнения можно применять только через месяц-полтора, следует также отказаться от посещения бассейна, как минимум в течение 4 недель после оперативного вмешательства;
- запрещаются интенсивные нагрузки на оперированный отдел позвоночника, такие как перенос тяжелых вещей, ремонт автомобиля, работа в саду;
- обычные нагрузки в виде работы по дому возможны, но при этом очень желательно в течение месяца после операции носить полужесткий корсет (при операциях на грыжах грудного и поясничного отдела). Его роль — не ограничивать обычный объем движений, но препятствовать случайным резким и быстрым наклонам и поворотам, которые могут ухудшать процесс восстановления тканей после лазерного вмешательства.
Шрамы после операции на спине.
Как показывает клиническая практика, именно несоблюдение этих правил, ощущение себя полностью здоровым и приводит к тому, что пациенту требуется повторное оперативное вмешательство на оперированном сегменте.
Плановый визит к нейрохирургу, к неврологу, обычно назначается через 2 месяца, так же, как и последующие визуализирующие обследования. Это связано с тем, что около 8 недель после операции проходит процесс организации фиброзного кольца, а внутри диска нормализуется физиологическое давление. Что касается рекомендации по соблюдению правил здорового образа жизни, то они очень просты. Это нормализация массы тела, укрепление мышц спины и брюшного пресса, то есть занятия лечебной гимнастикой и плаванием, регулярное прохождение курсов физиотерапевтических процедур и массажа.
Корсет для спины.
В том случае, если пациент хочет дополнительно поберечься, то ношение полужесткого корсета или воротника Шанца в случае грыж шейного отдела будет показано при планировании значительных нагрузок, например во время мытья окон, или хозяйственных работ. Эти несложные устройства предохранят спину или шею от чрезмерных движений, которые могут быть угрожающими по развитию вторичных, рецидивирующих протрузий и грыж.
Стоимость проведения лазерного лечения
Какова же стоимость этой современной операции на позвоночнике? Конечно, в ценообразовании играют роль множество факторов. На них влияет квалификация и опыт врача, сложность случая и наличие дополнительных факторов риска, необходимость использования тех или иных импортных приборов, а также количество дней, проведенных на стационарном лечении.
Гораздо выше цены в столицах, Москве и Санкт-Петербурге, но можно сказать, что чрезкожная вапоризация пораженного межпозвонкового диска, в среднем составляет от 150 до 250 тысяч рублей, в зависимости от сложности случая и выбранной клиники.
В заключение следует немного сказать об отзывах пациентов. Читать отзывы других пациентов перед тем, как лечь на операцию, даже такую малоинвазивную — весьма пагубная практика. Каждый человек представляет собой отдельный и уникальный клинический случай, и любой отрицательный отзыв никогда не будет сопровождаться рассказом о том, как пациент нарушал предписание врача. Может быть, он и не осознавал, что он в раннем послеоперационном периоде ведёт себя не так как нужно. В результате отзыв получится отрицательным, хотя лечение было проведено правильно, и по показаниям.
С другой стороны, положительные отзывы могут побудить пациента выбрать именно эту клинику и этого врача, но его личная ситуация будет изначально отличаться от тех пациентов, у которых не возникло риска рецидива. Поэтому на основе отзывов делать выводы можно только в том случае, когда всем предлагается совершенно одинаковый товар, и этот метод вряд ли будет полезен в медицине.
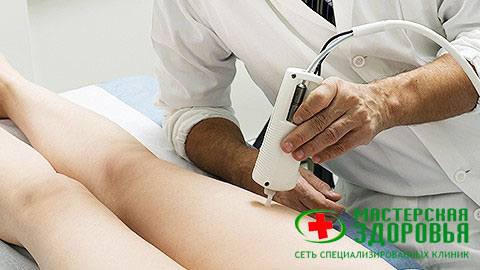
Лазеротерапия — это воздействие на организм при помощи слабого лазерного излучения. Оно обладает антибактериальным и антивирусным эффектом. Лазер прогревает мягкие ткани и сосудисто-нервные узлы, стимулируя их восстановление. Лечение лазером нормализует кровообращение, укрепляет позвоночник, ускоряет вывод из тканей токсинов и продуктов распада.
стоимость без скидки: от 1600 руб.
Суть метода лазеротерапии
Врач воздействует на поражённый участок лучом слабой интенсивности в течение 10-15 минут. Лазерное излучение аппарата проникает в ткани на 10-13 сантиметров и вызывает изменения на клеточном уровне.
Есть пять основных разновидностей лазеротерапии:
- Контактная. Лазерный излучатель контактирует с кожей пациента.
- Внутривенная. Лазер направляется внутривенно для обработки крови.
- Дистантная. Излучатель работает удалённо от кожи.
- Стабильная. Лазер не перемещается и на протяжении всего сеанса терапии воздействует только лишь на одну точку с определённого расстояния.
- Лабильная. Потоком лазера управляют, перемещая его в нужные точки в зависимости от потребностей лечения.
Лечение лазером стимулирует кровообращение, мембранный и внутриклеточный обмен веществ. Лазер повышает иммунитет и восстановительные процессы. Уже после второй процедуры пропадают боль и отёки, улучшается подвижность суставов. Лазеротерапия применяется при лечении пяточной шпоры, грыжи позвоночника и всех неврологических заболеваний.
Лазеротерапия на практике
Инфракрасное излучение проникает в ткани глубже, чем другие виды излучений — оно прогревает всю толщу кожи и подкожные ткани. Инфракрасный лазер лечит заболевания позвоночника и суставов. Лечение грыжи позвоночника лазером снимает отёк и воспаление. Лазер уменьшает размер грыжи, восстанавливает ткани межпозвоночного диска и стимулирует рост хрящевых клеток.
Если лечится, например, остеохондроз, лазеротерапия позвоночника позволяет стабилизировать кровообращение и ускорить доставку кислорода к мышечной и хрящевой тканям. Это приостанавливает развитие заболевания и стимулирует восстановление организма.
Воздействие может осуществляться как на тот участок позвоночника, что подвергся поражению, так и на конкретный ущемлённый нерв или весь позвоночный отдел.
Лечение пяточной шпоры лазером снимает боль и воспаление, улучшает кровообращение в тканях, но не убирает нарост на пятке. Лазерное лечение суставов нормализует питание сустава и обмен веществ в нём, ускоряет восстановление тканей вокруг сустава.
Красное излучение активно используется в косметологии. Лазер воздействует на верхние слои кожи и капилляры, улучшает кровообращение, ток лимфы и стимулирует обменные процессы. Такое воздействие позволяет улучшить питание тканей, вывести из них продукты распада и стимулировать процессы восстановления. Но для, например, лазеротерапии при грыже поясничного отдела такой вариант не подходит.
У лечения лазером позвоночника есть ряд показаний и противопоказаний.
Как записаться на сеансы лазеротерапии
На приёме врач осмотрит и опросит вас, уточнит симптомы. После обследования он поставит диагноз и скажет, какие процедуры помогут вам выздороветь. Мы часто назначаем лазерную терапию, так как она ускоряет лечение позвоночника и суставов. Например, лечение грыж шейного отдела позвоночника лазером может быть эффективнее консервативных альтернатив.
Показания к лазеротерапии
Заболевания опорно-двигательного аппарата
Лечение лазером рекомендовано при межпозвоночной грыже, протрузиях межпозвоночных дисков, остеохондрозе, пяточных шпорах. Болезни опорно-двигательного аппарата вызывают скованность в движениях, боль в спине, шее, пояснице, грудной клетке. Человек может чувствовать онемение рук и ног, быстро утомляться.
Заболевания нервной системы
Лазерная терапия помогает при любых формах радикулита, невритах, невралгиях, нервных тиках. Болезни нервной системы сопровождаются головной болью, головокружениями, тошнотой, шумом в ушах, обмороками, ухудшением памяти. Человек чувствует слабость в руках и ногах, быстро утомляется, у него могут быть проблемы со сном.
Заболевания и воспаления суставов
Лазерная терапия назначается при инфекционном, травматическом или ревматоидном артрите, миозитах, подагре, артрозах коленного и тазобедренного суставов, мелких суставов. Болезни суставов сопровождаются болью, отёком, покраснением и повышением температуры в области сустава. Человек не может свободно двигать суставом, при движениях слышится хруст.
Сосудистые заболевания
Лечение лазером показано при сосудистой недостаточности головного мозга, мигренях, головных болях, дисциркуляторной энцефалопатии. Сосудистые заболевания сопровождаются шумом в ушах и головокружениями, ухудшением памяти. Человек быстро утомляется, у него снижается работоспособность, он может быть рассеянным, раздражительным.
Последствия травм
Лазерная терапия облегчает последствия переломов, вывихов, повреждений связок, сухожилий и мягких тканей. Лазер стимулирует процессы восстановления, заживление ран, снимает боль, отёк и воспаление.
Противопоказания к лазерной терапии
Противопоказаниями для лазерного лечения являются:
- лейкозы и другие заболевания крови;
- острые инфекционные заболевания, опухоли;
- сахарный диабет, болезни щитовидной железы;
- почечная и печёночная недостаточность;
- заболевания сердечно-сосудистой системы;
- острые нарушения мозгового кровообращения;
- красная волчанка;
- психические заболевания.
Врачи клиник лазерной терапии не рекомендуют проводить лазеротерапию грыжи позвоночника и других патологий при беременности, высокой температуре и повышенной чувствительности кожи к свету.
Отзывы о лечении
Комплексное применение лазерной терапии



Часто задаваемые вопросы
От 5 до 15. Сеансы лазеротерапии проводятся не чаще, чем один раз в день в течение 8-10 минут.
Нет. При воздействии лазером вы чувствуете только приятное тепло в точке применения.
Не всегда. Лазеротерапию применяют для лечения заболеваний позвоночника и суставов на ранней стадии. Часто лазеротерапию используют для повышения эффективности других методов лечения.
Как мы работаем в условиях борьбы с коронавирусом
или позвоните нам по телефону +7 (812) 309-82-03

Консультация по телефону
Медицинский консультант расспросит о симптомах, подберет подходящего врача, расскажет про стоимость процедур и запишет на первичный приём.
Читайте также:


