Китофическая деформация позвонков что это
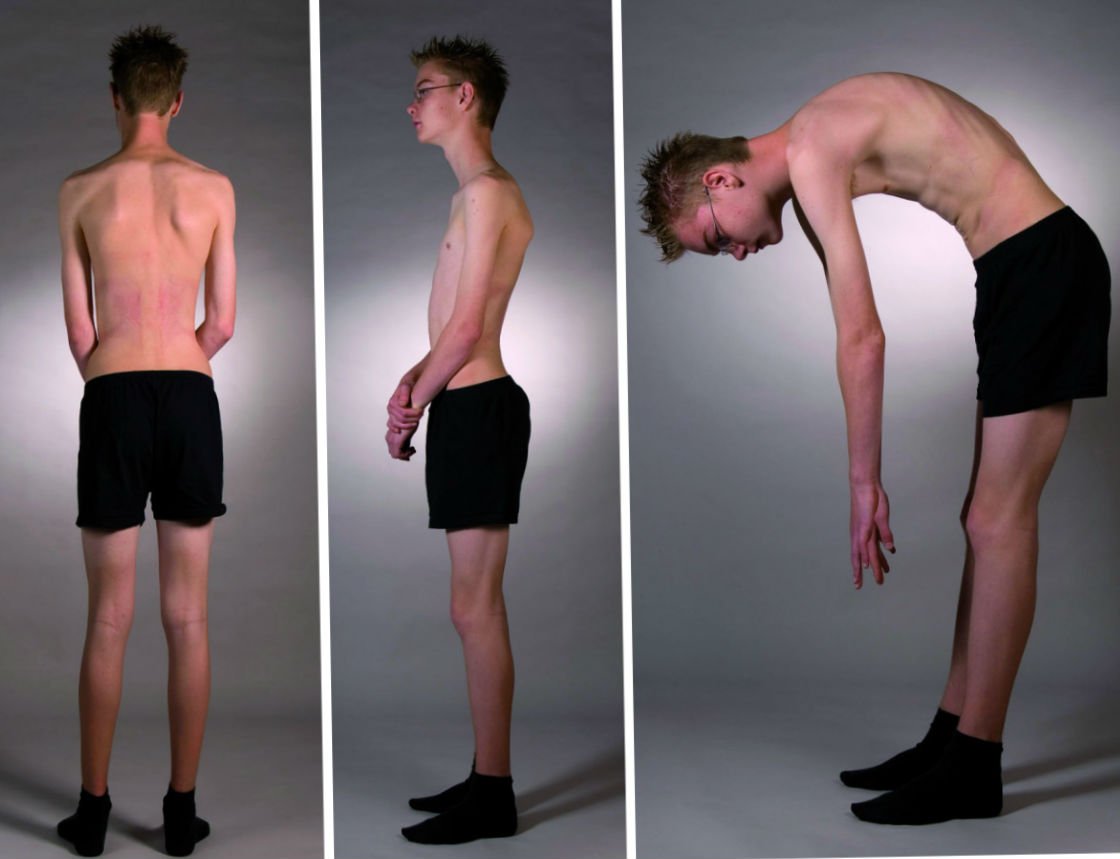
Позвоночный столб любого человека имеет физиологические изгибы, появившиеся, скорее всего, в ходе эволюции. Они помогают более равномерно распределить нагрузку на позвоночник. Изгиб вперед, имеющийся в поясничной области и шейном отделе, называют лордозом, изгиб назад, находящийся в грудном и крестцовом отделе – кифозом. В результате вид позвоночного столба сбоку имеет S-образную форму.
Иногда случается так, что эти изгибы становятся либо более выраженными, либо более сглаженными. Среди таких состояний часто встречается усиленный (патологический) кифоз в грудном отделе.
Причины появления кифоза
Кифоз в грудном отделе позвоночника может быть заложен на генетическом уровне, в таких случаях врачом выявляется семейный анамнез этой патологии. Бывают и врожденные искривления, являющиеся следствием аномального развития, при котором происходит срастание позвонков, изменение формы и их положений.
Приобретенные формы кифотических деформаций являются более распространенными и вызываются такими причинами:
- Перенесение рахита в раннем детстве приводит к изменениям в форме костей и мышц;
- Ослабление мышц спины в молодом возрасте приводит к развитию постурального кифоза (сутулости);
- дегенеративно-дистрофическое изменение межпозвоночных дисков;
- наличие в анамнезе травм спины;
- наличие или перенесение костного туберкулеза, следствием чего может стать разрушение тела позвонков;
- наличие в анамнезе компрессионного патологического перелома измененных позвонков;
- патологические изменения в суставах между отростками (встречается при болезни Бехтерева, анкилозирующем спондилите);
- последствие оперативного вмешательства в позвоночник или грудную клетку;
- наличие возрастных изменений в опорно-двигательном аппарате;
- наличие частичного паралича паравертебральных мышц , появляется при неврологических заболеваниях таких, как: полиомиелит, ДЦП, мышечная дистрофия и др.).
Признаки
Кифоз грудного отдела начинается с изменения формы тела позвонков. Свою новую, патологическую клиновидную форму они приобретают после разрушения. Следствием этих изменений являются возникшие неравномерные нагрузки на межпозвоночные диски и связки, что в конце концов неотвратимо приведет к их дегенерации и деформациям. В тех случаях, когда изначально появляется изменение дисков и суставов, тогда постепенно развивающиеся дистрофические нарушения в позвонках усиливают такой процесс. Отсюда видно, что в появлении грудного кифоза всегда принимают участие и костные, и хрящевые структуры.
Классификация
Кифотические изменения в грудном отделе могут иметь различную степень выраженности. Во время постановки диагноза врач оценивает угол изгиба (КУ или угол кифоза). Для того, чтобы вычислить этот показатель нужно провести 2 касательные линии – одну около II-III и XII грудных позвонков. Нормой КУ принято считать 15-30º, при этом верхушка физиологического кифоза должна располагаться в районе V грудного позвонка. В случае патологического искривления этот угол увеличивается.
Различают 4 степени выраженности грудного кифоза:
- I степень, легкая, КУ 31-40 ° ;
- II степень, средняя, КУ 41-50 ° ;
- III степень, выраженная, КУ 51-70 ° ;
- IV степень, сильно выраженная, КУ более 70 ° .
По внешнему виду деформации кифотические искривления могут быть дугообразными и угловыми.
По наличию компенсаторных изгибов в соседних с грудным отделах позвоночника бывают кифозы компенсированные и некомпенсированные. Когда вовлекается только грудной отдел, а плечи и таз при этом находятся в одной вертикальной плоскости – речь идет о компенсированной форме. Если же поражение более тяжелое и в это время происходит отведение плеч назад, а таз при этом смещается вперед с переразгибанием тазобедренных суставов и усилением поясничного лордоза – говорят уже о некомпенсированном кифозе.
По своей локализации кифотические деформации могут быть грудными (если в них вовлечены VI-X грудные позвонки) и пояснично-грудные (когда затрагиваются X-XII грудные и I-II поясничные позвонки).
По возникновению классификация кифоза включает в себя следующие патологические формы:
- рахитическую;
- сенильную;
- постуральную;
- туберкулезную;
- дегенеративную;
- компрессионную и посттравматическую;
- паралитическую;
- юношескую болезнь Шейермана-Мау;
- младенческую (которая проходит без вмешательств и лечений).
Кифоз – это вовсе не самостоятельное заболевание, а синдром при разных патологиях.
Проявление кифотических деформаций
Наличие у человека грудного кифоза заметит даже не специалист. Он выражается в деформации спины разной степени. Кроме этого могут появляться и некоторые другие признаки.
Симптомами кифоза считаются:
- нарушение осанки: сутулость, наличие горба или дугообразного выпячивания спины;
- изменения положений надплечий, которые в таких случаях могут смещаться по направлению кпереди и книзу;
- сужения грудной клетки и, как следствие, уменьшение объемов легких;
- ослабление мышц передней брюшной стенки из-за чего выпячивается живот;
- ослабление мышц вдоль позвоночного столба;
- изменение формы и положения диафрагмы;
- изменение положения лопаток;
- при наличии выраженной деформации происходит нарушение работы внутренних органов, что можно обнаружить во время функциональных проб или проследить в жалобе пациента;
- болевые ощущуния, которые являются следствием повышенного тонуса мышц спины или при компрессионных корешковых синдромах;
- наличие у пациента плоскостопия;
- при сдавливаниях нервных структур возможно появление параличей конечностей, изменение чувствительности.
Во время осмотра можно обнаружить дополнительные признаки. Например, при наклонах туловища вперед кифотическая деформация усиливается, при том, что в норме происходит выпрямление всех изгибов. При осмотре пациента спереди в то время, когда он наклоняется вниз с опущенными руками заметным становится изменение формы спины. Она выглядит угловатой благодаря смещению лопаток.
Кифозная деформация может сочетаться с отклонением позвоночника от средней оси. Такие состояния называют кифосколиозом.
Диагностика
Осмотр врачом позволяет обнаружить патологическое искривление, дать оценку вторичным неврологическим симптомам и состоянию внутренних органов пациента. При этом нужна консультация таких специалистов, как ортопед и невролог, а терапевт поможет понять, появились ли изменения в функционировании сердца и легких.
Для точного определения степени и этиологии кифотического искривления необходимо провести ряд других исследований. Одним из них и, пожалуй, основным рентгенография в боковой проекции. Во время такого исследования можно точно определить угол кифоза, состояние позвонков и дисков между ними. Зачастую выявление причины происходит уже на этом этапе. Определение положения ребер, купола диафрагмы, сердца и легких так же проводится благодаря рентгеновскому снимку.
Для получения полной клинической картины врачом могут назначаться и такие исследования, как:
- КТ;
- МРТ;
- ЭКГ;
- ЭМГ (регистрация потенциала мышц для определения их активности);
- спирография (определение объема легких и вида легочной недостаточности);
- при подозрениях на инфекционное происхождение назначают иммунологические и бактериологические исследования;
- детям проводят исследования для выявления рахита.
Кифотические деформации не являются самостоятельной болезнью, они проявляются в виде первичной патологии, которая способна захватить весь позвоночник. По этой причине во время постановки диагноза сначала указывают происхождение, потом - наличие кифоза и степень его выраженности, степень нарушения функции внутренних органов и неврологические проявления.
Лечение
Прием разнообразных лекарственных средств при кифотическом искривлении носит скорее вспомогательный характер, способный уменьшить болевые ощущения, снять тоническое мышечное напряжение и облегчить неврологические осложнения. Этиотропная терапия является единственным исключением (прием противотуберкулезных препаратов или химиотерапия при онкологическом процессе).
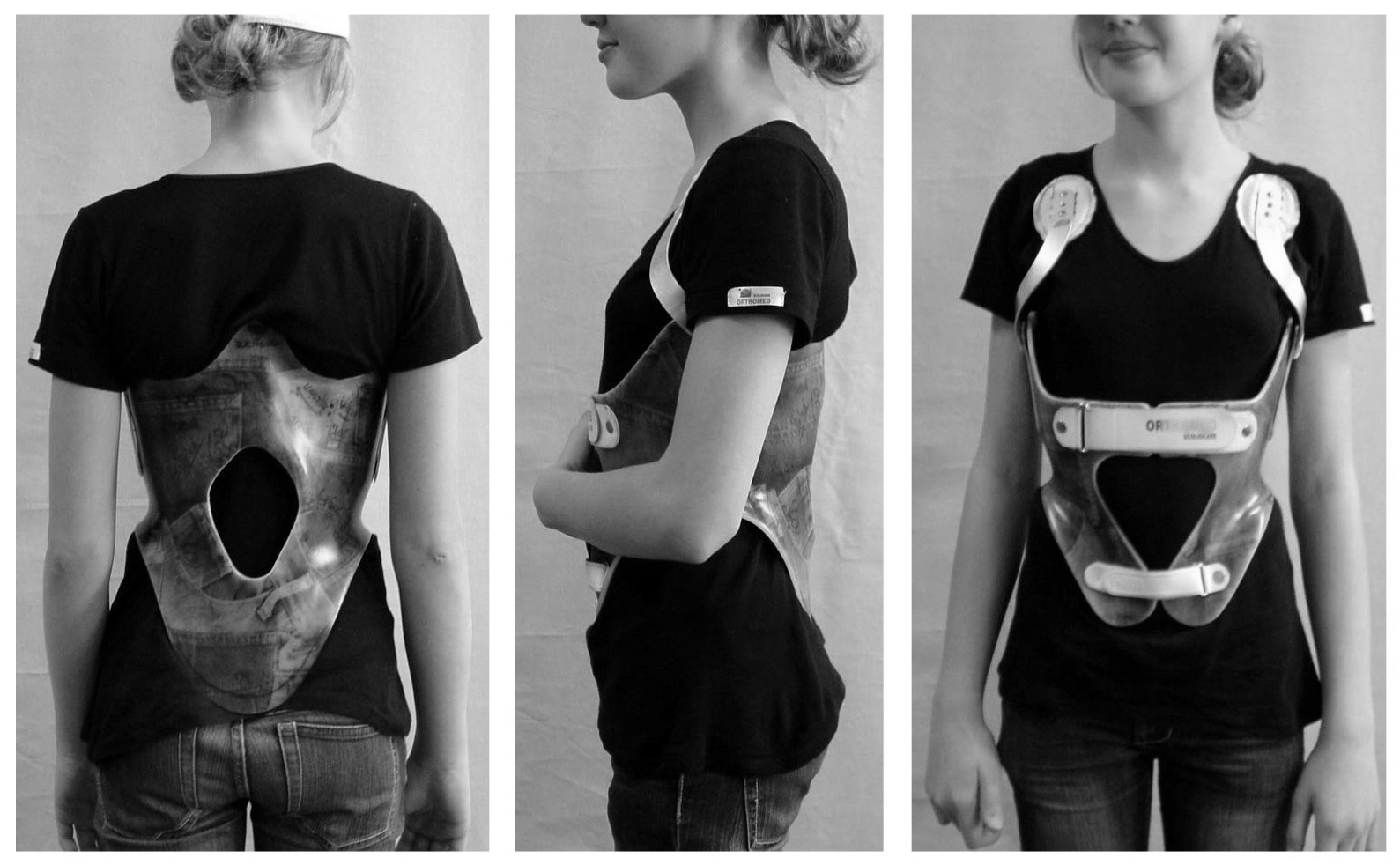
Использование корректирующего корсета для лечения кифоза грудного отдела позвоночника
Правильно подобранный комплекс упражнений лечебной физкультуры является главным методом воздействия при любой степени нарушения осанки. Взрослым людям упражнения не в состоянии полностью скорректировать сильные искривления. Но при регулярных и правильных нагрузках позволит существенно укрепить мышечный корсет, не позволит быстро нарастать деформации, уменьшит болевые ощущения. Такие упражнения выполнять несложно, но необходим баланс и регулярность занятий. Тренировки проводятся инструкторами по лечебной физкультуре или врачами.
Помимо физических упражнений, иногда, врач может назначить ношение корсета для того, чтобы снять нагрузку с позвоночника. Такие корсеты могут быть различной конструкции и степени жесткости. Все эти параметры подбираются строго индивидуально. Его ни в коем случае нельзя носить постоянно потому, что это может настолько уменьшить возможную работу мышц, что в конце концов приведет к их полной атрофии, усугубит ситуацию и только усилит прогрессирование деформации.
Врачом так же могут быть назначены физиотерапевтические процедуры, мануальная терапия и лечение остеопатом. Такие методы дают хорошие результаты на начальных стадиях деформации позвоночника.
У вас есть вопрос? Задайте его нашим врачам.
Хирургическое лечение
Хирургическое лечение проводят в тех случаях, когда отмечается быстрое нарастание степени кифоза с постоянной и сильной болью, сдавливанием спинного мозга или корешков спинно-мозговых нервов, при наличии нарушений в работе сердца и легких. Показанием к операции может стать также нарушение социального функционирования пациента.
Во время проведения операции устраняется компрессия нервных структур, корректируется изгиб позвоночника и фиксируется новое положение костей при помощи специального устройства. Металлоконструкция вживляются в тело пациента на довольно долгий период времени.
При наличии явных нарушений, которые приводят к устойчивой нетрудоспособности больного и ограничивающих его самообслуживание, ставится вопрос о присвоении определенной группы инвалидности.
Кифотическое изменение в грудном отделе позвоночника требует выяснения причины его появления. При наличии такого изменения необходимо делать ежедневную лечебную гимнастику, которая вполне сможет скорректировать осанку и окажется тем профилактическим средством, способным помочь при легкой степени и нестабильной начальной деформации. Если кто-то вдруг заметил у себя или у другого человека какой либо признак начинающегося искривления следует немедленно обращаться к врачу для подбора необходимых методов лечения и профилактики.
Клиновидная деформация позвонков – болезнь,характеризующаяся аномальным развитием переднего или бокового отдела позвонка. Патология грозит деформацией позвоночника, нарушением двигательной активности,различными заболеваниями костной системы.
Позвоночник обеспечивает надежную поддержку всего организма. Лишь здоровый скелет способен переносить ежедневные физические нагрузки без болей и дискомфорта. На прочтение статьи вы потратите не более десяти минут, но получите ценную информацию о том, как избежать развития серьезной патологии.
Содержание
Причины заболевания
Позвоночник – сложная по строению система, в основе которой лежит кубовидное основание, от которого отходят боковые дуги и остистые отростки.Межпозвоночные межхрящевые диски обеспечивают надежную защиту кости и предотвращают травмы при сильных физических нагрузках.
Позвонки приобретают аномальную форму по двум причинам – врожденным и приобретенным.

Изменение правильной формы позвонков в утробе матери происходит по следующим причинам:
- Опасные условия труда или длительное пребывание на территории с неблагоприятной экологической обстановкой.
- Инфекционные заболевания.
- Неправильное питание – ребенок не получает необходимое для нормального развития количество полезных веществ, что в результате приводит к патологиям.
- Эндокринные расстройства.
- Стрессы и депрессивные состояния.
- Неконтролируемый прием лекарственных средств.
- Вредные привычки.
- Наследственный фактор.
Имеет место быть в развитии клиновидной деформации позвонков и наследственный фактор, когда аномалии появляются у плода абсолютно здоровой женщины при нормальном течении беременности.
На протяжении жизни клиновидная деформация позвонков развивается в результате следующих факторов:
- Спондилиты –воспалительные поражения позвоночного столба.
- Травмы и переломы.
- Остеопороз –заболевание, характеризующееся снижением плотности костной ткани.
- Онкология на поздних стадиях, когда уже появляются метастазы.

Классификация
Клиновидная деформация позвонков разделяется на боковую, переднюю, заднюю. Учитывая число пораженных позвонков, аномалию делят на единичную, двойную или множественную.
Симптомы
Клиновидная деформация даст о себе знать болевым синдромом, который появляется в результате быстрой утомляемости спины. Все симптомы заболевания можно разделить на локальные и общие.
При клиновидной деформации позвонков больной не может долго заниматься физическим трудом, находиться в одном положении, поднимать тяжести. Кроме боли могут появиться неприятные покалывания и чувство онемения. При возникновении ущемления нервов, боли распространяются на грудь, живот, руки или ноги.Если больной игнорирует рекомендации врача, со временем появятся и другие неприятные симптомы:
- мышечная слабость;
- нарушение рефлексов в сухожилиях;
- снижение чувствительности.
Также источником боли нередко служит мышечный спазм, локализующийся в месте развития патологии. Если сама клиновидная деформация позвонков может долгое время оставаться незамеченной, то сколиоз и кифоз, часто возникающие на фоне аномалии, уже представляют собой серьезную проблему.

В результате деформации позвоночника может нарушаться работа многих внутренних органов. У пациентов с клиновидным позвонком часто появляются следующие симптомы:
- затрудненное дыхание;
- вздутие живота, нарушение пищеварения;
- учащенный пульс.
Если клиновидная деформация сконцентрирована в шейном отделе, пациента беспокоят головные боли, шум в ушах, головокружения, бессонница, нарушение концентрации внимания. В запущенных случаях может произойти сдавление спинного мозга, что грозит полным параличом.
Диагностика
Точно определить клиновидную деформацию позвоночника только с помощью визуального осмотра невозможно даже высококвалифицированному специалисту. Поэтому в случае подозрения на аномалию, больному назначаются следующие обследования:
- Магнитно-резонансная и компьютерная томография – позволяет оценить состояние позвонков, эпидурального пространства, спинного мозга, дисков.
- Рентген – проводится для оценки состояния внутренних органов, определения точного места поражения, исключения онкологической природы заболевания.
- Радиоизотопная сцинтиграфия – метод, используемый для оценки функционального состояния позвонков. Назначается в комплексе с МРТ или рентгеном.
Для выяснения причин, которые могли спровоцировать патологию, врач может дополнительно назначить биохимический анализ крови, показывающий наличие воспалительных и инфекционных процессов в организме.

Лечение
Для каждого пациента назначается индивидуальный курс лечения. Врач обязательно учитывает возраст больного, его общее самочувствие, наличие сопутствующих патологий.Также специалист обязан внимательно изучить анамнез и выявить все возможные противопоказания. Если болезнь сопровождается дисфункцией внутренних органов, понадобится консультация узких специалистов.
При незначительных деформациях, которые не влияют на работу других органов и систем, больному назначают лечение, направленное на устранение болевых симптомов и профилактику дальнейшего развития патологии.
Лекарственные препараты назначаются только в случае сильных болей в области спины, которые не проходят даже после продолжительного отдыха. При легком болевом синдромы используются таблетки, мази и гели местного действия. Когда неприятные ощущения существенно снижают качество жизни больного, не обойтись без обезболивающих уколов.
Современные физиотерапевтические кабинеты в медицинских центрах оснащены множеством медицинских устройств для вспомогательной терапии при заболеваниях позвоночника. Электрофорез, магнитная терапия, иглоукалывания и т.д. – все эти процедуры помогут не только избавиться от неприятных ощущений, но и нормализовать кровообращение в пораженной области, устранить отечность и воспалительный процесс.

Массаж – отличная возможность избавиться от болей в спине и привести мышцы в тонус.Как и при любой патологии позвоночника, вам понадобятся именно лечебные сеансы, которые должен проводить квалифицированный специалист с медицинским образованием.
С мануальной терапией стоит быть аккуратнее, ведь при некоторых состояниях есть риск нанести организму еще больший вред. Перед посещением оздоровительных процедур обязательно проконсультируйтесь с грамотным вертебрологом.
Регулярное выполнение упражнений позволит создать крепкий мышечный корсет, избавиться от скованности и болей.Лечебный комплекс подбирается индивидуально для каждого пациента с учетом сложности его патологии и общего физического состояния.
Для фиксации позвоночника в правильном положении больному показано ношение специальных корсетов. Уже через несколько месяцев можно увидеть первые результаты – появляется красивая осанка, пациент держит спину в правильном положении. Но ортопедические изделия следует носить не менее 3-4 часов, иначе есть риск получить атрофию мышц. В первые дни ходить в корсете нужно всего 15-20 минут. Ортопедическая коррекция должна проходить под полным контролем лечащего врача.
При большинстве патологий позвоночника врачи рекомендуют пациентам регулярное плавание. Достаточно всего 45-60 минут три раза в неделю и вы совсем скоро заметите, насколько лучше вы стали себя чувствовать. Пройдет скованность в мышцах, снизятся болевые ощущения, восстановится тонус и кровообращение в пораженной области.
Вы можете не просто плавать в бассейне, но и записаться на занятия акваэробикой. Гимнастические упражнения в воде не нагружают организм, но имеют отличный оздоравливающий эффект.

Если консервативное лечение не дало ощутимых результатов, аномалия прогрессирует и негативно отражается на работе важных органов и систем, больному назначается операция.
Во время хирургического вмешательства проводится фиксация смежных по дуге позвонков высокопрочными металлическими конструкциями. В сложных случаях деформированный позвонок полностью удаляется.
Профилактика
Клиновидная деформация– заболевание, с которым нужно активно бороться, а не пускать ситуацию на самотек. Усугубление аномалии может привести к серьезным проблемам с позвоночником,негативно отразиться на работе сердца, дыхательной и нервной системы.
Особенно внимательными к своему здоровью следует быть будущим мамам.
Профилактика клиновидной деформации у плода:

Если у человека уже диагностирована клиновидная деформация мышц, нужно приложить усилия, чтобы ситуация не усугубилась. Лучший способ поддерживать здоровье своего позвоночника – укрепление мышечной системы с помощью спорта. Это не значит, что необходимо круглосуточно истязать ребенка физическими нагрузками. Регулярного посещения одной-двух спортивных секций будет достаточно.
Древмасс
В результате регулярных занятий, на которые вам придется потратить не более 10-15 минут в день, укрепятся мышцы, нормализуется тонус и кровообращение. Если вас беспокоили боли, их интенсивность постепенно начнет снижаться, вы научитесь обходиться без дорогостоящих лекарств и процедур.
Конструкция тренажера Древмасс максимально простая и удобная.Благодаря смене положения активного ролика вы сможете эффективно прорабатывать все части спины. Тренажер изготовлен из натурального дерева, отличается высокой прочностью, поэтому надежно прослужит не один год.
Заботиться о своем здоровье никогда не поздно, также как и начать использовать тренажер Древмасс. Если у вас остались вопросы, задавайте их по контактному номеру телефона или электронной почте.
Шейный отдел позвоночника должен иметь нормальный изгиб, называемый лордозом. Случаи его выпрямления свидетельствуют о возникшей патологии – кифотизация шейного лордоза.
Считается, что данная патология редко возникает, вызывать ее могут травмы, различные заболевания позвоночного столба, рахит.

В результате патологии позвонков шеи, через центральные отверстия которых проходят сосуды, снабжающие мозг кровью, нервные волокна, происходит кифотическая деформация лордоза, основные симптомы заболевания:
- Болевые ощущения в шее, голове, головокружение .
- Изменения давления , его скачки.
- Изменение остроты зрения , ухудшение слуха.
- Ограниченность в движениях шеей.
- Частые спазмы мышц, онемение в конечностях, покалывающие болевые ощущения в затылке, нижней челюсти.
Кроме дискомфорта, испытываемого человеком, постепенно у него образуется сутулость, из остистых отростков формируется горб . Неестественное положение позвонков вызывает болевые ощущения во всем позвоночном столбе.
Кифотическая деформация шейного лордоза приводит к ущемлению позвоночной артерии, компрессионной миелопатии , что чревато тяжелыми осложнениями в виде паралича.
Лечение данного заболевания начинается с определения диагноза, который требует индивидуального подхода к каждому больному.
Причины, вызывающие выпрямление шейного лордоза с кифотической деформацией, могут быть разными.
Оценивается общее состояние пациента, степень поражения позвонков шеи. Полное излечение требует длительного периода, возможно при скрупулезном исполнении рекомендаций врача.
- Устранение болевого синдрома медикаментозными препаратами.
- Лечебная физкультура, упражнения направлены на укрепление мышц и связок спины, улучшению кровообращения, гибкости позвонков.
- Массаж шеи и воротниковой зоны . Снимает мышечный спазм, ослабляет защемление нервов.
- Физиотерапевтические процедуры .
- Мануальное воздействие.
- Ношение специальных корсетов, ортопедических воротников .
Когда лордоз выпрямлен с формированием кифотической деформации, но имеет легкую или среднюю степень заболевания, хорошие результаты в лечении может оказать мануальная терапия.
Врач руками воздействует на воротниковую зону шеи, позвоночника, ткани, его окружающие. Этим он достигает возвращение позвонков, позвонковых дисков на их прежние места. Нормализуется давление, проходят головные боли.
Диагноз: шейный лордоз выпрямлен с формированием кифотической деформации не приговор. Только в очень запущенных случаях врачи прибегают к хирургическому вмешательству.

Хорошо помогает лечению лечебная физкультура. Упражнения снимают напряженность мышц, укрепляют связки, нормализуют кровообращение в позвоночном столбе.
Лечебные упражнения каждому пациенту подбираются индивидуально с целью укрепления мышечного корсета.
Следует помнить, что кифотическая деформация шейного лордоза поддается лечению, но лучше ее предотвратить, чем лечить последствия.
Для этого нужно регулярно выполнять зарядку , заниматься плаванием, йогой , активно проводить свободное время. Надо много двигаться, соблюдая правильную осанку не только при ходьбе, но и когда сидишь, стоишь.
Чтобы предотвратить шейный кифоз, стоит заниматься физкультурой, выполняя специальные лечебные упражнения по рекомендации врача. Такая гимнастика будет эффективным профилактическим средством многочисленных недугов позвоночного столба в целом.
Если вы хотите получить больше информации и подобных упражнений для позвоночника и суставов от Александры Бониной, посмотрите материалы по ссылкам ниже.
Дополнительная полезная информация:
Больше полезных материалов смотрите в моих социальных сетях:
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями :)

- Что это такое?
- Провоцирующие факторы
- Классификация
- Характерные признаки
- Диагностика
- Лечебная тактика
- Главные мысли
- Видео по теме
Шея – это наиболее уязвимый отдел спины, который легко травмировать. Он податлив к различного рода дистрофическим процессам и искривлениям. Шейный кифоз – это редкое заболевание, при котором позвоночник приобретает округлую форму. Что о нем известно? Как оно проявляется и можно ли его предотвратить?
Что это такое?
Примерно к двум месяцам жизни малыш начинает держать голову. К этому моменту формируется шейный изгиб позвоночника (лордоз). Он необходим для уменьшения нагрузки во время ходьбы и обеспечения амортизации.
Под влиянием патологических факторов позвоночный столб в области шеи деформируется. Сильный прогиб нарушает анатомическое строение спины, приводя к дефектам со стороны нервных окончаний и кровеносных сосудов.
Кифоз шейного отдела может возникнуть у детей и взрослых. Причины бывают врожденными и приобретенными. Заболевание может привести к тому, что человек полностью перестанет двигаться. Вот почему к лечению следует приступить как можно скорее.
Патология вызывает повышение давления, неприятные ощущения в спине, нарушение двигательной активности и чувствительности, а также появление частых головных болей и головокружения. Изменение расположения позвонков может быть следствием травм и патологий хребта или врожденных аномалий. Кифоз шейного отдела позвоночника может послужить причиной ухудшения слуха, зрительных нарушений, гипоксии (кислородное голодание) мозга.
Даже если поражается всего несколько позвонков, меняется форма всего шейного отдела позвоночника. В первую очередь страдают межпозвоночные диски. Неравномерная нагрузка приводит к образованию грыж.
Болезнь может протекать в очень мягкой форме, не сопровождаясь практически никакими симптомами. Однако это вовсе не означает, что проблему можно игнорировать.
Для лечения составляется целый комплекс терапевтических мероприятий, включающих в себя медикаментозные препараты, физиотерапию, лечебную гимнастику и корректировку ортопедическими устройствами. Быстро избавиться от проблемы не удастся. Однако если вы будете придерживаться врачебных рекомендаций, то сможете добиться хороших результатов.
Деформационные изменения на фоне дегенерации тканей позвонков носят необратимый характер. У взрослого человека возможно только остановить процесс и облегчить состояние с помощью симптоматического лечения.
Провоцирующие факторы
Никто не застрахован от шейного кифоза. Он может быть диагностирован абсолютно у любого человека, независимо от пола и возраста. В целом, причины возникновения искривления можно поделить на врожденные и приобретенные.
Врожденный кифоз шеи встречается очень редко. Обычно он развивается из-за дефектов формирования позвонков еще на этапе внутриутробного развития. Выделим главные причины его появления:
- внутриутробные аномалии;
- повреждение шейных позвонков во время родов;
- наследственная предрасположенность.
- недостаток фолиевой кислоты у женщины в первом триместре беременности.
К приобретенным причинам относятся:
- возрастные изменения, сопровождающиеся разрушением хрящевой и костной ткани;
- вертеброгенные (позвоночные) патологии: сколиоз, остеохондроз, остеопороз, спондилез;
- малоподвижный образ жизни или, наоборот, усиленные нагрузки на позвоночник;
- травмы спины;
- рахит, ДЦП;
- грыжи, протрузии;
- неправильно организованное рабочее место;
- нарушение обменных процессов;
- осложнение после оперативного вмешательства на спине;
- инфекционные поражения, например, туберкулез позвоночника;
- онкологические процессы.
Классификация
Кифотическая деформация шейного отдела позвоночника бывает дугообразной и углообразной. В первом случае искривление имеет форму сильно вытянутой дуги. При углообразном кифозе деформированные позвонки образовывают острый угол. Со временем, если патологию не лечить, появляется горб.
В зависимости от этиологического признака, то есть причин возникновения, патологический кифоз шейного отдела позвоночника бывает:
- Паралитическим. Наступает в результате паралича мускулатуры после ДЦП, полиомиелита и др.
- Инфекционным. Возникает после перенесенного бруцеллеза и туберкулеза позвоночника.
- Рахитическим. Развивается на фоне мышечной атрофии и мягкости костной ткани при рахите.
- Дегенеративно-дистрофическим. Наступает в результате деструктивных вертеброгенных патологий.
- Компрессионным. Появляется на фоне компрессионного перелома.
- Постуральным. Причиной становятся растянутые связки позвоночного столба. Как правило, развивается у женщин до тридцати лет.
- Послеоперационным. Возникает вследствие неудачно проведенной операции, а также при игнорировании врачебных рекомендаций в период реабилитации.
- Сенильным. Является результатом возрастных изменений в организме.
Заболевание протекает в четыре стадии. На первых двух из них можно обойтись без операции.
Характерные признаки
Шейный кифоз сопровождается большим количеством симптомов, однако на начальных этапах развития заболевание сложно диагностировать. Объясняется это тем, что данная разновидность искривления не сопровождается специфической симптоматикой. Обычно кифоз обнаруживается лишь тогда, когда появляются визуальные изменения.
Заметить неестественный изгиб в шейном отделе просто невозможно. Смотря на человека, в глаза бросается округлый позвоночник. При этом голова и плечи немного опущены вперед. При попытке повернуть голову возникает сильный хруст.
Из-за поражения вестибулярного аппарата появляются проблемы с координацией. Кифоз затрагивает структуры тройничного нерва, из-за чего кожа лица становится менее чувствительной. Потеря памяти, частые обмороки, скачки давления – это далеко не все, с чем приходится сталкиваться больным с кифозом.
Признаки шейного кифоза условно делят на следующие категории:
- экстравертебральные;
- вертебральные;
- компрессионная миелопатия;
- миофасциальные.
Пациентов беспокоят боли в затылочной части головы, которые являются следствием нарушения микроциркуляции крови, а также неестественного положения головы. Шейный кифоз сопровождается хронической гипоксией мозга, то есть недостаточным поступлением кислорода. Это провоцирует появление тошноты. Также в результате спазма кровеносных сосудов может повышаться артериальное давление. Это еще одна причина приступов тошноты. У пациентов нарушается координация движений, появляется головокружение.
Если обратить внимание на особенности анатомического строения шейного отдела позвоночника, то видно, что он плавно переходит в основание головного мозга. В этом месте сосредоточены жизненно важные центры человеческого организма. Вот почему на фоне шейного кифоза у пациентов могут возникать серьезные нарушения зрения и слуха.
Двигательная активность при кифозе шейного отдела резко ограничена. При попытке резко повернуть голову в сторону или запрокинуть назад, возникает сильная боль и головокружение. В некоторых случаях пациенты даже теряют равновесие, а перед глазами появляются зрительное образы в виде плавающих мушек.
Кифоз шейного отдела неизбежно приводит к нарушениям со стороны центральной нервной системы. Пережатие позвоночной артерии приводит к появлению целого ряда симптомов:
- пораженный отдел спины немеет и теряет чувствительность;
- мышцы атрофируются;
- кожа рук становится холодной и бледной;
- мышцы судорожно сокращаются;
- уменьшается защитная реакция на боль и изменение температуры;
- руки начинают дрожать;
- при поражении лицевого нерва развивается парез мышц лица.
Мышцы в месте искривления постоянно находятся в напряженном состоянии. Из-за этого болевой синдром приобретает постоянный характер. При пальпации поражённого места прощупываются уплотненные структуры мягких тканей. Шейные мышцы находятся в состоянии гипертонуса. Это влияет и на общее самочувствие. У пациентов появляется слабость и хроническая усталость.
Диагностика
Диагностика кифоза назначается со сбора информации о пациенте и истории болезни. Далее специалист проводит визуальный осмотр и пальпирует пораженный участок позвоночного столба.
Детальное изучение изменений позвоночного столба позволяет поставить точный диагноз. С этой целью проводится рентгенография в боковой проекции. МРТ позволяет установить угол кривизны позвоночника и изменения структуры хрящевой ткани. Если же магнитно-резонансную томографию провести невозможно, назначается миелография с контрастированием. Для исключения опухолевых процессов проводится ультразвуковая диагностика. Ангиография позволяет выявить компрессию позвоночной артерии.

Лечебная тактика
Мгновенно вылечить шейный кифоз не удастся! Курс лечения в некоторых случаях может составлять не один месяц. Бороться с заболеванием нужно комплексно, задействуя сразу несколько методик.
Консервативное лечение кифоза шейного отдела включает в себя следующее:
- массажные процедуры, включая мануальную терапию;
- ЛФК;
- ношение ортопедических изделий;
- физиотерапия;
- симптоматическая медикаментозная терапия;
- санаторно-курортное лечение.
Лечебная физкультура поможет избавиться от болевых ощущений и привести мышцы в тонус. ЛФК даже улучшают микроциркуляцию крови в организме.
Нагрузка во время занятий определяется врачом индивидуально для каждого пациента. Это зависит от степени тяжести кифоза и общих показателей здоровья.
Для лечения кифоза упражнения необходимо делать каждый день. Перед тем, как делать основной комплекс, следует размяться. Это облегчит выполнение упражнений, а также предотвратит повреждение мышц и связок.
Лечебная гимнастика при кифозе должна включать в себя статические и динамические упражнения. В комплексе они помогают восстановить физиологический изгиб позвоночника и позитивно воздействуют на мышечный тонус.
Врачи назначают четыре основных категории упражнений при кифозе шейного отдела:
- Легкие. Направлена на расслабление мышц.
- Дозированные. Устраняют сопротивляемость.
- Силовые. Необходимы для укрепления мышечной структуры и возобновления правильной циркуляции крови.
- Пассивные. Нагружают организм лишь в незначительной степени.
ЛФК для шейного отдела выполняется вместе с гимнастической палкой. Рассмотрим эффективный комплекс упражнений:
- Разомнитесь при помощи дыхательного упражнения. Встаньте прямо, стопы соедините вместе. На вдохе поднимите руки и запрокиньте голову немного назад. На выдохе плавно займите начальную позицию.
- Сделайте приседания, удерживая палку.
- Встаньте ровно, разместив руки вместе с палкой за спиной. Затем повторите первое дыхательное упражнение. Не забывайте, что палку бросать нельзя. Не нужно запредельно высоко пытаться поднимать руки.
- Опуститесь на колени, руки согните в локтях, ладонями обопритесь о пол. Отведите плечи назад, а голову немного приподнимите. В таком положении проползите расстояние, равное тридцати шагам.
- Лягте на спину, упираясь локтями. На вдохе приподнимите грудь и подайтесь ею вперед. Выдыхая, вернитесь в начальное положение.
- Перевернитесь и лягте на живот. Палку разместите на уровне лопаток. На вдохе прогнитесь назад. Постарайтесь головой достать до палки, насколько это возможно. Далее выдыхайте и возвращайтесь в начальную позу.
- Повернитесь снова на спину. Разместите гимнастическую палку над головой. Разведите ноги, а руками тянитесь вперед, удерживая инвентарь.
Однако стоит помнить, что занятия лечебной физкультурой могут серьезно навредить. Нельзя выполнять упражнения в следующих случаях:
- психические нарушения;
- инфекционные патологии;
- скачки артериального давления;
- высокая температура тела;
- сердечно-сосудистые патологии.
Суть вытяжения, независимо от его вида, заключается в оказании кратковременных или продолжительных усилий, направленных на уменьшение мышечного спазма. Тракция позволяет поставить позвонки на свое место. В итоге позвоночный столб удлиняется. За один сеанс добиться существенных результатов, конечно же, не удастся. Потребуется до двадцати процедур.
Тракция может быть выполнена сухим или подводным методом. Для начала поговорим о первой разновидности. Сухое вытяжение бывает горизонтальным и вертикальным. Позвоночник может быть растянут при помощи собственного веса. Также применяются дополнительные грузы.
Сухая вытяжка проводится на специальных столах или кушетках. Оборудование помогает равномерно растянуть все отделы позвоночника. На поверхности кушетки расположены гладкие ребра, которые в точности повторяют форму хребта. Во время сеанса они начинают раздвигаться в стороны. Как правило, процедура не доставляет никакого дискомфорта. Ребра, которыми оснащены столы, оказывают щадящий массаж. Это расслабляет мышцы и подготавливает их к предстоящей тракции.
Сухая вытяжка позвоночника противопоказана в следующих случаях:
- воспалительные процессы;
- онкологические новообразования;
- остеопороз;
- камни в почках;
- эпилепсия;
- неустойчивость позвонков;
- нарушение спинномозгового кровообращения.
Все большую популярность стала набирать подводная вытяжка. Она отличается простотой и высокой эффективностью. Тракция в этом случае проводится под действием теплой воды. Подводная вытяжка расслабляет спазмированные мышцы шеи, восстанавливает кровообращение и увеличивает пространство между позвонками.
Во время процедуры пациента фиксируют к специальной стойке и погружают в бассейн или ванну. Затем ремни натягиваются, благодаря чему и создается тракция.
Процедура противопоказана при ожирении, сердечной недостаточности, травмах позвоночника, синдроме конского хвоста. Тракция назначается строго врачом.
В этой статье поговорим о воротнике Шанса. Изделие поддерживает шею, улучшает кровоток и разгружает мышцы. Оно предотвращает наклоны и вращательные движение пораженного участка позвоночника. Бандаж обеспечивает спокойное состояние шее.
Важно правильно подобрать размер корсета, в противном случае он не будет полноценно функционировать и может даже привести к тошноте, рвоте и потере сознания.
Врачи не рекомендуют постоянно носить ортопедическое изделие. Это может привести к атрофии мышц. Достаточно двух-трех часов в день. Приобретать бандаж следует в аптеке или специализированном магазине. Недопустимо засыпать в воротнике.
Одного сеанса мануальной терапии будет недостаточно. Понадобится около десяти процедур. Без точного диагноза проводить сеанс недопустимо. Перед назначением процедуры специалист должен убедиться в отсутствии противопоказаний. Мануальная терапия запрещена в следующих случаях:
- период беременности;
- опухоли;
- воспалительные и инфекционные процессы;
- артериальная гипертензия;
- гипертермия (высокая температура).
Мануальный терапевт всегда начинает с мягких методов воздействия, постепенно переходя на более жесткие манипуляции, во время которых воздействие оказывается на кости и хрящи. Сеанс сопровождается шумным хрустом, который обычно пугает пациентов.
Шейный отдел – это самая деликатная часть позвоночного столба, поэтому мануальное воздействие следует доверить только опытному врачу. В этой зоне позвонки более мелкие, чем в других отделах. Поражение кровеносных сосудов и нервных окончаний в этой области может спровоцировать развитие ишемического инсульта, разрыв связок и даже переломы.
На операционный стол приводят следующие причины:
- неэффективность консервативного лечения;
- боли в спине, которые не снимаются анальгетиками;
- возникновение неврологических симптомов;
- кифоз на фоне травмы;
- эстетический дефект в виде горба на спине;
- наличие операбельного онкологического образования;
- врожденный кифоз;
- вовлечение в патологический процесс внутренних органов;
- появление грыж.
Хирургическое вмешательство при кифозе является рискованным и технически сложным. Суть процедуры заключается в установке специальных металлических пластин, которые удерживают орган в анатомически правильном положении.
Главные мысли
Шейный кифоз встречается не так часто. Характеризуется патология искривлением позвонков хребта. Деформация может быть врожденной и приобретенной. В первом случае развитие кифоза связано с аномалиями внутриутробного развития. Среди приобретенных причин лидирующее место занимают вертеброгенные патологии, травмы, сидячий образ жизни. Главным признаком является появление горба в области шеи. Это не только эстетическая проблема. Со временем начинают страдать другие органы. Особенно критичным является гипоксия, при которой в головной мозг поступает мало кислорода. Деформация позвоночника видна невооруженным глазом. Со временем появляется горб. Пациентов беспокоят головные боли, головокружение, онемение шеи, дрожание рук. Чем раньше вы приступите к лечению, тем больше шансов на скорейшее восстановление. Эффективными оказываются лечебные упражнения, массаж, ортезы, физиотерапия. Справиться с болевыми ощущениями помогут медикаментозные средства. Если, несмотря на консервативное лечение, болезнь прогрессирует, может потребоваться оперативное вмешательство.
Читайте также:


