Кишечная палочка боль в пояснице
Болезни кишечника, при которых болит поясница, проявляются у людей разного возраста. Интенсивность таких болей разнится: от легкого дискомфорта до очень сильного с потерей сознания. Заболевания бывают разные: язвенный колит, кишечная непроходимость, инфекционные болезни и рак. Причины − неправильное и нерегулярное питание, нервные ситуации, травмы кишечника и инфекционные возбудители (шигеллы, сальмонеллы, клостридии).

Болит кишечник (фото:www.PishcheVarenie.ru)
Клиника этих заболеваний похожа − боли в кишечнике, тошнота, рвота, повышение температуры и понос. Диагностировать их можно на основании общего анализа крови и мочи, копрограмме (анализ кала), рентгенографии, фиброколоноскопии. Лечение консервативное – антибиотикотерапия. А при острых ситуациях – операция.
Кишечник – длинная трубка, которая соединяет желудок с анальным отверстием. Схематически его разделяют на две части:
- тонкая кишка;
- толстая кишка.
Тонкий кишечник соединяет желудок и толстый кишечник. Длина его составляет 4-6 метров. Тонкий кишечник выполняет функцию пищеварения. Также эта часть кишечника делится на три отдела (кишка):
- двенадцатиперстная (duodenum);
- тощая (jejunum);
- подвздошная (ileum).
Толстый кишечник – конечная часть пищеварительной системы человека. Начинается он от подвздошной кишки и заканчивается анальным отверстием. Размеры кишечника 1,5-2 метра в длину, диаметром 4-6 сантиметра. Эта часть желудочно-кишечного тракта выполняет функцию всасывания воды в кровь и формирования каловых масс. Анатомически толстый кишечник состоит из:
- слепой кишки с червеобразным отростком;
- ободочной кишки, в которую входят восходящая, поперечная, нисходящая части и сигмовидная кишка;
- прямая кишка, которая заканчивается анальным отверстием.
Тонкий и толстый кишечник тесно связаны между собой. У них общее кровоснабжение, иннервация и лимфоотток. Поэтому, болезнь одного отдела кишечника может привести к распространению патологического процесса по всей брюшной полости и даже за ее пределы.
По механизму разделяют четыре вида боли:
- висцеральная (очаг воспаления непосредственно в пораженном органе);
- соматическая (зона поражения в париетальной части брюшины);
- иррадиирующая (несовпадение локализации патологического процесса с местом проявления боли);
- психогенная (без наличия патологического процесса, возникает из-за действия психического фактора).
По характеру боли выделяют:
- острые (возникают быстро, резко, сильной интенсивности);
- тупые (от нескольких часов до пару месяцев);
- давящие (как будто что-то сжимает);
- распирающие (не сильно выраженные, по типу давления изнутри);
- спастические (приступообразные, возникают периодически);
- колющие (боли в одной точке живота);
- тянущие (нежные боли, часто внизу живота).
По локализации боли в кишечнике выделяют такие зоны:
- верхняя (язва двенадцатиперстной кишки);
- средняя (кишечная непроходимость, илеит, болезнь Крона);
- нижняя (аппендицит, неспецифический язвенный колит, кишечные инфекции острого типа).
Нервная система организма составляет одно целое. Боли в органах, которые имеют общую иннервацию, могут отдавать по всему животу. Поэтому диагноз трудно поставить только на основании болевого синдрома.

Локализация боли (фото:www.LekMed.ru)
Может ли болеть кишечник от позвоночника? Много заболеваний, при которых боль в кишечнике отдает в спину. Основные из них описаны ниже.
Колит – воспалительное заболевание слизистой оболочки толстого кишечника. Причинами могут быть нарушение микрофлоры кишечника, стрессовые ситуации, инфекционные возбудители, нарушение режима питания и качества пищи. Клинически болезнь проявляется частыми поносами (5-7 раз в сутки и больше), иногда с примесью слизи и крови. Также возникает тошнота, рвота, повышение температуры, вздутие и патологическое урчание живота. Диагностируют заболевание на основании жалоб, анализа кала, ректороманоскопии и гистологического исследования. Лечение заключается в применении пробиотиков, антидиарейных препаратов и, при наличии возбудителя, антибиотиков.
Кишечная непроходимость – заболевание, при котором нарушается пассаж каловых масс по полости кишечника вследствие механической преграды. Причины - состояние после оперативных вмешательств на органах брюшной полости, спаечная болезнь, инородные тела, комки пищи, глистов, волос. На фоне нормального состояния возникает сильная боль, которая отдает в спину. Проявляется задержкой стула и отхождения газов, рвотой, патологическим урчанием в животе. Поставить диагноз можно на основании рентгенологического исследования и общего анализа крови. Лечение оперативное – устранение механического препятствия.
Синдром раздраженного кишечника – это функциональные кишечные нарушения, которые характеризируются абдоминальным болевым ощущением, вздутием живота без специфической патологии. Причина − стрессовые ситуации, эндокринная патология (нарушение гормонов). Клинически проявляется болевым синдромом, который отдает в спину, урчанием и вздутием живота, чередованием поносов и запоров. Такие симптомы проходят после устранения стрессового фактора. Лечение заключается в диете и применении антидиарейных препаратов.
Болезнь Крона – это хроническое заболевание желудочно-кишечного тракта (от рта до прямой кишки). Наиболее распространённая форма – илеоколит (поражение нижней части тонкой и слепой кишки). Клинически проявляется болевыми ощущениями внизу живота, поносом с примесями крови и слизи, повышением температуры. Осложняется кишечной непроходимостью, кровотечением и возникновением абсцесса. Поставить правильный диагноз можно только на основании фиброколоноскопии. Лечение консервативное – аминосалицилаты и кортикостероиды.
Сальмонеллез – острое инфекционное заболевание кишечника. Возбудитель − бактерия Salmonella enterica. Причиной может служить употребление в пищу сырых или недостаточно термически обработанных яиц (куриных, утиных) или мясных продуктов (колбаса, сосиски). Клиника заболевания проявляется через пару часов после их приема. Вначале возникает рвота фонтаном с кусочками непереваренной пищи, которая не приносит облегчения. Потом боль переходит вниз живота и в правую часть. Понос частый, до 15-20 раз в сутки, зеленого цвета с резким запахом. Диагностируют на основании бактериологического исследования. Лечение – антибиотико- и дезинтоксикационная терапия.
Холера – острое инфекционное заболевание, вызвано бактериями вида холерного вибриона (Vibrio cholerae). Опасное заболевание, способно вызвать эпидемию. Источник инфекции − больной холерой человек или вибриононоситель. Заражение происходит из-за употребления необеззараженной воды (в которой присутствует возбудитель), недостаточно термически обработанных морепродуктов и речной рыбы. Клиника – массивная водянистая диарея, повышение температуры, сухость кожных покровов и слизистых оболочек. Также наблюдается сильный болевой синдром внизу живота, который отдает в поясницу. Диагностируют на основании бактериологического исследования. Лечение – антибиотикотерапия, регидратация (восстановление потерянной жидкости) и коррекция продолжающихся потерь воды и электролитов (натрий, калий, хлор).
Важно! Человек, который заболел холерой, должен быть немедленно госпитализирован в отделение инфекционной больницы. В санэпидстанцию отправляется экстренное письмо о случае такого заболевания
Приступ острого аппендицита – острое воспалительное заболевание аппендикса. Проявляется резко сильным болевым синдромом справа внизу живота, тошнотой, рвотой, запорами и повышением температуры. Необходимо вовремя поставить правильный диагноз и составить тактику лечения (операция).
Рак толстого кишечника – злокачественное заболевание, которое характеризируется наличием патологических клеток (раковые). Они быстро делятся и метастазируют (распространяются) в разные органы (позвоночник, желудок, легкие, лимфатические узлы). Клиника зависит от стадии болезни. В начале и в период ремиссии заболевание протекает без симптомов. Уже на 3-4 стадии возникает боль в области опухоли, которая отдает в спину, желудок, почки. Повышение температуры до 40° С, резкая потеря массы тела и полное истощение организма. Диагностика комплексная, включает в себя общий анализ крови, онкологические маркеры (СА-242), рентгенографию и биопсию органа с последующим гистологическим исследованием. Лечение – операция с последующей химиотерапией.
Важно! Необходимо раз в год проходить профилактические осмотры (общий анализ крови и рентгенологическое исследование). Такие обследования помогают выявить заболевание на ранней стадии
Существует много факторов, которые могут влиять на проявление той или иной болезни кишечника. К ним относятся:
- нарушение режима диеты (кушать нужно малыми порциями, 5-6 раз в сутки);
- употребление жирной, жареной пищи, алкоголя;
- наследственный фактор (подобные заболевания у родственников);
- стрессовые ситуации;
- ионизирующее излучение;
- сидячий образ жизни;
- употребление нефильтрованной воды;
- курение;
- длительные периоды голодания (более 6-ти часов);
- хронические заболевания (инфекция почек, миндалин, легких);
- снижение иммунитета;
- длительный прием медикаментов (антибиотики, кортикостероиды).
Самостоятельно эти факторы не смогут спровоцировать заболевание, но максимально способствуют его возникновению.
В зависимости от пола возникают и разные заболевания. Часто они связаны с мочеполовой системой. Патологии женского организма описаны ниже.
Эндометриоз – разрастание ткани, похожей по своему строению с эндометрием (внутренний шар полости матки). При такой патологии будут жалобы на болевой синдром (боль внизу живота, не связанная с менструальным циклом), бесплодие, нарушение менструального цикла, психоневрологические расстройства. Диагностика включает в себя бимануальное (ручное) и ультразвуковое исследования, гистероскопию, магнитно-резонансную томографию. Лечение заключается в гормональной терапии, противовоспалительные препараты и иммуномодуляторы.
Вульвит – воспалительное заболевание половых органов. Вызвано стрептококками и кишечной палочкой. Клиника проявляется жжением и дискомфортом в половых органах. Может наблюдаться нарушение мочеиспускания и стула. Поставить диагноз можно на основании бактериологического исследования. Лечение комплексное – антибиотики, витамины, иммуностимуляторы.
У мужчин так же имеются свои специфические заболевания, описанные ниже.
Простатит – воспалительное заболевание простаты. Причиной могут быть инфекционные возбудители, снижение иммунитета, переохлаждение. Такие пациенты предъявляют жалобы на боли внизу живота, которые отдают в поясницу, ногу. Озноб, повышение температуры, рези при мочеиспускании и снижение потенции. Диагностируют заболевание на основе ультразвукового и бактериологического обследования. Лечение – антибиотикотерапия.
Женский организм очень чувствительный к разного рода патологической или условно-патологической бактериальной флоре. Поэтому ежедневная интимная гигиена очень важна в плане профилактики разных воспалительных заболеваний.
В период беременности в животе женщины могут возникать разные виды боли. Физиологический дискомфорт может быть связан с:
- изменением гормонального фона (повышается уровень прогестерона, который влияет на увеличение объема циркулирующей крови и размер сосудов);
- увеличением матки и растяжением маточных связок;
- физиологическим расхождением костей малого таза;
- дисфункцией кишечника вследствие смещения беременной матки;
- физиологическими движениями плода.
Патологические состояния описаны ниже.
Внематочная беременность – развитие плодного яйца вне полости матки (чаще в маточной трубе). В начале никаких признаков заболевания не наблюдается. Уже с 4-5 недели беременности возможно появление резкой боли внизу живота справа или слева. Сопровождается тошнотой, рвотой, потерей сознания. Поставить диагноз можно на основании ультразвукового исследования и теста на хорионический гонадотропин.
Истмико-цервикальная недостаточность – патологическое состояние, которое возникает вследствие снижения тонуса мышц матки. В результате она не в состоянии сдержать в себе формирующийся плод и происходит преждевременное прерывание беременности. Признак этой патологии − боли внизу живота.
Важно! При появлении дискомфорта или болей внизу живота, беременной женщине необходимо срочно обратиться к акушеру-гинекологу
Болевой синдром в кишечнике может привести ко многим заболеваниям. Основные из них:
- перфорация (возникновение отверстия от кишечника в брюшную полость);
- пенетрация (возникновение отверстия от кишечника в соседний орган);
- кровотечение (внутрикишечное и в брюшную полость);
- образование полипов или псевдополипов;
- токсическая дилатация кишечника (клинически проявляется высокой температурой, сильными болями, расширением полости кишки с наличием в ней воздуха);
- стеноз (нарушение проходимости кишечника);
- рак кишечника;
- анальные трещины;
- парапроктит (воспаление ткани вокруг анального отверстия);
- прианальные абсцессы;
- гормональные нарушения (функциональный гипокортицизм);
- сепсис (системное воспаление всего организма);
- артриты;
- поражение кожи, глаз (конъюнктивит, иридоциклит);
- нарушение почек (нефрит, амилоидоз, почечная недостаточность);
- воспаление вен и тромбоэмболии.
Поставить правильный диагноз можно на основании лабораторной и инструментальной диагностики. К лабораторным методам можно отнести:
- общий анализ крови (понижение уровня эритроцитов, гемоглобина, тромбоцитов и ускорение СОЕ);
- общий анализ мочи;
- уровень общего белка и его фракции (повышение альфа-глобулинов);
- уровень общего билирубина (прямая и непрямая фракции);
- электролиты крови (калий, кальций, натрий, хлор, магний);
- ферменты крови (аланинаминотрансфераза, аспартатаминотрансфераза, лужная фосфатаза, креатининфосфокиназа, амилаза);
- факторы воспаления (С-реактивный белок);
- группа крови и резус фактор;
- коагулограмма (анализ показателей свертываемости крови);
- копрограмма (общий анализ кала);
- анализ кала на яйца гельминтов;
- анализ кала на скрытую кровь (реакция Грегерсена);
- анализ кала на энтеробиоз;
- реакция Вассермана (анализ на сифилис);
- посев кала на наличие патогенной флоры (бактериологический метод);
- анализ кала на наличие фекальной эластазы-1;
- иммунологическое исследование крови;
- цитогенетическое исследование (изменение числа хромосом);
- гистологическое исследование;
- анализ крови на уровень гормонов (при беременности).
К инструментальным методам исследования относятся:
- фиброгастродуоденоскопия;
- двухбалонная энтероскопия с биопсией;
- ультразвуковое исследование;
- рентгенологическое исследование;
- фиброколоноскопия;
- ирригоскопия;
- ректороманоскопия;
- энтероскопия;
- колоноскопия;
- компьютерная томография;
- магнитно-резонансная томография;
- сцинтиография;
- лапароскопия;
- гистероскопия;
- кольпоскопия;
- позитронно-эмиссионная томография.
Вся диагностика имеет общий связанный механизм (диагноз можно поставить при помощи лабораторной и инструментальной диагностики).

Колоноскопия (фото:www. stomach-info.ru)
Тактика лечения зависит от правильности поставленного диагноза. Консервативным методом можно лечить следующие заболевания (таблица ниже).
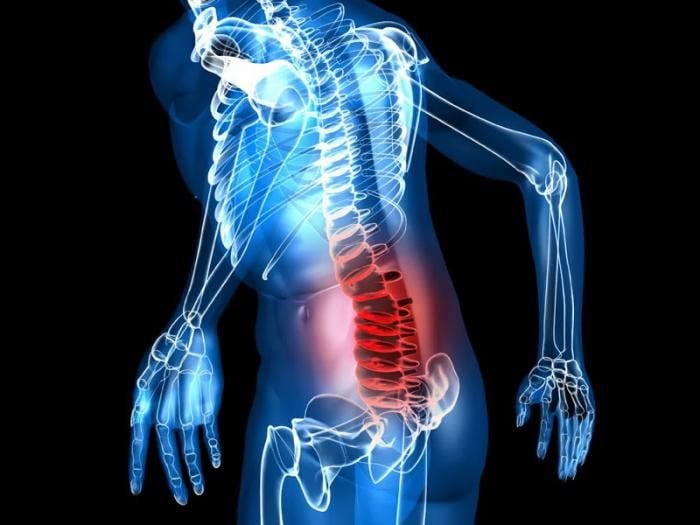
Если при цистите повышается температура, а поясница сильно болит, то необходимо незамедлительно обратиться за медицинской помощью. Появление этих симптомов указывает на распространение патологического процесса. Повышается вероятность поражения циститом почечных структур, развития острого пиелонефрита, предшествующего почечной недостаточности.
Что могут означать боли в районе поясницы
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Причины болей в пояснично-крестцовом отделе позвоночника многочисленны и разнообразны. Чаще всего они спровоцированы остеохондрозом — дегенеративно-дистрофической патологией, поражающей межпозвонковые диски. Боль возникает обычно на 2 стадии, когда происходит протрузия, или выбухание диска в спинномозговой канал.
Дискомфорт в нижней части спины может быть и отраженным. То есть патологией поражен один из органов малого таза, но из-за общности иннервации болезненность ощущается в других участках тела. Например, при воспалении поджелудочной железы (панкреатите) боль появляется в верхней части живота, в левом подреберье, приобретает опоясывающий характер, распространяясь на поясницу.

Есть причины возникновения дискомфортных ощущений, характерные только для представителей определенного пола:
- женщины — воспалительные патологии органов малого таза (вульвит, вульвовагинит, кольпит, эндоцервицит, бартолинит), период вынашивания ребенка или естественной менопаузы;
- мужчины — воспаление уретры, предстательной железы, семенных пузырьков, мочевого пузыря или яичек (простатит, везикулит, орхит, баланит, баланопостит).
Иногда причины болезненности естественны. Обычно такое состояние наблюдается после интенсивных спортивных тренировок или серьезных физических нагрузок. В мышцах спины накапливается большое количество молочной кислоты, вызывающей ноющие, тянущие боли и жжение. Все симптомы мышечной усталости исчезают бесследно после непродолжительного отдыха.
Причины боли
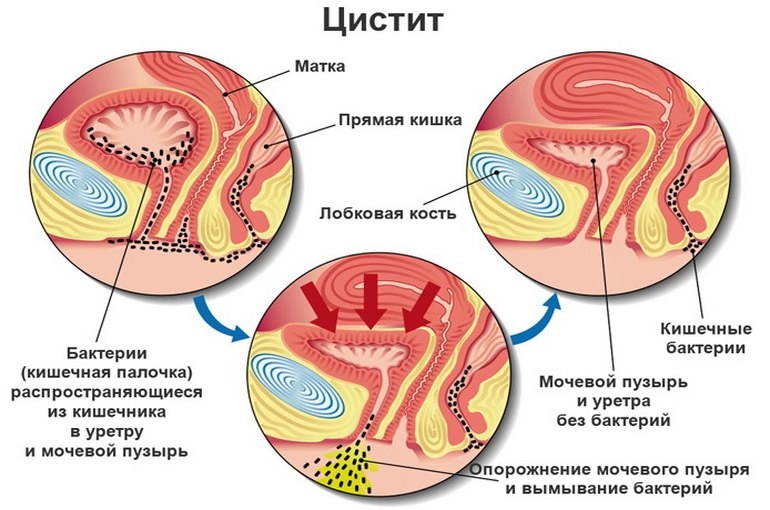
Боль в пояснице при цистите — один из специфических признаков воспалительного процесса, протекающего в стенках мочевого пузыря. Он развивается в результате внедрения условно-патогенных или патогенных микроорганизмов:
- кишечной палочки;
- стафилококков;
- стрептококков;
- микоплазм;
- уреплазм.
Активизация бактерий происходит при резком снижении иммунитета на фоне ОРВИ, гриппа, переохлаждения, обострения хронических патологий. Микроорганизмы начинают усиленно размножаться, выделяя в окружающее пространство токсичные продукты своей жизнедеятельности. Они и становятся причиной не только воспаления, но и появления симптомов общей интоксикации, один из которых — повышенная температура тела. А боли внизу живота, иррадиирущие в поясницу, возникают из-за формирования воспалительных отеков, раздражения чувствительных нервных окончаний.
Сопутствующие симптомы
Ведущий симптом цистита — частые (каждые 15-20 минут) мочеиспускания. Причем позывы к опорожнению мочевого пузыря могут быть ложными. Урина не выделяется или ее объем очень незначительный. Сам процесс сопровождается резью, жжением, болью, которые сохраняются еще в течение нескольких минут после мочеиспускания. Возникают и тянущие, ноющие болезненные ощущения внизу живота. В урине появляются примеси крови или мутных слизистых выделений, изменяется ее цвет и консистенция.
Симптомы общей интоксикации — это не только повышение температуры до субфебрильных значений (в пределах 37,1—38,0 °C). Наблюдаются неврологические и диспепсические расстройства: головные боли, быстрая утомляемость, слабость, сонливость, тошнота, отсутствие аппетита. Отмечены случаи недержания мочи, появляющиеся при очередном позыве к опорожнению мочевого пузыря.
Мужчины, в отличие от женщин, страдают от цистита довольно редко. Причина — анатомическое строение органов мочевыделения. У женщин уретра более широкая и короткая, что существенно облегчает внедрение в мочевой пузырь патогенных микроорганизмов.
Особенности симптоматики у беременных
Цистит развивается в любом триместре беременности. К воспалению мочевого пузыря предрасполагают смещение внутренних органов из-за постоянно увеличивающего веса плода, колебания гормонального фона, расширившаяся сеть кровеносных сосудов. Это приводит к длительному застою урины в мочевом пузыре — благоприятной среде для активного роста и размножения бактерий.
Нередко женщина не связывает характерные симптомы с болезненностью поясницы, так как она часто сопутствует беременности. Но нередко боли в нижней части спины исчезают сразу после уничтожения бактерий в мочевом пузыре.
Диагностика
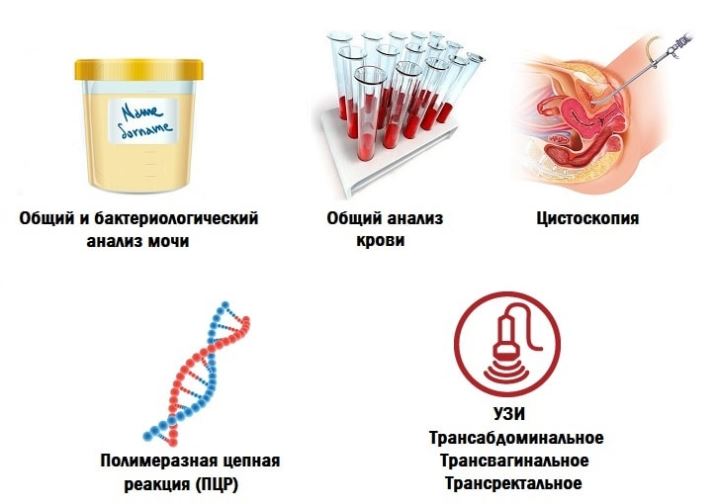
Диагноз выставляется на основании типичной клинической картины, внешнего осмотра пациента, анамнестических данных. На цистит указывает улучшение самочувствия больного даже после однократного приема антибиотика широкого спектра действия. Для подтверждения диагноза проводятся следующие лабораторные и инструментальные исследования:
- анализ мочи по Нечипоренко;
- общий клинический анализ мочи;
- установление видовой принадлежности инфекционных агентов методом полимеразной цепной реакции;
- УЗИ органов мочеполовой системы для исключения сопутствующих заболеваний;
- бакпосев биологических образцов, позволяющий выявить резистентность бактерий к антибиотикам и противомикробным препаратам;
- исследование состояния микрофлоры влагалища.
При необходимости пациентам назначается биопсия для исключения рака мочевого пузыря или предстательной железы, дифференциации злокачественного новообразования от доброкачественного.
Нужно ли идти к врачу
Нелеченный острый цистит быстро принимает хроническую форму, трудно поддающуюся терапии. Боли, локализованные внизу живота и пояснице, — лишь малая часть проблемы. Они являются защитной реакцией организма, сигнализируют о развивающемся патологическом процессе.
Именно из-за пренебрежения медицинской помощью женщины часто страдают от цистита на протяжении многих лет. При очередном рецидиве они направляются в аптеку за привычными препаратами, помогающими избавиться от болей. Как правило, прием обезболивающих таблеток прекращается сразу после исчезновения симптомов. Инфекция стихает на время, чтобы при очередном купании в прохладной воде вновь напомнить о себе жжением, болями и резями при мочеиспускании.
Только врач после изучения результатов диагностики может провести грамотное лечение цистита. Он рассчитает дозировки препаратов и определит длительность терапии индивидуально для каждого пациента. Человек считается выздоровевшим, если в его биологических образцах не обнаруживаются болезнетворные бактерии.

Первая помощь
Если прием к врачу назначен только на завтра, а температура тела повышена, боли внизу живота и пояснице невыносимы, то нужно принять меры для улучшения самочувствия. Первое правило доврачебной помощи при цистите — обильное питье. Можно использовать обычную воду, но лучше употреблять кислые напитки:
- ягодные морсы;
- фруктовые свежевыжатые соки, компоты, кисели.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Пить следует много и часто (2,5-3 л жидкости в день) для вымывания из мочевого пузыря болезнетворных бактерий.

Снизить выраженность болей позволит употребление ромашкового чая, отвара из плодов шиповника, настоя календулы. При острой боли лучше принять таблетку любого нестероидного противовоспалительного средства — Найз, Ибупрофен, Кеторол, Диклофенак, Нурофен. Препараты купируют воспаление, устраняют боли и понижают температуру.
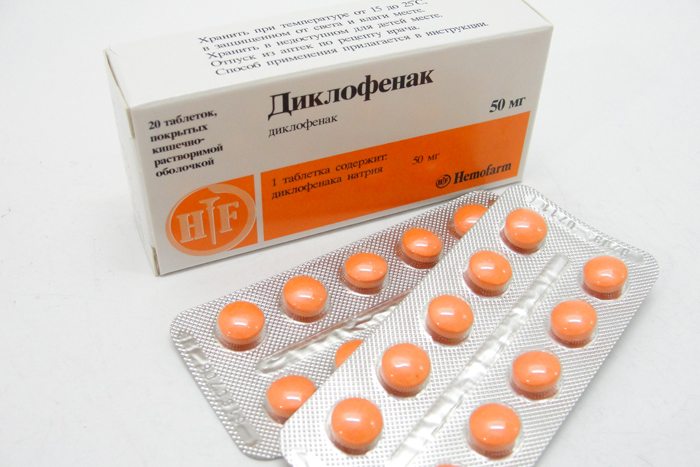
Категорически запрещается использовать сухое или влажное тепло: ванны, грелки, бутылки с водой, мешочки с солью. А такой излюбленный способ лечения цистита в домашних условиях, как распаривание ног — прямой путь к развитию пиелонефрита, поражающего почки. В тепле бактерии активней размножаются, проникают по восходящим путям в чашечки, канальцы и лоханки.
Методы лечения
Определяясь с тактикой терапии, врач учитывает форму течения цистита, его стадию и степень пораженных воспалением тканей. Имеет значение вид болезнетворных бактерий, их чувствительность к антибактериальным препаратам. При инфицировании возбудителями заболеваний, передающихся половым путем, в лечении принимает участие венеролог.
Нередко результатов лабораторных исследований приходится ожидать несколько дней, поэтому пациенту сразу назначаются антибиотики широко спектра действия. Это производные 8-оксихинолина, полусинтетические пенициллины, макролиды. Но большинство ранее чувствительных к их действию микроорганизмов (особенно кишечная палочка) выработали резистентность. После получения результатов бакпосева терапевтическая схема корректируется. Обычно в нее включаются препараты с активным ингредиентом фосфомицином (Монурал). Достаточно однократного употребления лекарственного средства для полного уничтожения микроорганизмов.

НПВС в таблетках или мазях используются только при сильных болях в пояснице. Все симптомы, включая повышенную температуру, исчезают практически сразу после антибиотикотерапии. Пациентам может быть рекомендован прием витаминов и иммуностимуляторов для профилактики рецидивов цистита.
Из рациона следует исключить продукты, которые изменяют кислотность мочи, раздражающей слизистую оболочку мочевого пузыря. Это полуфабрикаты, копчености, выпечка из сдобного и слоеного теста, кофе, алкоголь, шоколад. Нужно ограничить или полностью отказаться от жареных, жирных, насыщенных специями и пряностями блюд.
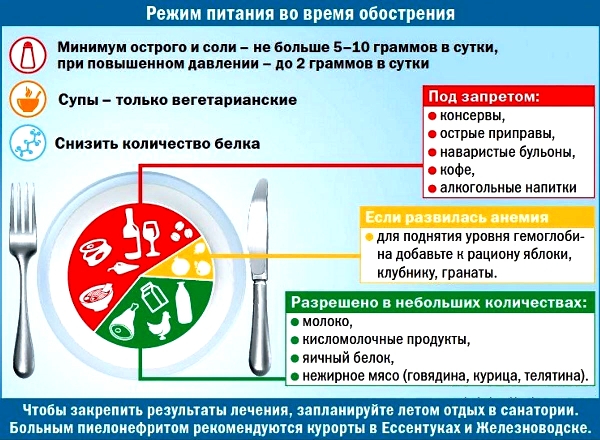
В период терапии ежедневное меню должно состоять из постного мяса, приготовленных на пару или отваренных овощей, свежих фруктов. Нужно включить в питание нежирные мясные или рыбные бульоны, подсушенный белый хлеб, крупяные каши. В качестве десерта подойдут творог с медом, галеты, сухофрукты.
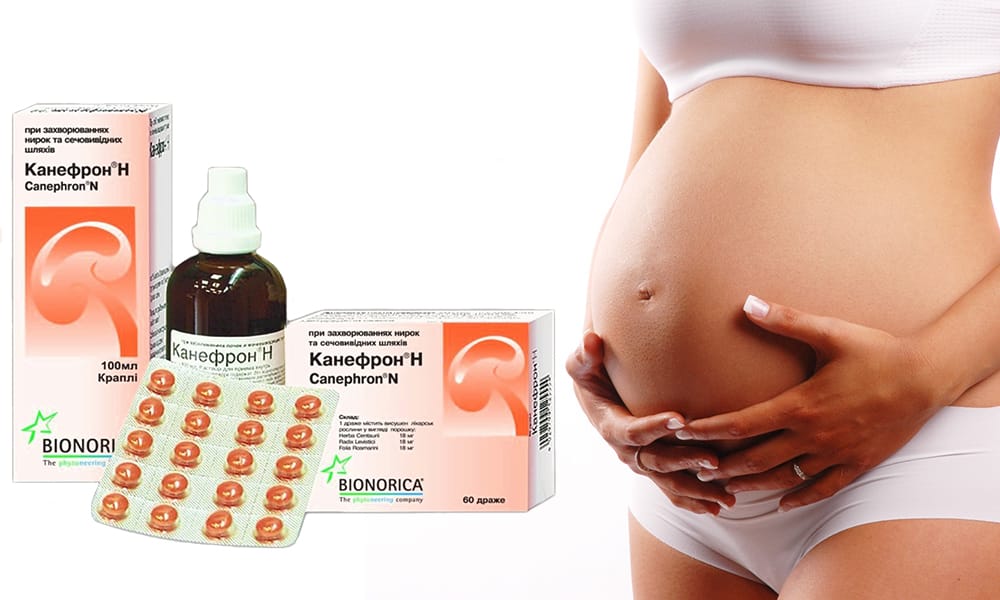
В качестве дополнительной терапии назначаются препараты с фитоэкстрактами лекарственных растений — например, Канефрон или Фитолизин. Они оказывают комплексное воздействие на мочевой пузырь — противовоспалительное, противоотечное, анальгетическое. Лекарственные средства выпускаются в форме растворов, драже, пасты для разведения в воде. В их состав входят экстракты растений, снижающих выраженность всех симптомов цистита за счет разноплановой терапевтической активности:
- спазмолитической;
- диуретической;
- противомикробной;
- антисептической.

Фитотерапия не является заменой приему антибиотиков. Растительные экстракты оказывают только бактериостатическое действие, то есть сдерживают размножение болезнетворных бактерий. Эти препараты также не могут снизить температуру тела и устранить болезненность поясницы.
Клюквенный морс — самое распространенное народное средство для лечения цистита. Стакан свежих или размороженных ягод измельчают, образовавшийся сок сливают в неокисляющуюся посуду. В сухой остаток добавляют 1 л воды и пару столовых ложек сахара, ставят кастрюлю на медленный огонь и томят 10 минут. Остужают, процеживают, смешивают с соком и пьют по 0,3 стакана 3 раза в день после еды.

Хорошо помогает от цистита, повышенной температуры, болей в спине молоко с прополисом. Для приготовления напитка кипятят стакан нежирного молока, а затем всыпают в него прополис на кончике ножа и размешивают. Остужают, выпивают в течение дня.

Возможные осложнения
При отсутствии лечения возможен переход патологии в хроническую форму, восхождение инфекции с развитием воспалительного процесса в почечных структурах. Болезнетворные бактерии нередко поражают и мочеиспускательный канал. Развивается уретрит — хроническое или острое воспаление уретры.
Одним из опасных осложнений становится пиелонефрит, предшествующий почечной недостаточности. Прогрессирование этой хронической двухсторонней патологии провоцирует нарушение функции почек, снижение удельного веса мочи, артериальную гипертензию.
Профилактика и прогноз
Острый цистит хорошо поддается лечению, поэтому прогноз на полное выздоровление благоприятный. При диагностировании хронической патологии, сопровождающейся поясничными болями и субфебрилитетом, обычно выявляются уже возникшие осложнения. Они требуют дополнительной терапии, что существенно замедляет выздоровление.
Чтобы избежать развития цистита, необходимо не переохлаждаться, своевременно лечить респираторные, кишечные, урогенитальные инфекции. А укрепить защитные силы организма помогает прием витаминов, отказ от вредных привычек, занятия спортом.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Читайте также:


