Кавернома спинного мозга на мрт

Кавернозная венозная мальформация головного мозга, чаще известная как кавернозная гемангома или кавернома, часто встречающаяся сосудистая мальформация головного мозга, с характерными изменениями, выявляемыми при МРТ.
Кавернозные мальформации встречаются находятся в разных частях тела человека, но данная публикация посвещена кавернозным венозным мальформациям центральной нервной системы.
Терминология
Встречается множество синонимов для данной патологии, вклюяая термины кавернозная гемангиома, церебральная кавернозная мальформация или просто кавернома. Эта патология не относится к неопластическим процессам, следовательно терминов гемангиома и кавернома следует избегать.
Кроме того, важно отметить что в соответствии с новейшей номенклатурой ISSVA классификации сосудистых аномалий, эти изменения соответствуют низкоскоростным венозным мальформациям. Но использование в описании или заключении дополнения кавернозная полезно, так как данный термина наиболее известен большинству клиницистов.
Эпидемиология
У большинства пациентов клинические симптомы проявлюятся в возрасте 40-60 лет. В большинстве случаев это единичная находка. Множественные кавернозные мальформации или наличие мальформации у членов семьи может указывать на наследственный характер патологии.
Клинические проявления
Большая часть кавернозных венозных мальформаций является случайной находкой и в основном они проявляет себя клинически в течении жизни. Клинические проявления вызываются кровоизлияниями с развитием очаговой неврологической симптоматики или развитием припадков. Риск кровоизлияния составляет
1% в год при наследственно обусловленных множественных мальформациях и значительно меньше для спорадических единичных мальформаций.
Морофология
Макроскопически кавернозная венозная мальформация выглядят как ягода шелковицы.
При гистологическом исследовании кавернозные венозные мальформации представляют собой тонкостенные полости неправильной формы, стенки которых образованы эндотелием. Полости могут плотно прилежать друг к другу, либо быть разделены коллагеновыми волокнами или фиброзной тканью, в отличии от АВМ, между петель которых может присутствовать мозговое вещество.
В отдельных случаях, они тесно ассоциируется с венозными аномалиями развития (DVA) и в таком случае это - смешанная сосудистя мальформация.
Классификация
По классификации Zabramski могут быть сгруппирована в 4 типа.
Диагностика
Кавернозные венозные мальформации головного мозга в
80% случаев лакализуются супратенториально, но в целом могут локализоваться в любом отделе головного мозга, включая ствол. Чаще всего они единичыне, но в то же время у одной трети пациентов со спорадическим образованием, может встречатся более одной мальформации.
Компьютерная томография
Крупные мальформации визуализируются при компьютерной томографии как зоны повышенной плотности, при наличии подострого кровоизлияния окруженные перифокальным отеком, не усиливаются при контрастировании. Мальформации малых размеров трудно различимы.
Магнитно-резонансная томография
Магнитно-резонансная томография является методом выбора. Класическими являются признак попкорна или ягоды, окруженный по периферии кольцевидной зоной выпадения сигнала за счет наличия гемосидерина и характеризующися повышенной магнитной восприимчивостью.
- Т1 и Т2 МР сигнал вариабельны в зависимости от стадии распада продуктов гемоглобина в мальформации и иногда могут визуализироваться уровни жидкость-жидкость.
- Последовательности градиентного эха или Т2* позволяют лучше выявлять мальформации чем Т1 и Т2 взвешенные изображения. У пациентов с наследственной формой множественных кавернозных мальформаций они являются важными для подсчета числа образований, которые могут быть пропущены на спин-эхо последовательностях.
- Изображения взвешенные по магнитной восприимчивости (SWI) имеют чувствительность сопоставимую с градиентными последовательностями в выявлении капилярных телеангиэктазий, кроме того они характеризуются высокой чувствительностью к выявлению кальцинатов по сравнению с изображениями взвешеными по Т1 и Т2.
При наличии недавнего кровоизлияния может выявлятся умеренно выраженный перфиокальный отек.
В основном не изменяют интенсиность МР сигнала по Т1 после введения контрастного препарата, в то же время это возможно.
Селективная ангиография
Квернозные мальформации не визуализируются при ангиографии, не выявляются артериовенозные шунты.
Лечение и прогноз
В основном асимптомные и при необходимости ведуться консервативно. Клинически проявляемые мальформации обусловленным объемным воздействием, эпилептогенной активностью или повторными кровоизияниями, по возможности, резецируются.
Дифференциальный диагноз
Квернозные венозные мальформации следует дифференцировать с многочисленными другими патологиями проводящими к множественным микрокровоизлияниям, включая:
- церебральная амилоидная ангиопатия
- хроническая гипертензивная энцефалопатия
- диффузное аксональное повреждение
- церебральный васкулит
- лучевое поражение головного мозга
- геморрагические метастазы
- синдром Парри-Ромберга
Крупные мальформации могут симулировать:
- кровоизлияние в метастазы
- кровоизлияние в первичную опухоль (например глиобластому)

Каверномами называются сосудистые новообразования, развивающиеся из кровеносных капилляров и имеющие вид ягод ежевики. Долгое время считалось, что образование опухоли происходит из клеток, которые возникают в период внутриутробного развития. Современная медицина доказала, что причиной развития каверном является перерождение нормальных тканей.

Кавернозная гемангиома мозга – болезнь довольно редкая. Всего у 0,5% жителей на Земле встречается эта патология.
Обнаружить данное образование непросто, оно является врожденным, но первые симптомы появляются обычно в зрелом возрасте — к 20-40 годам.
Часто человек даже не подозревает о наличии каверн в стенках сосудов, питающих его мозг. А тем, у кого обнаружена такая опухоль, важно знать, какие осложнения она дает, и какие методы применяются для ее удаления, ведь консервативному лечению кавернома головного мозга не подлежит.

Что такое кавернома
В центральной нервной системе могут образовываться самые разные опухоли: астроцитомы, медуллобластомы или глиомы. Но, помимо неопластических онкологий, головной мозг способны поражать и сосудистые опухоли. Кавернома головного мозга — опухоль, образующаяся из ткани сосудов, и имеющая полости.
Это онкологическое заболевание может не проявлять какой-либо симптоматики или вызывать неврологические признаки, в зависимости от локализации и размера самой опухоли.
Наиболее частым местом локализации является верхний мозговой отдел, но в некоторых случаях она может располагаться в базальных ядрах, стволе головного мозга, мозолистом теле, таламусе и желудочках мозга. Структура опухоли представлена в виде сосудистой ткани и полостей наполненных воздухом или кровью. Размеры полостей могут быть разного диаметра.

Причины возникновения каверном
Чаще всего кавернома головного мозга – это врожденное образование. Доброкачественная опухоль мягкая и эластичная при нажатии. При надавливании она исчезает, но потом опять принимает свою первоначальную форму, может кровоточить, что впоследствии вызовет инфицирование. Причина появления в период внутриутробного развития – это нарушение структурно-функционального преобразования тканевых клеток. Соединение вен с артериями на начальном этапе внутриутробного развития дает начало этому заболеванию. Причиной может быть травма мягких тканей, которая положит начало формированию сосудистого новообразования.
Также считается, что формированию каверномы может способствовать:
- Инфекционные патологии во время вынашивания малыша.
- Иммунно-воспалительные факторы.
- Лучевое облучение.

Симптомы каверномы
Кавернома часто протекает бессимптомно, и пациента ничего не беспокоит. В таких случаях ее могут обнаружить при профилактическом осмотре.
Ярко выраженные симптомы присутствия каверномы наблюдаются у пациентов с опухолью в стволе головного мозга, его лобной доли или височных долях (правой или левой):
- постоянные головные боли;
- судороги;
- эпилептический синдром;
- рвота;
- нарушение чувствительности;
- шаткая походка, нарушение координации движения;
- потеря остроты слуха, звон и шум в ушах;
- расстройство зрения, памяти, внимания;
- снижение умственных способностей;
- паралич.
При сильных головных болях есть высокий риск (4-23%) разрыва стенки каверномы и последующего кровоизлияния. Если кровоизлияние возникает повторно (рецидив), то в 30% случаев оно ведет к инвалидности пациента.

Формы
Их определяют согласно месту локализации опухоли. Бывают каверномы:
Лобной доли. Новообразования формируются в лобных участках мозга. Из-за них возникают сложности с поведением человека и его адаптацией в обществе, он не может управлять своими эмоциями. Кроме этого, наблюдаются нарушения памяти и моторики.
Левой височной доли. Кавернома, расположенная в этом участке, провоцирует нарушения слуха и речи. Пациенту трудно воспринимать и запоминать информацию в ходе разговора, также у него не получается строить фразы.
Правой височной доли. Из-за такой неоплазии человек теряет способность к опознаванию звуков. Такие больные не узнают голоса близких и знакомые звуковые сигналы.
Темени. При появлении каверномы в теменной зоне у больного наблюдаются интеллектуальные расстройства. Он не справляется с простыми математическими задачами, не может строить логичные суждения.
Мозжечка. Их наличие ведет к нарушениям координации и походки. У пациента часто возникают судороги, походка становится неровной, он может неправильно держать голову.

Чем опасна
Клинические последствия каверномы полностью зависят от места ее расположения и размеров. Если болезнь несвоевременно выявлена, в опухоли происходит воспалительный процесс или дистрофические изменения, то в дальнейшем это чревато:
- Разрывом сосудов.
- Кровоизлиянием.
- Нарастанием мальформаций.
- Местным нарушением кровообращения.
- Кислородным голоданием мозга.
- Летальным исходом.
Но случается, что человек живет всю жизнь с этой проблемой, не зная о ее существовании и прекрасно себя чувствует. Развитие данной патологии нельзя предсказать, как и невозможно судить о том, как она себя проявит в будущем.

Лечение
Медикаментозная терапия при каверномах не является необходимой. Ведь опухоль эта не из числа злокачественных. Кроме того, на лучевую терапию и на лечение противоопухолевыми препаратами это новообразование никаким образом не отвечает.
Решение об операциях при каверноме принимается очень взвешенно.
К любой операции существуют строго определенные показания, ведь этот метод лечения далеко не безвреден, а порой и очень опасен для жизни и прогноза.
- Кровоизлияние, локализованное вне функциональных зон, связанное с каверномой.
- Эпилептические припадки, вызванные кавернозной гемангиомой.
- Опухоли ствола головного мозга.
- Каверномы, поражающие функционально значимые области.
- Расстройства эрекции у мужчинПри появлении первых симптомов эректильной дисфункции у представителя мужского пола.
- Аневризма сосудов головного мозгаАневризма сосудов головного мозга – это расширение одного или нескольких.
- Какие есть виды хирургииХирургия – это область медицины, в которой применяются методики оперативного.
- Киста головного мозга: что такое и как удаляютКиста головного мозга — доброкачественное новообразование в виде пузырей с.
Врач с 36 летним стажем работы. Медицинский блогер Левио Меши. Постоянный обзор животрепещущих тем по психиатрии, психотерапии, зависимостям. Хирургии, онкологии и терапии. Беседы с ведущими врачами. Обзоры клиник и их врачей. Полезные материалы по самолечению и решению проблем со здоровьем. Посмотреть все записи автора Левио Меши
а) Генетика. Кавернозные мальформации характеризуются наличием четкой генетической предрасположенности к их возникновению, а различные семейные и спорадические формы заболевания могут отличаться неполной пенетрантностью и вариабельной экспрессивностью соответствующих генов. Описано порядка 150 типов мутаций, связанных с развитием заболевания, наибольшее значением из которых придают мутациям сдвига рамки считывания и нонсенс-мутациям. Спорадические случаи составляют до 80% кавернозных мальформаций, частота их составляет 1 на 200, при этом в данных случаях отмечается значительная локусная и аллельная гетерогенность.
Также описаны несколько редких случаев сбалансированной транслокации между третьей и Х-хромосомами у женщин с асимметричной инактивацией Х-хромосомы.
б) Эпидемиология. Исходя из особенностей их развития и характера роста кавернозные мальформации можно отнести к неопластическим процессам. Они развиваются спорадически либо носят семейный характер и связаны с определенной генетической аномалией с аутосомно-доминантным типом наследования и неполной пенетрантностью. Кавернозные мальформации спинного мозга составляют 5-12% всех сосудистых мальформаций спинного мозга и 3-15% всех кавернозных мальформаций ЦНС. Женщины болеют несколько чаще мужчин, заболевание диагностируется обычно в четвертом десятилетии жизни.
Грудной отдел спинного мозга поражается чаще шейного, поражения конуса спинного мозга и конского хвоста встречаются достаточно редко.
в) Клиника и течение кавернозной мальформации спинного мозга. Клиническая картина и течение кавернозных мальформаций спинного мозга достаточно вариабельны. У некоторых пациентов клинические проявления развиваются остро и связаны с возникшим кровоизлиянием, другие могут обращаться за медицинской помощью с жалобами на постепенно прогрессирующие неврологические расстройства, которые могут напоминать симптомы демиелинизирующих заболеваний. Острое развитие клинической симптоматики характеризуется появлением болевого синдрома, соответствующего уровню кавернозной мальформации, и неврологического дефицита, развивающегося и прогрессирующего в течение нескольких дней.
Такая клиническая картина отличается от типичной клиники кровоизлияния, вызванного артерио-венозной мальформацией (АВМ) спинного мозга, когда симптомы развиваются более остро, а неврологический дефицит обычно совпадает по времени с началом болевого синдрома. Первоначально кровоизлияние при кавернозных мальформациях могут привести к развитию пара- или квадриплегии, хотя чаще наблюдается развитие неполного неврологического дефицита, который в последующим в той или иной степени нивелируется, хотя полное восстановление наблюдается редко. В отсутствии лечении через несколько месяцев или лет после первого эпизода кровоизлияния оно может повториться.
При локализации образовании в области дорзальных участков спинного мозга клиническая картина может быть менее выраженной — пациенты поначалу могут жаловаться лишь на преходящие парестезии. При локализации образования в области входа в спинной мозг дорзальных его корешков чаще развивается радикулопатия. С повсеместным распространением МРТ кавернозные мальформации стали выявлять на ранних клинических или даже бессимптомных стадиях заболевания.
г) Патологическая анатомия. Кавернозные мальформации спинного мозга по внешнему виду и гистологически идентичны интракраниальным кавернозным мальформациям, макроскопически их можно описать как мягкие губчатые образования от темно-синего до красно-коричневого оттенков. Кавернозные мальформации обычно четко выделяются на фоне окружающей ткани, в качестве ориентира для определения плоскости мобилизации образования может использоваться гемосидериновая окраска окружающих тканей вследствие кровоизлияний. Изменение окраски порой является единственным визуальным признаком, позволяющим локализовать кавернозную мальформации под мягкой мозговой оболочкой.
Микроскопически кавернозные мальформации образованы выстланными эндотелием каналами, заполненными кровью, в промежутках между каналами отсутствует мозговая ткань. В стенках образующих мальформацию сосудов отсутствуют эластический и мышечной слои, кальцификация стенок наблюдается редко. Вокруг мальформации обычно видна богатая гемосидерином глиальная ткань. Кавернозные мальформации могут распространяться в этот глиальный слой, образуя языкообразные выросты, о чем необходимо помнить при резекции образования.
е) Хирургическое лечение. Роль хирургии в лечении венозных мальформаций спинного мозга все более расширяется, что связано с накоплением опыта и высокой вероятностью развития и прогрессирования неврологического дефицита. Научные исследования четко дают понять, что прогрессирование неврологической симптоматики у пациентов с кавернозными мальформациями спинного мозга — это скорее правило, чем исключение из него. Неврологические исходы лечения зависят, главным образом, от исходного неврологического статуса пациента, и лучше они у тех пациентов, у которых предоперационная неврологическая симптоматика выражена в меньшей степени.
Благодаря своему небольшому диаметру спинной мозг не терпит даже небольшого увеличения своего объема на фоне кровоизлияния или вследствие роста мальформации, что является весьма важным моментом. Современная микрохирургическая техника позволяет добиться у пациентов с венозными мальформациями спинного мозга весьма достойных результатов лечения. В недавно опубликованном исследовании была показана эффективность использования для резекции кавернозных мальформаций диоксид-углеродного лазера: лазер дает хирургу возможность выполнить миелотомию максимально деликатно и безопасно выделить мальформацию из окружающей ткани спинного мозга.
Операция может быть рекомендована пациентам с клинически значимыми образованиями, особенно при распространении мальформации до мягкой мозговой оболочки. Значительно сложнее принять решение об оперативном лечении у пациентов с бессимптомными или минимально проявляющими себя образованиями и образованиями, расположенными глубоко от поверхности спинного мозга.
В подобных случаях решение о радикальной резекции образования должно приниматься индивидуально в зависимости от особенностей каждой конкретной ситуации. Наиболее подходящими кандидатами на оперативное лечение в данной группе являются молодые пациенты и пациенты с образованиями большого размера, поскольку именно у этих пациентов долгосрочный результат раннего хирургического вмешательства скорее всего будет максимальным.
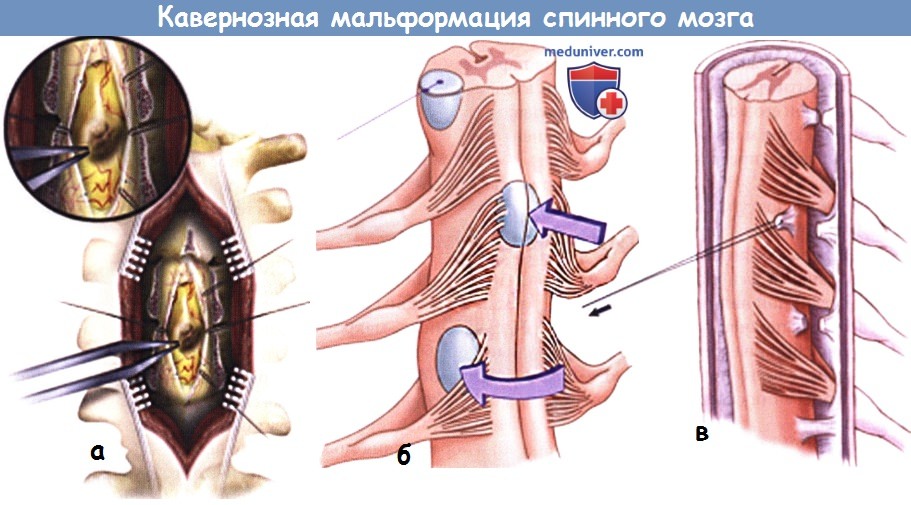
а - Кавернозная мальформация спинного мозга.
б - Хирургические коридоры к образованиям в толще спинного мозга.
Прямая стрелка: Некоторые образования располагаются в области задних отделов спинного мозга и распространяются до поверхности мягкой мозговой оболочки.
Доступ к таким образованиям может быть достаточно безопасно выполнен через разрез в области задней срединной перегородки спинного мозга.
Изогнутая стрелка: Доступ к образованиям, располагающимся парамедианно и распространяющимся до поверхности мягкой мозговой оболочки в области входа в спинной мозг корешка,
может быть выполнен в области дорзо-латеральной борозды спинного мозга.
Пунктирная линия: Двухточечный метод, используемый для выбора зоны доступа к образованиям, расположенным в боковых отделах спинного мозга,
в случаях, когда использование естественных анатомических борозд спинного мозга невозможно.
Первая точка располагается в центре образования, а вторая — в области, где образование располагается максимальной близко к поверхности спинного мозга.
Линия, соединяющая эти две точки, определяет наиболее короткую траекторию для доступа к образованию.
в - Доступ к вентрально расположенным образованиям спинного мозга.
Образования, расположенные или распространяющиеся на вентральные отделы спинного мозга, являются с точки зрения доступа к ним наиболее сложными.
Доступ здесь может быть осуществлен за счет корпорэктомии либо сзади.
Зубовидная связка, расположенная в непосредственной близости от образования, рассекается и на ее культю накрадывается нейлоновая лигатура нитью 4-0.
Эта лигатура используется для ротации спинного мозга при доступе к вентрально расположенным образованиям.
ж) Техника операции при кавернозной мальформации спинного мозга:
1. Кавернозные мальформации дорзальной локализации:
- Важным компонентом предоперационного планирования является локализация необходимого уровня вмешательства, для чего может быть выполнена маркировка доступа на коже или использоваться интраоперационная флюороскопия.
- При большинстве кавернозных мальформаций бывает достаточно заднего доступа. Ляминэктомия или ляминопластика должны обеспечивать достаточно адекватный доступ к дорзально расположенным образованиям. При вмешательствах на шейном и верхнегрудном уровне для предотвращения развития постляминэктомического кифоза рекомендуется выполнять ляминопластику.
- Ляминопластика у пациентов без выраженных дегенеративных изменений или увеличения объема спинного мозга может быть выполнена с использованием пневматического бора, с помощью которого пластинка дуги позвонка рассекается в области своего основания с обеих сторон. Прикрепляющиеся к дуге связки рассекаются остро и пластинки дут и остистые отростки удаляются единым блоком на всем протяжении планируемого доступа. Перед разрезом твердой мозговой оболочки необходимо добиться идеального гемостаза.
- Последующие этапы операции выполняются с использованием микроскопа. Твердая мозговая оболочка рассекается продольно по срединной линии с сохранением подлежащей паутинной оболочки, как уже описано выше. Края разреза ТМО фиксируются нейлоновыми швами №4-0 к простыням или паравертебральным мышцам.
- Паутинная оболочка рассекается остро также по срединной линии, края разреза фиксируются к соответствующим листкам твердой мозговой оболочки.
- Спинной мозг осматривается под микроскопом под большим увеличением. Мальформации, растущие в направлении мягкой мозговой оболочки, могут быть видны под ее поверхностью, в других случаях может быть видно синеватое или красно-коричневое окрашивание вещества спинного мозга, обусловленное депозитами гемосидерина. Для локализации невидимых со стороны поверхности спинного мозга образований могут использоваться методики интраоперационной визуализации или ультразвуковое сканирование.
- Для определения оптимальной точки входа и траектории доступа к кавернозным мальформациям через толщу вещества спинного мозга используется двухточечный метод: через центр образования строится линия, соединяющая этот центр с точкой, соответствующей наиболее поверхностно расположенной части мальформации. При глубоко расположенных образованиях эту методику модифицируют таким образом, чтобы доступ располагался вне основных проводящих трактов спинного мозга.
- При глубоко расположенных образованиях миелотомия выполняется под микроскопом при большом увеличении либо в области задней срединной борозды, либо в области входа в спинной мозг дорзального корешка в зависимости от того, в какой из этих областей обеспечивается наиболее оптимальный подход к образованию.
- Следует избегать повреждения окружающей образование нормальной паренхимы спинного мозга. Стандартом здесь является острая мобилизация и использование при необходимости биполярного коагулятора. Линия миелотомии должна быть параллельной ходу проводящих путей спинного мозга, т.е. располагаться вдоль длинной оси спинного мозга.
- Резекция образования выполняется с использованием микрокюреток и вакуум-аспиратора. Ручные рабочие части аспиратора с отверстием для большого пальца позволяют контролировать разрежение аспиратора, что является критичным в отношении предотвращения повреждения окружающего вещества спинного мозга. Образования обычно удаляются методом кускования, однако некоторые из них могут быть резецированы и единым блоком. Кавернозные мальформации не имеют настоящей капсулы, однако они всегда окружены глиальной тканью, которая отделяет их от окружающего вещества спинного мозга.
- Кровотечение при кавернозных мальформациях редко является источником проблем, поскольку оно обычно достаточно слабо выражено и легко останавливается с использованием гемостатических средств и осторожной компрессии кровоточащей зоны. Пользоваться коагулятором с этой целью не следует, если только в этом нет абсолютной необходимости, и если такая необходимость возникает, то мощность коагулятора должна быть минимальной. Кавернозные мальформации нередко сочетаются с различными аномалиями строения венозной системы. Эти аномалии должны оставляться интактными, поскольку они обеспечивают отток крови от окружающих структур спинного мозга.
- Твердая мозговая оболочка, как уже описано ранее, ушивается герметично. Оставшаяся часть операционной раны ушивается послойно стандартным образом.
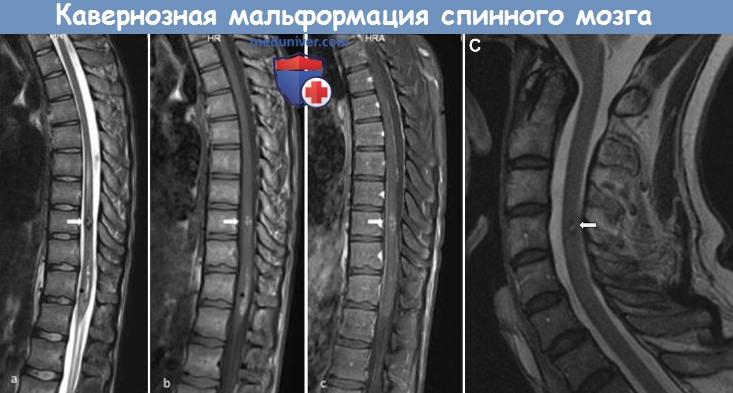
МРТ при кавернозной мальформации спинного мозга
2. Образования вентральной локализации. С точки зрения доступа наиболее сложными являются образования, расположенные в передних и боковых отделах спинного мозга. Однако если образование проявляет себя клинически и распространяется до поверхности мягкой мозговой оболочки передней и боковой поверхности спинного мозга, может быть показано оперативное лечение. Число осложнений в подобных случаях ввиду особенностей строения спинного мозга и сложности доступа обычно выше. Вентральный доступ используется обычно только при тех образованиях, которые не распространяются до соответствующей поверхности мягкой мозговой оболочки.
При глубоко расположенных образованиях более оправданным будет использование доступа через заднюю срединную борозду или область входа в спинной мозг дорзальных корешков спинного мозга. Доступ к образованиям вентральной локализации на уровне шейного отдела спинного мозга осуществляется путем корпорэктомии шейного отдела позвоночника, соответственно, операция заканчивается спондилодезом и стабилизацией шейного отдела позвоночника.
Трудности данного доступа связаны в первую очередь с достаточно узким хирургическим коридором и его глубиной. Принципы рассечения дурального мешка, локализации и резекции образования те же, что и при задних доступах. На грудном уровне доступ к вентральным отделам спинного мозга осуществляется путем торакотомии и корпорэктомии. Такой доступ обеспечивает достаточно адекватную визуализацию переднебоковой поверхности спинного мозга, хотя рабочий угол и глубина операционного поля далеки от идеала. Герметичное восстановление дурального мешка здесь приобретает особую важность, поскольку в противном случае спинномозговая жидкость будет свободно изливаться в плевральную полость.
При вмешательствах по поводу образований переднебоковых отделов спинного мозга на грудном уровне также может использоваться описанный Martin с соавт. заднебоковой транспедикулярный доступ. Особенности этого доступа приводятся ниже.
- На необходимом уровне выполняется комбинированный задний срединный и поперечный разрез кожи, на стороне доступа поднадкостнично обнажают дуги грудных позвонков.
- Заднебоковые костные элементы грудных позвонков удаляют кусачками и высокоскоростным бором.
- Корни дуг на стороне доступа на соответствующих уровнях резецируют до места их слияния с телами позвонков, после чего становится видна боковая поверхность дурального мешка.
- Разрез твердой мозговой оболочки выполняется по боковой поверхности дурального мешка по тем же принципам, что и при задних доступах.
- Критическим моментом доступа является идентификация и рассечение зубовидных связок на нескольких уровнях выше и ниже кавернозной мальформации. На проксимальные концы связок накладывают лигатуры, позволяющие аккуратно ротировать спинной мозг для доступа к вентральной его поверхности и кавернозной мальформации. Резекция мальформации осуществляется также, как описано в предыдущих статьях раздела по нейрохирургии позвоночника.
- Недостатком данного доступа является ограниченная визуализация вентральной поверхности спинного мозга далее передней срединной линии и ПСА. Для доступа к образованиям, распространяющимся за пределы передней срединной линии, транспедикулярный доступ может быть выполнен с обеих сторон, однако подобная довольно обширная резекция задних элементов позвонков скорее всего потребует по окончании основного этапа операции спондилодеза и стабилизации позвоночника.
з) Прогноз и исходы операции на кавернозной мальформации спинного мозга. Современные микрохирургические методики позволяют выполнить резекцию кавернозных мальформаций спинного мозга с хорошими результатами. Осложнения и процесс восстановления после хирургической резекции кавернозных мальформаций обычно напоминают таковые после кровоизлияния в спинной мозг, что вполне оправдано, учитывая тот факт, что операция позволяет предотвратить риск возникновения кровоизлияний в будущем. В ходе хирургического вмешательства необходимо сделать все возможное для максимально радикальной резекции образования, призванной предотвратить рецидив, продолженный рост и повторяющиеся эпизоды кровоизлияний в спинной мозг.
Если во время операции кровотечение не позволяет идентифицировать и удалить остаточные фрагменты мальформации, МРТ непосредственно после операции может быть мало информативной.
Особенно это касается МРТ в режиме Т2. Это исследование должно выполняться в сроки 6-12 месяцев и затем 2-3 года после операции. Если на основании клинических данных и данных дополнительных методов исследования возникают подозрения на рецидив заболевания, может встать вопрос о ревизионном вмешательстве. Согласно данным недавно опубликованного достаточно крупного исследования, у 11% пациентов после операции отмечается отрицательная динамика, состояние 83% пациентов не меняется, в 6% случаев динамика положительная.
Читайте также:


