Какие принимать лекарства при боли в крестце
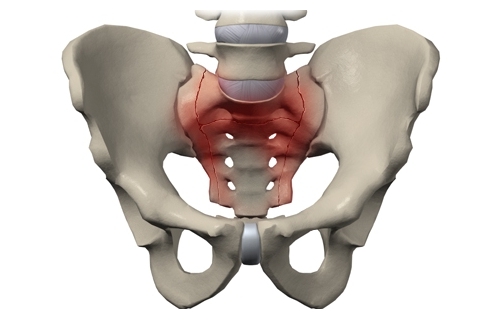
Боль в крестце — защитная реакция организма, возникающая в ответ на развитие патологии. Избавиться от ноющих или острых дискомфортных ощущений в нижней части спины можно только после устранения их причины, а они многочисленны и разнообразны. Боль в области крестца провоцируют травмы, патологии внутренних органов и опорно-двигательного аппарата.
Характерные признаки саркодинии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Саркодиния — эпизодическая или постоянная боль в крестце. Это не клиническое проявление, а целая совокупность симптомов, интенсивность которой зависит от спровоцировавшей ее патологии. Если заболевание деструктивно-дегенеративного характера, то выраженность дискомфортных ощущений нарастает по мере его прогрессирования. При воспалительной патологии боль острая, жгучая, пронизывающая. Обычно она не локализуется в области крестца, а иррадиирует в близко расположенные участки тела — ягодицы, бедра, пах, лодыжки и даже стопы.
Причины болей в крестце
Самые частые причины саркодинии — патологии пояснично-крестцового отдела позвоночника и заболевания, поражающие органы малого таза. Нередко боль является отраженной, то есть распространяется с участка тела, иннервируемого общими с крестцом нервными сплетениями.
Причины дискомфорта могут быть как естественными, так и патологическими. Боль считается физиологичной, если она возникает во время менструации из-за колебаний гормонального фона. А в период вынашивания ребенка растущая матка давит на пояснично-крестцовый отдел позвоночника.
Тяжесть в нижней части спины ощущается после чрезмерных физических нагрузок, например, подъема тяжестей или во время интенсивных спортивных тренировок. В роли провоцирующих факторов выступают мышечное перенапряжение, скопление в волокнах молочной кислоты.
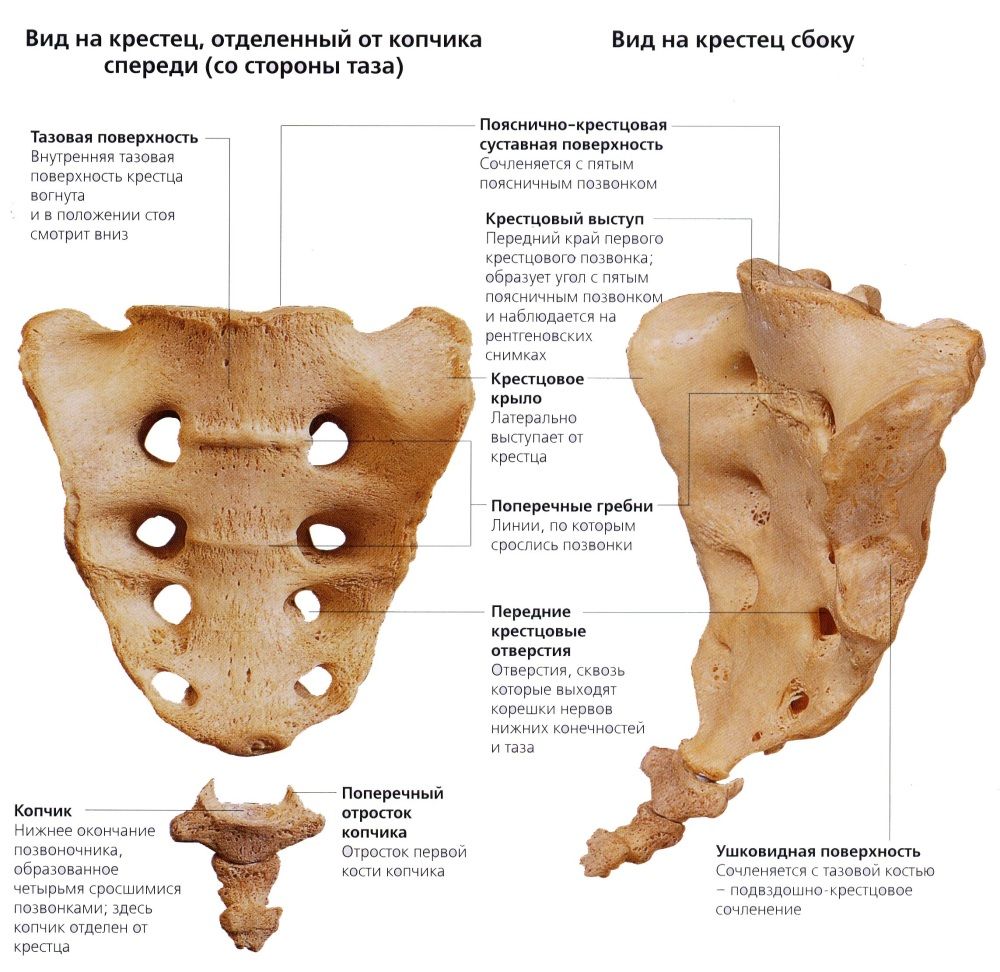
Патологическими причинами саркодинии становятся злокачественные и доброкачественные новообразования, предшествующие травмы, гинекологические и эндокринные патологии. Боль в копчике — ведущий симптом поясничного остеохондроза, тромбофлебита, поражающего подвздошные и тазовые сосуды.
Характеристика болей в крестце при различных заболеваниях
На интенсивность болевого синдрома влияют многие факторы. Это вид диагностированной патологии, стадия ее течения, степень повреждения тканей, количество возникших осложнений. Саркодиния может быть единственным клиническим проявлением заболевания или сопровождаться другими симптомами различной выраженности.
Во время перелома боль настолько острая, что человек в большинстве случаев теряет сознание. Дискомфорт в крестце возникает и на этапе реабилитации при перемене погоды или при избыточной нагрузке на позвонки. Остаточная саркодиния сохраняется при повреждении хрящевых или костных структур в результате травмирования. А интенсивность болезненных ощущений после удара или ушиба постепенно снижается.
Это типичный признак деструкции сегментов пояснично-крестцового отела позвоночника. Выраженность саркодинии при отсутствии врачебного вмешательства неуклонно повышается. На заключительной стадии артроза или пояснично-крестцового остеохондроза боли становятся постоянными.
Могут быть симптомом пилонидальной болезни, опухоли, расстройства кровообращения. Саркодиния данной локализации проявляется обычно внезапно, а ее интенсивность повышается после физических нагрузок или обострения хронических патологий.
Нередко боли сигнализируют о поражении патологией одной из почек, поэтому часто становятся диагностическим признаком. Могут быть острыми, появляться во время движения и в состоянии покоя. Также это характерный симптом воспаления или повреждения крестцово-подвздошного сочленения.

Такая саркодиния характерна для патологий опорно-двигательного аппарата на стадии ремиссии. Обычно сопровождается незначительной тугоподвижностью и отечностью. Ноющий характер ощущений в пояснице и крестце также указывает на наличие вялотекущего воспалительного процесса в области органов малого таза.
Если причиной саркодинии стал эндометриоз шейки матки, то синдрому сопутствует кровомазание перед месячными. При острых вагинитах, вульвовагинитах боли в крестце являются отраженными, указывающими на серьезное воспаление.
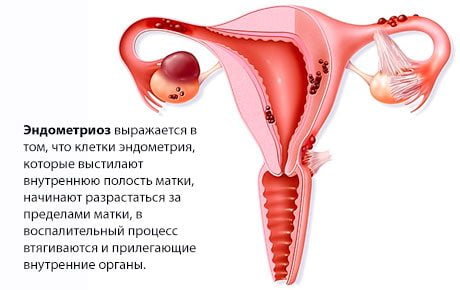
При врожденных или приобретенных аномалиях (кифоз, сколиоз) изменения лордоза провоцируют боли в сочетании с повышенным тонусом мышц. В таких случаях саркодиния возникает даже при незначительной физической нагрузке.
Острым или ноющим дискомфортным ощущениям сопутствуют резкая потеря веса, лихорадка и слабость. Болезненность возникает в ночное и дневное время, не устраняются нестероидными противовоспалительными средствами даже в инъекционной форме.
Острое воспаление провоцирует сильные боли, повышение местной температуры, симптомы общей интоксикации организма. При вялотекущей патологии саркодиния возникает во время рецидивов.

Подагра, сахарный диабет, расстройства функционирования надпочечников и щитовидной железы предрасполагают к дегенеративным изменениям структур пояснично-крестцовых дисков и позвонков. Выраженность болей возрастает по мере разрушения хрящевых и костных тканей.
Нередко у мужчин они указывают на прогрессирующий простатит, локализованы с одной стороны или имеют опоясывающий характер. Сопровождаются частыми позывами к мочеиспусканию, болезненной эрекцией, ослабленной потенцией.

Дискомфортные ощущения во время менструации возникают приступообразно, разливаются по всему тазу, иррадиируют в область бедер и пах. Интенсивность болей у женщины существенно повышается при наличии воспалительных патологий половых органов, после переохлаждения, избыточных физических нагрузок.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.

Возникают обычно во 2 и 3 триместрах беременности. Боли ощущаются при длительном нахождении на ногах из-за давления плода на кости малого таза. Причиной также становится выработка особого гормона, подготавливающего родовые пути к появлению ребенка.

Психоэмоциональные перегрузки приводят к возникновению болей. Они локализованы в крестце или распространяются на ноги, в бока, среднюю часть грудной клетки. От такой саркодинии не помогает прием анальгетиков — необходимо использование седативных средств или транквилизаторов.
Диагностические методы
Первичный диагноз выставляется на основании внешнего осмотра пациента, его жалоб, изучения анамнеза. Локализация и интенсивность болей часто становятся подсказкой для выявления причины саркодинии. Для подтверждения диагноза и дифференцирования других заболеваний проводятся рентгенография, МРТ, КТ, УЗИ. При подозрении на инфекционное происхождение саркодинии проводятся биохимические, серологические исследования, бакпосев биологических образцов.
Когда и к какому врачу обращаться
С болями в области крестца можно обратиться к ортопеду, травматологу, неврологу, вертебрологу. Не станет ошибкой запись на прием к терапевту. Врач широкого профиля обладает должными навыками для диагностирования причины саркодинии. После выявления основной патологии пациент будет направлен к врачу узкой специализации для проведения терапии.

Способы лечения
Методы терапии зависят от вида диагностированной патологии. Так как саркодиния является только симптомом, то избавиться от нее можно, вылечив основное воспалительное или дегенеративно-дистрофическое заболевание.
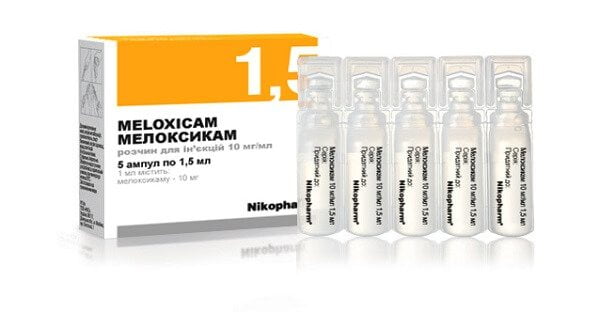
Для устранения острых, пронизывающих болей проводятся медикаментозные блокады с глюкокортикостероидами (Дипроспан, Дексаметазон, Триамцинолон) и анестетиками (Новокаин, Лидокаин). С саркодинией такой выраженности справляются и нестероидные противовоспалительные средства (НПВС) для парентерального введения — Ортофен, Мелоксикам, Кеторол.
При ноющих, давящих, тупых болях пациентам назначаются таблетки Диклофенак, Ибупрофен, Кетопрофен. От слабых дискомфортных ощущений избавляют препараты для локального нанесения — Вольтарен, Найз, Кеторол, Фастум, Артрозилен.

Хорошо зарекомендовали себя мази с отвлекающим и местнораздражающим действием — Наятокс, Випросал, Эфкамон.
Механическое дозированное воздействие на крестец применяется для устранения болей, причиной которых стали патологии опорно-двигательной системы, в том числе травмы. При проведении рефлексотерапии, классического, вакуумного, точечного массажа улучшается кровообращение и микроциркуляция, укрепляется мышечный корсет, стабилизирующий диски и позвонки.
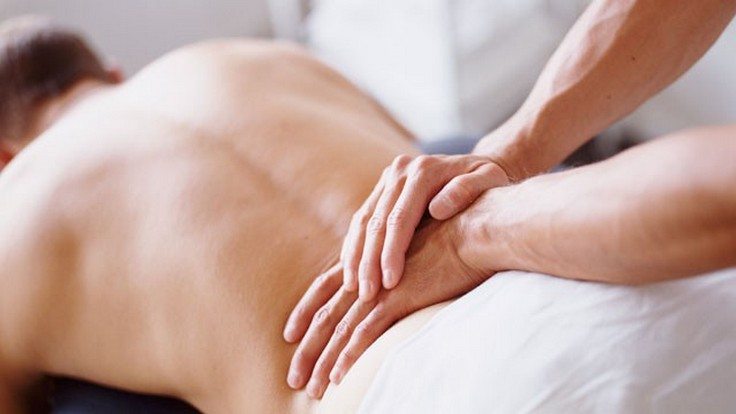
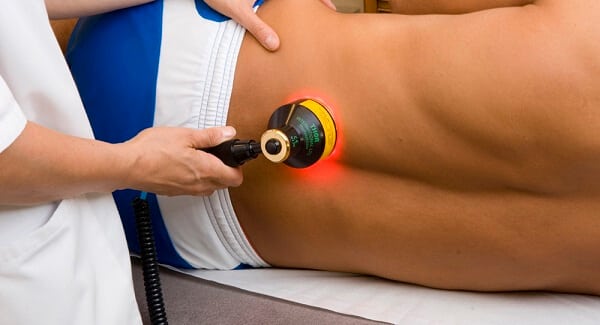
Физиотерапевтические мероприятия усиливают и пролонгируют действие препаратов, мануальной терапии, массажа. Большинство процедур проводится только после купирования острых болей и воспаления. Практикуется использование 5-10 сеансов магнитотерапии, лазеротерапии, УВЧ-терапии, ударно-волновой терапии. Снизить интенсивность саркодинии помогают аппликации с озокеритом, парафином, грязелечение, гирудотерапия.
На этапе реабилитации всех воспалительных и дегенеративно-дистрофических заболеваний пациентам рекомендованы регулярные занятия лечебной физкультурой и гимнастикой. Они не только устраняют болезненную симптоматику, но и становятся отличной профилактикой распространения патологии. Первые занятия проводятся под руководством врача ЛФК, подсказывающего пациентам, как избежать нагрузки на позвоночник. В дальнейшем тренироваться можно самостоятельно в домашних условиях.
Использование ортопедических приспособлений способствует снижению выраженности болевого синдрома. Минимизируется вероятность смещения позвоночных структур, уменьшается нагрузка на органы малого таза. В зависимости от вида диагностированной патологии пациентам показано ношение мягких бандажей, корсетов с пластиковыми или металлическими вставками, полужестких или жестких ортезов.
Представители официальной медицины выступают против использования народных методов для устранения саркодинии. При наличии воспалительного процесса в органах малого таза или позвоночных сегментах применение растирок и компрессов станет причиной его распространения на здоровые ткани. Мази домашнего изготовления, аппликации, настойки и отвары могут использоваться только по достижении устойчивой ремиссии и по согласованию с лечащим врачом.
Возможные осложнения и последствия
Так как саркодиния не является заболеванием, то она не способна спровоцировать какие-либо осложнения в отличие от патологий, ставших ее причиной. При игнорировании болей в крестце, необращении за медицинской помощью воспалительные и дегенеративные процессы стремительно прогрессируют. Поэтому саркодиния — первый сигнал о развивающейся в организме патологии. Чем раньше будет обнаружена ее причина, тем быстрее начнется лечение. А это позволит избежать развития серьезнейших осложнений.
Прогноз
Избавиться от болей в крестце можно с помощью фармакологических перпаратов, физиопроцедур, ЛФК. Но прогноз на полное выздоровление зависит только от поставленного диагноза и своевременной терапии.
Методы профилактики
Чтобы избежать саркодинии, необходимо ежегодно проходить полный медицинский осмотр. Женщинам раз в полгода рекомендуется посещать гинеколога, мужчинам — уролога. Своевременное обнаружение патологии позволит избавиться от нее до появления первых симптомов.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>

Жалобы на боли в крестце возникают у больных, страдающих как от дистрофии межпозвоночных дисков, так и от тех, кто знает, что такое деформация подвздошно-крестцового и тазобедренного суставов. Если болит крестец позвоночника во время беременности, то это может быть признаком симфизита или расхождения лонных костей. Патология опасна для здоровья будущей матери, поэтому при появлении боли в крестце следует обратиться к ортопеду или вертебрологу.
Если человек ведет малоподвижный образ жизни, то у него может болеть спина и крестец по причине дистрофии мышц. Слабость мышечного каркаса спины и поясницы – одна из ведущих причин появления болезненности на фоне увеличения амортизационной нагрузки на позвоночный столб. Чтобы иметь возможность фиксировать положение тел позвонков и обеспечивать полноценное диффузное питание хрящевой ткани межпозвоночных дисков, мышечный каркас тела должен быть тренированным и находится в нормальном тонусе. А для этого необходимы регулярные адекватные физические нагрузки. Посещение спортзала, бег, спортивная ходьба – это хорошие способы профилактики боли в области крестца как для мужчин, так и для женщин.
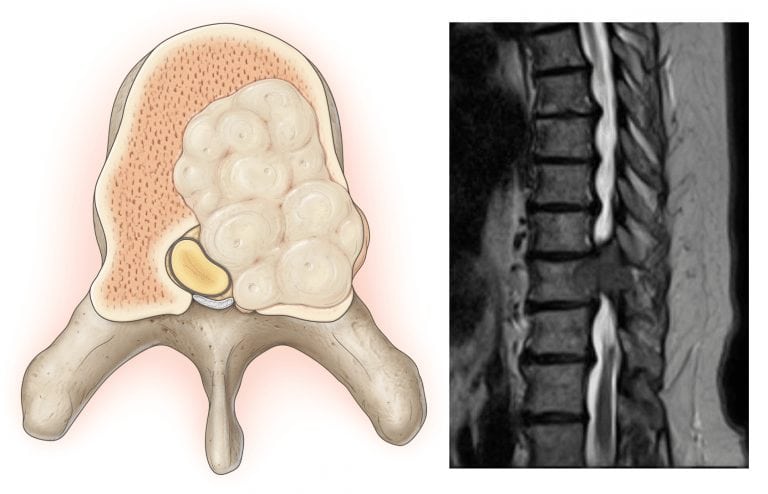
Пояснично-крестцовый остеохондроз является дегенеративным дистрофическим процессом, разрушающим фиброзное кольцо диска L5-S1. Под влиянием значительной физической нагрузки обезвоженные волокна фиброзного кольца разрываются и между ними может произойти выпячивание пульпозного ядра. Это межпозвонковая грыжа, провоцирующая сильнейшую боль в области крестца и поясницы.
Если болит спина в области крестца, то рекомендуется как можно быстрее обратиться к неврологу или вертебрологу. Врач при проведении осмотра сможет исключить выпадение грыжи позвоночника. Может быть назначено проведение рентгенографического обследования, подтверждающего поставленный диагноз. При затруднениях в диагностике доктор может порекомендовать провести МРТ обследование.
Причины боли в области крестца
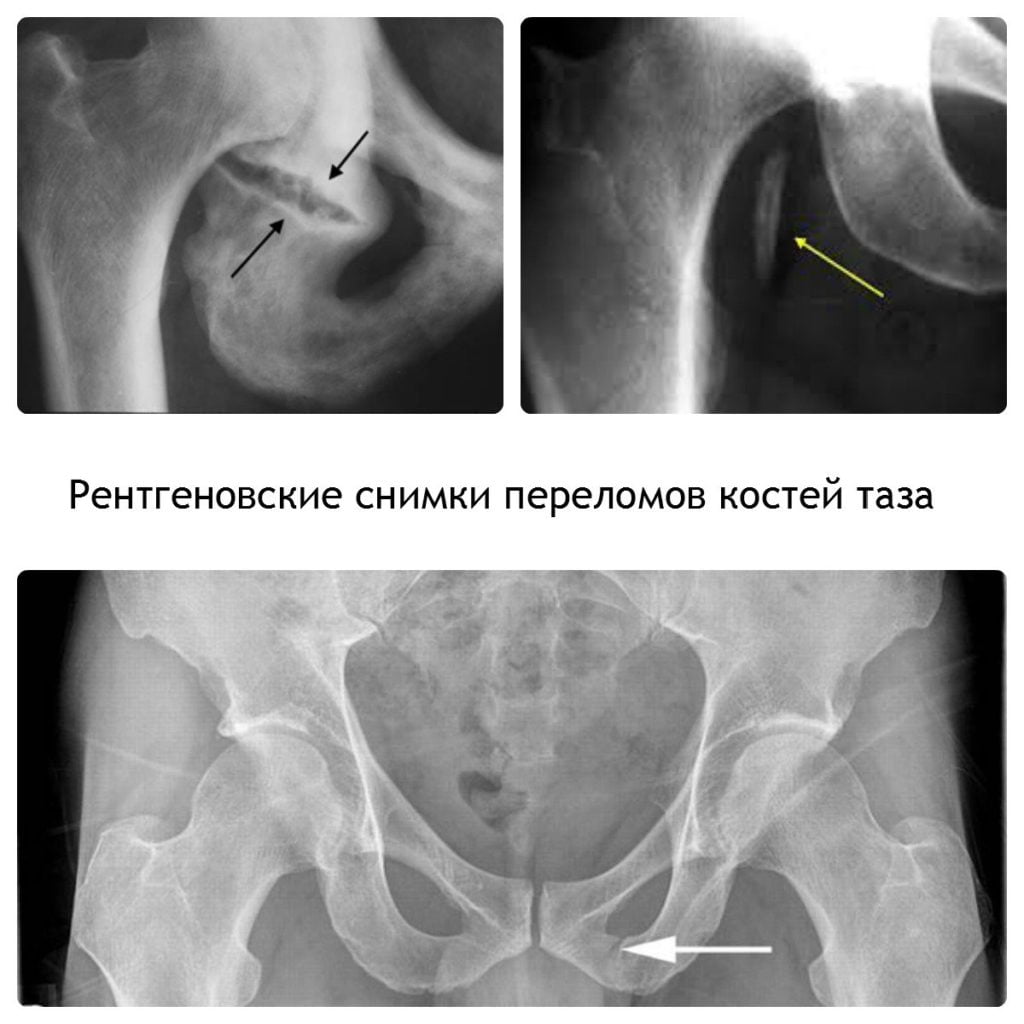
Существует множество причин того, почему болит крестец – без обследования и осмотра доктора сложно будет самостоятельно установить потенциальные факторы негативного влияния. В ряде случаев к этому приводит травматическое поражение крестца. Напрмиер, если накануне было падение на спину и ягодичную зону, ушиб, удар, резкое скручивание туловища в области поясницы и т.д. Довольно часто травма происходит при поскальзывании на льду. Даже если после этого человек не упал и не ударился, возможны внутренние микроскопические разрывы связок, сухожилий и фасций мышц на фоне избыточного напряжения в момент балансировки равновесия на скользком покрытии.
Если были подобные инциденты накануне появления болевого синдрома, незамедлительно обратитесь к травматологу. Без рентгенографического снимка в таких ситуациях поставить точный диагноз будет очень сложно.
Вторая группа причин того, что болит крестец, включает в себя поражения мышечного каркаса спины. Это сложный многофункциональный каркас, который обеспечивает:
- стабильность положения человеческого тела в пространстве;
- возможность прямохождения на ногах;
- диффузное питание хрящевой ткани межпозвоночных дисков;
- выполнение различных движений туловища (наклоны, повороты, сгибания, скручивания и т.д.).
При ослаблении мышечного каркаса спины происходят многочисленные деформации позвоночного столба (искривления, смещения тел позвонков, дегенерация и разрушение межпозвоночных дисков). Первичным признаком поражения позвоночника всегда является синдром натяжения мышечного волокна. Это компенсаторная реакция организма, в результате которой происходит спазмирование миоцитов. Они не проводят нервный импульс, отдающий сигнал о расслаблении. Поэтому мышцы сильно напряжены и на ощупь могут быть достаточно твердыми.
При спазме мышц происходит компрессионное сдавливание нервных окончаний и нарушение капиллярного кровоснабжения. Это одновременно запускает воспалительную реакцию, расширение капиллярного русла и трофическую ишемию. Появляется отечность тканей, их воспаление и резкая болезненность. В ряде случаев при пальпации можно обнаружить триггерные точки – это локализации наиболее сильного сокращения мышечных клеток. Прощупываются в виде уплотнений округлой или овальной формы.
Потенциальные причины того, что болит спина и крестец, могут скрываться за следующими заболеваниями:
- пояснично-крестцовый остеохондроз и его осложнения в виде протрузии, грыжи диска и её секвестрирования;
- спондилез и спондилоартроз (дегенерация унковертебральных и фасеточных суставов между телами позвонков);
- анкилозирующий спондилит (болезнь Бехтерева);
- растяжение мышц, связок и сухожилий спины и тазобедренных суставов;
- искривление позвоночника с уплощением физиологического поясничного изгиба;
- нарушение постановки стопы в виде косолапости или плоскостопия;
- синдром короткой ноги;
- деформация головки бедренной кости тазобедренного сустава с укорочением одной конечности;
- симфизит и расхождение лонных костей при беременности;
- подвздошно-крестцовый деформирующий остеоартроз;
- синдром грушевидной мышцы;
- защемление седалищного нерва.
Эти патологии без своевременного лечения могут быстро прогрессировать и приводить к инвалидности человека. Поэтому необходимо при появлении боли сразу же обращаться к опытному врачу вертебрологу, который сможет точно установить причину появления симптома. После обнаружения того или иного заболевания пациенту будет назначено лечение. Домашняя самостоятельная терапия боли в области крестца редко дает положительный результат. Обезболивающие препараты лишь на короткий промежуток времени купируют боль. Затем она возвращается вновь до тех пор, пока не будет проведено комплексное лечение основного заболевания.
Помните о том, что боль в области крестца может быть связана с патологиями внутренних органов брюшное полости им алого таза. У женщин это может быть связано с опухолями матки и яичников, у мужчин подобный клинический признак часто свидетельствует о росте аденомы предстательной железы.
Потенциальные причины боли в области крестца – это предрасполагающие факторы риска:
- избыточная масса тела, увеличивающая фактическую амортизационную нагрузку на тазобедренные суставы и межпозвоночные диски пояснично-крестцового отдела позвоночника;
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- неправильная организация спального и рабочего места;
- нарушение осанки (привычка сутулится или сидеть с круглой спиной);
- отказ от ношения дородового корсета и бандажа на поздних сроках беременности;
- ношение обуви на высоком каблуке;
- регулярные переохлаждения поясницы;
- подъем тяжестей и экстремальные физические нагрузки без предварительной подготовки.
Исключение всех вероятных факторов риска – это профилактика патологий опорно-двигательного аппарата. Если заболевания уже развились, то необходимо планомерное устранение всех выявленных факторов риска и потенциальных причин болезни для того, чтобы начать процесс восстановления поврежденных тканей.
Болит в области крестца при сидении и ходьбе
Если болит крестец при сидении, то это может быть клиническим признаком нарушения положения тел позвонков. Крестец — это изначально раздельные тела позвонков, разделенные между собой хрящевыми дисками. Процесс срастания начинается после завершения периода полового созревания (в 18 – 20 лет). Окончательно крестец приобретает форму единой кости к возрасту в 25-28 лет. Поэтому до наступления 28 лет вполне может развиваться крестцовый остеохондроз и нестабильность положения тел позвонков.
При сидении болит в районе крестца сдавленный нерв. Здесь отходят от спинного мозга корешковые нервы, отвечающие за иннервацию области ягодиц, задней поверхности бедра.
Часто таким образом проявляется туннельный синдром, при котором ущемляется седалищный нерв. Он проходит по узкому туннелю, образованному несколькими крупными мышцами. При развитии синдрома грушевидной мышцы часто возникает болезненность в области крестца при сидении.
У многих пациентов сильно болит крестец только в положении стоя и при длительной ходьбе. Этот клинический симптом заставляет врача в первую очередь исключать патологические дегенеративные процессы в области тазобедренных суставов и подвздошно-крестцовых сочленений костей. Именно эти заболевания сопровождаются сильнейшими болями в области крестца при ходьбе.
Диагностировать их довольно сложно, поскольку болевой синдром может локализоваться отдаленно. Так, при разрушении тазобедренного сустава боль может ощущаться в области колена. И только диагностический тест с разведением коленей в положении сидя может помочь врачу заподозрить развитие патологии в совершенно ином месте.
При развитии артроза подвздошно-крестцового сустава зачастую боль является не характерным симптомом. В покое, при размеренной ходьбе, наклонах и совершении других движений этот признак не появляется, но сильно болит крестец при ходьбе и даже просто при длительном нахождении на ногах.
Следующая характерная патология – синдром грушевидной мышцы. Для него характерно появление боли в области крестца при отведении ноги в сторону. Шаг в сторону сопровождается сильнейшей пронизывающей болью. Прямо ходить не больно.
Лечение боли в крестце в домашних условиях
Первое, что делать, если болит крестец – обращаться на прием к врачу. Лечение боли в области крестца предполагает комплексную терапию того заболевания, которое дает подобный клинический симптом. Сама по себе боль в крестце не является болезнью, это признак неблагополучия. Поэтому первый шаг на пути к избавлению от неприятных ощущений – диагностика. Она позволяет установить причину, устранить её и избавить пациента тем самым от боли.
Если болит крестец, прежде чем лечить этот отдел позвоночника, необходимо убедиться в том, что отсутствуют другие клинические признаки, указывающие на неблагополучие в области брюшной полости и малого таза. Повышение температуры тела, длительный запор, учащенное мочеиспускание, колющие и давящие боли в животе – это повод срочно обратиться на прием к терапевту. Хотя в ряде случаев боль в животе, спастический запор и гиперактивность мочевого пузыря могут быть признаками компрессии корешковых нервов в области пояснично-крестцового отдела позвоночника, что и вызывает боль в крестце.
Для лечения целесообразно применять вытяжение позвоночного столба, массаж и остеопатию, лечебную гимнастику и кинезиотерапию, рефлексотерапию и фармакопунктуру, физиотерапию.
Имеются противопоказания, необходима консультация специалиста.
• С любым размером межпозвоночной грыжи, затрачивая 20 минут в день;
• Без специальных знаний;
• В домашних условиях.
Средний результат восстановления позвоночника при применении данной Системы составляет 4 месяца !

Клиническая картина остеохондроза пояснично-крестцового отдела позвоночника.
Развитие симптомов остеохондроза проходит 4 стадии:
1 стадия. Главным симптомом является дискомфорт и невыраженные боли в области поясницы, усиливающиеся при физических нагрузках. Так проявляются начальные нарушения межпозвоночных дисков. Больные могут обращать внимание на тупые боли малой интенсивности в спине и ягодицах после поднятия тяжестей, резкого движения. В остальное время боль их может не беспокоить.
2 стадия. Во второй стадии происходит разрушение фиброзного кольца, уменьшаются расстояние между позвонками. В это время возможно защемление нервных окончаний. Именно на второй стадии симптомы пояснично-крестцового остеохондроза приобретают свою яркую окраску — наблюдаются резкие боли в области поясницы, отдающие в ягодицу и наружную поверхность бедра и голени на стороне поражения. Реактивный артрит и его лечение
Характерен внешний вид больного — в момент приступа он согнут в здоровую сторону, застыл в той позе, в которой его застал приступ. Люмбаго, или поясничные боли, возникают внезапно, при нагрузке и даже просто при неловком движении имеют интенсивный характер.
Возможно так называемое подострое или хроническое течение. В таком случае симптомы пояснично-крестцового остеохондроза менее выражены и протекают несколько по-иному. Люмбаго, как правило, возникает через 1-2 дня после переохлаждения или физической нагрузки, имеет меньшую интенсивность. Боли усиливаются после длительного сидения, стояния, после наклонов туловища. С каждым днем светлые промежутки между приступами становятся все короче. Как правило, при хронической форме боль локализуется только на одной стороне поясницы.
3 стадия. В этой стадии остеохондроз пояснично-крестцового отдела позвоночника разрушает фиброзные кольца, обуславливая появление межпозвоночных грыж. На этом этапе позвоночник существенно деформируется, боли приобретают постоянный интенсивный характер.
4 стадия. Позвоночник сильно деформирован. Больным трудно передвигаться. Боли имеют свойство ненадолго стихать, но это лишь свидетельствует о значительных костных разрастаниях. На этой стадии пояснично-крестцовый остеохондроз приводит к инвалидизации пациентов.
Лечение пояснично-крестцового остеохондроза
Лечение в зависимости от стадии, может быть консервативным или оперативным. Уже на третьей стадии болезни, когда появляются межпозвоночные грыжи, лечение пояснично-крестцового отдела требует оперативных методов. Консервативное лечение включает:
- Медикаментозную терапию
- Мануальную терапию
- Гирудотерапию
- Народные средства
- Лечебную гимнастику
Медикаментозная терапия при пояснично-крестцовом остеохондрозе включает нестероидные противовоспалительные препараты, анальгетики, биогенные стимуляторы, мышечные релаксанты и препараты хондроитина. В тяжелых случаях и при запущенных формах назначают гормоны. При остеохондрозе особое внимание уделяют мануальной терапии, массажу и иглоукалыванию. Отличный эффект оказывает применение пиявок в рефлексогенных точках поясничной зоны.
Также очень эффективны биодобавки, регулирующие метаболизм костной и хрящевой ткани — Коллаген Ультра, Вивасан, Селениум, улучшающие состояние опорно-двигательного аппарата.
Коллаген Ультра — содержит гидролизат коллагена — основную составляющую часть хряща. Регулярное применение данного препарата в течение нескольких месяцев способно улучшить состояние позвоночника и предотвратить возможные обострения. При комплексном лечении и болевом синдроме рекомендуется применение геля или крема Коллаген Ультра как натурального обезболивающего.
Заказать Коллаген Ультра с доставкой >>
Лечение пояснично-крестцового остеохондроза народными средствами
Один из вариантов — с помощью рисовой диеты, предполагающей в течении 10 дней питаться исключительно рисом, также приносит облегчение больным.
Отличное народное средство — отвар листьев брусники и боярышника обладает анальгезирующим, иммуномодулирующим и противовоспалительным действием.
Упражнения при пояснично-крестцовом остеохондрозе
При таком заболевании физические нагрузки имеют особое значение. Заниматься лечебной гимнастикой необходимо днем. Итак, простейшие упражнения при пояснично-крестцовом остеохондрозе:
Болят мышцы на бедрах
Наиболее распространенный вид остеохондроза – пояснично-крестцового отдела позвоночника. Позвонки на этом участке наиболее крупные, но иногда не способны перенести чрезмерную механическую нагрузку. При появлении болей в пояснице, лучше поскорее пройти обследование. Своевременное. 25 мая 2015 г. - Если обратиться за помощью к традиционным лекарственным методам, то это будут, в первую очередь, фармацевтические препараты для лечения Описанные препараты при грыже поясничного отдела позвоночника призваны убрать многие симптомы болезни (отечности, боли, очаги. Если необходимо лечение остеохондроза пояснично-крестцового отдела позвоночника, лекарства, диету, режим дня и физиотерапевтические процедуры должен При сильных болях для лечения остеохондроза в первые дни терапии иногда недостаточно этих препаратов, необходимо дополнительно. Межпозвоночная грыжа пояснично-крестцового отдела позвоночника: лечение - подробная информация
Использование витаминов
Лекарство от остеохондроза
Грыжа поясничного отдела – это повреждение межпозвоночного диска. При расстройстве близлежащих нервов, человек чувствует боль, онемение или слабость в нижних конечностях.
Спинная патология возникает в двух случаях:
- при разрыве фиброзного кольца (наружного слоя диска);
- при потере жидкости из студенистого ядра диска (желеобразного центра).
Главная причина болезни – дегенеративные изменения. Если человек после 30-50 лет сталкивается с подобной проблемой, она вполне объяснима.
С рождения в организме человека содержится огромное количество воды. Изобилие жидкости придает позвонкам прочность и эластичность во время активных действий. Но с возрастом, вода из организма уходит, впоследствии чего, позвонки теряют свою гибкость. (См. также: лечение грыжи межпозвоночного диска в поясничном отделе).
Грыжа диска также встречается в шейном и грудном отделах, но чаще всего – в поясничной области. Назвать данный диагноз тяжелым и опасным заболеванием, будет непрофессионально. В контексте темы, грыжа – это отклонение от нормы здорового позвоночника. По сути, бояться стоит не грыжи, а ее последствий. Некоторые люди живут целые годы, даже не подозревая об анормальном состоянии своего позвоночника. Однако несвоевременное лечение приводит к нешуточным осложнениям. Лучше не затягивать до момента операции и тяжелого периода реабилитации. Межпозвоночная грыжа превосходно лечится консервативной и альтернативной терапией. Более того, при подобных патологиях, хирургия вообще не рекомендуется, если у пациента нет серьезных инфекций, воспалений и симптомов.

Основные факторы риска
Дегенерация диска – первопричина спинной патологии. Но, помимо естественного старения, на развитие межпозвоночной грыжи могут повлиять и другие факторы:
- Генетика. Развитие межпозвоночной грыжи вызвано не только возрастными изменениями. Некоторые люди могут ее унаследовать. Иногда члены семьи идут по стопам своих предшественников, если у них тоже была предрасположенность к заболеваниям позвоночника.
- Перенесенные травмы. Серьезное повреждение позвоночника довольно часто приводит к межпозвоночной грыже.
- Избыточный вес. Лишние килограммы создают дополнительную нагрузку именно на нижнюю часть спины. Ни один отдел позвоночника не страдает так сильно от чрезмерного веса, как поясничный.
- Род деятельности. Тяжелый физический труд или работа в статичном положении часто приводит к проблемам спины. Водители и грузчики должны особенно заботиться о здоровье своего позвоночника, так как они чаще всего склонны к повреждениям и спинным заболеваниям. Некоторые виды спорта (тяжелая атлетика, гимнастика, прыжки) также увеличивают риск появления межпозвоночной грыжи.
Признаки, симптомы и жалобы
Как правило, первый признак межпозвоночной грыжи – тупая или непрерывная боль в поясничном отделе. Тем не менее, человек не всегда ощущает проявление симптомов.
К остальным жалобам пациентов относятся:
- тяжелая или прогрессирующая слабость в пояснице и нижних конечностях;
- трудности при ходьбе;
- потеря чувствительности в крестцовой и ягодичной области;
- мышечный спазм и судороги;
- недержание мочи;
- дисфункция кишечника;
- боли при сгибании позвоночника;
- неприятные ощущения во время кашля, чихания и смеха.

Как установить диагноз межпозвоночной грыжи
Определить грыжу в поясничном отделе – задача непростая. Симптомы пациентов отвечают за разные виды спинных патологий. Изначально врач проводит физический осмотр. Специалист проверяет состояние поясничного отдела, испытывает больного на рефлексы, силу и походку. Оптимальную диагностику предлагают следующие высокоинформативные методы обследования:
- Рентген – простая процедура облучения, помогающая определить дегенеративно-дистрофические заболевания позвоночника.
- Магнитно-резонансная томография (МРТ). Обеспечивает высокоточные снимки позвоночника.
- Компьютерная томография (КТ) использует небольшой рентгеновский луч, который вращается вокруг области позвоночника.
- Электромиография (ЭМГ) отвечает за мышечную и нервную стимуляцию.
Только на основании истории болезни, жалоб пациента и полученных снимков, врач может безошибочно установить диагноз.
Препараты для лечения грыжи
Консервативное лечение считается самым благоприятным методом в устранении межпозвоночной грыжи. Физиотерапия, эпидуральные инъекции и препараты относятся к этой терапии. Курс лечения рассчитан на 6-12 недель. (См. также: гимнастика для поясницы при грыже).
Сегодня существует огромный перечень нехирургических процедур, доступных для многих пациентов.
Зачастую межпозвоночная грыжа может быть вызвана воспалением или инфекцией.
Облегчить симптомы и снять воспаление помогут следующие медикаменты:
Оральный стероид либо эпидуральная инъекция могут достичь сильного противовоспалительного эффекта. Хотя их использование и рискованное, они помогают пациенту восстановить здоровье без операции.

Наиболее действенным лечением межпозвоночной грыжи считается прием НПВП с другими видами консервативной и альтернативной терапии, такими как физиотерапия, массаж, иглоукалывание, хиропрактика, ароматерапия и прочие. (См. также: оперативное лечение грыжи поясничного отдела позвоночника).
Первая помощь при болях в спине
Как самостоятельно предотвратить приступы боли?
- Уменьшить воспаление можно за счет увеличения потребления жидкости (желательно пить чистую воду).
- Остановить мышечный спазм можно, улучшив кровообращение холодными и теплыми компрессами. Прежде чем накладывать лед или грелку на кожу, компресс предварительно обертывается в тонкую ткань.
- Устранить основную причину вашей грыжи поможет здоровая осанка.
Читайте также:


