Как усугубить болезнь спины
Наш организм не совершенен. Наступает время, и начинаются какие-то поломки, боли, неудобства. Медики по этому поводу острят:
Расскажем о распространенном болезненном явлении – боль в пояснице. Каждый хоть однажды сталкивался с болями в пояснице. Сам симптом не является болезнью. Исследуя характер боли, расположение, частоту и интенсивность моментов, можно ставить первичный диагноз, принимать решение, какие обследования проводить дальше, чтобы выяснить источник этих болей.
Анатомия человека
Поясница представляет собой мышечную ткань и костную основу. Она поддерживает в вертикальном положении тело, обеспечивает защиту расположенных внутри органов: почек, кишечника, печени, и т.д. Позвоночник в районе поясницы состоит из межпозвоночных дисков, назначение которых – быть амортизаторами. Связывающие мышечные ткани позвоночника несут очень большую нагрузку.
Особенности болей в спине. Какие болезни их вызывают?
Боль острая в спине может возникать у людей любого возраста. Возникновение подобной боли в данной локализации приносит очень много трудностей, дискомфорта и мешает нормальной жизни. Поэтому следует как можно раньше разобраться с причиной возникновения такого неприятного симптома. Чем ранее выяснить причину, тем быстрее начнется лечение, которое очень скоро принесет такое желаемое облегчение.
Боли бывают разные: колющие, жгучие, острые, ноющие. Иногда можно по признаку боли определить предварительный диагноз.
Причины, которые могут спровоцировать появление болей в спине. К примеру:
- Постоянные боли могут явиться причиной остеохондроза, артрита;
- Усиление острой или же подострой боли в спинной локализации можно наблюдать после различных физических нагрузок. Поэтому так важно отказаться на время лечения данного неприятного симптома от нагрузок физических любого рода;
- При пульсирующей боли есть подозрение на люмбаго . В данном случае боль чаще всего локализуется в отделе поясницы. Очень часто можно наблюдать наклон туловища или вперед, или же в сторону. Это все происходит по причине чрезмерного напряжения мышц паравертебральных;
- Также различают боль корешковую. Чаще всего данный вид боли отдает в ногу или ягодицу, что значительно ухудшает самочувствие и нормальное течение жизни. Такой вид боли нередко сопровождается так называемой болью толчковой – усиление синдромов болевых при кашле, чихании, смехе и т.д;
- При сильных болевых ощущениях в районе спины и одновременно учащенных позывах к мочеиспусканию могут быть подозрения на почечные колики;
- Сколиоз позвоночника тоже создает дискомфорт.
При изменениях в поджелудочной железе свойственны опоясывающие боли, они усиливаются, если больной не соблюдает диету, их может сопровождать тошнота, рвота. К примеру, постоянные боли могут явиться причиной остеохондроза, артрита.
Классификация возникновения боли по видам заболевания:
- Болезни спины;
- Патологические изменения почек, кишечника, желудка, и т.д;
- Отражающиеся боли.
Мышечные заболевания: миозит, мышечные воспаления, растяжения мышцы или связок. Но больше всего боли беспокоят при заболеваниях инфекционных, дегенеративных, патологических, онкологических и травматических. Спина болит при этих заболеваниях с различными симптомами:
- При остеохондрозе беспокоит дискомфортное состояние в пояснице, при остром приступе боли человеку трудно выполнять движения;
- Опухоли вызывают боль уже на поздних стадиях развития;
- При инфекционных болезнях образуются гнойные очаги, больного лихорадит, он быстро утомляется;
- Грыжа позвоночника проявляет себя не сразу, но по мере развития сдавливает нервные корешки и появляется синдром боли. Грыжи – это осложнения обострённого остеохондроза. Боль может возникнуть от резких движений. На более поздних стадиях приводит к инвалидности;
- Травмы характеризуются острыми очень резкими болями;
- Люмбалгия, повреждение нервного корешка: компрессионный нервный синдром, отдает болями в ногу.
- Воспалительные процессы, опухоли;
- Простатит, лимфомы, аневризма;
- Полиневрит, воспаления почечной лоханки;
- Воспалительно-язвенные процессы;
- Плоскостопие.
Рассматривая причины болей в области спины, нужно учитывать отраженные болезненные явления при патологии внутренних органов в области грудной клетки и малого таза.
Расположение болевого синдрома

Исходя из места локации боли, можно предугадать заболевание их вызывающее. Так болезненные ощущения с правой стороны спинного отдела выше поясницы являются:
- Признаком возможной сложившейся патологии некоторых внутренних органов дыхания, например, легкого (плевриты, пневмония). Возникают боли, связанные с кашлем, одышкой;
- Колющая боль, приходящая от приема жирной пищи, может быть вызвана заболеваниями печени и желчного пузыря (ЖКБ, хронический холецистит);
- Опоясывающая выше поясницы боль слева указывает на возможность панкреатита;
- Инфаркт миокарда может вызвать локализующуюся острую боль под левой лопаткой;
- Боли в спине у женщин часто связаны с беременностью, месячными.
Лечение болезни будет эффективным только после выявления источника болей. Противопоказано самостоятельное лечение. Грелки, массажи и другие процедуры без тщательного обследования всего организма могут принести не облегчение, а осложнения заболевания.
Очень важно значение своевременной и качественной диагностики при возникновении болей острых, особенно в спинной локализации. Это позволяет не только точно выяснить причину, но и начать качественное и правильное лечение, которое сможет в ближайшее время наладить ваше самочувствие.
Во время диагностики по причине болей острых в спине используют различные методы. Самым первым диагностическим способом является рентгенография. Именно с помощью рентгена необходимого отдела позвонка можно будет определить причину или же назначить необходимые дополнительные обследования, если рентгенографии окажется недостаточно.
Среди дополнительных обследований чаще всего проводят: томографию компьютерную (КТ), томографию магниторезонансную (МРТ). Если по результатам данных обследований есть необходимость, то проводят так называемую миелограмму или КТ-миелограмму. Если же у медика возникают подозрение на такие недуги, как спондилит, то в обязательном порядке пациент должен пройти сканирование радиоизотопное.
В любом случае, правильную диагностику сможет назначить только врач. Поэтому следует в обязательном порядке придерживаться всех его рекомендаций .
Лечение должно быть назначено исключительно врачом. Занятие самолечением в данном случае может привести к очень неприятным последствием. Вы можете не только не вылечить себя, но и усугубить состояние, на исправление которого потребуется намного больше времени, сил и средств.
К нему прибегают в очень редких случаях. Чаще всего это десять процентов от всех людей, которые страдают люмбоишиалгией.
Острую б оль в спине можно избежать, если придерживаться простых правил по профилактики данного недуга:
- Следите за своим весом. Большинство людей, которых мучают проблемы со спиной, имеют лишний вес;
- Ведите активный образ жизни, а также занимайтесь спортом. Кроме этого, следите за своей осанкой. Если ваши мышцы спины будут в тонусе, то можете не беспокоиться о вероятности возникновения проблем со спиной. Полезна щадящая лечебная гимнастика. Комплекс упражнений, направленных на укрепление мышц спины, исправление осанки и нормализацию кровоснабжения мышц. Правильное питание, богатое витаминами, способствует улучшению состояния;
- Выбирайте удобный матрас, кресла, стулья.
Нормальный здоровый позвоночник имеет несколько компенсирующих друг друга изгибов в передне-заднем направлении. Выпуклость назад называется кифозом, такой изгиб есть в грудном и крестцовом отделах позвоночника. При появлении чрезмерного изгиба назад в шейно-грудном отделе говорят о горбе. Он появляется по разным причинам и может приводить к изменению работы внутренних органов и к различным неврологическим нарушениям.
Как появляется горб
Видимый изгиб спины назад в шейно-грудном отделе может появиться при патологических искривлениях позвоночника или при изменениях окружающих мягких тканей. Искривление позвоночника может быть в виде усиленного кифоза или кифосколиоза, когда смещение части позвоночного столба вбок и сопровождается поворотом (ротацией) позвонков вокруг своей оси. В результате остистые отростки позвонков смещаются и выступают назад, формируя горб.

К появлению горба могут приводить также переломы и переломовывихи позвонков. Особенно часто встречается клиновидная деформация тел нескольких позвонков. При этом передняя часть позвонка как бы сминается, тело позвонка принимает почти треугольную форму. Это может возникать при травматических и патологических переломах, некоторых заболеваниях и вследствие врожденных особенностей строения.
От вертеброгенного горба следует отличать сутулость, когда избыточный кифоз в верхне-грудном отделе исчезает при мышечном усилии или принятии горизонтального положения тела. А вот горб является постоянным образованием.
Горб, не связанный с патологией позвоночника, возникает при деформации мышечной ткани и изменении подкожно-жировой клетчатки.
Причины формирования
От чего чаще всего появляется горб на спине? Основные причины растущего вертеброгенного горба (связанного с искривлением позвоночника):
От чего растет горб, если позвоночник не искривлен? Причиной могут быть дегенеративно-воспалительные изменения мышечной ткани из-за повторяющихся микротравм при чрезмерных нерациональных нагрузках. Это состояние называется миогелез, оно встречается у спортсменов или людей, занимающихся в тренажерном зале.

Другой невертеброгенной причиной формирования горбика в шейно-грудном отделе позвоночника является появление различных доброкачественных новообразований. Это может быть растущая липома или крупная атерома.
У женщин начиная с предклимактерического возраста из-за снижения выработки половых гормонов происходит перераспределение и изменение подкожно-жировой клетчатки. При этом в области 7 шейного позвонка образуется плотный жировой валик. Так как такой горб образуется на спине у женщин ближе к пожилому возрасту, его называют вдовьим.
Горб – это не только косметический дефект
Появление горба само по себе свидетельствует о наличии серьезных нарушений. Кроме того, прогрессирующее искривление позвоночника приводит к деформации грудной клетки. Это служит причиной снижения объема легких, сдавливания органов средостения, также возможно появление нарушений работы сердца. Снижается выносливость, появляется склонность к бронхолегочным заболеваниям.

Изменение расстояние между позвонками вызывает сжатие (компрессию) корешков спинно-мозговых нервов, а сужение позвоночного канала может привести к сдавливанию спинного мозга. При этом возникают боли, нарушение чувствительности в нижней половине тела, слабость (параличи) мышц.
Если происходит деформация шейного отдела или если в этой области имеются внешние сдавливающие образования (липома, атерома), то может нарушаться проходимость позвоночных артерий. Это парный сосуд, который идет вверх в канале между отростками позвонков и кровоснабжает задние отделы головного мозга. В результате нередко появляются головокружение, головные боли, тошнота и другие симптомы.
Принципы диагностики и лечения

При обнаружении излишней выпуклости спины не стоит заниматься самолечением. Важно выяснить, почему растет горб. Ведь для результативного лечения нужно воздействовать на причину, а не просто устранять последствия. Для этого нужно обратиться к врачу, это может быть хирург, ортопед, невролог , вертебролог . При необходимости будет дано направление на консультацию к другим специалистам.
В зависимости от клинической картины врач после осмотра назначит дополнительные исследования. Это может быть:
Лечение должно быть комплексным, при этом сочетаются симптоматические меры (для уменьшения имеющихся симптомов и купирования боли) и воздействие на основное причинное заболевание. Не стоит ожидать полного избавления от искривления, особенно при применении только консервативной терапии, так как убрать горб на спине невозможно без исправления формы и положения позвонков. Никакие препараты, упражнения и немедикаментозные меры сделать это не могут.
А вот у подростков иногда удается убрать горб на спине, если он вызван кифозом и еще не сопровождается ротацией позвонков. Специальная ежедневная интенсивная лечебная гимнастика позволяет укреплять мышечный корсет и корректировать осанку, что постепенно приводит к устранению искривления.

При выраженном прогрессирующем искривлении, нарушении работы внутренних органов, стойком интенсивном болевом синдроме и признаках сдавливания спинного мозга принимается решение о хирургическом лечении. Операция также требуется для устранения некоторых невертеброгенных причин горба – липомы или атеромы.
Роль медикаментов в лечении
При помощи препаратов невозможно устранить горб, но прием лекарственных средств помогает справиться с болью, воспалением, уменьшить выраженность неврологических нарушений. Кроме того, лечение необходимо для стабилизации состояния и прекращения прогрессирования основного заболевания.
Когда предъявляются жалобы, что болит горб на спине, врач уточняет механизм развития болевого синдрома. Это может быть:
Могут быть назначены нестероидные противовоспалительные и обезболивающие средства, миорелаксанты , сосудистые и трофические препараты, витамины группы В . При выраженной боли врач может провести лечебную блокаду с кортикостероидами.
При выявлении инфекционного поражения позвоночника используются антибактериальные средства, при туберкулезе лечение проводится совместно с фтизиатром специальными препаратами. Острые гнойные процессы требуют дополнительного хирургического лечения.
Обнаружения патологического перелома позвоночника – грозный признак. При лечении этого состояния обязательно корректируют гормональный фон и нарушения минерального обмена. А если перелом вызван злокачественными новообразованиями или их метастазами, применяется химиотерапия и другие методы лечения, пациента при этом наблюдает онколог.
Что делать при остеонхондрозе
24.04.2018 в 19:54, просмотров: 42956
Около 70% россиян моложе 45 лет испытывают хроническую боль в спине. Однако к врачу с такими симптомами пойдут лишь две трети из этих людей, остальные предпочтут подождать или будут пытаться вылечиться сами.
- Какой диагноз чаще всего ставится пациентам с болью спине?
Аркадий Верткин:
Для того чтобы заподозрить болезнь Бехтерева (или анкилозирующий спондилит), нужно, прежде всего, помнить, что такая болезнь существует как одна из причин болей в спине. И уметь ее заподозрить. Как показывает наш опрос врачей амбулаторного звена, они, к сожалению, не знают, чем отличаются боли в спине при болезни Бехтерева от болей другой природы. Подавляющее число терапевтов, в первую очередь, думают об остеохондрозе как о причине боли спине. Кроме того, это заболевание почему-то считают редким, хотя болеет от 0,1% до 6% населения. Официально в России зарегистрировано более 100 тысяч пациентов с болезнью Бехтерева. Однако необходимо понимать, что такая картина не отражает в полной мере реальной картины заболеваемости, поскольку от момента старта патологических изменений до постановки окончательного диагноза проходит в среднем от 5 до 10 лет.
Эрдес Шандор:
- В настоящее время считается, что частота заболевания должна составлять примерно 0,2-0,4% среди взрослого населения, соответственно, не менее 300 тысяч таких больных должно быть в стране. Однако, по официальной статистике МЗ РФ, эта цифра в разы (!) ниже.
- Каковы специфические симптомы болезни Бехтерева?
Аркадий Верткин:
- Наиболее частым симптомом является так называемая воспалительная боль в спине, которая имеет характерные особенности: возраст, в котором впервые стали беспокоить боли, как правило, менее 40 лет; болевой синдром развивается постепенно, больные, как правило, не могут точно сказать, когда появились боли в спине; для воспалительной боли очень характерно усиление после пребывания в статичном состоянии, в покое, эта боль усиливается утром после сна, и может сопровождаться скованностью, продолжающейся более получаса; после физических упражнений, разминки, воспалительная боль уменьшается. Кроме того, при болезни Бехтерева могут беспокоить перемежающиеся боли в ягодицах, которые часто путают с невралгией седалищного нерва. Довольно частый симптом – боли в суставах (коленных, тазобедренных, и других), а также в пятках – это проявление воспаления Ахиллова сухожилия. У некоторых больных может развиваться увеит – воспаление сосудистой оболочки глаза, у около 5% - воспаление кишечника. Подозрение на болезнь Бехтерева должно возникнуть при наличии хотя бы одного из четырёх критериев. Первый: боль в нижней части спины, не проходящая на протяжении 3 месяцев, интенсивность которой снижается при физической нагрузке, однако в состоянии покоя не утихающая. Второй: ухудшение подвижности в поясничном отделе позвоночника при наклонах вперед-назад и вправо-влево. Третий: уменьшение подвижности ребер, превышающее возрастные и половые нормы. Четвертый: воспаление в области сочленения крестца и подвздошной кости (сакроилеит). При возникновении этих симптомов пациенту, прежде всего, следует обратиться в поликлинику к терапевту или врачу общей практики по месту жительства.
- Почему болезнь поражает в основном молодых?
Эрдес Шандор:
- Пока это не известно. Возможно, причина связана с тем, что в молодом возрасте идет активное формирования и окончание формирования позвоночника. А если на этот процесс наслаиваются определенные генетические дефекты, они могут себя проявить виде развития болезни под воздействием определенных внешних (психическая или механическая травмы) или внутренних (инфекции) причин.
Аркадий Верткин:
На сегодня имеются три вероятных фактора возникновения и развития анкилозирующего спондилита: генетическая предрасположенность, иммунопатологические реакции, а также внешние факторы, среди которых особое внимание уделяется инфекционному агенту. Продолжаются поиски и подтверждения возможных микроорганизмов, которые опосредованно или непосредственно обусловливают развитие заболевания в генетически предрасположенном организме.
В большинстве случаев (по неизвестным на сегодня причинам), анкилозирующий спондилит начинается в молодом трудоспособном возрасте (16-30 лет). Мужчины, как правило, болеют в 5 раз чаще и значительно тяжелее, чем женщины. Интересно, что болезнь Бехтерева практически не встречается у лиц негроидной и монголоидной рас. Распространенность инвалидности у людей с этой патологией составляет 50-70%, а при быстропрогрессирующем течении – до 90%. Смертность при анкилозирующем спондилите достигает 5%, основная причина которой – патология шейного отдела позвоночника, приводящая к компрессии спинного мозга..
- Какой образ жизни вести таким пациентам?
Аркадий Веркин:
Эрдес Шандор:
- Такие пациенты должны ее выполнять ежедневно, в том числе и в домашних условиях. Лечебная физкультура, помимо того, что улучшает подвижность позвоночника, замедляет прогрессирование болезни и, порой, позволяет уменьшить дозу лекарственных препаратов.
Согласно данным Всемирной организации здравоохранения (ВОЗ), свыше 40% населения земного шара страдает различными заболеваниями опорно-двигательного аппарата, важное место среди которых занимают различные боли в спине (дорсалгия) [1] . По мнению ученых, к этому приводят тяжелый физический труд, физическое перенапряжение, вынужденная статическая рабочая поза, избыточный вес, травмы и переохлаждения [2] .
Боль в спине опасна тем, что от нее страдают люди трудоспособного возраста. Болевой синдром ограничивает человека в движениях, иногда приходится отказываться от работы или увлечений из-за проблем со спиной. По данным отечественных публикаций, боль в спине занимает второе место по количеству дней и третье место по случаям временной нетрудоспособности среди всех классов болезней. Около 42% пациентов, имеющих I или II группу инвалидности, страдают хроническим болевым синдромом в спине [3] .
Однако большинство заболеваний, приводящих к боли, можно предотвратить. Если болезнь уже возникла, то чем раньше начать лечение, тем больше вероятность благополучного исхода или длительной ремиссии.
Почему болит спина?
Существует множество заболеваний, при которых может возникнуть боль в спине.
Проблемы в позвоночнике и нервной системе
При малоподвижном образе жизни, постоянных нагрузках на позвоночник, после травм и в результате врожденных заболеваний соединительной ткани может развиваться значительное число заболеваний:
- остеохондроз позвоночника;
- грыжа (пролапс) или протрузия межпозвонкового диска;
- смещение позвонков относительно друг друга;
- опухоли позвоночника, спинного мозга и корешков;
- врожденные или приобретенные деформации позвоночника (кифосколиоз, сколиоз, гиперлордоз) и так далее.
Позвонки могут страдать при остеопорозе, онкологических заболеваниях и туберкулезе. В результате поражения позвонков или дисков уменьшается просвет межпозвонковых отверстий, через которые от спинного мозга отходят нервные пучки, и может происходить сдавление спинномозговых корешков. Основное проявление в этом случае — выраженная и длительная боль, обостряющаяся при определенном положении тела. Иногда боль возникает не в результате сдавления, а при воспалении в области нервных корешков при их раздражении.
Проблемы со стороны мышечной системы
Боли в спине могут возникать при длительном напряжении или, наоборот, растяжении мышц или связок. В результате нахождения в неудобном положении или при переохлаждении образуется локальный мышечный гипертонус — на ощупь можно обнаружить уплотненную чувствительную мышцу. Чаще это мышцы, испытывающие длительную нагрузку и отвечающие за положение тела: мышца, поднимающая лопатку, трапециевидная мышца, широчайшая мышца спины, квадратная мышца поясницы и мышца, выпрямляющая позвоночник. Болевые ощущения при этом могут быть сконцентрированы в одной точке или распространены по области, боль имеет тянущий и ноющий характер. Мышечный спазм также может возникать в ответ на сдавление нервных корешков при поражении позвоночника — как защитная реакция и попытка организма обездвижить больной участок.
Соматические заболевания
Заболевания других органов могут также проявляться болью в спине. Это так называемые отраженные боли в спине при болезнях внутренних органов (сердца, легких, желудочно-кишечного тракта, мочеполовых органов). Особенностью соматических заболеваний будет наличие и других проявлений: например, при проблемах с пищеварением также возможна тошнота или рвота, связь боли с приемом пищи, а при заболеваниях почек может меняться цвет мочи. Такие боли проявляются, кроме области спины, в брюшной полости, малом тазу, грудной клетке. В зависимости от расположения боли возможные причины отличаются.
Боль в спине на уровне грудной клетки, между лопаток, может говорить:
- о проблемах с сердцем, например стенокардия или инфаркт миокарда;
- о проблемах с сосудами — аневризма аорты, тромбоэмболия легочной артерии;
- о заболеваниях пищевода или желудка — эзофагит, рефлюксная болезнь, гастрит или язва желудка.
Боли в спине на уровне нижних краев ребер встречаются:
- при проблемах с почками, при почечной колике;
- при остром панкреатите и панкреонекрозе (носят опоясывающий характер).
Боли в области поясницы могут указывать на:
- камень в мочеточнике в результате мочекаменной болезни;
- аневризму брюшной аорты или тромбоз сосудов брыжейки;
- воспалительные заболевания кишечника, например язвенный колит;
- воспаления органов малого таза (могут отдавать в область крестца).
Независимо от уровня расположения боли, причиной, встречающейся реже, может быть онкологическое заболевание — метастазы в позвоночник или лейкоз. Многие указанные соматические заболевания, например проблемы с сердцем и сосудами, могут быть смертельно опасны. При этом поставить правильный диагноз в домашних условиях практически невозможно. И чтобы исключить возможный риск для жизни, нужно обратиться к врачу и пройти соответствующее обследование.
Первым этапом при обследовании обычно является прием врача-терапевта или врача общей практики. Врач уточняет, чем человек болел или болеет, а также какие заболевания встречаются у его родственников. На приеме терапевт может провести общий осмотр, оценить состояние пациента, выполнить функциональные пробы, заподозрить наличие различных заболеваний и направить на необходимые исследования или на консультацию к другому специалисту.
Из инструментальных методов могут потребоваться следующие исследования:
- Рентгеновский снимок в двух проекциях позволяет оценить состояние позвонков, увидеть кальцинаты в межпозвонковых дисках и связках.
- КТ, или компьютерная томография, — продвинутая версия рентгенологического исследования. Позволяет получать поперечные изображения (так называемые срезы) исследуемой области. Используется при сложных поражениях позвоночника.
- МРТ, или магнитно-резонансная томография, оценивает состояние мягких тканей, а также используется для получения изображения спинного мозга.
- УЗИ, или ультразвуковое исследование, используется реже — для диагностики соматических заболеваний. УЗИ помогает исследовать состояние сосудов и сердца, а также почек.
- Электрокардиограмма помогает исключить инфаркт миокарда.
- Фиброгастроскопия показана при подозрении на болезни желудка.
Лабораторные исследования, которые могут быть назначены при болях в спине:
- Общий анализ мочи для оценки работы почек.
- Общий анализ крови — нужен реже — при болях в спине помогает обнаружить наличие в организме очагов воспаления или диагностировать лейкоз.
- Биохимический анализ крови при болях в спине — необходим гораздо реже — при наличии подозрения на какое-либо заболевание. Так, анализ на креатинин используется при оценке работы почек, а исследование тропонина показано при подозрении на инфаркт миокарда. Исследование уровня кальция может потребоваться при диагностике остеопороза.
Лечение боли в спине зависит от причин, которыми она вызвана. Тактика ведения пациентов с неспецифической болью включает следующие меры [5] :
- наблюдение и лечение у врача общей практики или участкового терапевта с еженедельной оценкой динамики состояния при острой боли или обострении хронической;
- при хронической боли в спине — осмотр раз в четыре–шесть недель и информирование пациента о причинах хронической боли в спине и ее доброкачественной природе;
- для устранения боли назначение лечения с доказанной степенью эффективности;
- исключение постельного режима и обеспечение достаточного уровня повседневной активности;
- коррекция тактики лечения при ее неэффективности в течение четырех–шести недель;
- консультация невролога при неэффективности терапии на протяжении шести недель.
При выявлении серьезного поражения спинного мозга или позвоночника применяются методики лечения диагностированного заболевания. В большинстве случаев назначается госпитализация для проведения комплексного обследования и лечения [7] .
Боль, вызванная заболеваниями внутренних органов и сосудов, лечится соответствующим специалистом.
Лекарственные препараты для лечения неспецифической боли нижней части спины
В первую очередь для купирования боли используются НПВС (нестероидные противовоспалительные препараты) в уколах и таблетках. Они уменьшают воспаление в области ущемленного нерва и облегчают состояние пациента. При неэффективности НПВС можно использовать более сильные анальгетики, но их назначают обычно в условиях стационара. В лечении хронической боли эффективны трициклические антидепрессанты, которые снижают интенсивность болезненных ощущений. При расстройствах с преобладанием тревоги и нарушений сна показаны короткие курсы бензодиазепинов.
Миорелаксанты, препараты для расслабления мышц, также могут применяться при острой мышечной боли в спине. Лечение миорелаксантами показано и при сдавлении корешков спинного мозга, чтобы снять усугубляющий состояние спазм мышц на уровне пораженного позвоночного сегмента.
Диуретики могут быть назначены в комплексе для уменьшения отека тканей и, как следствие, для уменьшения компрессии нервного корешка. С похожей целью, для снятия отека и воспаления, могут применяться кортикостероиды — как более сильные противовоспалительные средства. Дополнительно врач может посоветовать средства, защищающие нервную ткань, антиоксиданты, витаминные препараты.
Обезболивающие блокады
Если при сильном болевом приступе не помогает прием анальгетиков, то возможно выполнение паравертебральной блокады. В этом случае раствор местного анестетика (прокаина, лидокаина) вводится непосредственно в пораженную зону. Эффект наступает очень быстро и длится несколько часов и больше. Противопоказанием может служить аллергия на вводимый препарат.
Мануальная терапия
Массаж, приемы мануальной терапии и акупунктуры хорошо помогают в тех случаях, когда боль в спине обусловлена спазмом мышц. Массажные движения способствуют расслаблению мышечной ткани, улучшают кровообращение и помогают снять отек. При остром периоде радикулопатии массаж может быть противопоказан. Кроме этого, не рекомендуется проводить массаж в зоне проекции грыжи межпозвонкового диска. Для применения мануальной терапии противопоказанием может стать чрезмерная подвижность или смещение позвонков относительно друг друга.
Вытяжение позвоночника (тракционная терапия)
Тракционная терапия помогает уменьшить болевые проявления, снимает гипертонус мышц, способствует декомпрессии нервных корешков. Однако применять этот метод противопоказано в остром периоде заболевания, при наличии секвестрированных грыж и других заболеваний. Существует множество видов тракционной терапии. Вытяжение может проводиться с использованием бассейна и без него. Каждый из видов и технических приемов имеет свои положительные стороны и недостатки, что следует всегда учитывать при ее назначении. Другой необходимой стороной правильного выбора данного метода является строгое определение показаний, а также индивидуальный подбор оптимальной величины воздействующей нагрузки [9] .
Согласно действующим в РФ клиническим рекомендациям по лечению хронической боли в спине, пациентам с болями в нижней части спины назначение тракционной терапии не рекомендуется. Причина заключается в том, что, как показали научные исследования, подобное воздействие не приносит пользы [10] .
Упражнения
Занятия лечебной физкультурой используются в периоде восстановления и ремиссии. Их задача — укреплять мышцы спины, снимать излишнее напряжение. Для расслабления мышц можно использовать упражнения постизометрической релаксации. Они основаны на феномене расслабления мышцы при ее растяжении и задержке в таком положении. Согласно данным американских исследователей, при слабых и умеренных хронических болях в пояснице хорошо помогает йога, а именно вини-йога [11] .
Физиотерапия
Методы механического и физического воздействия, такие как магнитотерапия, электростимуляция или лазерная терапия, также используются при лечении хронической боли в спине. Эти методы улучшают кровоснабжение в пораженной зоне, активируют передачу нервных импульсов, способствуют питанию тканей. При острой боли в спине показаны местные тепловые процедуры.
Оперативное лечение
Большинство эпизодов боли в спине поддается консервативному лечению. Однако в некоторых случаях приходится прибегать к хирургической помощи. Показанием к срочной операции будет сдавление спинного мозга. Если лечение боли в спине в полном объеме не дает результата, а боль сохраняется больше трех–четырех месяцев, в этом случае врач также может порекомендовать операцию. Целью оперативного вмешательства обычно является устранение причины давления на нервный корешок. Это может быть операция открытого типа, то есть удаление диска или участков позвонка.
Однако в настоящее время все большее распространение получают малоинвазивные операции, например эндоскопическая дискэктомия (при остеохондрозе позвоночника) или пункционная вертебропластика, которую проводят пациентам с переломом позвоночника травматического характера, возникшего вследствие остеопороза, опухолевого процесса или метастаз. Они меньше травмируют окружающие ткани, пациент быстрее восстанавливается после операции. Малоинвазивная хирургия подходит не для всех типов проблем с позвоночником. Важную роль играют предварительное обследование пациента и соответствующий опыт хирурга.
Если болит спина, лечение может быть направлено и на причину, и на следствие. Чаще всего именно симптоматическое лечение позволяет избавиться от боли. Кроме того, оно более доступно. Бережное отношение к своему здоровью и своевременное обращение к врачу даст возможность определить характер боли и вовремя провести нужное лечение. Это позволит свести к минимуму влияние боли в спине на жизнь человека.
Таблетки следует принимать после еды, запивая достаточным количеством воды. Максимальная суточная доза для взрослого человека составляет три таблетки.
* Имеются противопоказания. Перед применением необходима консультация специалиста.


Боль в суставах часто беспокоит пожилых людей, а также тех, кто ведет малоподвижный образ жизни, страдает ожирением и заболеваниями костной ткани.
Причинами болевых ощущений в мышцах могут быть избыточные нагрузки, травмы и растяжения, а также заболевания сосудов и суставов.

Болевые ощущения могут быть следствием серьезных проблем со здоровьем, однако облегчить состояние помогают анальгезирующие средства.

Некоторые обезболивающие препараты не вызывают привыкания и продаются без рецепта врача.
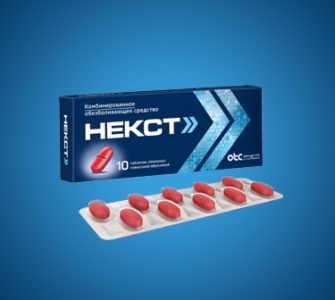
Препарат Некст ® , содержащий парацетамол и ибупрофен, помогает уменьшить боль и воспаление.

Не верьте мифам, гласящим, что при болях в спине противопоказаны физические нагрузки. Не только йога, но и пилатес, цигун, танцевальные практики иногда помогают избавиться от болевого синдрома. После консультации с врачом можно посещать даже силовые тренировки, разумеется, при умеренной работе с весом.
Читайте также:


