Как спать при травмах спины
Компрессионный перелом позвоночника у взрослого или ребенка представляет собой тяжелую травму, спровоцированную воздействием большой силы тяжести или серьезных длительных нагрузок. Чтобы процесс восстановления проходил быстрее, важно соблюдать режим и условия реабилитации, которые определяет лечащий врач.
Причины и ограничения
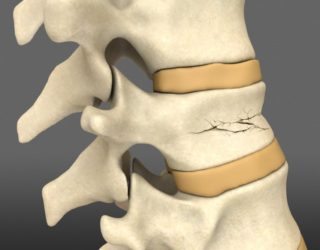
Перелом позвонков в шейном, грудном или поясничном отделе возникает при одновременном сжатии и сгибании позвоночного столба. При травмах такого типа нередко повреждаются мягкие ткани, окружающие их нервы и сосуды. Причиной перелома могут стать падение с высоты, авария или другое происшествие, повлекшее многочисленные травмы, нетипичные физические нагрузки, занятия экстремальными видами спорта, а также остеопороз, провоцирующий истончение костей. Травму принято делить на три степени. При первой высота позвонка снижается менее, чем наполовину, при второй и третьей она уменьшается наполовину и более, чем на 50% соответственно.
Компрессионные повреждения также разделяются по степеням тяжести. В случае неосложненного перелома, не затронувшего спинной мозг, пациенты жалуются на незначительные боли и онемение конечностей. Если речь идет о серьезной травме, полученной в результате удара или падения, пациенту требуется немедленная госпитализация. До приезда скорой помощи пострадавшего запрещается перемещать, разрешать ему вставать, садиться или передвигаться, поскольку это может спровоцировать усугубление травмы. Транспортируют пациента в больницу обязательно в положении лежа на жесткой поверхности, чтобы избежать смещения костных осколков.
Самыми серьезными считаются переломы шейных позвонков, представляющие угрозу для жизни. На втором месте по степени тяжести находятся травмы 1 и 2 поясничного позвонков, а также 11 и 12 в грудном отделе.
Как проходит реабилитация

Такие травмы поддаются коррекции хирургическим способом либо безоперационными консервативными методиками. Если показания к операции отсутствуют, на период лечения пациенту назначают постельный режим с фиксацией поврежденного отдела позвоночника, прием анальгетиков, ношение корсета и ряд других вспомогательных процедур. Когда поврежденные позвонки будут восстановлены, а гипс снят, пациенту разрешают постепенно начинать передвигаться.
В этот период он пробует садиться, лежать на боку, затем подниматься и ходить. Реабилитационные процедуры необходимы для восстановления мышечного корсета, который сильно ослабевает за время нахождения без движения. Курс лечения подбирают индивидуально с учетом возраста пациента, специфики перелома и потенциальных осложнений. Он включает в себя физиотерапию, массаж и ЛФК, специальную диету и прием витаминов.
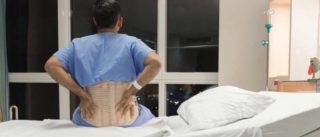
В течение нескольких недель после получения травмы пациент должен находиться в положении лежа, ему запрещено сидеть – соблюдается строгий постельный режим. Лежать на кровати необходимо в правильной позе, следя за положением тела. Обычно пациенты проводят большую часть времени на спине, им нельзя менять позу и переворачиваться на бок или на живот. При компрессионном переломе позвоночника можно лежать на боку только спустя несколько месяцев после травмы, точный срок зависит от степени тяжести перелома. Для фиксации позвоночного столба в нужном положении используют специальные ортопедические матрасы и другие приспособления, например, валики для зоны шеи и поясницы. Врачи рекомендуют выбирать для пациентов с переломами жесткие матрасы с натуральными или синтетическими наполнителями.
Хороший эффект дает ношение специализированного корсета, при помощи которого можно ускорить срастание поврежденных позвонков и надежно зафиксировать их в одном положении на нужный срок. Корсеты лучше заказывать индивидуально, чтобы изделие в полной мере соответствовало пропорциям тела пациента.
Садиться после любого компрессионного перелома позвоночника в корсете чаще всего разрешают спустя 3-6 месяцев.

ЛФК является неотъемлемой частью реабилитации каждого пациента после перелома позвоночного столба. Упражнения нужно делать, начиная с четвертого дня после получения травмы, если пострадавший находится в сознании. На первом этапе назначают комплекс, направленный на сохранение функциональности мышц, поскольку пациент еще ограничен в движениях. Он включает в себя активные упражнения для развития дыхания, мышц и суставов малой и средней групп. Все они выполняются в положении лежа не более 15 минут в день.
На втором этапе, когда человек может долго спать уже не только на спине, назначают более сложный комплекс для стимуляции кровообращения в поврежденных зонах. В него входят упражнения, улучшающие процессы регенерации, укрепляющие мышцы плеч и корпуса, а также тазовую зону. Продолжительность такого комплекса увеличивается до 20 минут, пациенту разрешают переворачиваться на живот и предоставляют большую свободу действий.
На третьем этапе добавляют упражнения, направленные на улучшение координации и разработку конечностей, этот период является переходным, после него пациенту можно выполнять упражнения в вертикальном положении.
Четвертый этап проводится вплоть до выписки пациента и включает упражнения в положении стоя. Они помогают укрепить мышцы и осанку, а также улучшить навык ходьбы.

В перечень противопоказаний к ЛФК входит:
- повышенная температура тела;
- особо тяжелые состояния или обострения хронических патологий;
- интоксикация;
- кровотечения различного характера;
- сильные боли во время выполнения упражнений.
Физиотерапевтические методы назначаются в комплексе и подбираются индивидуально. Чаще всего в список методик включают магнитную и лазерную терапию, электрофорез, воздействие токами различной частоты, баротерапию, водолечение и плавание, а также микроволновую терапию. Массаж помогает заметно ускорить процесс восстановления, его можно начинать со второго этапа, поскольку обычно в это время снимают гипс. Во время массажа пациент может лежать на животе или сидеть. Процедура помогает улучшить общее состояние здоровья, нормализовать работу мышечного корсета и улучшить подвижность суставов.
На всех этапах восстановления запрещается выполнение сложных упражнений, пациентам нельзя висеть на турнике и растягивать позвоночник другими способами. Помимо этого врачи не рекомендуют ходить в баню и сауну, а также летать на самолете.

При переломах позвоночного столба заметное влияние на процесс восстановления оказывает диета. В ее основу входят продукты с высоким содержанием кремния, кальция и магния, способствующие формированию костной ткани. С учетом этих требований в рацион нужно включать вареную рыбу, орехи, хурму, репу, маслины, цветную капусту, зелень и редис. Из напитков диетологи рекомендуют морсы на основе черной смородины.
Помимо продуктов нужно обязательно принимать витаминный комплекс с повышенным содержанием витаминов группы В и фолиевой кислотой. Витамины и правильные продукты помогают быстро восстановить поврежденные участки и способствуют ускорению реабилитации.
Сроки восстановления

Сроки восстановления после компрессионного перелома позвоночника зависят от степени травмы, сопутствующих осложнений, наличия дополнительных заболеваний и возраста конкретного пациента.
Существует три реабилитационные группы, разделяющиеся с учетом тяжести повреждения.
- В первую группу входят пациенты, перенесшие минимальную травму, например, ушиб или сотрясение, при которой не была нарушена работа спинного мозга. Сроки в этом случае составляют от 3-4 недель до 6-8 месяцев.
- Вторая группа включает пациентов с травмой средней и высокой степени тяжести в области нижнего грудного или поясничного отдела. Срок восстановления составит от 10 месяцев до 1 года.
- В третью группу входят пациенты, перенесшие травму средней или тяжелой степени в зоне шейного или верхнего грудного отдела позвоночника. При тяжелых повреждениях полное восстановление функций позвоночного столба занимает не менее 1,5-2 лет.
Если пострадавший чувствует себя лучше и может вставать, он пробует подниматься и ходить в туалет самостоятельно. Полноценно ходить и бегать при стандартном компрессионном переломе позвоночника пациент сможет только на завершающих этапах реабилитации.
Плавать в бассейне после получения травмы можно на четвертом этапе при отсутствии противопоказаний. Плавание при любом компрессионном переломе позвоночника дает хороший общеукрепляющий эффект.
Развитие остеохондроза никогда не возникает внезапно – до появления первых симптомов могут пройти десятки лет. За это время в межпозвоночных дисках накапливаются изменения, приводящие к постепенному изнашиванию позвоночного столба. Но возникновение заболевания человек ощущает в определённый момент, когда ресурсов спины уже не хватает. В зависимости от деятельности и активности остеохондроз завершается различными осложнениями. Самое неприятное из них – грыжа поясничного отдела, которая требует длительного лечения и восстановления.
Все болезни позвоночника сопровождаются болью, что связано с повреждением нервных корешков, выходящих из спинного мозга. С этим симптомом справиться легко, но возникает другой вопрос – как предотвратить её возвращение? Для этого и предназначены методы физиотерапии, из которых лечебная физкультура наиболее подходит для восстановления после грыжи поясничного отдела.
Её упражнения отличаются универсальностью – их можно использовать и для профилактики осложнений остеохондроза. Помимо лечебной физкультуры, следует обратить внимание на то, как вы спите. Во время сна позвоночник должен расслабляться, а неправильно подобранная кровать или подушка зачастую препятствует этому. Подробные рекомендации можно получить у лечащего врача – после грыжи поясничного отдела он уделяет этим моментам особое внимание.
Занятия физкультурой при больном позвоночнике

Если вы находите у себя симптомы, характерные для остеохондроза, то можно смело начинать выполнять упражнения лечебной физкультуры. Они отличаются разнообразием, что позволяет применять их в любом возрасте – это особенно важно для пожилых пациентов. Их возможности часто бывают ограничены, что требует от врача составления индивидуальной программы занятий. Выполнять упражнения можно следующим образом:
Лечебная физкультура является довольно безопасным методом лечения, но при неверном подборе упражнений может ухудшить результаты восстановления.

Несмотря на большой объём движений, ежедневно выполняемый человеком, его мускулы работают лишь в нескольких режимах. От их сочетания зависит результат, который требуется от мышц – сила или скорость. Поэтому существует два основных вида нагрузки, прилагаемой к позвоночнику:
- При изометрической нагрузке мышцы, окружающие позвоночный столб, сокращаются в состоянии максимального укорочения. Это наблюдается при поднятии человеком тяжести с согнутой спиной – такой механизм очень вредит суставам. Поэтому при восстановлении позвоночника следует избегать этой нагрузки, не поднимая тяжести больше десяти килограммов.
- Изотоническая нагрузка выполняется при максимально растянутых мышцах, когда они при движении изменяют свою длину. Все упражнения лечебной физкультуры стараются построить на этом принципе – растяжение позвоночного столба снимает боль и скованность при движениях.
- Но для грамотного восстановления после грыжи поясничного отдела требуется сочетание сразу двух видов нагрузки. Это предотвращает отмирание мышечных волокон в период, когда пациент носит гипсовый или жёсткий корсет. Если упражнения были подобраны правильно, то больной быстро вернётся к повседневной работе.
Программу занятий физкультурой можно составлять, опираясь только на медицинскую литературу – там чётко определены сроки и дозирование нагрузки.

Длинные мышцы спины расположены вдоль позвоночника, образуя его прочный каркас. Их тренировка включает в работу небольшие мускулы, окружающие межпозвоночные суставы. Упражнения по их укреплению представляют собой разгибательные движения при фиксированных ногах и тазе. Это осуществимо на специальных тренажёрах, оснащённых валиками.
- Основное упражнение называется гиперэкстензия – больной максимально наклоняется вниз, сгибая спину, а затем возвращает её в прямое положение. Движение выполняется плавно и без рывков – важно не допускать сильного разгибания. При восстановлении после грыжи оно служит для профилактики рецидива болезни.
- Для разгрузки поясничного отдела тренируют мускулы брюшного пресса – в зависимости от состояния это можно делать лёжа или на турнике. Второй вариант больше подходит людям, у которых ещё нет стойких изменений в позвоночнике (грыжи).
- Мышцы живота в положении лёжа качают плавно и медленно, сгибаясь и касаясь руками коленей. При этом следует максимально напрягать мускулы, чтобы чувствовать нагрузку.
- На турнике пресс качают поднятием ног, но только согнутых в коленных суставах. Такая мера позволяет снизить нагрузку на позвоночник, предотвращая возникновение боли у пациентов с грыжей.
- Для укрепления боковых стенок живота применяют наклоны туловища в разные стороны.
- Начинают все нагрузки без отягощений, но постепенно их можно выполнять с небольшими гирями или гантелями. Начинают с одного килограмма, постепенно доводя вес до предельного уровня (10 кг).
При грыже стоит исключить любые упражнения, связанные с вращением туловища – одно неловкое движение может легко привести к защемлению нерва.
Сон при больном позвоночнике

Когда человек лежит на ровной и твёрдой поверхности, то нагрузка на позвоночник становится минимальной. Это позволяет улучшиться кровотоку в межпозвоночных суставах, за счёт чего удаляются продукты обмена, накопившиеся за целый день. Но когда постель не соответствует таким требованиям, симптомы болезни будут беспокоить пациента и ночью:
Если у вас нет лишних денег на ортопедическую кровать, то можно сделать её подобие своими руками. Для этого достаточно укрепить снизу обычную постель или матрас прочным листом древесно-стружечной плиты. Это не позволит ей в дальнейшем прогибаться под собственным весом человека. И спать нужно без подушки – так создаётся физиологичное положение для шейного отдела.
Летом можно спать на полу, постелив на него тонкую циновку или одеяло. Этими мероприятиями достигается правильное положение позвоночника во время сна. Также следует обратить внимание на свою позу при засыпании:
Этих рекомендаций следует придерживаться не только для сна, но и для обычного отдыха, когда вдруг захотелось полежать.

При покупке ортопедических принадлежностей следует брать совет у лечащего врача или консультанта салона, а не у своих знакомых. При изучении инструкции следует обращать внимание на материал изделия и показания к применению, а не на внешний вид:
- Не стоит покупать матрасы, которые имеют в качестве основы металлические пружины. Они быстро теряют гибкость и прочность, что приводит к негодности изделия.
- Лучше подходят кровати или матрасы, в которых имеются полимерные рамки жёсткости или литое волокно. Они легко переносят обработку и стирку, не разрушаясь при этом.
- Следует обращать внимание на швы изделия – строчка в виде сетки является наиболее подходящей. Она обеспечивает равномерное распределение нагрузки тела по матрасу, не допуская смещения полимерного наполнителя.
- Покрытие следует выбирать синтетическое, чтобы его можно было легко стирать и обрабатывать.
- Ортопедическая подушка всегда имеет особую структуру, соответствующую изгибам головы, шеи и плеч человека. Это отличает её от обычных постельных принадлежностей.
Ортопедические изделия для сна имеют различные классы применения, поэтому перед покупкой проконсультируйтесь у лечащего врача.
Как восстанавливаться после грыжи поясничного отдела?
Сейчас хирургия приобрела более точный и миниатюрный характер, что позволяет пациентам быстрее восстанавливаться. Эти изменения не обошли стороной лечение межпозвоночных грыж – их удаление теперь возможно в условиях поликлиники. Поэтому стали необходимы новые рекомендации, которые позволят таким больным быстрее возвращаться в привычный образ жизни.
Современная реабилитация не состоит из множества последовательных этапов, а начинается и идёт непрерывно после операции. Она позволяет вернуть активность мышцам и связкам позвоночника, укрепляя их уже в постели больного. В неё входят следующие компоненты:
- Физиотерапия, включающая методы физического и лекарственного воздействия на область грыжи. УВЧ, электрофорез и лазер ускоряют заживление повреждённых тканей и устраняют болевые сигналы.
- Массаж позволяет улучшить кровоток в мягких тканях – мышцах и связках. Их рефлекторное расслабление обеспечивает распрямление позвоночника, возвращая подвижность его суставам.
- Лечебную физкультуру начинают уже с первых дней после удаления грыжи, так как удалось сократить время постельного режима. Начинают с растяжки связок, постепенно переходя к повышению нагрузок.
Упражнения необходимо выполнять не менее года, хотя в стационаре больной находится лишь несколько недель – это требует высокого уровня самоконтроля от пациента.

Этот вопрос стоил многих лет споров, пока врачи не пришли к единому результату – ранняя нагрузка снижает риск рецидива межпозвоночной грыжи. Но важно соблюдать постепенное и дозированное назначение упражнений, чтобы не утомить ослабленные мышцы и сухожилия. Поэтому раннее возвращение к подвижности должно проходить только под контролем врача. Это позволит исключить ошибки пациента, которые приведут к осложнениям:
Больной выписывается с рекомендациями, которые ему необходимо соблюдать в течение года – ношение ортопедического корсета, регулярная физкультура.

После выписки у недавнего больного сразу же возникает вопрос – где взять программу упражнений? Её можно составить самостоятельно, используя книги по массажу и восстановительной медицине. В них имеется подробное описание манипуляций, которое снабжено схемами и красочными иллюстрациями:
- Так как спина является сложной частью скелета, то следует укреплять все её элементы равномерно. Многие не укрепляют ягодичные мышцы, обеспечивающие разгрузку поясницы.
- Особое внимание следует уделять пояснице, тонус которой находится в прямой зависимости от мышц живота.
- Именно брюшной пресс создаёт необходимое давление, предотвращающее возникновение новых грыж. Его хорошо развитые мускулы обеспечивают нормальное внутрибрюшное давление, которое защищает поясничный отдел позвоночника от смещения.
Сразу после выздоровления не стоит прибегать к чрезмерным нагрузкам, считая грыжу полностью излеченной. Это коварное заболевание является осложнением остеохондроза, который продолжает разрушать позвоночный столб. Ограничением тяжёлого труда, гимнастикой и физкультурой можно замедлить течение болезни, не позволяя возникнуть новой грыже.
Шейный остеохондроз – это патологический воспалительный процесс в шейном отделе позвоночного столба. Поражение остеохондрозом является серьезным заболеванием для любой области спины, а особенно опасным оно становится при локализации в шее, что обусловлено ее хрупкостью и чрезмерной подвижностью. Если была диагностирована эта болезнь, важно предпринимать профилактические меры, чтобы вовремя остановить деструкцию позвоночника и дальнейшее формирование протрузии или образование грыжи.

Существует несколько эффективных способов профилактики, которые предотвратят возникновение остеохондроза шейного отдела, замедлят его прогрессирование, облегчат симптоматику заболевания и устранят клинические осложнения.
Одним из таких методов является правильный сон, о чем мы сегодня и поговорим.Состояние позвоночного столба целиком и полностью зависит от его положения, ведь все мы знаем, что далеко не каждая поза во сне является абсолютно безопасной для спины. Соблюдение лишь нескольких простых правил и рекомендаций позволит вам раз и навсегда забыть о болях в позвоночнике. Из материала вы узнаете о том, как правильно спать при остеохондрозе, как грамотно обустроить свою постель, какие позы являются максимально безопасными и что делать, если патология стремительно обостряется.
Важность полноценного сна при остеохондрозе

Позвоночник – это основная часть скелета человека, которая оказывает влияние на работу всех внутренних органов и функционирование всего организма. Позвоночный столб сохраняет свою анатомически правильную S-образную форму, находясь именно в лежачем положении. Опорно-двигательной системе необходим регулярный отдых, а достигнуть полного релаксирования всех мышц и суставов можно только во время сна.В этом состоянии расслабляются межпозвоночные диски, а образованные между ними расстояния способствуют упрочнению хрящевой ткани. Именно поэтому столь важен здоровый и полноценный сон как при шейном остеохондрозе, так и при других патологиях позвоночника.
Разумеется, даже самый правильный сон в максимально удобной позе и на комфортной постели не вылечит полностью остеохондроз шейного отдела. Однако это один из основных факторов улучшения клинической картины в сражении с прогрессирующей патологией. Сон на правильно подобранной подушке, на удобном матрасе ив комфортном для организма положении позволяет снизить проявление болевой симптоматики.
Запомните: правильно спать – это повышать эффективность лечения и помогать спине в поединке с заболеванием. Более того, медицинские наблюдения показали, что люди с проблемами со сном гораздо чаще подвергаются проблемам с шейным отделом позвоночника.
Основные правила сна при заболевании
Как правило, люди кидаются из крайности в крайность: одни ошибочно полагают, что независимо от того, в каком положении находится спина во сне, позвоночник в любом случае отдыхает и расслабляется; а другие выбирают самые радикальные меры и предпочитают спать или на слишком мягкой кровати, или на твердом полу. Однако при шейном остеохондрозе вовсе не стоит создавать себе такие условия. Достаточно прислушаться к нескольким советам врачей.
- Не спите на слишком высоких подушках. Они не снимают нагрузку с позвоночника, держат шею в неудобном положении и не дают позвонкам полностью отдохнуть. Сон на таких подушках приводит к появлению болей в области головы и к скованности в плечевых суставах.
- Ноги не должны быть вытянутыми во время сна. Такое положение не позволяет спине полностью расслабиться, следовательно, напряжение не проходит, и патология продолжает стремительно прогрессировать.
- При шейном остеохондрозе лучше всего спать на спине или на боку, но делать это нужно правильно. Так, позвонки выпрямляются, и приток крови к ним усиливается.
- Не забывайте о специальном дорожном валике, если вы отправляетесь в поездку. Автомобиль, поезд, самолет – это стресс для организма, поэтому просто необходимо обеспечить правильный сон и предельный покой шейного отдела позвоночника в дороге.
Какой должна быть постель?
Правильно подобранная постель – это гарантия крепкого и здорового сна, что является важной составляющей профилактики шейного остеохондроза. Хороший матрас и комфортная подушка обеспечат полноценный ночной отдых, избавят от дискомфорта и тяжести, а также окажут положительное влияние на симптоматику шейного остеохондроза и борьбу с этой патологией позвоночника. Для этого вам придется забыть о мягкой перине и шелковой постели, а взяться за выбор подходящего ортопедического матраса.
Во сне оказывается минимальная нагрузка на спину человека, но это не значит, что отсутствует риск деформации позвоночника. Если вы часов восемь спите на неудобной подушке и на неправильном матрасе, то шейный остеохондроз только прогрессирует. Именно от постели зависит, в какой позе вы будете спать, и в каком положении будет находиться ваш позвоночник.
Каким же должен быть матрас? Главное – ортопедическим. Следует выбрать модель средней жесткости и с хорошей эластичностью. Мягкий вариант не подойдет по той причине, что он прогнется под телом, и тем самым зафиксируется неправильное положение туловища. Он не будет фиксировать естественную правильную позу, а только усугубит патологический остеохондроз шейного отдела. Если купить слишком жесткий матрас, то тело будет всю ночь находиться в неестественном положении. Идеальный вариант при заболевании позвоночника – это ортопедический латексный матрас, который состоит из двух частей разной мягкости: средняя и жесткая. На таком матрасе восстанавливается позвоночник, устраняется искривление, расслабляются мышцы, проходят болевые симптомы и закрепляется правильное положение спины. Ни при каких обстоятельствах не выбирайте водный матрас, который может только усугубить имеющуюся деформацию и усилить боль, что обусловлено его сильной подвижностью.
Важнее, чем выбор матраса, может быть только выбор подушки. Этот спальный аксессуар при шейном остеохондрозе является одним из основных в профилактике патологии. Правильная подушка должна соответствовать следующим параметрам:
- Размер подушки просчитывается в соотношении с плечами человека. Ее длина должна быть чуть шире, чем линия плеч, а ширина – не более 50 см.
- Форма подушки для сна должна быть исключительно квадратной или прямоугольной. Если вам диагностировали шейный остеохондроз, вам придется забыть о нестандартных типах подушек.
- Оптимальная степень жесткости – средняя. Воздержитесь от жестких подушек, ведь они только усилят давление.
- Из наполнителей предпочтение следует отдать бамбуку, латексу, кокосовому волокну. Не стоит выбирать пух, перья, синтепон, шерсть.
Подушка выбрана неправильно, если она деформируется в процессе сна, если вам приходится часто менять позы или подкладывать руку под голову, а утром вы чувствуете усталость и боли в области шеи. Что касается постельного белья, то оно должно быть приятным, удобным, мягким. Следует остановиться на моделях из натуральных материалов.
Правильные позы для сна

Правильное положение тела во сне – это главное в лечении шейного остеохондроза. Неправильный сон не только приводит к дискомфорту утром, но и провоцирует осложнения и без того серьезной патологии позвоночника. Первое, что вам необходимо запомнить, – сон на животе противопоказан, ведь лишь малейшее неправильное движение может вызвать серьезные последствия и усугубить положение.
Множество медицинских исследований выявили, что оптимальной позой для сна при остеохондрозе в области шеи является лежание на спине. На подушку необходимо класть только голову, шею нужно полностью расслабить. Грудная зона позвоночника должна лежать на матрасе, а под ноги рекомендуется положить валик, который снизит нагрузку. Именно такое положение является максимально удобным и комфортным для сна.
Здоровый отдых в правильном положении и на удобной постели является отличной профилактикой шейного остеохондроза и других недугов позвоночника. Он тормозит прогрессирование заболевания, улучшает общее самочувствие больного, замедляет проявление болевой симптоматики.
Если патология обостряется

Если наблюдается прогрессирование шейного остеохондроза, то больной плохо спит: испытывает сложности с засыпанием, раздражителен с утра, часто просыпается ночью, рано встает, чувствует беспричинную усталость. Его мучают резкие боли в области шеи, наблюдается дискомфорт и зажатость в движениях. В таком случае следует спать исключительно на одном боку; в такой позе, чтобы плечо вдавливалось в матрас. Такое положение позволит спине принять максимально правильную форму, а позвоночный столб будет выпрямленным и расслабленным. Если вы наблюдаете резкое обострение заболевания, то перестаньте использовать валик. И не затягивайте с визитом к специалисту.
Появление боли после сна

Если вы начали регулярно наблюдать болевые ощущения утром при шейном остеохондрозе, причиной тому – неправильная локализация шейных позвонков и мышц. Получается так, что во время сна они не успокаиваются, и напряжение остается. В результате этого больной чувствует усталость, неудобство и дискомфорт, сопровождающиеся резко выраженной болевой симптоматикой. Иногда это обусловлено изменением позы сна по рекомендации специалиста. Так, если боли после сна появились в течение первых дней после того, как вы начали спать в другом положении, то просто воспользуйтесь кремами и гелями для устранения болевых ощущений. Через некоторое время вы привыкните, и неприятные симптомы пройдут. В противном случае как можно скорее обратитесь за консультацией к специалисту.
Тренажер Древмасс

В современной медицинской практике существует несколько эффективных приемов профилактики возникновения шейного остеохондроза, а также лечения патологии, реабилитации и торможения деструкции позвоночника. Среди таких методов – правильный сон, сбалансированное питание, регулярные и умеренные физические нагрузки, массажная терапия, лечебная физкультура. Соблюдение этих простых правил позволит вам забыть о болях в спине и шее раз и навсегда, а то и не сталкиваться с ними вовсе. Главное в профилактике остеохондроза, как и других патологий позвоночника, – это безопасность, ведь малейшие неправильные и некорректные действия могут существенно усугубить и без того серьезное положение. Поэтому специалисты рекомендуют использовать только надежные и проверенные методики, которые отличаются абсолютной безопасностью.
Именно таким средством профилактики патологий опорно-двигательного аппарата является тренажер Древмасс. Это устройство, с помощью которого просто невозможно себе навредить, а пользоваться им можно даже в домашних условиях и без присмотра врача. Массажер отличается высокой эффективностью и показывает хорошие результаты как в профилактике и реабилитации, так и в лечении остеохондроза и множества других патологий позвоночного столба человека. Также тренажер можно применять в качестве профессиональной и комплексной реабилитации любых заболеваний опорно-двигательного аппарата.
Пользоваться устройством от Drevmass очень просто, и с этим справится абсолютно каждый. Для того чтобы приступить к выполнению комплекса профилактических тренировок, необходимо лечь спиной на массажер, зафиксироваться за рычаги и прокатываться по роликам пораженной областью позвоночника. Важным преимуществом тренажера Древмасс является то, что он состоит из роликов разного размера и разного диаметра. Это предоставляет вам возможность лечить остеохондроз именно шейной зоны: установив самый большой ролик в нужную зону, вы тщательно ее проработаете. Так, на шею будет оказано максимально интенсивное воздействие. Устройство выполнено из экологически чистых материалов, а также вы можете подобрать себе размер в индивидуальном порядке в зависимости от своего роста и телосложения.
Для того чтобы увидеть первые видимые результаты, достаточно уделять тренировкам несколько минут ежедневно. Вам не нужно ходить в тренажерные залы или массажные кабинеты, ведь одна тренировка с массажером Древмасс полностью заменяет сеанс массажа и лечебной физкультуры. Эффект от использования тренажера не заставит себя ждать: уже через два месяца вы не будете испытывать болевых ощущений в спине, избавитесь от чувства тяжести и усталости, значительно откорректируете свою осанку,перестанете ощущать дискомфорт в области позвоночника, а ваш сон нормализуется.Тренажер Древмасс – это профессиональное лечение шейного остеохондроза, комплексная профилактика патологии и эффективна реабилитация в домашних условиях.
Читайте также:


