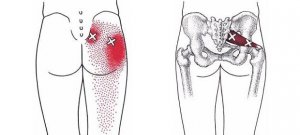
Как проверить тазобедренный сустав и поясницу
Боль в поясничной области и в проекции тазобедренного сустава может иметь общие причины. Определенные состояния здоровья или травмы могут повлиять на нервы в обеих этих областях.
Причины боли в пояснице и тазобедренном суставе
Растяжения являются частой причиной боли в нижней части спины и бедер. Растяжение — это микроразрыв или перенапряжение связки, сухожилия или мышцы. Люди с растяжениями испытывают дискомфорт, который усиливается при активности и уменьшается при покое.
Общие причины растяжений:
- спортивная травма;
- падение или травма;
- скручивание тела в неловком положении;
- поднятие чего-то тяжелого.
Занятия спортом или другие физические нагрузки без должного разогрева могут способствовать мышечному растяжению. Повреждение связок, сухожилий или мышц бедра или поясничного отдела могут вызвать:
- мышечную боль;
- мышечную слабость;
- отек;
- ограничение движения.
Симптомы могут утихать в покое. Применение холода на пораженном участке в течение 10-15 минут также может помочь.
Нестероидные противовоспалительные средства (НПВС), такие как ибупрофен и напроксен, могут уменьшить боль и отек, которые вызывают эти травмы мышц.
Если эти методы лечения не помогают, травма может быть более серьезной, например, разрыв мышцы. В этом случае необходимо обратиться к врачу.
Сгибатели бедра — это мышцы, которые распространенны от начала бедер до коленного сустава. Если эти мышцы жесткие и напряженные, зачастую из-за слишком долгого пребывания в сидячем положении, человек может испытывать боль в спине и бедре.
Симптомы напряжения мышц сгибателя бедра включают:
- болезненность в верхней части ноги;
- мышечные спазмы в бедрах.
Некоторые люди могут также испытывать чувство слабости при попытке ударить ногой или поднять колено к груди.
Лечебная физкультура (ЛФК) и растяжка могут облегчить напряженные сгибатели бедра и уменьшить дискомфорт. Примеры включают подтягивание колена к груди или выпад одной ноги вперед из положения на коленях, чтобы создать растяжку в бедрах.
Следует избегать действий, которые могут увеличить напряженность сгибателей бедра, таких как слишком долгое сидение или ношение высоких каблуков в течение длительного времени.
Грыжа межпозвоночного диска возникает, когда один из дисков между позвонками смещается. Диск может оказывать давление на близлежащий нерв, что может вызвать покалывание и жгучую боль в нижней части спины, которая распространяется на бедра и всю ногу. У пожилых людей чаще грыжа дисков возникает вследствие естественного износа позвоночника.
Распространенными причинами грыжи межпозвоночного диска являются:
- падение или травма;
- избыточный вес;
- повторяющееся напряжение в спине;
- вождение в течение длительного времени;
- курение.
- ишиас, или острая, стреляющая боль от ягодиц вниз по задней части одной ноги;
- онемение в ноге или стопе;
- мышечная слабость в ноге или стопе.
В тяжелых случаях люди могут испытывать нарушение функции кишечника и мочевого пузыря.
Лечение грыжи межпозвоночного диска включает в себя облегчение боли и дискомфорта. Постельный режим, как правило, может облегчить боль.
Другие методы лечения включают:
- ЛФК и упражнения;
- прием НПВС для снятия боли и воспаления;
- эпидуральные инъекции стероидов, которые включают инъекции кортикостероидов в эпидуральное пространство, содержащее воспаленные нервы.
В тяжелых случаях врач может рекомендовать операцию по коррекции грыжи межпозвоночного диска.
Крестцово-подвздошные суставы соединяют нижнюю часть позвоночника с тазом. Если эти суставы двигаются слишком много или слишком мало, люди могут чувствовать боль в спине и бедрах. Симптомы дисфункции суставов включают боль в нижней части спины, и человеку трудно найти удобное положение. Боль обычно усиливается при физической нагрузке, такой как бег или подъем по лестнице.
Методы лечения дисфункции крестцово-подвздошного сустава включают:
- НПВС для снятия боли и воспаления;
- лечебная физкультура: упражнения для укрепления основных и тазовых мышц;
- растяжка и нанесение льда на пораженные участки;
- инъекции стероидов в сустав.
Врач может порекомендовать инъекции кортикостероидов, чтобы уменьшить воспаление позвоночника.
Остеоартрит может привести к разрушению защитного и амортизирующего хряща позвоночника. Эта может привести к тому, что позвонки будут тереться друг о друга и оказывать большее давление на нервы, включая нервы, которые идут к нижней части спины и бедрам. Артрит позвоночника и тазобедренного сустава вызывает скованность и боль. Человек также может испытывать слабость в ногах и бедрах, которая может мешать его повседневной деятельности.
Пока нет препаратов против артрита, но люди могут управлять своими симптомами с помощью лекарственных средств и изменения образа жизни. К ним относятся:
- упражнения, укрепляющие мышцы спины и бедер для улучшения гибкости и диапазона движений;
- домашние средства для лечения артрита;
- альтернативные методы лечения, такие как массаж, иглоукалывание и пищевые добавки;
- хирургия, если артрит вызывает значительное сужение позвоночного канала;
- НПВС.
Анкилозирующий спондилит — это форма артрита, которая в первую очередь поражает позвоночник, вызывая хроническое воспаление в позвонках. Боль в пояснице и тазобедренном суставе зачастую являются одними из первых симптомов, которые испытывает человек с анкилозирующим спондилитом. Симптомы включают мышечную боль и скованность, которая, как правило, сильнее проявляется по утрам. Другие симптомы могут включать:
- субфебрильную температуру;
- потерю аппетита;
- дискомфорт.
У врачей нет препаратов против анкилозирующего спондилита, но, как и с другими формами артрита, люди могут управлять состоянием с помощью ряда медицинских и домашних методов лечения. Регулярная физическая активность, использование холода на пораженных участках и отказ от курения также могут быть полезными.
Болезнь Педжета — редкое расстройство, которое встречается примерно у 1% людей. Это состояние приводит к размягчению костей, что приводит к боли в пояснице и бедре. Человек с болезнью Педжета имеют более высокий риск перелома костей.
Симптомы болезни Педжета:
- боль в бедре;
- потеря слуха;
- головная боль;
- покалывание и онемение в ногах;
- согнутые ноги.
Лечение болезни Педжета включает в себя препараты, снижающие вероятность перелома костей. Врачи обычно назначают лекарственные средства для лечения остеопороза. В редких случаях врач может порекомендовать операцию по восстановлению костей и выравниванию.
Люди должны обратиться за неотложной помощью при возникновении следующих симптомов наряду с болью в нижней части спины и в бедре:
- потеря функции кишечника и мочевого пузыря;
- неспособность передвигать одну или обе ноги;
- потеря чувствительности в одной или обеих ногах;
- видимые деформации в ногах или спине, такие как неспособность стоять прямо;
Заключение
Независимо от причины, раннее лечение помогает улучшить состояние человека с болями в спине и тазобедренном суставе. Без лечения некоторые состояния могут утяжелиться и в конечном итоге повлиять на качество жизни человека.

Приглашаем подписаться на наш канал в Яндекс Дзен
Рентгенография тазобедренного сустава может быть назначена при нарушении ходьбы или опорной функции, а также при болях в данной области.
С помощью компьютерной томографии суставов можно получить подробные снимки в разных проекциях.
Магнитно-резонансная томография суставов с контрастированием может использоваться при наличии противопоказаний к рентгеновскому излучению.
Комплексные программы содержат набор медицинских услуг и обходятся, как правило, дешевле, чем каждая услуга отдельно.
Рентгеноденситометрия направлена на изучение минеральной плотности костной ткани.
В современных коммерческих лабораториях медицинские услуги оказываются с учетом индивидуальных особенностей пациента, а результаты могут быть записаны на компакт-диск.
Заболевания суставов не начинаются в одночасье – появившиеся боли говорят о том, что болезнь уже достигла определенной стадии. Как следить за состоянием суставов, чтобы вовремя обнаружить отклонение от нормы и сразу же приступить к лечению? Давайте в этом разберемся.
Грамотная диагностика болезней суставов – залог эффективности лечения
Боли в суставах могут быть сигналом артрита, в том числе ревматоидного, артроза, остеоартроза, бурсита, хондрокальциноза, болезни Бехтерева и других заболеваний. О возникших проблемах обычно говорят нижеперечисленные симптомы.
Появление болей в коленях во время подъема или спуска по лестнице может сигнализировать об остеоартрозе. Это заболевание иногда затрагивает и пальцы рук – в таком случае происходит уплотнение верхних фаланг. Неожиданная острая боль в пальце большой ноги – типичный сигнал артрита. Эта болезнь нередко поражает тазобедренные суставы и дает о себе знать сильными болями в верхней части ноги. Ревматоидный артирит может проявляться в нарушении мелкой моторики рук, когда становится трудно вставить ключ в замок или нитку в иголку.
К сожалению, сегодня заболеваниями суставов страдают 30% населения планеты, и в их числе не только люди солидного возраста. Болезни суставов развиваются стремительно, поэтому очень важно вовремя их диагностировать и начать лечить. Это поможет сохранить подвижность, легкость движений и избавит от сильных болей.
Для справки
Какие функции выполняют суставы?
- Передвижение в пространстве – именно суставы позволяют нам ходить, бегать, прыгать.
- Подвижность – с помощью суставов мы закидываем ногу на ногу, приседаем, поднимаем и опускаем руки, сжимаем кулаки.
- Сохранение положения тела – суставы позволяют сидеть на корточках или на стуле, подавшись вперед, стоять, опираясь на что-либо.
Первый визит к врачу начинается с общего осмотра, который позволяет увидеть внешние отклонения от нормы. Это может быть, например, отечность в зоне сустава. При общем осмотре доктор может попросить пациента произвести те или иные движения, чтобы понять характер боли и зону ее распространения. Осанка и походка также могут свидетельствовать о заболеваниях суставов.
Еще один самый распространенный и самый простой метод обследования – ощупывание, или пальпация. С помощью прикосновений врач обнаруживает внешние признаки болезней суставов. Так, например, можно найти ревматические и ревматоидные узелки, обнаружить место, где происходит дискомфорт во время движений, определить состояние суставной капсулы, изменение температуры и влажности кожи в зоне суставов.
Общий осмотр и пальпация – самые доступные методы обследования, но они происходят без применения технических средств, поэтому не дают полного представления о клинической картине заболевания.
Это способ обследования с помощью гониометра – приспособления, позволяющего определить амплитуду подвижности суставов. Гониометр напоминает транспортир и позволяет определить угол подвижности. Пациент делает ряд необходимых движений (сгибания, разгибания, подъем и опускание конечностей), а доктор производит замеры, фиксирует показатели и соотносит их с нормой.
Более точные сведения о состоянии пациента и его заболевании можно получить, узнав результаты анализов.
Анализ крови
Многие показатели анализа крови говорят о болезни суставов. Так, при биохимическом анализе, доктор обязательно обратит внимание на содержание С-реактивного белка в сыворотке крови, на содержание общего белка, на дефиниламиновую реакцию и другие показатели. Тревожным сигналом следует считать увеличение РОЭ (реакция оседания эритроцитов), поскольку это отражает уровень воспалительного процесса. При ревматических воспалительных патологиях иммунологический анализ крови показывает антинуклеарные антитела (АНА). При артрите и других болезнях суставов в сыворотке крови резко повышается уровень мочевой кислоты. Кроме того, у пациентов, страдающих ревматизмом, псориатическим полиартритом, болезнью Бехтерева и другими заболеваниями суставов, наблюдается изменение содержания лизосомальных ферментов (кислой протеиназы, кислой фосфатазф, дезоксирибонуклеазы, катепсины) в сыворотке крови и синовиальной жидкости.
Анализ мочи
Стоит отметить, что значительные отклонения от нормы в анализе мочи наблюдаются только при тяжелых формах заболеваний суставов. Однако следует помнить, что у здоровых людей белок и кровь в моче не должны присутствовать. Их появление указывает на наличие заболеваний.
В деталях изучить состояние суставов и их структуру позволяют методы лучевой диагностики. Предварительной подготовки эти процедуры не требуют.
Рентгенологическое исследование. Показанием к его проведению могут стать боли в области суставов, затруднительная подвижность, отечность и изменение цвета кожи в области суставов. При обследовании изображение суставов проецируется на особую пленку с помощью рентгеновских лучей. Специальный аппарат направляет лучи на обследуемую область, в целях безопасности все жизненно важные органы человека закрываются защитным свинцовым фартуком. Пациент при этом либо сидит, либо лежит. Рентген позволяет увидеть деформацию суставов и их патологию. Процедура занимает не более трех минут, результаты могут быть представлены минут через 15 в виде снимка. Даже при использовании самой современной аппаратуры минимальное излучение имеет место, поэтому рентген, как и другие лучевые методы исследования, не рекомендуется делать беременным женщинам.
Артрография – более точный метод по сравнению с обычным рентгеном. Его используют при повреждении менисков, связок, подозрении на разрыв суставной капсулы. Перед артрографией суставы искусственно контрастируют. Для этого в полость сустава вводят специальное вещество, затем просят пациента сделать несколько движений и фиксируют изображение прицельной рентгенографией. Результат, в зависимости от аппаратуры, может быть получен на мониторе или на пленке. Процедура длится около 10 минут и не представляет опасности. Однако если у пациента есть аллергическая реакция на йодированные контрастные вещества, это является противопоказанием для данного обследования.
Радионуклеидные методы исследования позволяют распознавать патологии с помощью радиофармпрепаратов. Самый популярный метод радионуклеидной диагностики – сцинтиграфия. В организм вводятся радиоактивные изотопы, а получение качественного изображения достигается за счет испускаемого ими излучения. Процедура происходит с использованием однофотонного эмиссионного компьютерного томографа. Визуализация осуществляется на клеточном уровне и не дублирует результаты других лучевых исследований. Это позволяет видеть функциональные изменения, которые происходят в организме раньше анатомических. Процедура является безопасной, так как используются гамма-изулучающие радионуклеиды с коротким периодом полураспада, лучевая нагрузка не выше, чем при обычном рентгене. Противопоказания к проведению обследования: беременность и кормление грудью. Результаты пациент может узнать сразу по ее окончании.
МРТ позволяет увидеть во всех деталях клиническую картину при травмах и дегенеративных заболеваниях суставов, например, при хроническом артрите. Также МРТ дает возможность диагностировать остеоартрит, септический артрит, остеомиелит и другие заболевания. Процедура длится 10-20 минут, а заключение в виде протокола обследования и снимков пациент может получить уже через 20-30 минут.
Данное обследование суставов не является опасным, так как используемое магнитное поле не представляет угроз для человеческого организма, поэтому практически никаких ограничений здесь не существует. Однако МРТ противопоказана людям, имеющим кардиостимулятор, кровоостанавливающие клипсы сосудов, электронные или ферромагнитные имплантаты среднего уха.
Этот метод диагностики суставов основан на использовании ультразвуковых волн. Специальный аппарат излучает волны определенной частоты, они взаимодействуют с мягкими тканями и проникают в зону исследования. УЗИ суставов назначают при травмах, ревматологических патологиях, сопровождаемых воспалительными процессами.
Акустические колебания фиксирует специальный сканер, изображение сразу появляется на мониторе, при необходимости его можно распечатать, то есть, результат пациент узнает фактически сразу. Во время процедуры, чтобы между сканером и зоной обследования не было воздуха, поверхность тела смазывают специальным гелем. Доктор водит по телу датчиком, что не доставляет пациенту ни малейшего дискомфорта. УЗИ является наиболее безопасной процедурой, возможной даже во время беременности.
Наиболее оптимальный метод для диагностики суставов в каждом конкретном случае подбирает лечащий врач с учетом жалоб пациента, состояния его организма и необходимости детализировать исследуемую зону. Порой для диагностики неосложненного артроза тазобедренного сустава на начальной стадии достаточно обычного рентгена. При жалобах на периодические умеренные боли, как правило, практикуют именно это обследование, и его бывает достаточно. А вот, например, при запущенной форме болезни Бехтерева лучше прибегнуть к компьютерной томографии.
Разумеется, чтобы получить наиболее точный результат, лучше использовать современные методы диагностики суставов: КТ, МРТ, УЗИ. Обратиться в клинику, где проводят такие обследования, можно без предварительной консультации. Специалист, проводящий диагностику, озвучит вашу клиническую картину и даст соответствующую рекомендацию, посоветует, к какому врачу обратиться: остеопату, ортопеду или травматологу.
При выборе клиники, где проводят диагностику суставов, следует обратить внимание на репутацию этого учреждения, наличие у него лицензии, на профессионализм медицинских сотрудников. Сделать наиболее информативное обследование можно только на высокотехнологичной аппаратуре, это тоже следует учесть.
Лицензия на осуществление медицинской деятельности ЛО-77-01-015932 от 18.04.2018.

При нахождении человека в вертикальном состоянии основная нагрузка приходится не только на позвоночник, но и на тазобедренные суставы, поэтому любое нарушение в функционировании этих отделов может приводить к болевому синдрому. Боль в пояснице и тазобедренном суставе может быть разного характера — все зависит от причины поражения и вида патологии. Изначально болевые ощущения могут быть незначительными и практически незаметными, однако постепенно они начнут усиливаться при ходьбе или других движениях и отдавать в ногу.
Не стоит игнорировать такой сигнал организма о помощи, поскольку несвоевременное лечение нарушений тазобедренного сустава может привести в частичной или полной ограниченности в движении.
Виды болевого синдрома и места его локализации
На начальных этапах боль в тазобедренном суставе появляется периодически и в основном беспокоит человека в состоянии покоя, с течением времени болевые ощущения приобретают постоянный характер.
В зависимости от характера протекания боль можно разделить на три группы:
- острая боль – возникает внезапно и длится недолго, определить место ее локализации не составляет труда;
- ноющая боль – отличается обширной зоной поражения и периодическим характером возникновения, определить место локализации затруднительно;
- хроническая боль в левой или правой ноге – беспокоит человека достаточно длительный период (до полугода), лечиться обычно с помощью операции.
При поражении тазобедренного сустава боль, как правило, не распространяется только лишь на место локализации очага воспаления. Страдать могут и другие части тела:
- голень;
- стопа;
- бедра;
- позвоночник;
- ягодицы;
- пах;
- внутренняя, внешняя или задняя части ног.
Если боль тянущая, то, скорее всего, у человека растяжение мышц, которое пройдет самостоятельно через несколько дней. Если же боль в тазобедренном суставе с правой стороны или левой не исчезает через неделю, лучше обратиться за помощью к врачу.
Причины боли в тазобедренном суставе
Боль в пояснице и тазобедренном суставе является результатом разных факторов, которые условно делятся на четыре группы:
![]()
Патологии тазобедренного сустава, нарушения в мышечных тканях и связках, находящихся около него. Сюда можно отнести любые травмы, воспалительные и дегенеративные процессы и т.д.- Нарушение анатомии сустава, при котором головка кости бедра отклоняется от нормального размещения в вертлужной впадине. К таким состояниям приводят различные вывихи (врожденные или приобретенные в результате травмы), контрактуры мышц бедра и спины, хронические нарушения двигательной способности.
- Системные заболевания – воспалительные процессы лонного или крестцово-подвздошного сочленения, изменения структуры мышц в районе ягодиц, неврологические состояния (ущемление нервов, радикулит или неврит). Иногда к болевым ощущениям могут привести такие вирусные и инфекционные процессы, как грипп, ангина или пиелонефрит, патологии половой системы, осложнения в брюшной полости или области поясницы.
- Боли, вызванные стрессами или психологическими нагрузками. Возникают по причине сильного волнения и быстро исчезают сами по себе.
Боли в ноге в тазобедренном суставе могут свидетельствовать о развитии серьезной патологии, которая при несвоевременном обращении к доктору может привести к инвалидности и двигательной дисфункции.
Симптомы этих заболеваний во многом похожи между собой, но некоторые из них имеют свои особенности:
Помимо заболеваний, непосредственно поражающих тазобедренный сустав, боли могут возникнуть и по ряду других причин.
Боль в крестце, отдающая в ногу
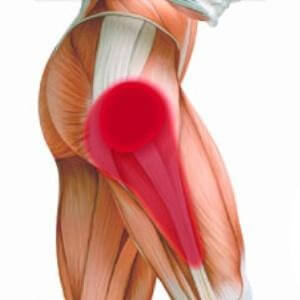
Очень часто боль в правом тазобедренном суставе или в левом суставе может сочетаться с неприятными ощущениями в области крестца и поясницы. Причинами этих ощущений могут быть:
- травмы разного характера;
- аномальное развитие или строение позвоночника;
- остеохондроз;
- наличие опухолей;
- тромбофлебит;
- простатит;
- стрессы;
- гинекологические заболевания;
- туберкулез.
Боли в пояснице, отдающие в ногу
Болевой эффект возникает в крестце и по всей спине, при этом отмечается боль в правом тазобедренном суставе или левом тазобедренном суставе. Причины эти ощущений могут быть таковыми:
- патологии опорно-двигательного аппарата – остеопороз, грыжа позвонка, травмы, наличие остеофитов, воспаление хрящевых тканей и мышц, ущемление седалищного нерва;
- болезни, не связанные с нарушением в структуре позвоночника – неправильное кровообращение, опухоли спинного мозга, менингит, остеоартроз тазобедренного сустава;
- проксимальная нейропатия ассиметричного типа – формируется на фоне сахарного диабета или по причине накопления крови за стенкой брюшной полости, сопровождается болью тазобедренного сустава справа и атрофией мышц;
- ишиалгия – характеризуется болью, распространяющейся по всей нижней конечности.
Боли в тазобедренном суставе правой ноги или левой – не единственно возможный вариант развития событий. При некоторых патологиях боль поражает и другие участки тела, например:
- если болевой синдром поражает крестец, можно говорить о развитии воспалительного процесса в этом отделе и находящихся рядом участках;
- поражение корешковой части спинного мозга дополняется болью в пояснице, не переходящей на ноги;
- ущемление седалищного нерва отличается локализацией боли в пояснице, далее она спускается на ягодицы и конечности.
Остеохондроз
Возрастные изменения в организме приводят к тому, что межпозвоночные диски утрачивают влагу и становятся негибкими, в результате даже малейшее движение вызывает существенный дискомфорт и боли в тазобедренном суставе.
Основным признаком развития остеохондроза поясницы является резкая боль в тазобедренном суставе и спине. Помимо болевых ощущений в конечностях, заболевание сопровождается болью в шее, плече.
Основной причиной боли в пояснице и тазобедренном суставе является ущемление корешка. По мере того, как позвоночный диск вырождается, происходит его сжимание и перемещение. Таким образом он воздействует на отходящую от спинного мозга и прижимает ее к кости. Такое состояние называют фораминальный стеноз, при этом наблюдается резкая боль в тазобедренном суставе и пояснице.
Диагностика и лечение боли в тазобедренном суставе
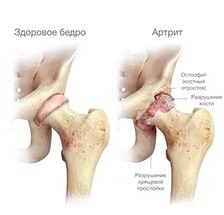
При возникновении первых признаков заболевания необходимо незамедлительно обратиться к специалисту. В зависимости от того какие боли в тазобедренном суставе ощущаются и по ряду других симптомов врач сможет диагностировать заболевание и назначить эффективный курс лечения.
Кроме того, проводится ряд лабораторных и инструментальных исследований, которые позволят дифференцировать заболевание о других схожих патологий. Сюда входят:
- Общий анализ крови, который позволяет установить состояние организма в целом. Если анализ показал анемию, нужно обязательно уточнить характер ее развития. Количество лейкоцитов позволит установить степень тяжести состояния пациента, уровень тромбоцитов обязательно определяется перед проведением операции.
- Исследование мочи – здесь важно не только определить цвет, прозрачность и плотность, но и установить количество белка, глюкозы и билирубина.
- Биохимический анализ крови и специфические маркеры болезней ревматоидного типа.
- Морфологическое исследование биоптата обычно назначается при подозрении на заболевания костей онкологического характера. Также проводится при фиброзной остеодистрофии, хрящевых экзостозах. Обычно для выполнения исследования выполняют пункцию для забора синовиальной жидкости.
- Рентген и УЗИ – одни из самых точных методов для определения патологий тазобедренного сустава. Позволяют определить наличие перелома, вывиха, артрита или артроза, а также установить причину развития этих заболеваний
- КТ – дает возможность рассмотреть поврежденный сустав в разных проекциях.
- МРТ — визуализирует тканевые структуры в любой проекции. С помощью этого метода можно изучить состояние хрящевой ткани, сосудов, мышечной ткани, надкостницы и дисков позвонка.
- Остеосцинтиграфия – дает четкое изображение кровотока в костях и показывает интенсивность обменных процессов. С помощью этого вида обследования можно определить переломы, артриты, остеомиелиты и злокачественные новообразования.
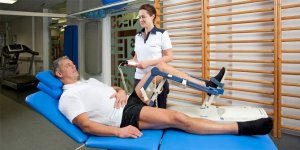
Терапия в обязательном порядке должна носить комплексный характер и включать не только прием медикаментов, но и другие методы лечения (ЛФК, массаж, физиопроцедуры, диету и т.д.). Для устранения болевых ощущений в курс лечения обычно включаются противовоспалительные и обезболивающие средства. Стоит понимать, что прием этих препаратов не сможет устранить саму причину патологии, а принесет лишь временное облегчение

Как болит тазобедренный сустав, знают не все, но тот, кто столкнулся с симптомом, начинает понимать всю серьезность ситуации.
Причиной болезненности могут стать травмы (перелом шейки бедра), дегенеративно-дистрофические изменения, заболевания.
Как давно у вас этот болевой синдром?
- Несколько дней (25%, 681)
Всего проголосовавших: 2 678
- Как болит тазобедренный сустав
- Лечение боли в тазобедренном суставе
- Тета-Хилинг от боли
- О чем говорит тупая, тянущая, точечная режущая боль в тазобедренном суставе
- Когда нужно срочно обращаться к врачу
- Топ лекарств для уменьшения боли в тазобедренном суставе, обезболивающие
- Профилактические меры
- О чем говорит временная боль
- В чем разница, если болит сустав спереди, сзади, слева
Как болит тазобедренный сустав

Характер болевых ощущений в тазобедренном суставе и их особенности зависят от вида патологии, спровоцировавшей их.
- Ночной. Появляется во время сна и отдыха в результате отсутствия двигательной активности и застоя синовиальной жидкости в суставе. Наблюдается замедление кровообращения и расслабления связочно-мышечного аппарата, который фиксирует нормальное положение округлой головки бедренной кости в углублении вертлужной впадины.
- Механической. Провоцируют ее появление физические нагрузки. Болезненность исчезает после отдыха.
- Стартовой. Болезненность появляется при начале движения, когда сустав к тому времени долго находился в состоянии покоя. Она исчезает после разогрева сустава.
- Отраженной. Тазовые болевые ощущения иррадиируют в бедренную кость при заболеваниях внутренних органов.
Кроме этого, суставная боль может быть воспалительного характера, сопровождается она припухлостью, гиперемией кожи, местным повышением температуры, и невоспалительного происхождения (наблюдается отсутствие перечисленных признаков).
Пациенты могут жаловаться, что болит один или оба сустава, все зависит от заболевания.

Лечение боли в тазобедренном суставе
Лечение болезненности должно быть комплексным, оно направляется на:
- предупреждение развития или устранение воспалительного процесса;
- ликвидацию болевого синдрома;
- стимуляцию кровообращения;
- предупреждение разрушения хрящевых тканей.
Выбор препаратов для проведения медикаментозного лечения должен соответствовать причине возникновения заболевания.
- глюкокортикоиды;
- антибиотики – оправданным считается их назначение при инфекционных заболеваниях;
- миорелаксанты – помогают снизить спазм мышечных волокон;
- иммунодепрессанты;
- нестероидные противовоспалительные препараты;
- хондропротекторы – помогают восстановить хрящевую ткань;
- иммуностимуляторы;
- витаминно-минеральные комплексы.
Назначаться лекарства должны только специалистом, ведь самолечение может стать причиной ухудшения ситуации и развития осложнений.
В тяжелых осложненных случаях может потребоваться проведение оперативного вмешательства и протезирования.
Тета-Хилинг от боли
Тета-Хилинг обеспечивает исцеление ума, души и тела на энергетическом уровне, на уровне ДНК. Практики этой технологии акцентируют внимание на том, что когда мозг функционирует на волнах Тета, удается достичь высокого состояния сознания, единства с источником всего, что есть.

Использование этой практики помогает перестроить ход мыслей, перепрограммировать и изменить себя. Значительной части людей методика помогла получить физическое исцеление, избавиться от боли, улучшить отношения с окружающими.
О чем говорит тупая, тянущая, точечная режущая боль в тазобедренном суставе
Боль в тазобедренном суставе появляется по разным причинам, от физиологических до патологических факторов. Чтобы выявить их, обращаются к терапевту, проводящему лабораторно-инструментальные анализы.
На основе полученных данных предполагают диагноз, направляя человека к узкому специалисту, назначающему лечение.
Если отсутствует повреждающий фактор, хронические заболевания, предполагают нормальные, естественные причины.
К ним относятся:
- чрезмерная физическая активность, связанная с работой (продолжительное стояние на ногах);
- частые тренировки, особенно не под контролем инструктора;
- гормональные изменения во время менопаузы или в подростковом возрасте, приводящие к перестройкам.
Чаще возникают патологии на местном или системном уровне. 
Они вызывают свою клиническую симптоматику, по которой назначают дальнейшие исследования, проводят терапию:
- Артрит. Это повреждение суставов воспалительной природы. Его вызывают разные отклонения (спондилит, ревматизм). Если задействовано несколько областей, состояние называется полиартрит. Часто патологию определяют другие системные отклонения, дающие осложнения – туберкулез, бруцеллез, сниженный обмен веществ.
- Артроз. Дистрофия суставного хряща, развивающаяся без воспаления. Патология со временем прогрессирует, снижая подвижность, активность сустава. Затрудненность кровообращения вызывает дегенерацию.
- Бурсит. Происходит воспаление синовиальной сумки, образующееся в плечах, локтях, коленях, тазобедренной области. Часто развивается на фоне инфекционного заражения во время гонореи, сифилиса. Тогда вместо серозного экссудата выделяется гнойная жидкость.
- Подагра. Метаболическое отклонение обмена мочевой кислоты. В норме она должна выводиться, но у больных накапливается в суставной полости. Крупные кристаллы уратов повреждают мягкие и твердые ткани. Начинается сильная скованность движений, острый болевой процесс.
- Увеличение массы. Чем больше жира откладывается, тем сильнее нагрузка на опорно-двигательный аппарат. При ожирении риск заболеваний увеличивается. Постепенно увеличиваются отеки, застои, приводящие к сильному дискомфорту. Он усиливается со временем. Люди не встают, не передвигаются.
- Механические повреждения. Появляются разрывы, растяжения мягких структур. При падениях, ушибах наблюдается трещина, перелом костей. Опаснее появление перелома шейки бедренной кости. Если оно развивается у пожилых людей, высока вероятность невозможности самостоятельной ходьбы.
- Заболевание сосудов. Если оно в венозной системе, наблюдается тромбоз, тромбофлебит, варикозное расширение. В артериях может образоваться ишемия, закупорка тромбом, повреждение эндотелия сосудов. При затруднении нормального кровообращения замедляется метаболизм и регенерация, поэтому обостряются ощущения.
- Осложнения атеросклероза, сахарного диабета. Это патологии, при которых в сосудах выделяются конгломераты, приводящие к риску закупорки просвета. Состояние обнаруживается при отсутствии своевременного употребления медикаментов, нарушении правил питания. Если есть крупный конгломерат, повышается риск затруднения доставки крови к тканям, органам. Появятся омертвевшие участки.
- Остеомиелит. Инфекционно-воспалительная болезнь в костных образованиях. Помимо общего ухудшения самочувствия, появляется повышенная ломкость костей из-за недостаточности образования структурных элементов (остеобластов).
- Вынашивание плода. С увеличением срока зародыш становится крупнее. Постепенно матка сдавливает внутренние органы, подавляет функции сердечно-сосудистой системы. Кровь плохо циркулирует, особенно в нижних конечностях. Наблюдают отек, онемение, другие негативные проявления.
Определение диагноза невозможно без исследований. Они включают общий анализ крови и мочи, биохимический тест, коагулограмму, развернутую лейкоцитарную формулу, выявление ревматоидного фактора.

Тупая болезненность наблюдается на фоне хронических заболеваний. Острая – при начале или рецидиве воспаления, например, на фоне артрита, подагры. Режущая – при образовании травмы, сосудистых отклонений.
Когда нужно срочно обращаться к врачу
Выделяют список симптомов, требующих срочного обращения к терапевту:
- усиление дискомфорта, когда обезболивающие не дают результата;
- продолжительное ухудшение самочувствия, отсутствие восстановления при наличии методов терапии;
- нарушение целостности мышц, связок, суставов, костей в результате ушибов, переломов, растяжений, трещин;
- постоянная гипертермия, при которой не помогают жаропонижающие средства или действуют временно;
- иррадиация дискомфорта в соседние участки – живот, бедро, голень;
- признаки интоксикации, сопровождающиеся ломотой, повышением температуры, судорогами, недомоганием;
- появление участков отмерших структур из-за развития некроза;
- болезненность, усиливающаяся в любое время суток, несмотря на периодический отдых, восстановление сил;
- ухудшение подвижности, затрудненность ходьбы, бега, любых движений;
- сосудистые изменения, видимые визуально, например, звездочки, увеличенные вены;
- хруст в бедрах при вставании, приседании;
- прогресс воспаления, переходящего из очага на соседние области;
- увеличение жиров при соблюдении диеты, физической активности (например, при употреблении гормонов, нарушении эндокринного фона);
- осложненная беременность, значительно ухудшающая самочувствие у пациентки, угрожающая развитию и росту плода.
Если человек проходит лечение, при ухудшении самочувствия потребуется повторно сдать анализы. Если в них находят отклонения, корректируют метод терапии.
Назначают иные лекарственные средства, так как симптоматика бывает спровоцирована побочными влияниями препаратов. 
Обращаются к следующим специалистам, занимающимся восстановлением:
- ревматолог – поражение соединительнотканных элементов, аутоиммунные патологии;
- кардиолог – повреждение сердечно-сосудистой системы;
- флеболог – изменение нормальной структуры вен;
- ортопед – отклонение функциональности опорно-двигательного аппарата;
- инфекционист – бактериальные, вирусные заражения;
- хирург – нарушение структурности, требующее проведения операции;
- эндокринолог – гормональные перестройки, требующие коррекции.
Выбранный специалист советует лечебную тактику. Поэтому предварительно консультируются с ним.
Топ лекарств для уменьшения боли в тазобедренном суставе, обезболивающие
Выделяют разные группы препаратов, нормализующие состояние. Их выбор зависит от показателей лабораторных тестов, инструментальных тестов. При лечении исследования повторяют, чтобы проверить, действует ли препарат.
Нестероидные противовоспалительные средства:
- Диклофенак – снижает болевой признак, отечность, жар. Наиболее популярен среди НПВС. Если наносить мази, крема, снижается риск развития побочных реакций, средство не попадает в системный кровоток. При тяжелых патологиях назначают таблетки, уколы. При их использовании курс приема ограничен.
- Нимесулид. Снижает воспалительный процесс, острые болевые ощущения. Применяют не более 1 недели, дальше образуются осложнения.
- Нурофен. Употребляют при слабых болях, сопровождающихся повышением температуры тела. Уменьшает негативное влияние при воспалительном процессе.
Если есть противопоказания к НПВП или чувствительность небольшая, пьют ненаркотические анальгетики:
- Анальгин. При употреблении распространяется в очаг, блокируя передачу нервного импульса от периферии в ЦНС. Это прекращает болезненность. Противопоказаний значительно меньше, чем у НПВС.
- Парацетамол. Обезболивает, снижает жар. Уменьшает воспалительный процесс. Действие основано на подавлении синтеза простагландинов, влиянии на центр терморегуляции в гипоталамусе.
- Димексид. Обладает противовоспалительным эффектом за счет улучшения метаболизма в очаге, снижения скорости передачи импульсов по нервным волокнам.
Наркотические или опиоидные анальгезирующие средства применяют редко. Их выписывают по рецепту от врача, без него продажа в аптеке невозможна.
Рекомендуют при злокачественных новообразованиях на 3 и 4 стадии, тяжелых подагрических, артритических поражениях:
- Налбуфин. Основан на налбуфина гидрохлориде. Применяется при выраженном болевом чувстве разного генеза. Действие происходит благодаря влиянию на опиоидные рецепторы, замедлению передачи информации в ЦНС.
- Дипипанон. Убирает сильный болевой синдром, но вызывают серьезные побочные эффекты. Сначала образуется тошнота, рвота, головокружение, сонливость, затем – привыкание. При постоянном употреблении появляется абстиненция.
- Петидин. Действует возбуждающе на головной мозг, обладает высокой токсичностью. Устраняет судороги, спазмы. Тяжело влияет на почки, печень, пищеварительный тракт, особенно при тяжелых заболеваниях. По сравнению с морфином, более безопасен для пациентов, особенно пожилых.
На прием обезболивающих лекарств накладываются ограничения сроком 7-10 дней. После этого высок риск привыкания, отсутствия терапевтического влияния. Потребуется повышение дозировки для устранения болевого синдрома. Лучше своевременно выявить первопричину, устраняя именно ее, а не признаки прогрессирующего заболевания.
При появлении первых негативных симптомов наносят местные препараты. Например, Фастум гель, Быструмгель, Вольтарен. Они обладают гелевой структурой, проникают в глубокие участки. 
Но переход в системный кровоток ограничен, побочные эффекты происходят редко. Устраняется болевой синдром, воспаление, местная гипертермия.
Профилактические меры
Бедро, как и любой отдел опорно-двигательного аппарата, постепенно изнашивается. Лучше своевременно проводить профилактику, чем лечить тяжелую патологию.
Врачи рекомендуют следующие приемы, улучшающие качество жизни, предупреждающие дисфункцию:
- Подбор правильной ортопедической обуви. Если носить высокие каблуки, неправильную колодку, формируется нагрузка на весь каркас от ступней до позвоночника. Поэтому покупают правильную стельку или ботинки, повторяющие физиологические изгибы ступни.
- Общий массаж. Налаживает естественный процесс кровообращения, улучшает метаболизм. Вместе с биологической жидкостью в очаги поставляются питательные вещества, витамины, микроэлементы, минералы. Они стимулируют обновление клеточного состава.
- Полноценное питание. В организм должны поступать жиры, белки, углеводы, но в ограниченных количествах. Не употребляют жирную, жареную, острую пищу. В рацион добавляют овощи, фрукты, мясо, рыбу. Наличие кальция, калия, магния укрепляет мягкие и твердые структуры.
- Употребление поливитаминов. Лучше предварительно сдать лабораторное тестирование, выявляющее, какие из них в дефиците. С помощью теста назначают правильное лекарственное вещество.
- Хождение босиком. Отсутствие скованности, естественное положение ноги полезно для нормального развития, профилактики плоскостопия.
- Лекарственная терапия только по назначению специалиста. Подбирают перечень медикаментов, подходящий для пациента. Нельзя самостоятельно менять дозировку или использовать аналоги на основе иных активных компонентов. Запрещено самому подбирать лекарства, особенно обезболивающего действия.
- Своевременное обследование. Если человек находится в группе риска, у него есть хроническое заболевание, исследования проводят каждые 6 месяцев. При обострениях сразу записываются к врачу для осмотра.
- Частый отдых, помогающий расслабиться, снять спазмы и напряженность. Это своевременно предупреждает расширение и нагрузку на вены.
- Физическая нагрузка. Метод применяют, когда ограничений на него нет. Используют йогу, ЛФК. С их помощью улучшают системное кровообращение, тонизируют тело.
- Плавание. В воде тонизируют сосуды, закаляют организм, улучшают ток крови. Если у пациента наблюдается болезнь в хронической или острой стадии, на определенные виды упражнений ставят противопоказания.
Профилактические способы не смогут полностью устранить риск формирования болезни. Снизится возможность их раннего развития. Если методики применять каждый день, самочувствие улучшится.
О чем говорит временная боль
Иногда симптоматика может появляться периодически.
Временные дискомфортные ощущения бывают по следующим причинам:
- защемление нерва при неправильном положении тела, резких движениях, искривлении позвоночника;
- спазм сосуда, который со временем расширяется, нормализуя ток крови;
- спазмы, судороги мышечной системы;
- начальное формирование изменений опорно-двигательного аппарата;
- плохое питание, снижающее функциональное состояние мышц, костей, связок:
- низкая двигательная активность.
Если болевое ощущение появилось кратковременно, затем исчезло, прислушиваются к организму. Когда признак проявляется постоянно, лучше проконсультироваться с врачом, провести дифференциальную диагностику. Часто он развивается на фоне зарождающихся болезней, которые можно устранить на ранних этапах.
В чем разница, если болит сустав спереди, сзади, слева
Чувствительность бывает не во всей суставной полости, а только с одной стороны. В этой области тела проходит седалищный нерв, поэтому исходя из стороны дискомфортных ощущений, можно сказать, где именно он защемлен, поврежден, воспален.

Не всегда негативная симптоматика спереди свидетельствует о патологическом образовании именно в этом месте. Боль может отдавать из одной части тела в другую. Тогда требуется выявление точной зоны поражения.

Порекомендуйте обезболивающее/болеутоляющее средство:
Читайте также: