Как лечить гной позвоночника

Гнойный спондилит (остеомиелит позвоночника) – это воспалительный, гнойный процесс, развивающийся в теле позвонков с распространением на межпозвоночные диски, связки позвоночника, близлежащие мышцы, спинномозговые корешки и спинной мозг.
Характеризуется острым началом с повышением температуры до 38 – 390 С, интенсивными болями в области очага поражения и общим недомоганием (слабостью, тошнотой, нарушением сознания).
Гнойный спондилит был распространен на всей территории земного шара до конца XIX века и являлся причиной высокой смертности населения, на его долю приходилось 35 – 37% всех случаев летальных исходов от гнойных заболеваний. После начала разработки и выпуска антибиотиков ситуация в корне изменилась, заболевание стало довольно редким (2 – 2,5% от всех заболеваний позвоночного столба). Остеомиелит позвоночника распространен у лиц мужского пола в возрасте 55 – 75 лет, женщины болеют реже, дети практически не заболевают.
Заболевание при своевременном обнаружении и правильно подобранном лечении опасности для жизни не несет. Полное выздоровление наступает спустя 6 месяцев – 1,5 года.
Причины возникновения
Гнойный спондилит развивается вследствие попадания различных бактерий через кровяное русло, лимфатическую систему или непосредственно вследствие травмы позвоночника в тела позвонков или в близлежащие структуры. Самым частым возбудителем остеомиелита является золотистый стафилококк.
Факторы риска развития гнойного спондилита:
- серповидно-клеточная анемия (наследственное заболевание клеток крови);
- пациенты с внутривенными катетерами, которые необходимы для продолжительного, ежедневного введения медикаментов;
- пациенты, находящиеся на гемодиализе;
- сахарный диабет;
- гипотиреоз;
- туберкулез;
- гонорея;
- сифилис;
- алкоголизм;
- курение;
- пожилой возраст;
- внутривенное употребление наркотиков;
- длительное лечение гормональной терапией;
- пациенты, находящиеся после трансплантации органов;
- синдром приобретенного иммунодефицита (СПИД);
- злокачественные опухоли.
Классификация
В зависимости от возбудителя выделяют:
- неспецифический остеомиелит, возникающий вследствие стафилококков и стрептококков;
- специфический остеомиелит, возникающий как осложнение при таких заболеваниях, как: сифилис, гонорея, брюшной тиф, бруцеллез, туберкулез.
В зависимости от попадания инфекции выделяют:
- гематогенный остеомиелит;
- лимфогенный остеомиелит;
- остеомиелит вследствие открытых травм позвоночника.
Симптомы остеомиелита позвоночника
- слабость;
- сонливость;
- озноб;
- усталость;
- нарушение сознания;
- повышение температуры тела;
- боли в области очага поражения;
- тошнота;
- рвота;
- судороги;
- подергивания (тремор) верхних и нижних конечностей;
- онемение, вплоть до полной потери чувствительности кожи верхних и нижних конечностей;
- нарушение зрения, слуха, вкуса;
- галлюцинации;
- парез (частичное обездвиживание) или паралич верхних и нижних конечностей;
- одышка;
- сухой кашель;
- боли в области сердца;
- снижение артериального давления;
- учащение частоты сердечных сокращений;
- отеки нижних конечностей;
- задержка мочи;
- кома.
Диагностика
- общий анализ крови, в котором наблюдается повышение уровня лейкоцитов, лимфоцитов, увеличение СОЭ (скорости оседания эритроцитов), сдвиг лейкоцитарной формулы влево, что свидетельствует о бактериальном воспалении;
- общий анализ мочи, в котором наблюдается повышение лейкоцитов, эпителия и белка, что свидетельствует о воспалительном процессе в организме и нарушении работы почек;
- анализ ликвора (жидкости, циркулирующей по спинному и головном мозгу), в котором наблюдается повышение белка, лейкоцитов и лимфоцитом, что так же свидетельствует о воспалительном процессе.

- рентгенография позвоночного столба, метод не специфичен при данном заболевании, так как изменения можно отследить лишь через 1 – 2 месяца от начала воспалительного процесса. На снимках можно увидеть темные, округлые полости вдоль позвоночного столба и нарушение целостности позвонков.
- компьютерная томография (КТ), метод обладает большей чувствительностью, на нем видно очаг поражения, сдавление спинномозговых нервов, уровень поражения позвоночного столба.
- магнитно-резонансная томография (МРТ), самый точный метод, позволяющий с 95% уверенностью подтвердить диагноз на ранних этапах развития остеомиелита. Благодаря введению гадолиниума (контрастного вещества) можно четко видеть очаг воспаления;
- сцинтиграфия с применением Tc99m – радиоизотопный метод исследования, в основе которого лежит накопление разными тканями организма с разной плотностью определенных изотопов. Метод не очень чувствительный, применяется для уточнения уже поставленного диагноза.
Из крови или ликвора готовят препараты и изучают под микроскопом на предмет возбудителя заболевания, это позволяет с большей точностью применять антибактериальную терапию и тем самым улучшить прогноз и течение заболевания.
Нередко используют метод ПЦР (полимеразная цепная реакция) – серологический метод исследования, так же позволяющий судить о возбудителе заболевания.
Диагноз ставится, учитывая вышеперечисленные методы обследования врачом травматологом или невропатологом.
Лечение гнойного спондилита
Лечение гнойного спондилита должно быть комплексным, с учетом всех перечисленных групп медикаментов, длительным, с обязательным прохождением курса физиотерапии в период реабилитации.
- Антибактериальные препараты (цефалоспорины III поколения – цефоперазон, цефотаксим, цефтриаксон; цефалоспорины IV поколения – цефипим, цефпиром; меропинем; азртеонам; фторхинолони III поколения - левофлоксацин; фторхинолоны IV поколения – моксифлоксацин, гатифлоксацин; антибиотики резерва – ванкомицин, рифампицин);
- Дезинтоксикоционная терапия (введение внутривенно растворов Рингера, реосорбилакта, неогемодеза, физиологического раствора);
- Нестероидные противовоспалительные препараты (диклофенак, мелоксикам, ибупрофен). Схему лечения препаратами подбирает индивидуально лечащий врач, учитывая вид возбудителя и степень тяжести заболевания.
Показано только после нормализации общего состояния и отсутствия воспалительных изменений в анализах крови, мочи и ликворе.
- Массаж спины, направленный на расслабление мышц и усиление кровотока. 10 – 14 сеансов ежедневно.
- Электрофорез с гидрокортизоном или фастумгелем, снижает отечность тканей, убирает болевые ощущения. 10 сеансов, через день.
- ЛФК (лечебная физкультура). Ежедневно 1 – 2 месяца после выздоровления.
- Санаторно-курортное лечение в летнее время, в санаториях с теплым, сухим климатом и с зоной хвойных лесов.
В случая неэффективности антибактериальной терапии или применения не чувствительных к возбудителю гнойного спондилита антибиотиков прибегают к хирургическому вмешательству.
Операция проводится в условиях операционной, под наркозом, очаг воспаления вскрывается, очищается от гноя и некротических масс, ставиться дренаж и рана ушивается. Если, при этом, нарушается целостность позвоночника, ставят стабилизирующие металлоконструкции (пластины, штыри).
При остеомиелите народные методы лечения использовать не рекомендуют, они не только не дадут эффекта, но и могут ухудшить течение заболевания вплоть до летального исхода.
Осложнения
К осложнениям гнойного спондилита относятся:
- паралич конечностей;
- сердечная недостаточность;
- дыхательная недостаточности;
- сепсис.
Профилактика
Профилактика остеомиелита включает следующие мероприятия:
- выявление и лечение острых и хронических заболеваний организма;
- занятие спортом;
- плавание;
- отказ от курения и алкоголя.
Гнойный спондилит (остеомиелит) — это заболевание позвоночника воспалительного характера. Изначально патология развивается в теле позвонков. Позднее воспалительный процесс переходит на диски, связки и мышечные волокна. В тяжелых случаях патология затрагивает спинной мозг, что часто становится причиной смерти пациента.
Причины появления

Гнойный спондилит возникает вследствие инфицирования тканей позвоночника патогенной микрофлорой:
- золотистый стафилококк;
- синегнойная палочка;
- стрептококк и другие бактерии.
Инфицирование происходит через:
- кровеносную или лимфатическую системы;
- открытые раны на спине.
В настоящий момент гнойный спондилит встречается крайне редко. В группу риска развития патологии входят пожилые мужчины старше 55 лет. У детей патология практически не встречается.
Спровоцировать возникновение заболевания могут следующие факторы:
- эндокринные патологии;
- венерические заболевания типа сифилиса или гонореи;
- продолжительный прием наркотиков, алкоголизм, курение;
- серповидно-клеточная анемия;
- СПИД;
- злокачественные новообразования.
Ввиду того что патогенные бактерии распространяются по кровотоку, проникая в ткани в области позвоночника, гнойный спондилит иногда развивается у людей, находящихся на гемодиализе, ранее перенесших трансплантацию внутренних органов или прошедших катетеризацию.
Симптоматика
Гнойный спондилит бывает двух типов:
- Неспецифический. Развивается на фоне заражения организма стафилококковой или стрептококковой инфекции.
- Специфический. К спондилиту этого типа приводят сифилис, туберкулез и другие системные заболевания тяжелого характера.
Клиническая картина при патологии не зависит от ее формы. На заболевание указывают следующие симптомы:
- признаки лихорадочного состояния (озноб повышенная температура тела);
- острые боли, локализующиеся в пояснице;
- скованность в движении;
- повышенная сонливость, усталость;
- приступы тошноты, рвоты.
По мере прогрессирования патологии развиваются свищи. В случае поражения спинного мозга клиническая картина дополняется следующими явлениями:
- парезы, судороги;
- покраснение и отек в проблемной зоне;
- онемение и тремор конечностей;
- проблемы со слухом, зрением;
- изменение вкусовых ощущений;
- тахикардия и боли в сердце;
- снижение артериального давления;
- проблемы с мочеиспусканием.
У некоторых пациентов на фоне поражения спинномозговых отростков развиваются галлюцинации. Однако иногда заболевания протекает бессимптомно. Важно своевременно выявить гнойный спондилит. Без лечения заболевания у пациента наступает кома.
Методы диагностики

При подозрении на гнойный спондилит назначаются:
- общий анализ крови и мочи;
- исследование ликвора (спинномозговой жидкости);
- рентген позвоночника;
- КТ и МРТ;
- сцинтиграфия.
Последний метод применяется для уточнения диагноза.
Результат лечения патологии напрямую зависит от типа антибактериального препарата, применяемого в терапии. Поэтому важным этапом обследования пациента является анализ крови и ликвора на предмет обнаружения патогенных микроорганизмов. Для этих целей применяется метод полимеразной цепной реакции. ПЦР позволяет выявить возбудителя патологии.
Лечение
При гнойном спондилите проводится комплексное лечение, в состав которого входят:
- медикаментозная терапия;
- физиотерапия;
- хирургическое вмешательство.
Тактика лечения подбирается, исходя из характера течения заболевания и причинного фактора.
В медикаментозной терапии основную роль отводят антибактериальным препаратам:
Ввиду того что по мере роста и развития патогенной микрофлоры увеличивается объем продуктов жизнедеятельности бактерий, последние оказывают токсическое воздействие на организм пациента. В целях восстановления организма и устранения симптомов интоксикации назначается внутривенное введение растворов:
- физиологического;
- Рингера;
- реосорбилакта;
- неогемодеза.
В случае если лечение заболевания дало положительный результат, пациента отправляют на физиотерапию:
- массаж для улучшения кровотока;
- электрофорез с гидрокортизоном, благодаря которому устраняются отечность и болевой синдром.
В течение 1-2 месяцев после завершения антибактериальной терапии пациенту необходимо выполнять комплекс упражнений ЛФК.
Если медикаментозная терапия не дала положительного результата, назначается хирургическое вмешательство. В ходе операции врач вскрывает очаг, дренирует полость, удаляя гной и некротические ткани. При необходимости позвоночник дополнительно стабилизируется посредством металлоконструкций.
Гнойный спондилит считается опасным заболеванием. В отсутствии лечения патология осложняется сепсисом, параличом конечностей или сердечной недостаточностью. В запущенных случаях на фоне поражения позвоночника и спинного мозга наступает смерть.
Гнойный спондилит или остеомиелит позвоночника – заболевание редкое, но тяжелое. Поражая все элементы позвоночника, вплоть до костного мозга, недуг диагностируется чаще всего у мужчин после 50 лет. Чтобы избежать серьезных необратимых изменений в организме, важно вовремя распознать признаки болезни и остановить развитие патологического процесса.
Что такое гнойный спондилит?
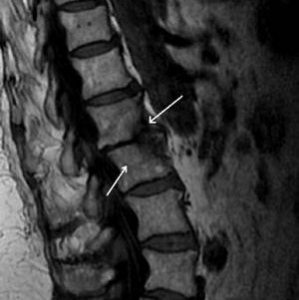
Остеомиелит относится к инфекционным заболеваниям. Гнойная инфекция, попадая в организм человека, локализуется в позвонках, запуская воспалительные реакции. В 50% случаев местом своего обитания вредная бактерия выбирает поясничный отдел позвоночника, реже – грудной или шейный.
Разрушение позвоночного столба начинается с костной ткани (дуг и отростков), затем в зону риска попадают межпозвоночные диски, связочно-мышечный аппарат, нервные корешки и спинной мозг. Дальнейшее развитие недуга приводит к деформации позвоночника, интоксикации всего организма и сопровождается сильным болевым синдромом.
Причины возникновения
Возбудителем становятся пиогенные бактерии, образовывающие гной. В большинстве случаев это золотистый стафилококк. Ячмени, фурункулы, карбункулы – это 100% золотистый стафилококк. Любой гнойный очаг на коже или слизистой активизирует деятельность этих патогенных микроорганизмов, устойчивых к внешнему воздействию и провоцирующих воспалительные процессы. Кроме того, стафилококки вырабатывают сильнейшие яды, усугубляющие протекание болезни.
Исходя из этого, к факторам, способствующим проникновению бактерий в организм, можно отнести:
- внутривенные инъекции,
- венозный катетер,
- хирургические вмешательства или инструментальные манипуляции,
- сепсис,
- проникающие ножевые или огнестрельные ранения.
Источником спинальных инфекции нередко выступают хронические заболевания мочеполовой системы, сахарный диабет, тонзиллит, туберкулез, цирроз печени, злокачественные образования, варикозная болезнь вен, атеросклероз сосудов.
Слабая иммунная защита организма также благоприятствует размножению и бурной деятельности бактерий. Противостать стафилококку и предупредить возникновение болезни затруднительно людям в возрасте, хроническим алкоголикам, носителям ВИЧ-инфекции, наркоманам.
Врач-ортопед, стаж работы 12 летСтрептококки и стафилококки вызывают гнойный спондилит не у всех, кто имеет определенные проблемы со здоровьем. Поводом для обращения к врачу должны стать не предпосылки к инфекции, а симптомы болезни.
Классификация заболевания

Пиогенные бактерии и другие патогенные микробы, поражающие позвоночник, провоцируют развитие неспецифического остеомиелита. Специфический возникает как результат осложнения тяжелых инфекционных заболеваний: сифилиса, брюшного тифа, гонореи, туберкулеза.
Классической формой принято считать гематогенно-гнойный спондилит, при котором возбудители заболевания переносятся из источников инфицирования в позвоночник током крови. Два других пути: через лимфу или открытую рану (перелом) позвонка.
Различают острую и хроническую форму заболевания с периодами ремиссии и обострения. Классификация по характеру распространения инфекции за пределы тела позвонка включает очаговый, диффузно-очаговый и разлитой типы заболевания.
Симптомы остеомиелита позвоночника
Острая форма дает о себе знать уже через пару дней после начала воспалительного процесса. Высокая температура (38-39 градусов), слабость, сонливость, озноб, боль в мышцах и голове – все эти типичные для многих заболеваний признаки не сразу позволяют определить развитие опасной патологии. Ее характерными проявлениями становятся отеки мягких тканей спины, красная горящая кожа и болевые ощущения при прикосновении к месту поражения.
Локализация бактерий в позвонках шеи и в области грудной клетки позволит обнаружить их по таким симптомам:
- рвота, тошнота,
- расстройство зрения, слуха,
- вкусовые нарушения,
- судороги и онемение конечностей,
- нарушение сознания, галлюцинации,
- сухой кашель и боль в груди,
- запрокинутая назад или вбок голова.
Распространение инфекции в поясничном отделе кроме болевого синдрома проявится следующими признаками:
- онемение, отек или парез конечностей,
- задержка мочи,
- скованность движений,
- спазмы и напряжение мышц спины,
- выпрямление физиологического лордоза.
В дальнейшем картина дополняется постоянной слабостью, снижением артериального давления, воспалением близлежащих суставов, потерей веса, стойкой ноющей болью в спине. На коже появляются абсцессы.
Врач-ортопед, стаж работы 12 летБолезнь может развиваться постепенно, без выраженных симптомов, что затрудняет своевременную диагностику.
Методы диагностики
Чтобы определиться с постановкой диагноза, врач изучает анамнез пациента: пол, возраст, условия проживания, медицинские вмешательства, симптомы заболевания. Наличие гнойных ранок на коже и боль при надавливании на остистые отростки не всегда являются признаки остеомиелита, что диктует необходимость проведения дополнительных методов исследования.
Общий анализ крови и мочи покажет повышенный уровень лейкоцитов, лимфоцитов, СОЭ, кроме этого будут выявлены С- реактивный белок и частички эпителия. Иммунологические и бактериологические исследования крови фиксируют воспалительный процесс и распространение патологии в организме. Наибольшую информативность несет пункционная биопсия очага поражения. Она позволяет обнаружить инфекционный агент у 50-70% пациентов.
Рентгенография позвоночного столба только спустя 1-3 месяца от начала инфицирования способна показать наличие явных дистрофических изменений в его структуре:
- сужение дискового пространства,
- разрушение и сдавливание тела позвоночника,
- плотные костные новообразования на позвонках,
- размытый контур внутренних мышц таза.
К более точным и эффективным методам относятся компьютерная и магнитно-резонансная томография. Уже на ранних стадиях заболевания (2-4 недели) они дают четкую картину расположения абсцессов вдоль позвоночника, выявляют очаги поражения, позволяют оценить состояние спинного мозга.
Уточнить диагноз помогает сцинтиграфия. Радиоизотопное сканирование позвоночника с помощью гамма-томографа основано на введении в кровь установленного количества радиоактивных изотопов. Препарат проникает в ткани и начинает излучать лучи, которые поставляют нужные сведения о патологических процессах в организме и их динамике.
Виды лечения
Острая фаза недуга предполагает соблюдение постельного режима в течение 3-4 месяцев. Рекомендуется использовать специальные гипсовые кровати и корсеты, фиксирующие положение тела и предотвращающие деформацию позвоночника. Консервативные методы успешно применяются в большинстве случаев заболевания и включают в себя медикаментозное и физиотерапевтическое лечение.
Антибактериальная терапия позволяет бороться с возбудителем инфекции. Как правило, это пенициллин, а также антибиотики из класса фторхинолонов и цефалоспоринов III-IV поколения, обладающие высокой активностью против бактерий. Их применение желательно уже с первых дней начала заболевания.

Важное место в лечении занимает антисептическая обработка ран, дезинтоксикация организма, прием иммуностимуляторов и средств, корректирующих объем, микроциркуляцию и состав крови.
В схему лечения входят и противовоспалительные нестероидные препараты, обладающие обезболивающим эффектом.
Хирургическое вмешательство требуется в 10-20% всех случаев заболевания, при появлении серьезных осложнений и неврологических нарушений. Зачастую необходимость в нем возникает в запущенных стадиях, когда консервативные методы не смогли дать положительный результат.
Операция проводится под общим наркозом. Ее цель , вскрытие воспалительных очагов, очищение их от гноя, удаление пораженных тканей. Восстановление целостности позвоночника осуществляется за счет установки стабилизирующих металлоконструкций и аутотрансплантации.
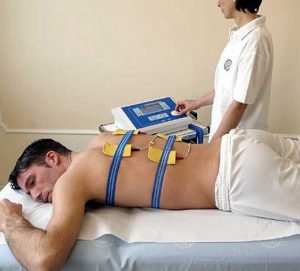
Физиотерапия дополняет основное лечение и применяется после купирования воспалительного процесса и стабилизации состояния пациента. Она включает в себя массаж спины, электрофорез, УВЧ. Такие процедуры ускоряют регенерацию тканей, нормализуют кровообращение, снижают болевые ощущения.
В более поздний период (через 1-2 месяца после выздоровления) желательно начать ежедневные занятия лечебной физкультурой, по возможности пройти санаторно-курортное лечение.
Гнойный спондилит не лечится народными средствами и в домашних условиях. Этот тяжелый недуг в своей острой фазе требует постоянного наблюдения врачей, контролирующих его протекание.
Врач-ортопед, стаж работы 12 летДо конца ХIХ века от гнойного спондилита по всему миру умирало 35-60% от общего числа людей, зараженных этой болезнью. С развитием медицины и разработкой антибиотиков статистика значительно улучшилась: только 2-4% от всех видов инфекционного поражения костного скелета приходятся на долю спондилита.
Осложнения и последствия
Несвоевременная диагностика и неправильное лечение чревато рядом опасных для жизни осложнений и последствий. Гнойные абсцессы переходят на другие внутренние органы, а их вскрытие приводит к сепсису и образованию внутренних свищей в бронхах, прямой кишке, вагине.
Воспалительный процесс затрагивает спинной мозг и поражает нервные окончания. Прорыв гноя в спиномозговой канал приводит к сдавливанию нервной ткани, содержащейся в нем, что чревато утратой двигательной и осязательной функции, рефлекторной деятельности, нарушением работы органов малого таза. Грозное осложнение остеомиелита – гнойный менингит.
Не остановленный во время патологический процесс, станет виновником необратимой деформации позвоночника и дегенерации костной ткани. Как результат – паралич конечностей и инвалидность.
Профилактика
Учитывая то, что основным виновником болезни выступает стафилококк, важно поддерживать и укреплять иммунную систему, способную дать достойный отпор этому опасному микробу. Отказ от вредных привычек, регулярная двигательная активность, здоровое питание не допустят появление болезненных факторов, защитят организм и предотвратят возникновение болезни.
Важно вовремя выявлять и лечить острые и хронические заболевания, следить за состоянием кожи, не пренебрегать профилактическими методами.
Лечение, начатое на ранних стадиях заболевания, дает благоприятные прогнозы. Спустя 0,5-1,5 года возможно полное выздоровление, но для этого потребуется длительная и трудоемкая терапия. Достичь положительного стойкого результата, избежать нежелательных рецидивов, можно на основании комплексного подхода в лечении, которое включает в себя обязательное выполнение всех назначений и рекомендаций специалиста.
Содержание
- Остеомиелит позвоночника является неврологическим и опасным для жизни состоянием
- Способы инфицирования
- К предрасполагающим факторам бактериемии и возникновения болезни относятся
- Признаки и симптомы
- Диагностика
- Спондилит позвоночника иного типа
- Дегенерация позвоночника по типу Модик 1.
- Псориатический тип спондилита
- Ревматоидный спондилит
- Посттравматический спондилит
- Лечение остеомиелита позвоночника
По принципу этиологии спондилит (остеомиелит) подразделяется на виды:
- Специфический.
- Неспецифический.
Специфический вид возникает как осложнение ряда болезней. В случае инфицирования позвоночника патогенными гноеродными микроорганизмами возникает неспецифический спондилит, к которому относится гематогенный гнойный спондилит или остеомиелит позвоночника.
Остеомиелит позвоночника является неврологическим и опасным для жизни состоянием
Сущность заболевания: он относится к инфекционным поражениям позвоночника, при котором происходит разрушение тел позвонков и деформация позвоночника.
Гнойный остеомиелит позвоночника встречается редко и составляет 4% от всех случаев заболевания остеомиелитом. Это болезнь взрослых, преимущественно людей на пятом десятилетии их жизни. Поражает мужчин в 2 раза чаще, чем женщин. Поражается поясничный отдел позвоночника, а затем грудной и шейный.
Способы инфицирования

Возбудители:
- золотистый стафилококк;
- стрептококк;
- синегнойная палочка;
- другие патогенные микроорганизмы.
Они переносятся в ткани позвоночника кровотоком.
В спинномозговом канале могут появиться симптомы воспаления нервных корешков и компрессии спинного мозга, в результате чего появляются корешковые боли и параплегии. После перфорации твердой мозговой оболочки возникает менингит.
В результате позвоночной инфекции в мягких тканях формируется абсцесс.
К предрасполагающим факторам бактериемии и возникновения болезни относятся
- сахарный диабет;
- эндокардит;
- недостаточность питания;
- злоупотребление психотропными веществами;
- ВИЧ-инфекция;
- злокачественные образования;
- долгосрочное использование стероидов;
- хроническая почечная недостаточность;
- венозный катетер;
- цирроз печени;
- сепсис;
- инъекционная наркомания;
- проникающие ранения;
- хирургические вмешательства на позвоночнике.
Все это делает организм уязвимым для спинальных инфекций.
Итак, проникновение патогенных микроорганизмов и инфицирование костной ткани позвоночника возможно тремя путями:
- Снаружи в случае открытого перелома, раны, язвы.
- Через соседний сустав или мягкие ткани в случае флегмоны, панариция.
- В виде метастазы из других гнойных очагов типа фурункула.
Признаки и симптомы

- В остром периоде болезни внезапно возникают высокая температура тела, озноб.
- Пациенту доставляют страдания острые поясничные боли.
- Вскоре возникают абсцессы, свищи.
- Если надавить на остистые отростки, в пораженном месте наблюдается острая боль.
- Боли в позвоночнике и скованность в движениях.
- В спинномозговом канале — признаки раздражения корешковых нервов, боли, мышечные судороги, паралич конечностей.
- У некоторых больных неврологические нарушения развиваются медленно и проявляются как вялые парезы и параличи.
В случае дальнейшего развития инфекционного процесса гнойное содержимое сможет проникнуть в ткани спинномозгового канала. Далее наблюдаются симптомы менингита, начинается воспаление нервных корешков. На болезненных участках возможно появление покраснения и отека. Но может наблюдаться и постепенное бессимптомное течение болезни.
Спондилит позвоночника иного типа

Нередко, когда позвоночник поражается асептическим спондилитом L5, возникает дегенерация позвонков по типу Модик 1. Это серьезное осложнение. При дистрофических изменениях позвонков по типу Модик 1 есть риск отека трабекулярной костной ткани. Необходимо получить консультацию невролога. При неэффективности лечения консервативными методами дегенерации позвонков по типу Модик 1 может возникнуть необходимость оперативного вмешательства. В этом случае дегенерацию позвонков по типу Модик 1 будет лечить нейрохирург.
Псориатический тип спондилита — это острое заболевание позвоночника. Псориатический — это форма псориатического артрита. У пациентов с псориазом нередко возникает псориатический тип спондилита как хроническое заболевание. Псориатический тип спондилита возникает бессимптомно. Он часто обнаруживается при исследованиях по поводу другого заболевания. В патологический процесс в позвоночнике вовлекается поясничный отдел. Псориатический тип спондилита позже поражает грудной и шейный отдел. Это нарушает кровоток. Такой тип спондилита нарушает функции позвоночника. Позднее у больного псориатическим типом спондилита появляется боль в суставах и их скованность. Псориатический тип спондилита можно эффективно лечить.
При заболевании псориатическим типом спондилита происходит деформация позвоночника и осанки. Такой спондилит опасен тем, что в результате смещения позвонков нарушается их питание, может сдавливаться спинной мозг. Псориатический спондилит может привести к инвалидности. Больному псориатическим спондилитом важно поставить верный диагноз. Псориатический спондилит успешно лечится.
Ревматоидный спондилит — воспалительное заболевание, которое повреждает позвонки. Ревматоидный спондилит делает позвоночник менее гибким и может привести к возникновению горба. При ревматоидном спондилите страдают ребра, это может создавать трудности с глубоким дыханием.
Ревматоидный спондилит поражает мужчин чаще, чем женщины. Признаки и симптомы ревматоидного спондилита обычно начинаются в раннем взрослом возрасте.
Постравматический спондилит поражает ткани позвоночника после травмы.Посттравматический тип повреждения позвоночника приводит к повреждению тканей позвонка. Заболевание развивается после травмы. Посттравматический спондилит серьезно осложняет жизнь больного. Через несколько месяцев или даже лет после травмы у человека может развиться посттравматический спондилит. Посттравматический спондилит поражает позвонки. Посттравматический спондилит опасен тем, что может развиться асептический некроз тела позвонка. Это приводит к его деформации и образованию кифоза.

- В острой фазе должен строго соблюдаться постельный режим. При этом используются специальные кровати и фиксирование тела. Это должен быть период не меньше чем три месяца до тех пор, пока СОЭ нормализуется. Внешняя иммобилизация помогает обеспечить стабилизацию позвоночника, уменьшить боль и предотвратить его деформацию. Продолжительность фиксации обязательна в диапазоне от трех до четырех месяцев, так как прогрессирование деформации позвоночника отмечается примерно у 30% пациентов в течение первых шести-восьми недель.
- Поскольку болезнь возникает на фоне другого инфекционного заболевания, следует лечить и это заболевание.
- Большинство случаев можно лечить без операции. Хирургическое лечение требуется в 10-20% пациентов.
- После антисептической обработки должно быть начато лечение антибиотиками. Обычно применяется пенициллин, который может изменить развитие заболевания. Начало применения пенициллина уже в первые часы и дни после начала заболевания поможет оборвать процесс патологических изменений костной ткани. В случае более позднего применения пенициллинотерапии и усугубления клинической картины (примерно с 7-12-го дня после начала болезни) антибиотики уже не столь эффективны.
- Эффективность консервативного лечения можно оценить с помощью клинических исследований.
- Обычно в срок от шести до 24 месяцев после появления первых симптомов заболевание успешно лечится без применения хирургического вмешательства. Но частота рецидивов и возникновения осложнений составляет 14%, включая появление неврологических симптомов, распространение инфекции и усиление деформации позвоночника.
- Благодаря интенсивному лечению, в современный период переход этого заболевания в хроническую форму наблюдается лишь в 10% всех случаев. Сроки лечения стали значительно короче. Резко уменьшился процент всех осложнений.
Итак, остеомиелит позвоночника — тяжелое заболевание, но его можно вылечить . Посттравматический, псориатический, ревматоидный спондилиты также успешно лечатся. Очень важно правильно поставить ранний диагноз и назначить адекватное лечение.
Читайте также:


