Как берут пункцию из кисты шеи
Киста шеи является полым опухолевидным образованием, располагающимся в области шеи и содержащим жидкость или кашицеобразную массу. Образование представляет собой врожденную патологию, образующуюся в результате аномального эмбрионального развития плода на ранних стадиях. Кисты располагаются на боковой или передней поверхности шеи. Боковые кисты врачи диагностируют сразу после рождения, срединные обнаруживаются значительно позже, по мере взросления ребенка либо совершенно случайно при проведении обследований. Иногда кисту выявляют в сочетании с врожденным свищом, также он может появиться и в дальнейшем, при ее нагноении. Для лечения кист шеи используются только хирургические методы.
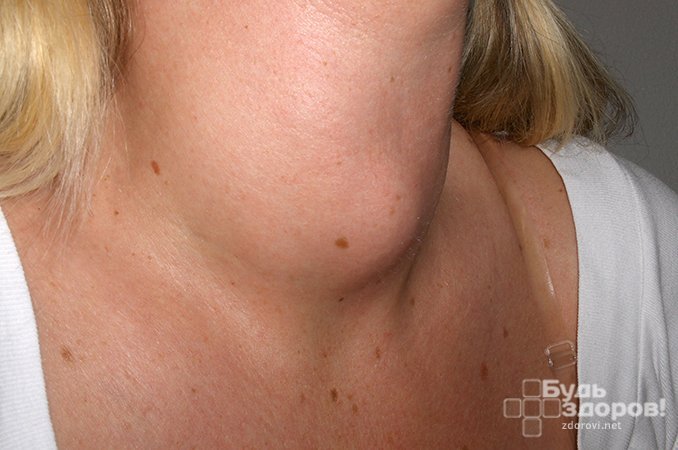
Срединная киста шеи
Срединная киста шеи (тиреоглоссальная) формируется на 6-7 неделе беременности, образуясь при перемещении из места формирования зачатка щитовидной железы, по протоку, на переднюю поверхность шеи. Щитовидно-язычный проток, по которому проходит перемещение, должен редуцироваться к концу внутриутробного развития, но при аномалии образуется замкнутая полость – срединная киста шеи. Образование зачастую не диагностируется до 2-3-летнего возраста, а иногда выявляется и значительно позже. Срединная киста располагается по срединной линии на поверхности шеи. В некоторых случаях, она может быть причиной нарушения речи и трудностей при глотании, если сформирована у корня языка.
Клиническая картина срединной кисты шеи
Образование обычно имеет округлую форму, на ощупь плотное, эластичное, не превышающее в диаметре 2 см, у него нет спаек с кожей, что дает ему возможность сдвигаться. При пальпации боль не ощущается, с возрастом оно может увеличиться в размерах и иногда достигает до 7см. Более чем у половины кист шеи происходит нагноение, сопровождающееся:
- Покраснением кожи;
- Увеличением размеров;
- Повышением температуры;
- Болезненностью при глотании;
- Оттеком окружающих тканей.
Прозрачное, тягучее содержимое кисты при инфицировании превращается в мутную гнойную массу. Срединные свищи шеи формируются во время самопроизвольного вскрытия кисты, при прорыве нагноения, в некоторых случаях после хирургического вмешательства. Свищи могут быть точечными, почти незаметными, а могут и отчетливо определяться, периодически они могут зарастать, а затем вновь открываться. Выходное отверстие свища может образоваться на коже шеи, а также и на слизистой оболочке ротовой полости.
Диагностика срединной кисты
Необходимо знать различия между срединной кистой шеи и дермоидными кистами, липомами и лимфангиомами. В отличие от срединной, дермоидная киста более плотная. При глотательных движениях у нее не происходит смещения, она не пальпируется. Липомы и лимфангиомы более мягкие, имеют большие размеры и нечеткие границы. Срединную кисту шеи диагностируют на основании анамнеза и клинических данных. Для уточнения диагноза используются обследования методом УЗИ, МРТ, а также пункция кисты с дальнейшим цитологическим исследованием. Для исследования свищей применяют зондирование и фистулографию.
Боковая киста шеи
Боковую кисту шеи (бранхиогенную) выявляют обычно сразу после рождения, она встречается более часто, чем срединная. Боковая киста, также как и срединная образуется в результате аномального развития плода, но ее точное происхождение не выяснено. Большинство ученых считают, что она формируется при развитии жаберных щелей на втором месяце беременности. При нормальном развитии плода они должны в дальнейшем исчезнуть, но при патологии остается полость в остатках жаберных карманов. Располагается образование на передней боковой поверхности шеи ниже либо выше уровня подъязычной кости, и локализуется на сосудисто-нервном пучке рядом с внутренней яремной веной.
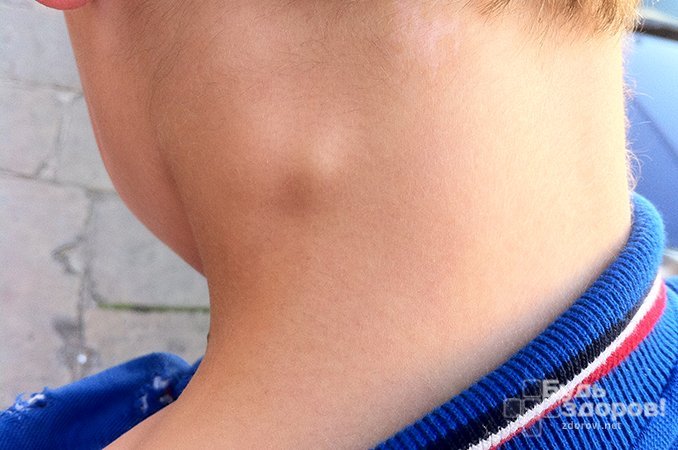
Клиническая картина боковой кисты шеи
Боковая киста шеи представляет собой опухолевидное образование овальной формы, особенно выделяющееся при повороте головы в противоположную сторону. Киста может достигать в диаметре до 10 см, при значительных размерах она сдавливает сосуды, нервные окончания и расположенные рядом органы. Образование может быть однокамерным либо многокамерным, при ощупывании мягкое и эластичное, имеет четкую форму, при глотательных движениях не смещается. Боковые кисты шеи не провоцируют нарушение дыхания, в отличие от срединных. Небольшие образования, в отсутствии нагноения, безболезненны. При пункции, в полости кисты обнаруживают жидкость грязно-белого цвета. В процессе инфицирования опухоль увеличивается в размерах, возникает оттек, краснеет кожа, появляются болезненные ощущения. В дальнейшем при вскрытии кисты формируется свищ. Как осложнение, может возникнуть флегмона шеи – гнойное воспаление мягких жировых тканей, а затем и мышц. При таком осложнении кисты шеи, операция больному требуется незамедлительно. Боковые кисты шеи также могут привести к бранхиогенному раку. Диагностируют заболевание при помощи УЗИ, зондирования и фистулографии с рентгенконтрастным веществом.
Лечение кист шеи
При лечении кист шеи операция является необходимостью, так как консервативное лечение не приемлемо. Операция кист шеи показана детям в возрасте от трех лет, взрослым сразу после выявления опухоли. При нагноении кисты с последующей флюктуацией, ее вскрывают и проводят дренаж. После ликвидации признаков воспаления больному могут провести удаление новообразования. Для предупреждения возможных рецидивов кисту необходимо иссечь вместе с капсулой, операцию проводят под внутривенным наркозом. Делается надрез над областью расположения кисты, затем удаляется содержимое вместе с оболочкой. При оперативном вмешательстве по поводу срединной кисты, возникает необходимость удаления части подъязычной кости, так как через нее проходит тяж от новообразования. Лечение, связанное с боковой кистой, может быть затрудненно из-за близко расположенных сосудов и нервов. Кисту, расположенную у корня языка, удаляют либо через разрез на коже, либо через рот, в зависимости от ее размеров. При закрытом свище и наличии острого воспалительного процесса требуется экстренное хирургическое вмешательство. Свищи, как и кисты шеи также нуждаются в удалении, перед операцией в свищевые входы вводят окрашивающие препараты, для их полного выявления и последующего удаления. Это необходимо для предотвращения рецидива.
- Важная терминология
- Показания к биопсии
- Разновидности пункций щитовидной железы
- Ход вмешательства
- Аспирационная биопсия
- Лечебная пункция
- Инвазионное вмешательство
- Список противопоказаний к взятию пункции
- Распространенные мифы о вмешательстве
- Как подготовиться к пункции щитовидки
- Этап исследования материала
- Варианты результатов
- Расшифровка цитологического анализа
- Какие осложнения могут возникнуть
- Чего нельзя делать после взятия пункции
- Стоимость проведения исследования
Пункция щитовидной железы является стандартом диагностики. Она помогает на ранних стадиях дифференцировать патологические нарушения, подобрать адекватный метод лечения, избежать необоснованного оперативного вмешательства.
Пункция щитовидной железы позволяет получить точные данные о патологических процессах в органе.
Важная терминология
Чрескожная тонкоигольная пункция щитовидной железы — относительно безопасная, малоинвазивная диагностическая процедура, которая проводится под контролем УЗИ.
- Биопсия — прижизненный отбор клеток или тканей исследуемого органа.
- Биоптат — материал (клетки или ткани), полученный после проведения биопсии.
- Пункция — малоинвазивная методика забора материала для исследования.
- Гистологический анализ — визуальное (под микроскопом) изучение биоптата для дифференцирования злокачественных новообразований от доброкачественных.
- Цитология — изучение клеточного состава тканей органа на наличие патологических изменений.
Показания к биопсии
Пункционная биопсия показана в случае:
- узловых образований в железе, размеры которых составляют ≥1 см, или непальпируемых субсантиметровых (от 2-3 мм);
- подозрения на злокачественность новообразования независимо от его размера;
- увеличения регионарных лимфатических узлов;
- аномалии развития/расположения органа, сопровождающейся клиническими признаками патологии.
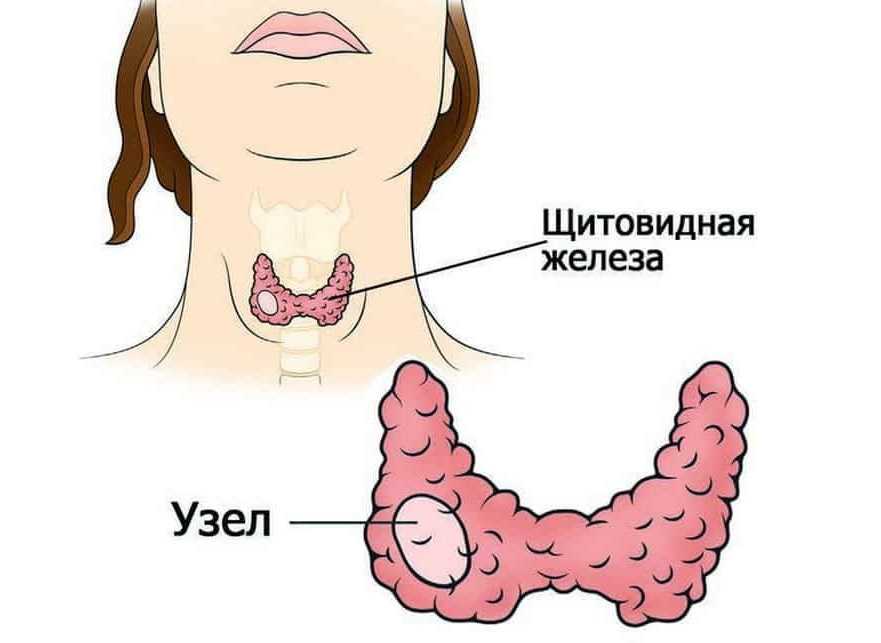
Узловые образования в щитовидной железе являются показанием к проведению биопсии.
Разновидности пункций щитовидной железы
В зависимости от цели проведения манипуляции выделяют следующие разновидности пункции:
- диагностическую;
- лечебную;
- лечебно-диагностическую.
По методу выполнения различают:
- открытую биопсию;
- тонкоигольную аспирационную биопсию.
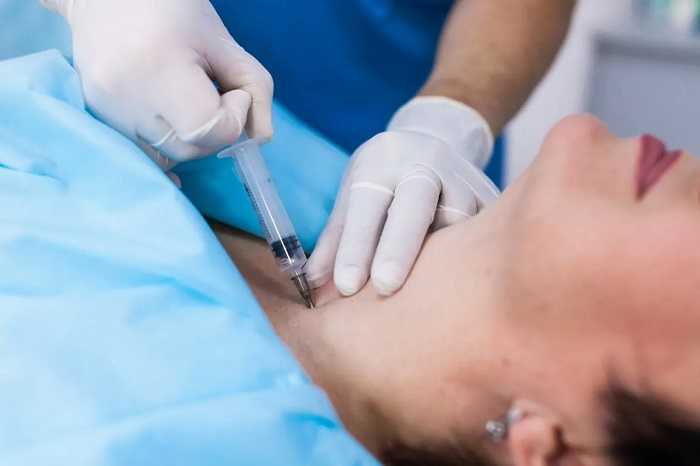
Ход вмешательства
Чтобы избежать стресса, пациенту объясняют, как берут пункцию щитовидки.
Процедура проводится по следующему алгоритму:
- Пациент занимает положение лежа на спине. Под лопатки кладут валик или подушку.
- На кожу наносят специальный гель.
- Обрабатывают антисептическим средством, при необходимости проводят местное обезболивание, накладывают стерильные салфетки.
- Под контролем УЗИ быстрым точным движением вводят иглу в узел, отбирая материал.
- Извлекают иглу, биоматериал переносят на предметное стекло. Область прокола дезинфицируют и заклеивают пластырем.
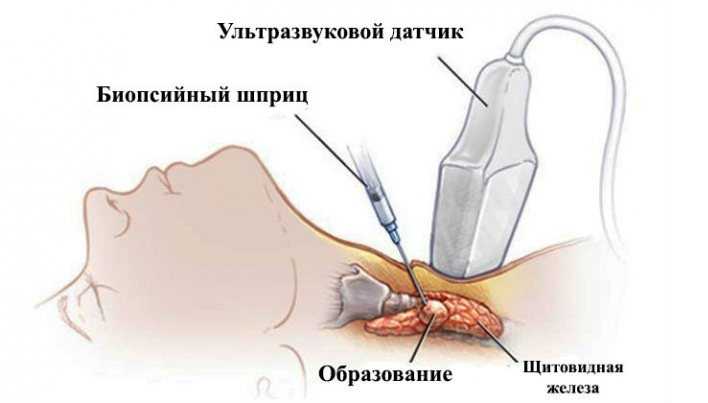
Процедура проведения биопсии щитовидной железы.
Пациенту помогают подняться, и уже через 10-15 минут он может отправиться домой.
Из одного узла врач может отобрать 3-4 пробы. После перенесения материала на стекло проводится предварительная оценка количества и качества биоптата.
При наличии множественных образований необходимо сделать несколько пункций.
При обнаружении кисты может быть проведено ее лечение пункцией. С помощью иглы с присоединенным шприцем врач откачивает содержимое кисты и отбирает материал для исследования в пристеночной области полости.
Если злокачественных изменений не выявлено, аспирация содержимого может привести к полному излечению. Стенки кисты спадаются, и на ее месте образуется рубец.
Материал забирают через небольшой разрез под анестезией с помощью толстой иглы с режущим краем. Затем на рану накладывают марлевую повязку.
После манипуляции у пациента болит шея в течение нескольких дней.
Если боль сильная, назначают прием анальгетиков.

Для снятия болевого синдрома после биопсии показан прием анальгетиков.
Список противопоказаний к взятию пункции
Абсолютных противопоказаний нет.
Относительными ограничениями к пункционной биопсии щитовидной железы являются:
- сердечно-сосудистые патологии;
- нарушение свертываемости крови;
- перенесенные оперативные вмешательства в области шеи и самого органа;
- большой (свыше 35 мм) размер узла;
- респираторные вирусные инфекции;
- лютеиновая фаза месячного цикла у женщин (с 15 по 28 день).
Распространенные мифы о вмешательстве
Диагностические вмешательства в область щитовидной железы обрастают разными мифами:
- При введении иглы в орган можно занести инфекцию. Для исследования используется одноразовый стерильный инструмент. Область манипуляций дезинфицируется, поэтому риск инфицирования минимальный.
- Любое вмешательство в структуру железы увеличивает риск развития рака. Но подтвержденных научных данных этому нет. Наоборот, пункция помогает выявить злокачественные опухоли на ранней стадии.
- После пункции больно глотать, появляются отеки и синяки. Метод пунктирования — малотравматичный. Отсутствие разрезов, прицельное введение иглы исключают возможность травмирования кровеносных сосудов и прилежащих органов.
Как подготовиться к пункции щитовидки
Пункция узла щитовидной железы не требует специальной подготовки. Но существуют общие правила для взятия биоматериала.
Перед проведением пункции необходимо проинформировать врача о:
- приеме лекарственных препаратов;
- наличии аллергической реакции;
- склонности к кровотечениям, плохой свертываемости крови.

Перед процедурой пациент должен сообщить врачу о наличии аллергии на медицинские препараты.
Пациент должен подготовиться к процедуре и явиться на пункцию в одежде, обеспечивающей свободный доступ к шее и верхней части грудной клетки, снять все шейные украшения.
Перед открытой биопсией нельзя есть за 6-8 часов до проведения манипуляций.
Этап исследования материала
Стекла с мазками просушивают и отправляют в лабораторию для окрашивания по одному из методов:
Подготовленные образцы врач-цитолог исследует под микроскопом, определяя их:
- строение;
- размеры;
- наличие включений в цитоплазме;
- атипию.
Длительность исследования составляет 1-2 дня, но в некоторых случаях — 4-5 суток.

Исследование цитологических образцов позволяет определить заболевание и отыскать методы его лечения.
В заключении указывают:
- локализацию, размер и количество узлов;
- особенности по результатам УЗИ;
- цитологические данные биоптата.
Основной целью проведения тонкоигольной пункции является цитологический анализ материала.
Возможны следующие варианты расшифровки:
- доброкачественное образование;
- злокачественное новообразование;
- тиреоидит Хашимото;
- фолликулярное образование;
- неинформативное заключение — отобранного материала недостаточно, требуется повторная процедура для уточнения диагноза.
Какие осложнения могут возникнуть
При соблюдении техники проведения пунктирования опасных последствий не возникает.
- появление небольших синяков;
- возникновение першения, кашля;
- повышение температуры тела;
- учащенное сердцебиение;
- обморок, чувство страха, тревоги;
- головокружение.
Если процедура проведена непрофессионально или с нарушением методики, возможны:
- аритмия, тахикардия;
- кровотечения;
- повреждение голосовых связок, трахеи;
- спазм гортани;
- травмирование возвратного нерва;
- инфицирование;
- развитие воспалительного процесса.

После проведения пункции у пациента может возникнуть тахикардия.
Чего нельзя делать после взятия пункции
Не нужно дополнительно обрабатывать место прокола антисептиком или наносить на область воздействия йодную сетку.
Стоимость проведения исследования
Средняя стоимость забора биоптата составляет около 2 тыс. руб.
Киста на шее – доброкачественное новообразование, которое чаще всего возникает у детей. Обычно она является врожденной и может проявляться уже в подростковом возрасте, в период активного роста. Уплотнение не представляет опасности, но часто происходит нагноение, которое провоцирует серьезные осложнения.

Уплотнение не представляет опасности, но часто происходит нагноение.
Механизм развития
Срединная киста шеи обычно развивается у малышей во время беременности. У эмбрионов есть жаберные борозды с полостью, которые должны расти вместе с ребенком. В некоторых случаях этого не происходит и полость не зарастает, а остается.
В этом месте формируется боковая либо срединная киста шеи у ребенка. Механизм возникновения новообразования до конца не изучен. Специалисты считают, что врожденные кисты и свищи образуются при наличии следующих неблагополучных факторов:
- механические травмы живота;
- облучение радиоактивными элементами;
- интоксикация организма;
- бесконтрольный прием лекарственных препаратов, запрещенных при беременности;
- наличие у будущей мамы серьезных хронических заболеваний;
- вредные привычки;
- генетическая предрасположенность;
- нервное и истощенное состояние во время вынашивания ребенка.

Лимфаденит повышает риск развития патологии.
Срединная киста шеи у взрослых (тиреоглоссальная) развивается при некоторых заболеваниях и воздействии внешних факторов. К ним относят лимфаденит, злокачественные опухоли, инфекции, механические травмы. В подавляющем большинстве случаев образуется гнойный экссудат, который вызывает неприятные ощущения во время глотания. Новообразование может самостоятельно вскрываться, из-за чего появляется свищ.
Симптомы
Тиреоглоссальная или бранхиогенная киста шеи выявляется после рождения. До определенного возраста симптомы могут отсутствовать. При дальнейшем росте ребенка уплотнение увеличивается в размерах, возникают характерные проявления:
- боль во время надавливания на пораженную область;
- невозможность полностью повернуть шею;
- краснота в месте образования нароста;
- снижение чувствительности лицевых нервов;
- новорождённый не может самостоятельно удерживать голову.

Невозможность полностью повернуть шею.
Если образуется нагноение, то список симптомов расширяется. Отмечают отек в зоне образования, повышение температуры тела, усиливающуюся при надавливании боль, ухудшение самочувствия и слабость. Если утолщение вскрывается самопроизвольно, из места прорыва вытекает жидкость желтоватого цвета.
Классификация
По структуре выделяют несколько типов новообразования:
- дермоидная киста. Образуется на мягких тканях, чаще всего на поверхности. В капсуле есть содержимое потовых и сальных желез. С глоткой не соединяется;
- кистозная гигрома шеи плода представляет собой мягкое уплотнение, которое размещается внизу шейного отдела;
- жаберная локализуется у подъязычной кости;
- венозная встречается редко и представляет собой утолщение синего или коричневого оттенка;
- киста лимфоузла на шее появляется в лимфатических сосудах, развитие которых нарушается.
По типу расположения выделяют боковые и срединные новообразования в районе шеи.
Этот тип нароста может никак не проявлять себя до подросткового возраста. В период бурного роста организма боковая киста шеи тоже начинает увеличиваться в размерах. В ряде случаев диагностировать патологию можно уже после рождения ребенка. Эта разновидность опасна тем, что часто переходит в злокачественную опухоль.
При нагноении сдавливаются нервные окончания, развиваются патологические процессы. Пациент испытывает сложности при глотании пищи. При самопроизвольном вскрытии на шее образуется незаживающий свищ.
Стандартный возраст для диагностики этой патологии – 5 – 6 лет. Её выявляют при появлении нагноения. Располагается утолщение под языком или на его корне.

Располагается под языком.
Отмечается затруднение речи, глотания, пациент испытывает ощущение присутствия во рту инородного предмета.
Диагностика
Посещение врача начинается с внешнего осмотра. Врач пальпирует пораженную область, ощупывает лимфоузлы и новообразование, затем выписывает направление на дополнительное обследование. Назначается анализ мочи, крови (общий и на онкомаркеры), УЗИ шеи, в некоторых случаях – компьютерная томография.

УЗИ шеи.
Дополнительно возьмут пункцию, чтобы исследовать содержимое кисты. В опухолевое образование введут иглу, откачают имеющуюся жидкость и отправят ее на исследование в лабораторию. Диагностика позволит определить, нет ли в содержимом раковых клеток. Обследование включает фистулографию. В свищевой канал введут специальное вещество, затем сделают рентген.
Лечение
Лечение срединной кисты подразумевает хирургическое вмешательство. От нее нельзя избавиться при помощи традиционных медикаментозных методов. Препараты не приносят должного эффекта и не могут уменьшить размер утолщения. Единственным возможным способом избавиться от него является удаление срединной кисты шеи.

Лечени опухоли подразумевает хирургическое вмешательство.
Операцию назначают, если ребенку исполнилось 3 года. Новорождённым хирургическое вмешательство показано лишь в том случае, если опухоль затрудняет дыхание, гноится и может привести к летальному исходу.
Удалять нарост на шее нужно как можно раньше, поскольку в ряде случаев он может преобразовываться в злокачественное образование. Самопроизвольное вскрытие также усложнит проведение операции, так как образуется незаживающий свищ.
У хирургического вмешательства есть свои особенности, которые зависят от типа удаляемого уплотнения:
- срединную кисту лучше ликвидировать после выявления, поскольку она может гноиться, а внутрь проникает инфекция. При наличии свища его ткани окрашиваются в синий цвет. В ходе операции полностью удаляют все содержимое, чтобы исключить рецидив;
- сложнее устранить боковое утолщение, поскольку существует риск задеть кровеносные сосуды. Если обнаружена капсула, ее также удаляют.
Процедура выполняется под местным наркозом. После завершения пациенту назначают антибактериальные препараты и противовоспалительные средства. В течение длительного периода нужно обрабатывать ротовую полость антисептиками. После операции лечащий врач осуществляет надзор за тем, как глотает пациент, и нет ли затруднений в речи.

В месте иссечения остается косметический шов, который практически незаметен.
В месте иссечения остается косметический шов, который практически незаметен. Для рассасывания рубца дополнительно подбираются специальные мази. Восстановительный период занимает не более 2 недель. Через несколько месяцев после хирургического вмешательства потребуется контрольное УЗИ, чтобы исключить рецидив.
Профилактика
Специалисты считают, что невозможно предотвратить развитие патологического процесса. Незначительно снизить риск при нормальном течении беременности можно при соблюдении следующих условий:
- обеспечить правильное питание;
- избегать стресса;
- отказаться от вредных привычек;
- свести к минимуму контакт с токсическими веществами.
После рождения ребенка необходимо своевременно посещать педиатра. На профилактическом осмотре выявляют новообразования на начальной стадии.
Предотвратить формирование кисты шеи нельзя. Она формируется в период внутриутробного роста, в начале беременности. Часто ни родители, ни врачи не замечают уплотнения, пока оно не начинает активно расти и гноиться. Единственным способом лечения является полное удаление. При своевременной операции риск возможных осложнений сведен к минимуму.


Удаление бранхиогенной опухоли шеи под эндотрахеальным обезболиванием. Моя первая в жизни операция, которую я ждала как праздник
Отзыв начну издалека. Где-то с сентября 2017 года у меня начала ежедневно раскалываться голова - настолько сильно, что никакие анальгетики не помогали. Немного легче становилось после акупрессурного массажа. Тогда я всё списала на нервы на работе и в дальнейшем старалась переживать по-минимуму. (разве такое реально?)
Однажды я почувствовала, что под челюстью что-то неприятно тянет. Я внимательно себя прощупала - окружающие лимфоузлы были слегка увеличены в размерах, при этом ни температуры, ни кашля не было. На что могли они среагировать? Я подошла к зеркалу и слегка откинула голову назад. В месте, где наиболее всего ощущалась слабая тянущая боль - а это было слева под челюстью - я в ужасе обнаружила шишку размером с грецкий орех, мягкую на ощупь. Почему-то в тот момент я ошибочно приняла её за шейный лимфоузел.
Поставив всех на работе в известность, чтобы назавтра меня не ждали, на следующий день с утра пораньше я отправилась в поликлиннику.
Терапевт, осмотрев меня, тоже пришла к мысли, что это увеличенный в размерах лимфоузел; мне прописали целый курс антибиотиков и примочек (понятное дело), назначили кучу анализов, среди которых я с ужасом обнаружила направление на ВИЧ-исследование (тут терапевт поспешила меня успокоить и пояснила, что бояться не надо, это просто такой регламент - когда лицевые и шейные лимфоузлы увеличены, необходимо исключить ВИЧ-инфекцию), и направили на консультацию к хирургу.
Несмотря на то что у хирурга тоже сомнений не возникло, что это лимфоузел, его размеры и тот факт, что он безболезненный, её сильно насторожил. "Надо делать УЗИ", - заключила она.
В тот же день я отправилась на УЗИ в платную клинику. И вот новое потрясение: это даже близко не лимфоузел! Какое-то новообразование, которому тут не место. "Прекрасно", - подумала я, прокручивая в голове самые худшие сценарии. По совету врача УЗИ я отправилась - опять же за деньги - на пункционную биопсию, которую проводит врач-онколог. Своё эмоциональное состояние, когда я услышала слова "врач-онколог", описывать не буду 
И вот я пришла на встречу с врачом-онкологом, отдала ему результаты УЗИ, послушно легла на кушетку, повернув голову на правый бок. Ему хватило одного взгляда, чтобы с ходу озвучить мой диагноз: "Боковая киста шеи". Когда брали пункцию, я боли почти не ощущала - только лёгкий укол в кожу. "Вот сейчас она как раз сдулась, шея стала ровная, - прокомментировал онколог, когда наполнил шприц содержимым, - но вы не обольщайтесь: она вырастет опять. Вам нужно ложиться на операцию, потому что у кисты есть оболочка, и она так и будет надуваться"
Результат пункции - боковая киста шеи с инфицированием без признаков атипии. Иначе говоря, опухоль доброкачественная, как таковая опасности не представляет - чисто теоретически она могла бы перерасти в злокачественную опухоль, но медицинская практика показывает, что такое случается крайне редко. Из информации, что я после почерпнула в интернете, шейные кисты бывают боковые и срединные, механизм их образования по сей день не до конца изучен. Считается, что это врождённая патология. Подобного рода образования удаляются под общей анестезией с применением аппарата ИВЛ: важно, чтобы все мышцы шеи были максимально обездвижены - кисты расположены рядом с артериями, нервными сплетениями и лимфоузлами, операция по удалению не то чтобы сложная, она ювелирная: важно ничего не повредить и не зацепить, при этом постараться не оставить от кисты и крошки, иначе она снова вырастет.
Тогда я решила для себя, что ни на какую операцию не пойду, моя шея ровная, меня ничего не беспокоит, можно жить дальше. Ох, какая я была наивная.
После Нового года, в морозном январе, когда попёрло самое простудное время, киста снова дала о себе знать. Началось всё с лёгкого покалывания под челюстью. Как и обещал онколог, она снова начала расти - её уже можно было увидеть в зеркале. С каждым днём мне становилось всё хуже - начались сильнейшие головные боли по вечерам, скакало давление. Обезболивающие не помогали.
Киста росла не по дням, а по часам. Со временем боли стали круглосуточные, повсеместные и от любого движения - начиная от ключицы и заканчивая макушкой головы, всё болело! Даже веки! Жевать, глотать, кашлять, чихать - такие, казалось бы, простые действия вызывали просто дичайшие боли.
Ночью я спала только на правом боку. Самостоятельно поднимать голову с подушки уже было невозможно - приходилось приподнимать её руками, придерживая под затылок. От болей я не то что плакала, я выла белугой. А на работу ходила в зомбосостоянии, потому что, со слов врачей, в таких случаях больничный лист не положен. Это было ужасно. И тогда я поняла то, что должна была понять раньше: мне срочно нужна операция. Иначе эти адские боли меня доконают.

Меня направили в город Владимир, в Областную Клиническую больницу. Операция проходила по полису ОМС, причём ждать мне её пришлось сравнительно быстро - я побывала на приёме у ЛОР-врача, приятная молоденькая девушка, которая, ужаснувшись моему состоянию, при мне стала по внутреннему телефону звонить анестезиологу и договариваться о дне операции. Мне предстояло ждать две недели, за которые необходимо было пройти медкомиссию.
За день до операции я приехала с вещами, вселилась в палату, предназначенную для двух человек, в ней имелся умывальник, телевизор, стол со стульями, а сами кровати были эдаким трансформером. Само ЛОР-отделение произвело на меня самое благоприятное впечатление: чистые душ и туалет, приятные постовые мед.сёстры, сытные завтраки, обеды и ужины (причём, работницы, раздающие еду, сами настаивали на добавках, иначе это всё добро пропадёт). Я пообщалась с анестезиологом, с лечащим меня врачом (зав.отделением, кстати) - что тот, что другой тоже ужаснулись тому, с чем им придётся работать, видимо, в данном отделении самая популярная операция - это операция по исправлению носовой перегородки. Лечащий врач ещё настоял на взятии пункции - не с целью изучить содержимое, а с целью немного "сдуть" шар, иначе была опасность, что во время операции киста лопнет.
Телефон мой разрывался от звонков родных и друзей - все мне сочувствовали и просили не плакать, и никак я им объяснить не смогла, что я наоборот рада! Наконец-то меня от этой гадости избавят!
Вечером никаких клизм и прочей мути меня не ждало (как, впрочем, и наутро), только голодовка и таблетка снотворного перед сном.
Наутро мне поставили капельницу и велели ждать, когда меня позовут в операционный зал.
Я, помню, тогда ещё уснула, замучившись ждать, а разбудили меня уже медсёстры. Пора отправляться. Никакой трясучки я не ощущала, отправлялась в зал абсолютно спокойно. В предбаннике разделась до трусов, надела на голову шапочку, на ноги - специальные тряпичные сапожки, в зале легла на стол. Меня тут же укрыли простынкой. Медсёстры здорово разбавили обстановку шутливым общением со мной. О каждом своём действии и о последствиях они предупреждали и говорили, что всё хорошо, всё нормально. Что-то ввели мне в сгиб левого локтя. Предупредили, что сейчас закружится голова. У меня сначала потемнело в глазах, а потом я закашляла. Когда кашель отпустил, наступила эйфория. Ну, как бывает, когда немного выпьешь 
Подошёл анестезиолог, попросил раскрыть рот пошире. Кивнул, сказал, можно закрывать, приложил к моему лицу кислородную маску. Оттуда шёл морозный воздух. Это всё, что я помню. Дальше я походу вырубилась.
По ощущениям спала я от силы минут 5-10. Дальше помню, как врачебная команда начала меня тормошить: "Всё, Оля, просыпаемся!" Я ещё тогда хотела возмутиться: как так - просыпаемся? Я ведь только уснула! В общем, я упрямо продолжала делать вид, что сплю.
Во рту стояло противное ощущение пустыни. Я попыталась сглотнуть слюну. И вот тут поняла, что с моей глоткой что-то не так. Смутно помню команду врача сделать вдох. А не могу! У меня чуть паника не началась. Я судорожно пыталась вдохнуть, но у меня не получалось - вроде бы. Я руками на своей шее нащупала слои бинта и решила, что причина нехватки воздуха именно в них. Благо, врачи перехватили мои руки, когда я попыталась сорвать с себя повязки. Дальше опять пустота. Каким образом из меня вынимали трубку, я не помню. Наутро, правда, мою соседку по палате пришёл на обходе проведать её лечащий врач, взглянул на меня и давай посмеиваться: "Ну что, можешь дышать, да? Бедная, на всё отделение кричала "Я не могу дышать!" Видимо, так оно всё и было.
Следующее пробуждение было в моей палате. Мне предстояло переместиться с каталки на кровать, причём ещё медсёстры так забавно командовали мне двигать попой, что я бы, наверное, тогда засмеялась бы, будь я в трезвом уме. Каких-то вот жёстких отходняков я не припомню, были моменты, когда меня мутило - на этот случай рядом со мной предусмотрительно поставили какую-то тарелочку (тошнота меня отпустила быстро) и дали слюнявчик. Помню, что слюней из меня вытекло целое море - тут слюнявчик пригодился, а ещё - простите за подробности - очень много было отрыжки, словно в моём желудке воздушный шарик лопнул.
Спала провалами, просыпалась каждые час-полтора и всякий раз с повышенным чувством тревоги и странным ощущением, что спать мне нельзя. Причём я так и заявила молодому человеку, когда мне в голову зачем-то пришла идея прям так в полубессознательном состоянии позвонить ему. "Любимый, я прошла боевое крещение!" - пропела я в трубку, параллельно кашляя. Пожаловалась ему, что очень хочу спать, но спать мне нельзя. Помню приход моего оперировавшего врача, ему я пожаловалась на то же самое - спать хочу! Он удивился: так спи. И я засыпала. Точнее, отключалась. А потом просыпалась опять и опять чувствовала себя тревожно.
Пару раз был озноб и лихорадка. На ежевечернем измерении температуры - не помню, как я себе смогла градусник поставить - проснулась в момент, когда пришла медсестра и сообщила, что у меня температура 39.9. Я тогда в страхе распахнула глаза, но медсестра сказала, что это нормальная температура после операции.
Трубка в горле, видимо, поцарапала меня изнутри, дня четыре, наверное, у меня был севший голос и сильный кашель. Но это ничего.
Ближе к десяти часам вечера я наконец-то почувствовала себя намного бодрее. Встала и сделала то, чего очень хотела: смочила горло минеральной водой. Какое это было блаженство.
Кроме дискомфорта в горле, больше никаких болевых ощущений не было. Традиционный обезболивающий укол на ночь мне не понадобился.
Дня два сохранялась сонливость, отсутствие аппетита и сильная жажда.
Немного тоскливо было, что операцию мне провели почти перед самыми выходными по случаю 8 Марта. Там 4 или 5 дней отдыха было, почти всех пациентов разогнали отдыхать дома, а мне пришлось остаться из-за необходимости делать уколы и перевязки. Я все дни собирала паззлы, смотрела фильмы, в свободное время ходила гулять. Это прекрасное чувство, что всё позади и больше нет диких болей, меня сильно окрыляло.

Швы сняли, кажется, на восьмой день. И тогда же я уехала домой. На больничном после операции пробыла ещё месяц.

Подводя итог, хочу сказать, что не стоит бояться операции: думайте лишь о том, что вам помогут, настраивайте себя на лучшее. Ну и, как говорит каждый анестезиолог, вы обязательно проснётесь.
Рекомендую ли я данный вид анестезии? Сложно сказать. Организм у каждого свой, да и, как я поняла, препараты, которые используют анестезиологи, самые разные. О том, какие именно вводились мне, у меня, увы, информации не имеется. Могу лишь посоветовать во время традиционного общения с анестезиологом не стесняться спрашивать его о том, что вам непонятно, рассказать о последствиях. Ничего страшного, если вопросы будут глупыми. Анестезиолог - это не только врач, который во время операции вводит вам дозу препарата, этот врач ещё и внимательно следит за состоянием вашего организма во время операции.
Желаю всем быть здоровыми и не болеть!
Читайте также:


