Дискогенная радикулопатия поясничного отдела позвоночника
Проблемы с позвоночником встречаются у большинства людей. Городской ритм жизни, личное авто или поездки в транспорте, чрезмерные нагрузки. Большая часть профессий предполагает длительное время нахождение сидя. Долгое пребывание в одном положении отрицательно влияет на состояние позвоночного столба.
Содержание

Со временем, развивается остеохондроз, затем радикулит в крестцово-поясничном отделе. Защемление спинномозгового корешка происходит при любом повреждении. Заболевание одинаково часто встречается у мужчин и женщин. Важно, что радикулит не возникает в здоровом позвоночнике.
- Постоянные боли внизу спины;
- Прострелы;
- Нарушения подвижности.
Причиной может быть радикулопатия. Как провести диагностические мероприятия для выявления синдрома и что делать для восстановления позвоночника, мы подробно расскажем в этой статье.
Потратьте 7 – 8 минут своего времени и узнайте, как быть здоровым.
Причины
Проблема появляется, когда есть остеохондроз. Ущемляется нервный корешок, который отходит от спинного мозга. Это явление может произойти при любом повреждении позвонков.

Причины радикулита следующие:
- заболевания позвоночника: спондилоартроз, остеохондроз, межпозвоночные грыжи, протрузии;
- аномалии развития костной и мышечной ткани, спазм мышц;
- искривление позвоночного столба – сколиоз; нарушение осанки;
- длительное сидячее положение – неправильная нагрузка на позвоночник;
- гиподинамия, при незначительных физических нагрузках происходит нарушение кровообращение в области пояснично-крестцового отдела;
- недостаточное количество жидкости, скудный питьевой режим;
- недостаток витаминов и микроэлементов, таких как кальций, фосфор, магний, приводит к нарушениям в костной ткани и проведении нервного импульса;
- инфекционные заболевания, поражающие позвоночник: туберкулез, сифилис;
- травматизация в пояснично-крестцовой зоне;
- ожирение, чрезмерная нагрузка на нижний отдел позвоночного столба;
- наличие новообразования.
Сдавливание спинномозговых корешков – это синдром, который может проявиться при различных заболеваниях спины. Самый частый фактор возможного развития проблемы, это болезни позвоночного столба, в частности остеохондроз и травматические поражения спины.
Остальные причины встречаются значительно реже.
Подробнее о заболевании, можно посмотреть в этом видео:
Дискогенная радикулопатия
Данная болезнь развивается при наличии межпозвоночной грыжи поясничного отдела позвоночника. Часто дискогенная радикулопатия возникает у людей, которые мало двигаются, постоянно сидят. Проявляется синдром и у тех, чья работа требует однообразного постоянного положения тела. При этом заболевании, выражен болевой синдром, который может иррадиировать в нижние конечности или во внутренние органы: сердце, желудок.
При боли в груди, болезнь маскируется под проблемы с сердцем, при болезненных ощущениях в животе, происходит имитация поражения желудка. Определить природу заболевания поможет тщательное обследование всех отделов спины.

Доктор проведет опрос, осмотр, назначит дополнительные методы обследования: лабораторные и инструментальные.
Болезнь обязательно нужно лечить. Если не принимать никаких мер, процесс приведет к серьезному осложнению – параличу нижних конечностей или хронизации процесса.
Дискогенная радикулопатия является первичной формой заболевания, существует вторичный радикулит – вертеброгенный. Он возникает при поражении позвонков, течение заболевания тяжелое.
Симптомы
Есть несколько форм болевых синдромов, описывающих состояние при радикулопатии в пояснично-крестцовой зоне. Каждая из форм может быть более легкой и менее выраженной или тяжелой, с сильными проявлениями.

Люмбалгия – тупая боль, возникающая в нижней части спины, носит беспрерывный характер, усилению неприятных ощущений способствуют повороты, наклоны, длительное нахождение в сидячем ли стоячем положении. Ослабление симптоматики происходит, когда человек ложится, снимается напряжение и нагрузка с позвоночного столба.
Люмбаго – острая боль в пояснично-крестцовом отделе, симптоматика появляется при чрезмерных нагрузках на нижнюю часть позвоночника: подъем тяжестей. Люди описывают возникновение болезненных ощущений, как резкий прострел.
Люмбоишалгия – острое сильное болевое ощущение в поясничной области, которое иррадиирует в нижние конечности.
Важно! При любой форме человек занимает вынужденное положение тела, движения в поясничном отделе позвоночного столба становятся невозможными.
Мышцы на стороне поражения спазмированы. Так как, заболевание связано с поражением периферической нервной системы, в зависимости от степени тяжести, могут наблюдаться нарушения чувствительности разного типа в нижних конечностях.
Болевой синдром усиливается при резких движениях.
Почувствовать резь в спине можно при:
- Занятиях спортом;
- Прогулках;
- Фитнесе.
Обострение происходит, когда сдавливается корешок нерва между позвонками.
К характерным признакам радикулопатии поясничного отдела относят:
- Синдром натяжения спинных мышц;
- Искривление позвоночника;
- Болезненность в спине;
- Нарушение чувствительности;
- Тянущая боль в бедрах, ягодицах или икрах;
- Слабость в ногах;
- Нарушение походки.
Обратите внимание! При появлении выше указанных симптомов следует, обязательно обратится за квалифицированной помощью.
Чем опасно заболевание?
Сдавливание корешков спинномозговых нервов происходит при дегенеративных заболеваниях позвоночника или травме. В здоровом организме, радикулопатии не бывает. Самая часто встречаемая причина радикулита – это прогрессирование остеохондроза.
При появлении простреливающей, острой боли в пояснично-крестцовом отделе, нужно немедленно принять меры. Если не лечить заболевание, возможно развитие серьезного осложнения, такого, как полное обездвиживание нижних конечностей.
Самолечением заниматься не стоит. Этот способ может ухудшить состояние.
В случае приступа радикулита, рекомендуется обратиться к неврологу и получить грамотное лечение.
Помните! Радикулопатия может сделать из человека инвалида.
Когда развивается паралич нижних конечностей, восстановить их функцию будет невозможно.
Диагностика
Радикулит является серьезной проблемой современного общества. Это заболевание существенно ухудшает качество жизни людей, является медико-социальной проблемой, часто приводит к инвалидности. При возникновении симптоматики радикулопатии, стоит незамедлительно обратиться к врачу.
Невролог проведет опрос больного, выяснит, имеются ли заболевания позвоночника. Эти данные позволяют уточнить форму заболевания: первичная или вторичная. Доктор осмотрит пациента, выявит локализацию боли, факторы при которых появляются неприятные ощущения.

При осмотре определяются расстройства чувствительности: ощущение мурашек, онемения, дискомфорта в нижних конечностях. При тяжелой степени болезни, может отсутствовать чувство боли, в ответ на раздражитель Часто не ощущается тепло, холод.
В зависимости от степени заболевания, нарушения будут разные. Врач проводит неврологическое обследование.
Исследуется работа черепных нервов, функции различных отделов головного мозга, работа периферических нервов – двигательная, чувствительная иннервация. Невролог пальпирует позвоночник, определяет, есть ли искривления, например, сколиоз, который провоцирует развитие радикулопатии, врач мануально исследует мышцы спины, определит наличие спазма. Проверит, нормально ли они осуществляют свою работу.
Затем доктор назначает лабораторные и инструментальные методы диагностики.
Из анализов сдается кровь, по ней определят активный воспалительный процесс в организме. Достаточно информативны при радикулопатии инструментальные способы выявления заболевания.
Рентгенографическое исследование – снимки делаются, как правило, в двух положениях сбоку и прямо. Этот вид обследования выявляет костную патологию позвоночного столба. Особенно актуально это в стадии прогрессирования заболевания, когда имеются выраженные нарушения.
Компьютерная томография выявляет заболевания костей, в данном случае, позвонков.
Этот метод позволяет выявить болезнь на ранней стадии, когда изменения в костной системе минимальны. На ранних стадиях можно обнаружить протрузию, спондилоартроз, остеохондроз – те заболевания, которые приводят к радикулопатии.
Магнитно-резонансная томография – метод обладает высокой точностью и информативностью результатов, позволяет осмотреть окружающие ткани, спинной мозг, спинномозговые нервы, их состояние. Что при радикулите является очень важным моментом, так как, поражается периферический нерв. Этот метод определяет состояние спинномозгового корешка, степень сдавливания, состояние волокна.
В зависимости от тяжести поражения, подбирается правильное лечение.
Подробнее о диагностике крестцово-поясничной радикулопатии, можно узнать из следующего видео:
Лечение
При появлении радикулита, нужно принимать меры как можно быстрее. Важно быстро снять обострение и закрепить результат. Для этого применяется комплексный подход.
Только использование нескольких методов лечения окажет положительное действие и избавит от боли.
Часто без лекарственных средств, при радикулопатии не обойтись. Врачи назначают нестероидные противовоспалительные средства. Особенно часто применяются препараты нового поколения – мелоксикам, целекоксиб. Они снимают воспалительную реакцию и дополнительно оказывают анальгезирующее действие.
Можно применять в виде мазей, уколов, таблеток – в зависимости от тяжести симптоматики.
Обезболивающие препараты используются для снятия сильного болевого синдрома.
Миорелаксанты используются для снятия спазма мышц и уменьшения сдавливания корешка нерва.
Витамины группы В назначаются в виде уколов, улучшают нервную проводимость, положительно влияют на спинномозговые нервы.
Стоит помнить, что любые лекарственные средства имеют значимые побочные эффекты. Особенно часто они проявляются при длительном, неконтролируемом приеме. НПВС вызывают опасные кровотечения: обостряется гастрит и геморрой.
Эту процедуру может выполнять только врач и по строгим показаниям. Блокаду лучше делать в стационаре, с отделением интенсивной терапии. Допускается и амбулаторное проведение манипуляции знающим доктором. Суть методики заключается в том, что уколом анестезирующего препарата рядом с поврежденным нервом снимается сильный болевой синдром.
Чтобы правильно выбрать точку, используют аппарат – нейростимулятор, он позволяет определить место положения нерва и укол мгновенно оказывает обезболивающее действие. Анестетики для процедуры используются разные, в государственных медицинских учреждениях обычно берут Новокаин. В частных клиниках часто применяются гормональные препараты, например, Дипроспан.
Помните! Блокада не вылечивает заболевание, а лишь снимает сильную боль.
Пациент ошибочно предполагает, что резкое облегчение состояния избавило его от болезни. Лечение должно быть комплексное с другими методами.
Иначе, после прекращения действия препарата боль вернется, постоянно делать блокады не рекомендуется. Основная опасность: патология продолжает прогрессировать в скрытом виде. Новый приступ радикулита будет значительно сильнее.
Совместно с другими методиками, используются физиотерапевтические способы лечения. Применяется электрофорез с различными препаратами, которые местно лучше всасываются. Диадинамическими токами происходит воздействие на нерв, купируется болевой синдром, улучшается кровоснабжение пораженной области, что способствует быстрой регенерации. Ослабить воспалительный процесс и снять боль можно с помощью ультрафиолетового излучения.
Этот метод обязательно стоит использовать при радикулите. Для позвоночника очень важна двигательная активность, которой очень мало у современного человека. Упражнения лечебной физкультуры следует делать ежедневно. Темп подбирается индивидуально, в зависимости от тяжести состояния, главное, чтобы он был не слишком быстрым.
Для эффективности следует выполнять полный круг упражнений. Занятия лечебной гимнастикой не повредят и здоровым людям, для профилактики проблем с позвоночником.
Упражнений достаточно много. При обострении процесса можно выполнять комплекс только лежа. Не стоит заниматься через боль. После купирования синдрома, список разрешенных манипуляций расширяется.
Важно проконсультироваться с врачом, он назначит необходимый спектр и курс занятий.
Рефлексотерапия обязательно должна применяться совместно с другими процедурами. Процедура часто хорошо снимает болевой синдром. Рекомендуется курс из нескольких процедур. Можно проводить и в период обострения заболевания. Когда наступает ремиссия, используют для профилактики.

В качестве разновидности рефлексотерапии, используется и вакуум, посредством баночного массажа. На пораженном участке улучшается кровообращение, питание.
Проводится и электроимпульсная терапия: на специальные точки организма воздействуют слабыми импульсами электрического тока, процедура безболезненна, снимает болевой синдром.
Самый современный метод рефлексотерапии – это воздействие на активные точки лазером. При помощи него улучшается кровообращение в пораженной зоне, снимается спазм мышц, купируется боль.
Обычно эта методика применяется при стихании активного воспалительного процесса. Можно применять массаж для продолжения лечения.
Процедура выполняется руками массажиста или с помощью различных приборов. Для проведения ручного массажа, нужно обращаться в медицинские центры.

С помощью дополнительных приборов, например, тренажера Древмасс, массаж можно проводить самостоятельно.
Эта процедура снимает спазм, улучшает кровоснабжение пораженной области, ослабляет сдавливание спинномозгового корешка. Древмасс сочетает в себе преимущества массажа и лечебной физкультуры, при этом, лишен их недостатков.
Он воздействует и на причину радикулопатии, устраняет заболевание позвоночного столба.
Тренажер Древмасс
Проблемы с позвоночником возникают при нарушении базовых принципов, которые необходимы для поддержания здоровья спины. При гиподинамии, постоянном положении сидя или стоя, нарушается кровообращение в поясничном отделе позвоночника.
Ослабевает мышечная ткань спины, не происходит нужного вытяжения позвоночника. В результате развиваются заболевания. Формируется остеохондроз, спондилоартроз, грыжи, которые затем приводят к радикулопатии.
Тренажер позволяет бороться с этими заболеваниями. Он воздействует на причину состояния.
Снимает боль, улучшает кровообращение в пораженной зоне, осуществлять вытяжение позвоночника. Постоянное применение помогает снимать спазм и укреплять мышцы. Синдром больше себя не проявляет.
Древмасс удобен в использовании, процедуру реально выполнить самостоятельно, без посторонней помощи.
Для получения результата, достаточно 5 – 10 минут в день. Использовать тренажер может вся семья: от детей до стариков.
Профилактика
Чтобы предотвратить радикулит, важно вовремя выявить и вылечить заболевания позвоночника. Правильная осанка, регулярные физические нагрузки – правильная стратегия.
Сон должен быть на твердой поверхности: желательно наличие ортопедического матраса.
Рекомендуется заниматься спортом по мере возможности, выполнять упражнения лечебной гимнастики.
Основа правильной профилактики синдрома – тренажер Древмасс. В качестве превентивного метода и для предупреждения обострений он достаточно эффективен. Это медицинское изделие: прибор апробирован медиками и получил сертификат соответствия.
Лучше потратить десять минут ежедневно на профилактику болезни, чем потом долгие годы лечить ее и осложнения.
Закажите Древмасс сегодня и приступайте к занятиям.

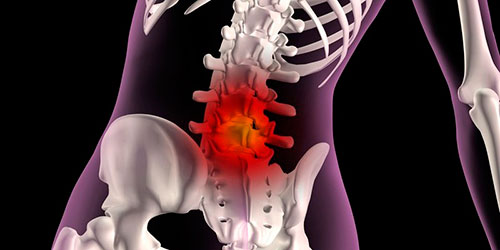
Дискогенная радикулопатия — это один из синдромов, развивающихся на фоне поражения позвоночных структур. Он характеризуется течением воспалительного процесса в тканях спины, что приводит к компрессии (сдавливанию) нервных корешков. Подобные процессы чаще диагностируются в пояснично-крестцовом отделе позвоночника, так как на эту часть спины приходится максимальная нагрузка.
Этиология
Исследователи выделяют следующие основные причины развития дискогенной радикулопатии:
- Возрастные изменения. По мере взросления человека ткани организма теряют прежнюю эластичность, что приводит к постепенному разрушению внутренних структур.
- Травмы позвоночника. Они запускают дегенеративные процессы, из-за которых постепенно разрушается костная структура.
- Патологии позвоночника, вызывающие деформацию или смещение дисков. К ним относятся грыжи, остеохондроз, сколиоз, спондилез.
Дискогенная радикулопатия реже возникает под влиянием следующих факторов:
- малоподвижный образ жизни;
- гормональный дисбаланс и другие нарушения в обменных процессах;
- течение хронического воспаления в тканях спины;
- онкологические патологии, затрагивающие позвоночник;
- операции на позвоночнике;
- частые и продолжительные физические нагрузки;
- врожденные аномалии развития организма;
- избыточный вес.
В группу риска развития дискогенной радикулопатии входят люди с неправильной осанкой. Также к появлению синдрома могут привести другие факторы.
Клиническая картина
В зависимости от зоны поражения выделяют несколько типов дискогенной радикулопатии. Чаще синдром поражает пояснично-крестцовый отдел. Это обусловлено анатомическими особенностями и образом жизни человека.
Дискогенная радикулопатия пояснично-крестцового отдела, известная как радикулит, подразделяется на:

- Люмбаго. Развивается на фоне физических перегрузок или переохлаждения организма. Люмбаго характеризуется перенатяжением мышечных волокон, составляющих поясничный отдел.
- Ишиалгия. Эта форма радикулопатии возникает из-за защемления нерва, составляющего крестцовое сплетение. Ишиас характеризуется резкими приступами боли, по ощущениям напоминающими удар током. Развитие синдрома сопровождается снижением подвижности туловища.
- Любоишелгия. Характеризуется постепенным нарастанием соединительной ткани на межпозвоночные диски. Любоишелгия вызывает интенсивную боль, которая не проходит в течение суток.
Дискогенная радикулопатия на начальной стадии развития создает незначительный дискомфорт в пояснице. По мере прогрессирования синдрома возникает приступообразная или постоянная боль. У молодых людей она иррадирует в ногу, а у пожилых людей — локализуется в пояснице.
В зависимости от характера поражения клиническая картина при радикулопатии дополняется следующими явлениями:
- слабость мышц;
- изменение походки;
- снижение чувствительности кожи в районе поясницы вплоть до полного онемения;
- появление трофических язв в зоне поражения;
- повышенное или пониженное потоотделение.
Несмотря на то, что развитие синдрома сопровождают характерные признаки, прежде чем приступать к лечению, необходимо провести обследование пациента.
Диагностика
Диагностика радикулопатии основывается на:
- сборе информации о состоянии пациента, симптомах;
- пальпации, в ходе которой выявляется напряжение мышц спины;
- результатах рентгенографии, МРТ, КТ и других инструментальных методов обследования, которые помогают выявить патологию, вызвавшую деформацию или смещение дисков.
Обследование пациента проводит невролог. При необходимости прибегают к другим диагностическим мероприятиям.
Лечение
Основу лечения деформации межпозвоночных дисков составляет медикаментозная терапия, предусматривающая применение нестероидных противовоспалительных препаратов:
Препараты этой группы снижают интенсивность болевого синдрома. В крайних случаях пациента обездвиживают с целью уменьшения нагрузки на позвоночный столб. При интенсивных болях внутримышечно вводятся блокаторы синдрома.
Помимо противовоспалительных препаратов в лечении дискогенной радикулопатии применяются:
- анальгетики;
- миорелаксанты;
- антидепрессанты и антиконвульсанты;
- глюкокортикостероиды;
- витамины группы В.
Медикаментозная терапия часто дополняется следующими процедурами:

- Массаж. Он устраняет мышечный спазм и нормализует кровообращение в проблемной зоне, благодаря чему улучшается подвижность позвоночника, купируется боль.
- Иглоукалывание. Метод позволяет восстановить прохождение импульсов по нервным отросткам.
- Лечебная гимнастика. ЛФК также улучшает кровообращение в поясничном отделе и позволяет восстановить анатомически правильное положение позвоночника.
В крайних случаях назначается операция. Показаниями к проведению хирургического вмешательства считаются:
- межпозвоночная грыжа;
- сильное защемление нервов;
- нарушение работы органов малого таза;
- новообразования различного характера.
Дискогенная радикулопатия не всегда поддается полному излечиванию. Конечный результат зависит от характера причинного фактора, вызвавшего нарушения в структуре позвоночника. Поэтому пациентам необходимо соблюдать предписанные врачом рекомендации и избегать физических перегрузок.
Комплекс симптомов, появляющихся при раздражении или сдавливании пучка нервных волокон, идущих от спинного мозга к конечностям – это тяжелая патология, спровоцированная грыжей межпозвоночного диска.
Радикулопатия , что это такое?
История болезни каждого, кто подвержен болям от радилукопатии в шее или пояснице, содержит перечень многочисленных сбоев в работе систем и органов, которые в совокупности своей привели к появлению тяжелых поражений позвоночника. Возраст, гиподинамия, нарушения обмена веществ, повлекшие за собой расстройства важнейших органов и систем, травмы и переохлаждения, слабость иммунной системы – все это приводит к системным нарушениям нормальной работы организма.
Раздражение или сдавливание корешков спинного мозга, которое называют термином радикулит, всего лишь внешние симптомы других заболеваний, остеохондроза или грыжи межпозвонкового диска, ставшей его прямым следствием. Разнообразие основных причин (от травм позвоночника и заболеваний внутренних органов до опухолей периферической нервной системы) – свидетельство несамостоятельности радикулопатии, невозможности ее лечения, как отдельно взятого заболевания.
Традиционно радикулопатией называют комплекс симптомов, возникающих при поражении пучка нервных волокон, что для неспециалиста и является названием болезни.
Причины дискогенной радикулопатии
Болевые ощущения при радикулопатии вызваны не только очевидными основаниям, которые можно диагностировать, но и целым комплексом нарушений в организме, при котором возникают нарушения в работе систем и органов (обмена веществ, эндокринной системы, пищеварения, кровообращения), приводящих к появлению заболеваний позвоночника и его тяжелых патологий. Дискогенная радикулопатия обычно связывается с дегенеративно-дистрофическими изменениями межпозвоночного диска, но причины радикулита могут быть различными.
Основной причиной любой радикулопатии считается остеохондроз позвоночника, прямым следствием которого является протрузия или грыжа межпозвонкового диска. Поводом к появлению остеохондроза становится целый ряд объективных причин, в том числе:
- нарушения обмена веществ и минерально-витаминного баланса,
- дегенеративно-дистрофические процессы в связочном аппарате и дисках, как следствие нарушений,
- сопутствующие факторы (физические нагрузки, гиподинамия, переохлаждения),
- сосудистые патологии,
- генетическая неполноценность позвоночника в приспособленности к вертикальному положению.
Все это в совокупности приводит к остеохондрозу, слабости мышц, костным патологиям, результатом чего становятся деструктивные процессы в межпозвоночных дисках, принимающих на себя роль природного амортизатора при нагрузке на позвоночник.
Отсутствие прежних свойств позвонков становится причиной протрузии, а затем и межпозвоночной грыжи. Данное заболевание, в основном, и есть следствие протрузии диска или его грыжи.
Симптомы патологии
Основным симптомом двух видов радикулита является боль, иногда настолько сильная, что пациенты не могут ни работать, ни спать. Чаще всего, именно нестерпимая боль становится предпосылкой обращения за врачебной помощью, что хуже всего – после того, как перепробованы все доморощенные средства для ее снятия, которые в этом случае не приносят практически никакого результата.
Радикулопатия к этому времени приобретает дополнительные симптомы, характерные для места локализации, так что врачу обычно не составляет труда определить, в каком именно месте произошло защемление.
Виды заболевания
Существуют две основные формы радикулита – дискогенный и вертеброгенный. Различие этих форм состоит в зоне поражения. При вертеброгенном поражается позвонок, при дискогенном – межпозвоночный диск.
Вертеброгенный радикулит всегда является вторичным поражением на фоне уже сформированного стеноза фораминального отверстия, через которое проходят спинномозговые корешки. Такое состояние всегда более тяжелое, чем при дискогенном, где симптом заболевания – результат деформации хрящевой ткани межпозвоночного диска.
Вопреки распространенному мнению, локализация болевых симптомов радикулита не всегда располагается в пояснично-крестцовом отделе, термин радикулопатия (радикулит) применяется для обозначения вида тяжелого заболевания, возникающего в результате сдавливания спинномозгового корешка или его раздражения.
Поражение может касаться одного или нескольких пучков нервных волокон, отходящих от позвоночника, располагаться в любом из его отделов, быть вызвано комплексом причин. Его суть – сильнейший болевой синдром, вызывающий временную нетрудоспособность человека.
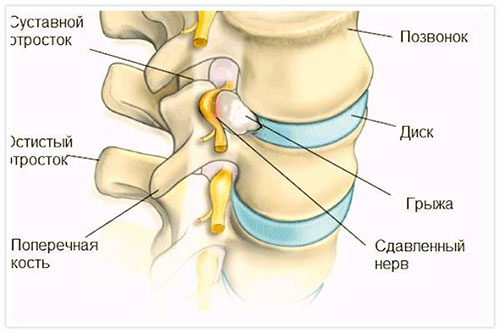
Ущемление нервных волокон при дискогенном радикулите сопровождается воспалительным процессом и отечностью тканей, в то время как вертеброгенный является ущемлением в мелком отверстии, которое патологически сужено. В зависимости от того, в каком отделе позвоночника раздражаются нервы при дегенеративной болезни позвонка, дискогенная радикулопатия, как и вертеброгенная, носит название шейной, грудной или пояснично-крестцовой.
Характеризуется болями в шее, которые усиливаются при резких движениях. Усиление болевого симптома отмечается в утреннее время, и часто списывается на неудобное положение во сне или результат сквозняка. В запущенном состоянии, без соответствующего лечения, шейный радикулит способен давать обманную симптоматику, которую принимают за инфаркт миокарда.
Радикулит грудного отдела сопровождается опоясывающей болью с локализацией за грудиной или в районе нижних ребер. По симптоматике он очень похож на стенокардию. Грудная радикулопатия распространена не так часто, как шейная или поясничная.
Результатом запущенных радикулопатий могут стать шаркающая походка, деформирование позвоночного столба, лордозы и кифозы, наклоны в сторону поражения, нарушения кровообращения, парестезии и параплегии, значительное понижение мышечного тонуса, ослабление мышц.
Традиционное заблуждение о преимущественной локализации радикулита в пояснично-крестцовой области основано на том, что он переходит в приобретенную форму в запущенном состоянии. Периодически повторяющиеся приступы сопровождаются болями не только в пояснице, но и в ягодицах и нижних конечностях. При дискогенной радикулопатии нестерпимая боль может не стихать в течение долгих мучительных часов. Радикулопатия L5 встречается чаще других, потому что именно на крестце сосредоточена вся нагрузка от веса тела.
При повреждении L4, L5, S1 часто встречается такое явление, как имитирующие боли. В этом случае болевая симптоматика напоминает аппендицит, перитонит, синдром раздраженного кишечника, почечную колику, почечную недостаточность.
Методы лечения
Хирургическое лечение радикулита применяется не часто. В большинстве случаев, его лечат при помощи традиционных методов терапии. Техника лечения радикулита давно разработана, и при своевременном обращении дает хорошие результаты.
Медикаментозная терапия заключается в приеме препаратов противовоспалительного ряда, которые при этой патологии оптимально использовать в форме инъекций. Противоотечные препараты точечного действия снимают отек, который является дополнительным фактором усиления болевого синдрома.
К сожалению, радикулопатиию многие больные пытаются лечить самостоятельно и тем самым заболевание может перейти в запущенную форму. Для успешного лечения важно вовремя обратиться к врачу.
Выздоровления можно добиться быстрее, если точно установлен диагноз. При четко установленной причине радикулопатии возможно направленное устранение причины, ставшей непосредственным провокатором приступа.
Консервативная терапия данного заболевания основана, кроме медикаментозной, на комплексе физиотерапевтических процедур, лечебной гимнастике, иммобилизации поврежденного отдела, мануальной терапии, растираниях, растяжке позвоночника, иглоукалывании, использовании специальных пластырей.
Существуют и проверенные методы народной медицины, которые нельзя применять в качестве самостоятельного метода лечения, но можно использовать, как составную часть традиционного комплексного метода.
Читайте также:


