Денервация фасеточных суставов на поясничном уровне что это


Радиочастотная денервация позвоночника - Ожидание vs Реальность
Когда внезапно хирург-ортопед предложил дочери такую процедуру, как неведомая "радиочастотная денервация" (РЧД),начала лихорадочно гуглить, и поняла, что отзывов реальных пациентов кот наплакал, их практически нет. Врач, предложивший проделать это почти бесплатно ( по квоте), не соизволил , как обычно, что то внятно объяснить (бесплатно ж) .
От спасительного гугла же можно было узнать, что РЧД , конечно, не лечит, это чистый паллиатив - нервные окончания, проводящие боль из позвоночника просто "выключают" разрушая их (нервные окончания) точечными "уколами" тока. Операция современная, малоинвазивная, только минимальные проколы.
Правда, вопреки мифам, нервные клетки все же склонны к восстановлению и боль через некоторое время вернется, но согласитесь несколько месяцев, а если повезет и лет без постоянного глотания обезболивающих и прочих сопутствующих препаратов и процедур - это почти счастье для человека испытывающего постоянные боли.
Показания к данной операции на сайтах разных клиник разнятся, но в среднем арифметическом следующие
Боли в шейном, грудном и поясничном отделах позвоночника и в копчике не менее 6 месяцев.
Нестойкий эффект или отсутствие от консервативной терапии или его отсутствие.
Уменьшение боли после проведении диагностической блокады. Отсутствие улучшения после физиотерапии.
Хронические болевые синдромы при:
Артроз межпозвонковых суставов (спондилоартроз);
Неоперабельные формы рака;
Хронические головные боли;
Болевые синдромы при заболеваниях позвоночника;
У дочери как раз случай №1- 2 и № 6-7. - отсутствие эффекта и хронические боли.
Радиочастотная денервация заманчиво обещает:
- полное исчезновение, либо уменьшение болевых ощущений сразу после вмешательства;
- наличие длительного эффекта, продолжительность которого от пары месяцев может доходить до нескольких лет.
Квота квотой - анализы пришлось сдавать быстро и платно в этой же клинике. по списку ниже:

Стационар, то бишь койко-место и прочее, тоже нужно оплатить. Госпитализировали с утра в понедельник. Операция была назначена на следующий день, вторник. Ночевать домой никого из уговоренных на эту процедуру уже не выпустили (всего трое пациентов) . С вечера запретили кушать до окончания операции (мышцы ведь будут расслаблены, всякое может случиться) . Заполучив пациентов в стационар мед.сестра объявила о необходимости компрессионных чулков и тут же предложила приобрести за 2000 рублей. Давно не удивляюсь коммерческой жилке наших медиков, а чулки купила в аптеке за углом этой же больницы за 800.
Утром, надев те самые чулки и как положено голодная, дочь ожидала чудес от нашей медицины. С ней в палате еще девушка лет 30-ти, в соседней - паренек (мда, очень помолодели позвоночные проблемы). Первого взяли парня. В целом операция идет около 40 мин.- 1 час. Потом увели дочину соседку. Дочь пригласили последней, уже после 12-ти .
Пробыла она в операционной час. Пациент находится в сознании, обезболивание местное, боли от проколов не было. Отключали нервы ей в шейном и грудном отделах позвоночника. Врач постоянно поддерживает беседу с пациентом, что бы оценивать его состояние. Не знаю, что там такое ей вводили для обезболивания, но доча ничего внятно по операции рассказать не может, кроме того, что было не больно, и после ее окончания проспала еще два часа.
В интернете пишут, что это малоинвазивное вмешательство , после которого отпускают домой буквально через пару часов. Как бы не так. Всех троих прооперированных в этот день выписали только через двое суток, в четверг. То ли доктор так волновался за пациентов, то ли платность стационара сыграла роль, вот уж не знаю. Но дело в том, что никаких волшебных изменений в своем состоянии дочь (как впрочем и ее соседка по палате) не почувствовала, мало того, ей стало хуже - к болям присоединилась сильнейшая слабость, разбитость в теле. Такое состояние длилось почти неделю после выписки. А потом, увы, все вернулось на круги своя..
За это время я буквально проштудировала имеющуюся в интернете инфу о денервации, ее очень немного, но вся она сказочно-радужная. Эффективность обещается в 85 процентов! То ли мы попали в эти злополучные 15, то ли эффект у нас так сильно отсрочен, то ли квалификация доктора оказалась не на высоте , вот не знаю, но отзыв пишется мной спустя месяц, и через месяц могу точно сказать - эффект от РЧД у нас - нулевой, боли никуда не пропали, все по прежнему. На сайтах клиник, которые делают операцию РЧД пишут, что в некоторых случаях эффект может быть сильно отстрочен, до 1, 5-2-х месяцев. Ну. не знаю, посмотрим, пока ничего не предвещает, если что то случится отзыв недолго изменить.
Еще вычитала, что перед проведением денервации должна проводится диагностическая блокада для оценки эффективности. Естественно, нам об этом никто из врачей не рассказывал, и никакие диагностические блокады не проводил.
А вот физические нагрузки доктор все же рекомендовал свести к минимуму в течении двух недель (в интернете от 10 дней до месяца) , затем можно продолжать обычный образ жизни - бассейн, спортзал и прочее. Так что, через две недели дочь уже ходила в бассейн в прежнем режиме ( а может и не стоило?)
Операцию РЧД в наших клиниках взяли на вооружение сравнительно недавно. Специально погуглила стоимость - в Москве и Подмосковье около 35-50 тысяч. Если будет необходимость и желание пройти подобную процедуру, или вам ее предлагают - учитывайте все нюансы - , не торопитесь, тем паче, если делать платно. Вот ссылка на одном из сайтов обоснования финансовой выгоды лечебных учреждений применяющих метод РЧД. Есть о чем подумать.









Актуальность
Боль в спине – это не только страдания людей, но и большие социально-экономические потери. Согласно данным эпидемиологических исследований, проведенных в странах с развитой экономикой и медициной, более 70 % пациентов на первичном приёме жалуются на недомогание, связанное с заболеванием позвоночника. Это вызвано широкой распространённостью патологических состояний позвоночника, именуемых врачами как остеохондроз, спондилоартроз, спондилез и др. В последние десятилетия у врачей различных специальностей значительно вырос интерес к проблемам вертеброгенной боли, методам её изучения, способам профилактики и лечения. С одной стороны разработка новых инструментов, имплантов, методов хирургической коррекции патологически измененного позвоночника позволяет хирургии находится на вершине технического прогресса, а с другой – вертебролог сегодня сталкивается с проблемой выбора оптимального для пациента метода хирургического лечения [2,3].
Оперативное вмешательство по поводу вертеброгенной боли в настоящее время почти исключительно сводится к спондилодезу. Однако, в декабре 2001 года Шведская научная группа по изучению поясничных болей (Swedish Lumbar Spin study Group) опубликовала результаты проспективного рандомизированного исследования. Было обследовано 294 пациента с хроническими болями дегенеративной этиологии, исключая случаи специфических рентгенологических диагнозов, таких как спондилолистез. В этом исследовании было обнаружено, что у пациентов получавших оперативное лечение в виде спондилодеза, через 2 года после операции функциональная оценка была ниже, а болевая - выше, чем у неоперированных пациентов. В свете этого встаёт вопрос о целесообразности проведения объёмных оперативных вмешательств пациентам с вертеброгенной болью [2].
За прошедшие годы был предложен ряд малоинвазивных методов лечения спондилогенного болевого синдрома путём разрушения нервной ткани, в том числе, метод радиочастотной денервации (РЧД). Этот метод в настоящее время является альтернативой травматичным медицинским вмешательствам на шейном, грудном и поясничном отделах позвоночника при возникновении у пациентов вертеброгенной боли и неэффективности консервативной терапии.
Материалы и методы
Под нашим наблюдением находились 245 пациентов ( 150 женщин и 95 мужчин ) в возрасте от 21 до 69 лет (средний возраст – 54,3 года). Поводом для обращения к врачу являлись жалобы на боли в шейном ( 18 больных), грудном ( 19 больных ) и поясничном ( 208 больных ) отделах позвоночника.
Всем больным проводилось лучевое обследование, включающее рентгенографию позвоночника в двух проекциях (при боли в шее и поясничной боли дополнительно проводились функциональные пробы), в сомнительных случаях для исключения диско – радикулярного конфликта назначалась МРТ или КТ пораженного отдела. На рентгенограммах в случае дегенеративных изменений межпозвонковых дисков и суставов выявлялся субхондральный склероз замыкательных пластин позвонков, снижение высоты межпозвонкового промежутка, склерозирование и деформация суставных поверхностей, нарушение их конгруэнтности, возможно развитие унко-вертебрального артроза [4], (рис. 1).
Оценка интенсивности болевого синдрома проводилась при помощи карты болевого аудита, максимальный уровень боли в которой соответствует 100 баллам.
Также пациентам проводилось исследование биомеханики шейного и поясничного отделов позвоночника при помощи трёхмерного анализатора движений Zebris 3-D Motion Analyzer (Zebris medizintechnik, Германия) (рис. 2). У пациентов было обнаружено нарушение биомеханики шейного и поясничного отделов позвоночника, что выражалось в ограничении разгибания и асимметрии амплитуды наклонных и ротационных движений.
Всем больным проводилось консервативное лечение в амбулаторных условиях. В терапевтический комплекс включалось медикаментозное лечение (нестероидные противовоспалительные препараты, витаминотерапия, биостимуляторы и т.д.), параартикулярные блокады - с диагностической и лечебной целью (с обязательным введением стероидоных препаратов – дипроспан 1,0 мл), физиотерапия, массаж, корсетотерапия, психотерапия. При недостаточной эффективности консервативной терапии или кратковременности эффекта больным была выполнена радиочастотная деструкция фасеточных нервов. Учитывая особенности клинических проявлений дегенерации межпозвонковых суставов, нами были определены следующие показания для изолированной радиочастотной деструкции фасеточных нервов: длительная боль в шейном/грудном/поясничном отделе позвоночника (более 6 месяцев); обострение боли в позвоночнике после разгибания и ротации головы/туловища, длительного фиксированного положения головы/туловища (например, работы на компьютере); усиление боли в позвоночнике при глубокой пальпации суставов; отсутствие признаков компрессии корешков (неврологического дефицита); отсутствие улучшения после физиотерапии; значительное уменьшение боли в шее/пояснице после параартикулярной блокады на одном или нескольких уровнях; соответствие клиники рентгенологическим находкам (спондилоартроз); интенсивность боли по шкале болевого аудита более 15 баллов.
Также нами были определены общие противопоказания для выполнения РЧД: зависимость от наркотических и седативных препаратов, алкоголя, наличие социальных и психологических факторов, определяющих восприятие боли, возрасте моложе 18 и старше 80 лет, перенесенные ранее операции на позвоночнике, расстройства спинального кровообращения в анамнезе [2].
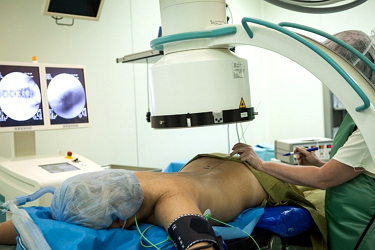
Манипуляция выполнялась в условиях операционной. В положении больного на животе при РЧД на грудном и поясничном уровнях и на спине при выполнении РЧД на шейном уровне, под местной анестезией раствором новокаина 0,5% - 10,0 мл под контролем электронно-оптического преобразователя производилась пункция параартикулярной области в зоне нахождения нервов, идущих к суставной капсуле. Как правило, одномоментно проводили пункцию на трех - четырех уровнях (рис. 3). Положение иглы контролировалось в двух проекциях (рис. 4).
Затем, для идентификации корректного положения иглы, с помощью радиочастотного генератора Stryker Interventional spine MultiGen RF Console (рис. 5) или генератора RFG-3C PLUS фирмы RADIONICS проводилась электростимуляция фасеточных нервов с частотой 50 Гц. Пациент должен был испытывать ощущения покалывания в области соответствующего фасеточного сустава в диапазоне между 0,4 и 0,6 В. Далее частоту снижали до 2 Гц и наблюдали мышечные сокращения в конечностях, отсутствие которых указывало на корректное положение электрода. С целью анестезии в зону предполагаемой деструкции вводилось 0,5 % раствора новокаина (не более 2,0 мл) и осуществлялась собственно радиочастотная деструкция.
Больные манипуляцию переносили хорошо. В течение тридцати минут после денервации они соблюдали постельный режим, в это время проводилась противовоспалительная терапия (ксефокам 8 мг в/м). Затем больным разрешалось вставать. Пациенты выписывались под амбулаторное наблюдение невролога в этот же день. На амбулаторном этапе проводилось восстановительное лечение (лечебная гимнастика верхних и нижних конечностей), противовоспалительная терапия. В течение 4-6 недель рекомендовалось исключение тяжёлых физических и спортивных нагрузок. Больным рекомендовалось приступить к работе через 7 – 14 дней после манипуляции.
Результаты лечения пациентов методом радиочастотной денервации сравнивались с результатами консервативного лечения пациентов со спондилоартрозом позвоночника. В данную группу входило 106 пациентов (64 женщины и 42 мужчины) в возрасте от 24 до 65 лет. 8 пациентам проводилось лечение по поводу болей в шейном отделе, 9 – в грудном, 89 - в поясничном отделе позвоночника. В комплекс консервативного лечения входило применение медикаментозных препаратов: НПВС (диклофенак, мелоксикам, лорноксикам), мышечные релаксанты (мидокалм), антидепрессанты, витамины. Всем пациентом проводилось физиотерапевтическое лечение, ЛФК, массаж.
Результаты
Мы не отметили никаких осложнений ни во время операции, ни в раннем, ни в позднем послеоперационном периодах. После радиочастотной деструкции в течение 1-2 недель в 79 % случаев пациенты на фоне значительного уменьшения интенсивности болевого синдрома продолжали жаловаться на чувство тяжести в зоне манипуляции. Через 3-6 недель это чувство исчезало.
Эффект от денервации мы оценивали перед выпиской больного на работу, через 1 месяц, 6 месяцев, 1 год и 1,5 года с момента РЧД.
Результаты манипуляции были разделены на три группы: хороший – отсутствие боли, удовлетворительный – отсутствие боли в покое, значительное снижение её интенсивности при движениях, отсутствие необходимости приема анальгетиков и неудовлетворительный – сохранение интенсивности болевого синдрома на прежнем уровне.
При оценке результатов в ранний срок после манипуляции во всех случаях было отмечено уменьшение болевого синдрома, в среднем, на 36 баллов по шкале болевого аудита как в соответствующем отделе позвоночника, так и в конечностях. Через месяц хороший исход заболевания был отмечен у 101 (41 %), удовлетворительный – у 137 (56 %), неудовлетворительный – у 7 (3 %) пациентов. Таким образом, через месяц после манипуляции улучшение состояния наступило у 97 % больных. Через 6 месяцев распределение исходов заболевания осталось примерно таким же. Через год проведен анализ результатов лечения у 195 больных: хороший исход отмечен у 62 (32 %), удовлетворительный – у 117 (60 %), неудовлетворительный – у 16 (8 %) пациентов. Положительные результаты сохранились у 92 % больных, хотя снизилась доля хороших и увеличилась доля удовлетворительных оценок. Через 1.5 года мы наблюдали 180 больных, у 143 из них боли возобновились практически с прежней интенсивностью.
По шкале оценки боли установлено, что до операции интенсивность болевых ощущений составляла 47,1 ± 6,9 балла, через 3 дня – 11,4 ± 3,5 балла, через 1 месяц – 6,9 ± 4,1 балла, через 6 месяцев – 7,7 ± 3,8 балла, через 1 год – 8,5 ± 4,3 балла, через 1,5 года – 37,7 ± 3,3 балла. По всей видимости, произошла реинервация позвоночных сегментов и в эти сроки возможно повторение радиочастотной деструкции. Повторно манипуляция была выполнена 47 пациентам с выраженным положительным эффектом.
В свою очередь, в группе контроля до проведения консервативной терапии интенсивность боли составляла 46,3 ± 5,3 балла, по окончании лечения – 21,7 ± 4,2 балла, через 6 месяцев – 39,5 ± 3,2 балла, через 1 год – 45,4 ± 5,6 балла (рис. 6).
Таким образом, очевидным является не только более высокая по сравнению с консервативной терапией эффективность РЧД, но и более длительный период ремиссии после выполнения процедуры.
Исследование биомеханики шейного и поясничного отделов позвоночника до и через месяц после операции показало, что в значительной степени увеличивается амплитуда и скорость движений в позвоночных сегментах.
Максимальный уровень сгибания в поясничном отделе позвоночника увеличился в среднем на 33 градуса (с 25 ± 3,4 градусов до 58 ± 5,1 градусов (p
Одна из частых жалоб больных – боль в спине. Возникать она может вследствие разных причин. Чаще болевой синдром связан с изменениями в мышцах, связках и суставах, межпозвоночных дисках. Спондилоартроз (один из видов остеоартроза) наиболее часто приводит к возникновению болевого синдрома и разрушению суставов.
Для лечения боли используются противовоспалительные препараты и миорелаксанты. В случае отсутствия эффекта применяют радиочастотную денервацию позвоночных суставов, возможные осложнения, противопоказания и описание которой будут рассмотрены ниже. 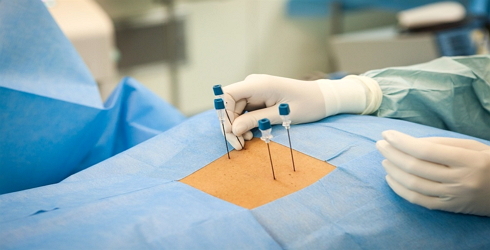
Радиочастотная денервация фасеточных суставов: описание
Денервация фасеточных суставов (дерецепция фасеточных суставов) – оперативное вмешательство на позвоночнике, направленное на разрушение нервов, которые передают головному мозгу болевые ощущения.
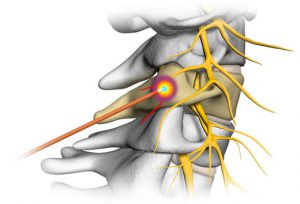
Данная методика основана на прохождении тока высокой частоты к окончаниям нервных волокон в месте возникновения боли. Такой ток разрушает нервные окончания.
Это вмешательство можно использовать даже в том случае, если у больного высокий операционный риск.
Показаниями к денервации нервных окончаний межпозвонковых суставов являются:
- Отсутствие эффекта или непродолжительный эффект от медикаментозного лечения.
- Межреберная невралгия, при которой происходит раздражение межреберных нервов в силу разных причин, что вызывает сильные боли.
- Артроз межпозвоночных суставов, когда сильный болевой синдром развивается из-за нарушения соотношения суставных поверхностей и их повреждения.
- Болевой синдром, продолжающийся более 6 месяцев.
Противопоказаниями к рассматриваемому оперативному вмешательству служат:
- Инфекционный процесс (локальный или генерализованный).
- Наличие онкологической патологии.
- Наличие неврологической симптоматики выраженного характера.
- Дефекты и повреждения спинного мозга.
При наличии перечисленных состояний проводится консервативное лечение.
Перед радиочастотной денервацией позвоночных суставов проводится предварительное обследование.
Перед оперативным вмешательством необходимо пройти следующие обследования:
- Общий анализ крови.
- Рентгенологическое исследование органов грудной клетки.
- Электрокардиограмма.
- Анализ мочи.
- МРТ.
- Заключение невролога.
- Анализ крови на RW, ВИЧ, гепатит.
Для проведения оперативного вмешательства больной поступает в отделение нейрохирургии.
Запрещается прием пищи в течение 10 часов до операции. После проведения процедуры больного переводят в палату на непродолжительное время, отслеживают показатели состояния здоровья и проводят контрольную рентгенографию.
Этапы операции:
- Фасеточная ризотомия начинается с введения иглы между дисков, сбоку от позвоночника.
- После постановки иглы к ней подводят электроды. Затем на них подается ток ультравысокой частоты (от 2 до 100 Гц).
- На игле создается высокая температура, которая разрушает, прижигает нерв, передающий болевые импульсы.
РЧД производится под местным обезболиванием. Во время выполнения манипуляции, а особенно, в момент введения иглы, больной не должен двигаться. Если это условие не будет соблюдено, введение иглы может быть неточным.
Дерецепция фасеточных суставов осуществляется посредством помещения иглы в ткань, которая должна быть разрушена. Температура иглы повышается при воздействии на нее тока.
Радиочастотный генератор воспринимает и регулирует температуру, чтобы она не превысила определенный порог и не повредила окружающие ткани.
Длительность операции составляет 20 минут. Затем больного переводят в палату, где он находится еще в течение двух часов.
Так как оперативное вмешательство носит малоинвазивный характер, то возможность осложнений сведена к минимуму.
После проведенного лечения болевой синдром купируется полностью. Результативность составляет 85%. Но и до, и после вмешательства необходимо соблюдать рекомендации врача, чтобы избежать осложнений и рецидивов.
К плюсам данного вмешательства можно отнести:
- Уменьшение болевого синдрома или полное купирование болей в послеоперационный период.
- Длительный эффект. Симптомы могут не проявлять себя несколько месяцев и лет.
Осложнения после денервации регистрируются крайне редко.
Период восстановления продолжается около 1,5 месяца. Иногда эффект от вмешательства может проявиться через несколько месяцев, так как затрагиваются нейронные связи задних рогов спинного мозга.
В данный период необходимо значительно ограничить нагрузку на сустав. Кроме того, необходим прием нестероидных противовоспалительных средств. В каких-либо специальных реабилитационных мероприятиях необходимости нет.
Стоимость данной операции варьирует в зависимости от объема операции, цен на одноразовые инструменты и расходные материалы. В среднем стоимость РЧД составляет от 5 до 55 тысяч рублей.
В России такая операция производится в центре им. Пирогова и в Российско-израильском центре малоинвазивной хирургии суставов и позвоночника.
Вот что думают о дерецепции врачи.
Станислав Евгеньевич Весельский, врач-нейрохирург, Москва
Дмитрий К., 59 лет:
Марина Ф., 63 года
Радиочастотная денервация позвоночных суставов – операция выбора при отсутствии эффекта от медикаментозной терапии. Данный метод эффективно и без осложнений помогает избавиться от болевого синдрома в спине.
Здравствуйте Уважаемые форумчане!
Вот и меня постигла участь ощутить всю прелесть болей в спине. Со спиной проблемы лет 8. Раньше все как-то не задумывался о пследствиях, натерся, уколы (диклофенак, мильгама и т.д) вроде отпустило на полгодика и опять в работу. Теперь прижало так, что ничего не помогает. Постоянные боли в спине начались с мая 2014г и проходить перестали, в общем не буду описывать год хождений по врачам, лечение амбулаторно и в стационаре. Массаж, мануалка, иголки, восточная медицина, блокады и т.д. В итоге невропатолог поставил диагноз “лечить боль в голове”. В конечном счете после года скитаний по врачам, кучи МРТ и Функциональных рентгеновских снимков, нашими местными нейрохируграми, был поставлен диагноз, естевственно изменения в позвоночнике (уже не помню, что точно) грыжа диска L5-S1 4,5мм, ретролистез L5-S1 9мм. Была предложена операция по стабилизации сегмента L5-S1. После долгих раздумий я согласился, поскольку уже не в состоянии было терпеть постоянные боли. И в печали, что придется ходить с железками, был направлен на операцию в ФЦНН Новосибирск.
В новосибирске прошел предоперационное обследование, МРТ, Рентген с функциональными пробами. И диагноз, поставленный нашими местными врачами, не подтвердился.
Была обнаружена не грыжа диска, а протрузия размером 4,5 мм, касаемо, ретролистеза, на мой вопрос, куда он делся, нейрохирург улыбнулся и сказал, “ ну это, как посмотреть снимки”
В итоге был поставлен диагноз стеноз позвоночного канала на уровне L5-S1, протрузия межпозвоночного диска L5-S1, фасет-синдром.
Была сделана операция радиочастотная фасеточная денервация на уровне S1, L5, L4, L3.
Уже буквально на следующий день после операции я почувствовал себя лучше. И казалось бы жизнь налаживается, но по приезду домой, буквально через неделю, я почувствовал все теже знакомые боли.
С момента операции прошло уже два месяца, но меня очень беспокоят боли в поясничном отделе.
Если сравнить, что было до операции и после, бесспорно, эффект после операции есть. Я перестал хромать на левую ногу, ходьба не вызывает боли. В последние дни перед операцией, помимо левой стороны стала болеть и правая, сейчас правая сторона не беспокоит абсолютно.До операции беспокоило чувство онемения в икроножной мышце, пятке и пальцах левой ноги. Сейчас этого нет, чувство онемения нет ни в каких областях, двигательные функции не нарушены. Я стал нормально спать, не просыпаясь от боли при малейшем изменении положения тела.
За время прошедшее после операции, сделано следующее: зарядка (согласно рекомендациям центра) каждый день по 50-60 минут. Похудел на 6 кг. Прошел курс лечения назначенный нашим местным невропатологом, кеторол (при болях),нейромультивит, электрофорез с гидрокортизоном. Курс препаратов,хондролон, донна, мильгама, мидокалм уколы. Прошел курс иглоукалывания.
В данный момент беспокоят боли в пояснице (в сутки живу без боли только
когда сплю) остальное все время с болевыми ощущениями (ноущая зубная боль ),
очень часто возникают достаточно сильные боли (прострелы) с левой стороны поясницы,
особенно при любых наклонах даже незначительных.Боль распространяется по задней поверхности бедра и под колено, ниже колена боли и скованности нет, периодические достаточно сильные боли в паховой области слева. При движениях и в сидячем положении, постоянное ощущение вставленного “лома” слева. Постоянная скованность в пояснице, такое чувство, что в пояснице все сжато. При выполнении некоторых физических упражнений боль и немного скованность ненадолго уходят. Утром чтобы подняться с кровати нужно обязательно сделать разминку лежа в кровати, это позволит относительно нормально подняться. Не могу более 10-20 минут находится в одном положении, сидя или стоя, вынужден постоянно менять положение.
Никакого дискомфорта и боли нет, в положении лежа на спине, или лежа на животе. Ложусь с болью, минут через 5-10 боль уходит. Но чувство скованности в пояснице есть в любом положении и практически постоянно. При ходьбе особенно быстрым шагом боль уходит.
Может быть прошло слишком малое количество времени и эффект наступит позже.
Но ведь тот эффект, который наступил после операции, наступил практически сразу, через неделю после выписки. А все остальные болевые ощущения, которые меня беспокоят, сохраняются до сих пор. Уже даже немного впал в отчаяние, просто не знаю, что делать дальше.
Ведь с такими болями и прострелами, просто невозможно нормально жить.
Списался с оперирующим нейрохирургом, он сказал , сделать, МРТ и рентген через 3 месяца после операции и передать ему для дальнейшего определения вариантов лечения. Только вот не знаю ,как выждать оставшийся месяц.
Уважаемые форумчане, подскажите пожалуйста, может быть кто-то подобную операцию и какова ее эффективность в вашем случае. Если появился эффект, то через какое время он появился ?
Операции на позвоночнике в Германии
Информация для пациентов
Повторяющаяся боль в спине и/или в затылочной области причиняет страдания огромному количеству людей по всей планете. Конечно, эта проблема может частично или даже полностью исчезать на время, однако в большинстве случаев такая боль приобретает характер хронической. Причиной возникновения подобной боли могут стать самые различные аспекты; наиболее частыми из которых бывают — боли в суставах, которые сочленяют и выполняют стабилизацию позвоночника. Такие суставы имеют официальное название фасеточных межпозвонковых суставов.
Как понять, что причина частых спинных или головных болей это фасеточный болевой синдром?
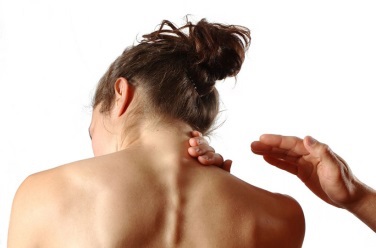
Часто проявляющиеся боли в межпозвонковых суставах в большинстве клинических случаев возникает в области спины или затылочной части головы. Причем такие физиологические движения как наклоны или повороты тела могут значительно усиливать болевые ощущения, которые могут проявляться как ноющий или стреляющий, продолжительный или схваткообразный тип боли. Кроме того боль может вызывать дополнительные сильные мышечные спазматические симптомы. Пальпирование болевой локации может быть болезненным, а сама боль может перетекать в область конечностей. Если очагом боли выступают верхние фасеточные позвонки затылка, то это может стать причиной сильных и частых головных болей. Если боль проявляется в средней части спины, то она может переходить в грудную клетку или даже нижнюю часть живота. В случаях, когда боль проявляется в пояснично-крестцовом отделе позвоночника, то она может охватывать и область бедер и/или область ягодиц.
Что такое высокочастотная денервация фасеточных суставов?
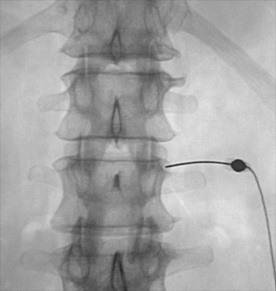
Процедура высокочастотной денервации межпозвонковых суставов или как ее еще называют в среде специалистов радиочастотная аблация, фасеточная нейротомия, радиочастотная деструкция или фасеточный нейролиз – это уникальный способ лечения, основывающийся на следующей методике:
Нервы, по которым поступают болевые сигналы от фасеточного сустава, на какое-то время теряют способность их передавать, или полностью разрушаются. Эти нервы называются срединными (или медиальными) ветвями нерва. Каждый сустав получает сигналы от срединной ветви, исходящие из 2х различных плоскостей. Перед процедурой фасеточной денервации в область этих нервов производится инъекция местного анестетика кратковременного действия (блокада медиальной ветки). Значительное снижение или полное устранение болевого синдрома в период постдиагностической блокады на уровне поражения позволяет выявить точно, что болевые ощущения исходят из компрометированного сустава. Это является свидетельством эффективности фасеточной денервации, т. к. после окончания действия диагностической блокады типичные боли возобновляются с новой силой.
Методика проведения высокочастотной фасеточной денеpвации
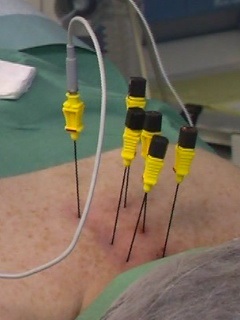
Процедура фасеточной денервации выполняется по индивидуальным показаниям, как в условиях амбулаторного пребывания, так и в условиях стационара. Длительность проведения всей методики лечения не превышает, как правило, более 1 часа.
Первое что, выполнит Ваш лечащий врач – даст подробные и понятные объяснения по предоперационной подготовке, а также предоставит такие послеоперационные рекомендации как:
- не следует садиться за руль после операции,
- не выполнять физические нагрузки,
- не поднимать тяжести и пр.
Далее Вам будет внутривенно введено успокоительное средство (поэтому наилучшим в такой ситуации будет, чтобы кто-то из ваших близких отвез Вас из больницы домой). Очень важно оповестить своего лечащего врача, ДО проведения оперативного вмешательства, если Вы принимаете какие-либо медикаментозные препараты на постоянной основе.
Манипуляция выполняется в условиях операционной. Чтобы избежать непредвиденных проблем, во время операции специалисты осуществляют мониторинг дыхания, сердечного ритма и давления крови. В большинстве случаев, за исключением каких-либо особых проблемных, пациент располагается на операционном столе в положении лежа на животе. Если проводится хирургическое вмешательство в затылочной области — в положении лежа на боку. Место надреза дезинфицируется антисептиком, после чего производится местное обезболивание. Под контролем визуализирующей аппаратуры кончики специализированных сверхтонких радиочастотных игл вводятся точно таким же способом и в те же места, где проводилась диагностическая фасеточная блокада. Далее для определения точности и правильности положения иглы проводится пробная электростимулирование фасеточных нервов, которая по ощущениям пациента должна определяться как небольшое покалывание в области соответствующего фасеточного сустава при стимуляции током определенного небольшого диапазона. Следующим шагом становится снижение частоты и наблюдение мышечных сокращений в конечностях, где их отсутствие говорит о корректном расположении электрода. Во время сенсорной проверки ощущается легкий зуд, иногда пациент снова ощущает типичные боли.
В случае возникновения необычных болей или появления болей в конечностях необходимо обязательно проинформировать врача, который скорректирует положение иглы. Во время моторной стимуляции ощущается пульсация параспинальных мышц. Сокращение мышц конечностей — повод для коррекции положения иглы.
Через иглы, введенные в зону предполагаемой деструкции нерва, подается раствор местного анестетика. Для разрушения нерва может применяться как стандартная высокочастотная методика денервации, так и высокочастотная методика в импульсном режиме. Поинтересуйтесь у вашего врача, какую методику он намеревается использовать; пусть он расскажет вам о ее преимуществах и недостатках.
В течение всей процедуры высокочастотной денервации межпозвонковых суставов пациент находится в полном сознании, поэтому при возникновении болей в конечностях он может тотчас сообщить об этом врачу. Возможно, что в какой-то момент во время манипуляции вы почувствуете незначительные боли, хотя обычно болевых ощущений не бывает.
Восстановительный период
Восстановительный период после вмешательства длится обычно около часа. Вас отпустят домой, когда вы почувствуете себя в бодром состоянии, ваше давление и пульс полностью стабилизируются а, также восстановится ваша двигательная активность — как минимум в предоперационном объеме. Глубокое введение иглы с анестетиком может вызвать временную мышечную слабость или чувство онемения конечностей.
В течение 24 часов после операции вам запрещено садиться за руль и управлять сложными техническими приборами.
Стойкость эффекта высокочастотной фасеточной денервации имеет ограниченный по времени характер. Нервные окончания могут снова разрастаться, но в целом у пациентов наблюдается длительный период ремиссии. В это время для укрепления пораженных фасеточных суставов имеет смысл начать физиотерапевтическое лечение. В случае рецидива возможно повторное проведение высокочастотной деструкции.
Диагностика фасеточного синдрома
- проведение рентгена позвоночника в двух проекциях
- назначение МРТ в отдельных случаях или КТ позвоночника.
Если вышеуказанные диагностические меры показали, что явная причина болевого синдрома - это негативные изменения в фасеточных (дугоотросчатых) суставах, то специалиста устанавливает официальный диагноз - спондилоартроз определенных сегментов. Далее лечащий врач дает направление к опытному терапевту-диагносту, который проведет диагностическую блокаду уколами раствора анестетика или стероида не длительного действия на уровне поражения, что при снижении или полном устранении болевых проявлений позволит окончательно установить, что боль исходит из скомпрометированного сустава. Эффект описанной процедуры у многих пациентов может оказаться очень стойким. Если же эффект окажется нестойким, то специалист может рекомендовать выполнение терапевтической программы со значительно более долговременным эффектом, как, например, денервация высокочастотного типа для фасеточных суставов.
Важная информация
Стоит помнить, что как любая другая хирургическая операция, фасеточная денервация сопряжена с некоторым риском. Не всем пациентам описанная процедура помогает избавиться от болей и со временем болезнь рецидивирует. Справьтесь у своего лечащего врача, какие возможные проблемы и побочные эффекты могут возникнуть в результате применения процедуры высокочастотной фасеточной денервации.
NeuroTherm® — ведущая инновационная компания в области развития малоинвазивных операций на позвоночнике и предназначенной для их проведения техники.
Читайте также:


