Что за опухоль может быть после родов на спине
Шишка на позвоночнике может быть болезненной или совсем не доставлять никаких неприятных ощущений. Однако, практически всегда шишка на спине на позвоночнике – это повод для серьезного беспокойства и как можно более быстрого обращения к врачу.
В этом материале рассказано о том, почему возникает шишка на спине возле позвоночника, какие заболевания могут проявляться таким образом. Вы узнаете о том, что это такое и каким образом можно проводить эффективное лечение.
Первое, что всегда исключают врачи при проведении дифференциальной диагностики – это развитие так называемых интерстициальных опухолей. Они развиваются из разного рода жировой, соединительной и железистой ткани. Наиболее часто у пациентов встречаются липомы (жировики), атеромы (из соединительной ткани), фибромиомы, фибромы, ретенционные кисты (образуются за счет закупорки устьев кожных сальных кист). Не редко встречаются гигромы, которые растут с довольно большой скоростью, что вызывает не шуточную панику у пациента.
Гораздо серьезнее ситуация, когда внутри паравертебральных мышц развиваются узлы. Это могут быть как рубцовые деформации на фоне систематического перенапряжения мышц, так и спазмированные участки на фоне нарушения процесса иннервации. Чаше всего мышечные узлы являются следствием длительно протекающего пояснично-крестцового остеохондроза с корешковым синдромом.
Это дегенеративное дистрофическое заболевание постепенно приводит к тому, что разрушается хрящевая ткань межпозвоночных дисков. Они утрачивают свою форму, высоту и способность распределять равномерно амортизационную нагрузку. При проседании межпозвоночного диска два соседних позвонка сталкиваются между собой при движениях. Это может быть причиной компрессии и повреждения корешковых нервов, отходящих от структур спинного мозга.
Последующее воспаление корешков (радикулит) провоцирует чрезмерное перенапряжение паравертебральных мышц поясницы. В результате этого в толще тканей нарушается процесс кровоснабжения и иннервации. Это становится причиной развития мышечных узлов, определяющихся как шишка на позвоночнике.
Шишка на позвоночнике – к какому врачу обращаться
К какому врачу обращаться, если появилась шишка на позвоночнике – зависит от того, какая причина послужила её возникновению. Существует несколько факторов негативного влияния, под действием которых увеличивает риск появления новообразований. К таким аспектам можно отнести:
- воспалительные процессы, в том числе и ревматического характера (спондилит, полиартрит межпозвоночных суставов, болезнь Бехтерева, системная красная волчанка, склеродермия);
- травмы спины (растяжения и разрывы связочной и сухожильной ткани, трещины и переломы тел позвонков, их отростков);
- дегенеративные дистрофические процессы (остеохондроз и его осложнения в виде протрузии и межпозвоночной грыжи);
- инфекции, такие как полиомиелит, туберкулез, сифилис, клещевой энцефалит.
Если появление шишки было спровоцировано травматическим воздействием накануне, то целесообразно обратиться на прием к травматологу. Он с помощью рентгенографического снимка исключит вероятность трещины или перелома. Если новообразование развивается постепенно, то обратитесь к вертебрологу. Этот врач обладает достаточной профессиональной компетенцией для того, чтобы оценить состояние позвончого столба и окружающих его тканей. По мере необходимости он даст рекомендацию посетить консультацию другого специалиста.
Болит шишка на спине возле позвоночника
Если болит спина и есть шишка на позвоночнике, нужно как можно быстрее обратиться на прием к врачу. Это может быть сигналом о том, что произошло смещение тела позвонка на фоне тотальной протрузии межпозвоночных дисков. При ретролистезе наблюдается выпирание тела позвонка и его остистого отростка. Это воспринимается как твердое новообразование. Боль в спине свидетельствует о компрессии корешковых нервов. Это состояние опасно тем, что происходит уменьшение просвета спинномозгового канала. Это чревато развитием парезов и параличей нижней части тела.
Отличительной чертой некоторых новообразований является их полная безболезненность. Например, липома, фиброма, атерома не привязаны к окружающим тканям и при пальпации свободно смещаются на 1 – 2 см. при этом они не вызывают абсолютно никаких болезненных ощущений. Киста дает болевой синдром только в том случае, если внутри неё развивается воспалительная реакция. По своей сути киста – это мешок, состоящий из стенок потожировой железы. У неё есть проток, через который жидкость оттекает наружу. Так происходит выделение пота и кожного сала. Если этот проток закупоривается, то жидкость скапливается внутри железы. Она увеличивает её объем. При проникновении патогенной микрофлоры внутри развивается нагноение. Именно эта стадия кисты может сопровождаться сильным болевым синдромом.
Если шишка на спине возле позвоночника болит, опытный врач в первую очередь будет исключать вероятность разрушения фиброзного кольца межпозвоночного диска и грыжевого выпячивания пульпозного ядра. Именно это состояние чаще всего даёт самый выраженный болевой синдром.
Для первичной диагностики достаточно мануального обследования и проведения ряда функциональных диагностических тестов. Затем назначается рентгенографический снимок. Он показывает уменьшение расстояния между соседними телами позвонков. Для уточнения локализации грыжевого выпячивания рекомендуется провести МРТ обследование. Оно позволяет визуализировать состояние всех мягких тканей позвончого столба.
Шишка на пояснице возле позвоночника
Шишка на пояснице на позвоночнике может быть следствием рубцовой деформации, разрастания остеофитов и т.д. Очень часто шишка на пояснице возле позвоночника появляется при следующих заболеваниях:
- дегенеративное дистрофическое разрушение хрящевых тканей межпозвоночных дисков, осложненное грыжей или секвестрированием;
- нестабильное положение тел позвонков на фоне несостоятельности связочного и сухожильного аппарата;
- смещение тел позвонков кпереди или кзади;
- образование гематом под кожей в результате травматического воздействия (удары, ранения, ушибы);
- деформирующий остеоартроз межпозвоночных суставов;
- остеофиты (отложения солей кальция) на телах позвонков, остистых, поперечных и дугообразных отростках;
- образование узлов в мышцах при развитии миофасциального болевого синдрома.
Если появилась шишка на спине около позвоночника и вы хотите узнать, что это, обратитесь к врачу. Помните о том, что шишка на позвоночнике в поясничном отделе может признаком развития онкологического процесса или его метастазирования из внутренних органов брюшной полости. Достаточно серьезные опасения вызывают гемангиомы, грыжи Шморля, невриномы и другие подобные патологии.
Что делать, если на позвоночнике появилась шишка
Первое, что делать, если на позвоночнике появилась шишка – это отказаться от любых физических нагрузок. Место, где выявлено новообразование, следует защищать от любого внешнего механического воздействия. Одежда не должна сдавливать или натирать эту область. Таким образом исключается риск бытового инфицирования опухоли.
Следующее, что стоит сделать – обратиться на приём к врачу. Самостоятельно поставить диагноз в такой ситуации невозможно, поскольку необходимы специальные обследования. Обычно, если на позвоночнике появилась шишка, обследования начинают проводить с рентгенографического снимка. Он позволяет исключить вероятность смещения тел позвонков и разрастания костных наростов (остеофитов). С помощью рентгенографического снимка опытный врач сможет увидеть вероятность развития протрузии и межпозвоночной грыжи, разрушения межпозвоночных суставов и т.д.
При затруднениях в постановке диагноза врач может рекомендовать проведение МРТ обследования. Также возможна пункция опухоли для последующего её гистологического анализа. Это важное диагностическое мероприятие в тех случаях, когда врач подозревает, что опухоль злокачественная. Чем быстрее в таких случаях будет сделана биопсия, тем выше шансы на полное выздоровление.
Как лечить шишку на пояснице
Перед тем, как лечить шишку на пояснице, необходимо определиться с тем, что это и за счет чего возникло. Если у вас была травма спины в области поясницы, спустя время после которой на пояснице начала формироваться шишка, то обращаться нужно к травматологу. В первые сутки после травмы опухоль может быть гематомой. Затем скопление крови может рассосаться или закальцинироваться. Во втором случае под кожей будет определяться плотная шишка, безболезненная при пальпации. Также внутри гематомы может оседать белок фибрин. Этос провоцирует развитие фибромы или липофибромы.
На более поздних стадиях при травме тканей позвончого столба опухоль может быть остеофитом или костной мозолью. Часто встречается у пожилых людей, которые страдают от остеопороза. У них даже незначительное травматическое воздействие провоцирует компрессионный перелом тела позвонка или трещину его отростков. Для восстановления целостности организм запускает процесс образования костной мозоли.
Если шишка на спине под кожей возле позвоночника связана с дегенеративными дистрофическими процессами в хрящевой ткани межпозвоночных дисков, то лечение следует проводить с помощью мануальной терапии. Эти методики позволяют полностью восстановлять поврежденные ткани.
В частности, используется остеопатия, которая улучшает микроциркуляцию капиллярной крови и трофику хрящевой ткани. Массаж позволяет расслабить мышцы и восстановить процесс диффузного питания дисков. Лечебная гимнастика и кинезиотерапия улучшают состояние паравертебральных мышц и усиливают диффузное питание.
Активно применяется рефлексотерапия. Иглоукалывание воздействие на биологически активные точки на теле человека. Таким образом активируются процессы регенерации за счет естественных резервов организма. Могут применяться лазер, физиотерапия и многое другое.
Настоятельно рекомендуем вам подыскать клинику мануальной терапии по месту жительства и обратиться туда со своей проблемой.
Имеются противопоказания, необходима консультация специалиста.

- Почему возникают отеки
- Как распознать отеки
- Как справиться с отеками
- Изменение рациона
- Упражнения и процедуры
- Медикаментозное лечение
Почему возникают отеки
Во время беременности под влиянием гормонального фона в организме женщины повышается вязкость крови и ухудшается отток лимфы из нижних конечностей и малого таза. Все это приводит к выраженным застойным явлениям, проявлением которых и являются отеки.

Как лечить отеки после родов важно обсудить с врачом
Эти причины сохраняют свое влияние и после родов, пока гормональный фон еще не вернулся в норму. Негативное влияние оказывают и сами роды из-за большого веса малыша, разрывов промежности и прочих осложнений родов.
Если женщина пренебрегает рекомендациями врача о том, как правильно поддерживать свое самочувствие после родов, скопления жидкости возникают чаще. Особенно страдают от них ноги и промежность, в которой может начаться воспалительный процесс, если там есть разрывы.
Также беременность может усугубить течение хронических заболеваний сосудов ног и почек или спровоцировать их начало.
Наиболее частое заболевание при беременности – варикоз. Распознать его можно по жжению и сильным болям в ногах. Реже возникают поражения почек и тромбофлебит нижних конечностей. Если эти болезни отмечались до беременности, следует принять меры, чтобы не допустить обострения.
Как распознать отеки
Фигура после родов далека от совершенства, и в течение всего восстановительного периода женщина будет наблюдать у себя неприятные симптомы, связанные с ухудшением состояния кожи, волос, подкожной жировой клетчатки. С какой скоростью молодая мама будет восстанавливаться, в том числе и с эстетической точки зрения, зависит от многих факторов.
Отеки на ногах обычно возникают ближе к вечеру после нагрузки. Сопровождаются болью и чувством усталости в ногах, иногда – распиранием и жжением. Может появиться характерный сосудистый рисунок. Отличительный диагностический признак отеков – если надавить на кожу, на месте сдавливания некоторое время остается лунка, более светлая, чем окружающие ткани. На ощупь кожа отекшей ноги холодная.

Причины отеков могут быть разными
Отеки могут возникать на самых разных частях тела: животе, руках, спине, лице. Обычно они отличаются большей стойкостью, чем поражения нижних конечностей и влагалища.
Отек промежности обычно возникает на фоне ее разрывов. Характерные симптомы - болезненность при ходьбе и сидении, подмывании. Увеличение объема половых губ легко определяется на ощупь.
Такие отеки обычно стойкие, сохраняются в течение всего дня.
Отеки лица свидетельствуют о серьезном поражении почек. Матка часто давит на почки, нарушая отток жидкости, что способствует различным заболеваниям – мочекаменной болезни, почечной эклампсии.
Как справиться с отеками
Бороться с отеками после родов не всегда просто. После легких родов обмен жидкости может нормализоваться самостоятельно и пациентка начнет чувствовать себя хорошо. У здоровых женщин отеки полностью рассасываются через 1-2 месяца после родов, обычно это происходит в течение первых недель жизни малыша.
Изменение рациона
Диета для борьбы с отеками рассчитана на снижение поступления жидкости и солей. Питьевой режим определяет врач, исходя из особенностей каждой конкретной пациентки. Соль и соленые продукты ограничиваются до необходимого для здоровья минимума – 5 г в сутки. Соль способствует задержке жидкости в организме, отекам и повышению давления, поэтому ее желательно ограничивать всем беременным, даже здоровым.
Кроме того, ограничивают употребление белка. Точный объем его также индивидуален. Ограничение белка помогает снизить нагрузку на почки, чтобы ускорить процесс вывода жидкости из организма. На белки и жиры ограничения обычно не накладываются, если женщина не собирается снижать вес.
Само по себе изменение рациона недостаточно эффективно для устранения отеков. Сниженное поступление жидкости облегчает общее состояние, но не влияет на механизмы, из-за которых отеки появляются.
Изменение рациона помогает достичь сразу нескольких целей: полноценное снабжение организма питательными веществами и витаминами, обеспечение лактации, похудение и борьба с отеками. Для достижения полноценного результата меню должно составляться совместно со специалистом – это поможет избежать дефицита важных элементов.
Упражнения и процедуры
В организации венозного оттока в ногах значительную роль играет сокращение мышц нижних конечностей. Для укрепления этого механизма полезно выполнять упражнения на укрепление мышц: приседания, подъем на носочки, ходьба, бег и езда на велосипеде. Выполнять такие упражнения можно только если позволяет самочувствие.

Лечение должен назначать врач индивидуально
Для борьбы с отеками полезны ходьба, бег и другие активные виды активности. Работа и хобби, связанные со статическими нагрузками на ноги, т.е. с долгим пребыванием в положении стоя, имеет обратный эффект. Она усиливает отеки, способствует развитию варикоза и его осложнений.
Применяется и аппаратное лечение отеков. Эта процедура называется лимфодренаж. Для этого используются специальные техники массажа, лечебные костюмы, создающие повышенное давление и аппаратные методики. Цель таких процедур – усиление оттока лимфы. В сочетании с упражнениями и ограничением потребления жидкости лимфодренаж дает хороший эффект.
Медикаментозное лечение
Что делать, если все описанные выше процедуры не помогли? Самое главное – пойти к врачу. Только специалист может назначить эффективные медикаментозные средства. В аптеках можно купить множество мазей от варикоза, которые продаются без рецепта. Их основные компоненты:
- гепарин – вещество, снижающее вязкость крови;
- аскорбиновая кислота и рутин – вещества, укрепляющие стенку сосудов;
- растительные венотонические экстракты;
- противовоспалительные препараты.
Все эти средства используются в различных сочетаниях. Подобрать наиболее эффективный препарат для каждой конкретной пациентки может врач по результатам анализов. Именно данные исследований крови покажут, почему для одной пациентки будет эффективна одна группа препаратов, а для другой – вторая. При тяжелых нарушениях сосудистого тонуса, вызванных варикозной болезнью ног, может быть рекомендована операция, но ее не проводят во время грудного вскармливания.
Кефалогематома и родовая опухоль – довольно часто встречающиеся травмы новорожденных. Ребенок может получить такое повреждение даже в случае, если роды протекают нормально. Если процесс чем-то осложнен, беременность была патологической, есть проблемы с родоразрешением, то вероятность получения травмы приближается к ста процентам. Первой страдает предлежащая часть.
Риски и их значимость
Как говорят врачи, родовая опухоль появляется у новорожденных при прохождении путей. В настоящее время среди прочих повреждений, получаемых при прохождении этих органов, именно опухоль встречается чаще прочих. Без какого-либо лечения она обычно самостоятельно полностью пропадает за пару дней.
Родовая опухоль у новорожденных на голове – это самая легкая травма, которую может получить ребенок, рождаясь. Она всегда локализована на предлежащей части. Давно изучен процесс ее формирования: мягкие кожные покровы пропитываются серозными выделениями, окружающими плод. У многих детей осмотр показывает кровоизлияния в клетчатку под слоем кожи, а также в кожные покровы. Последствий нет.
Особенности случая
Нюансы формирования родовой опухоли у новорожденных определяются особенностями расположения плода в процессе родов в путях материнского организма. Чаще всего патологический очаг находится в области теменных костей черепа, реже его можно обнаружить на затылке. У некоторых опухолевые процессы локализованы на двух расположенных по соседству косточках одновременно. Если ребенок предлежит лицом, то опухоль появляется именно здесь. При ягодичном предлежании можно обнаружить образование в паховой области, на ягодицах. Если первой выпадает какая-либо конечность, опухоль локализована именно на ней.
Один из характерных признаков родовой опухоли – расхождение очертаний этого очага с черепными швами. Габариты опухолевого процесса зависят от длительности родов. У некоторых очаг совсем маленький, практически неразличимый, вскоре полностью исчезает. Если разрешение от бремени протекало тяжело, опухоль может сформироваться крупной, выраженной резко, сразу привлекающей внимание.
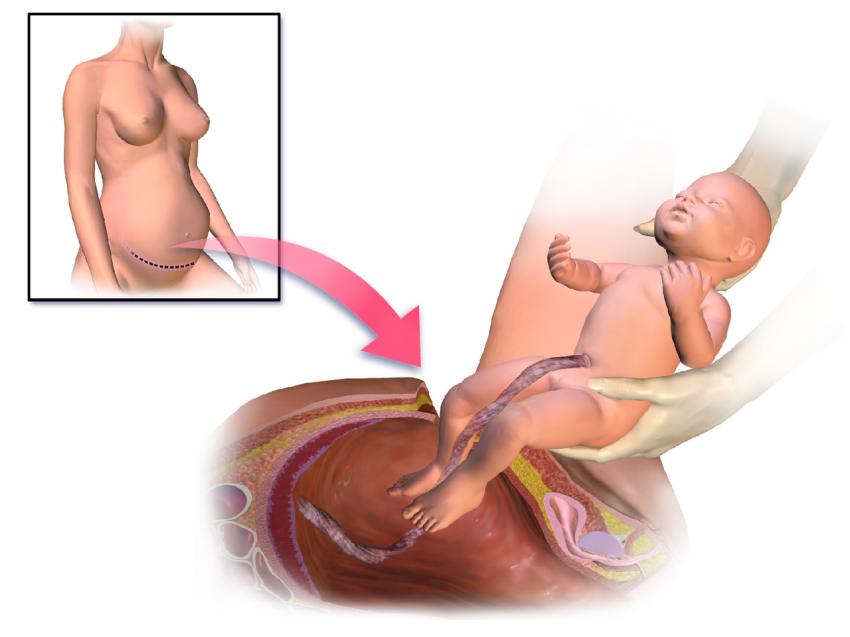
Как появляется на свет ребенок?
Чтобы понять, как сформировалась, отчего появилась на голове родовая опухоль, придется разобраться с особенностями рождения чада. В период прохождения по путям роженицы головка плода находится в области таза, где подвергается сильному сжатию. Эта часть тела ребенка плотно прижимается к костям женского организма, отчего нарушается кровоток. Первыми страдают вены – отток крови невозможен, как следствие, начинают отекать ткани. Тяжесть опухолевого процесса определяется продолжительностью разрешения матери от бремени и тем, насколько сильным было давление.
При родовой опухоли формируется неотграниченный отек. Этим термином обозначают такое состояние ребенка, при котором опухолевый процесс не локализован в пределах одной кости, а распространяется за нее. При этом само чадо не испытывает какого-либо дискомфорта. К четвертому дню опухоль должна рассосаться самостоятельно, хотя обычно это происходит раньше.
Варианты и сценарии
Родовая опухоль – явление, которое считается нормой для протекающих естественным путем родов. Такое состояние не оставляет каких-либо последствий, поэтому не должно вызывать беспокойства родителей. В некоторых случаях врач может порекомендовать меры для убыстрения и облегчения процесса рассасывания опухолевого очага. Родителям придется часто переворачивать ребенка с одного бока на другой и слегка поглаживать по голове. Необходимо касаться новорожденного поверхностно, избегая смещения нежных тканей.
Иногда сходными с родовой опухолью признаками себя проявляет кефалогематома. Этим термином обозначают такую полученную при рождении травму, при которой кровоизлияние достаточно сильное, кровь течет продолжительное время, попадает под надкостницу.
Кефалогематома: особенности
Такая похожая на опухоль родовая травма обычно локализована в области темечка, реже на затылке. У некоторых малышей кефалогематома наблюдается в височной части головы или на лбу. Кефалогематома отличается от простого опухолевого процесса, поэтому врачи никогда не путают эти два состояния. При гематоме можно видеть четкие границы, совпадающие с черепными швами. Преимущественно процесс локализован на одной кости, реже затрагивает две.
Кефалогематома принадлежит к числу дефектов надкостницы, в то время как опухоль затрагивает кожные слои и клетчатку непосредственно под покровами. При гематоме есть вероятность отслоения надкостницы, что чаще всего случается при прорезывании бугорков темечка. Причиной может стать трещина черепной косточки. У некоторых новорожденных пациентов кефалогематома обусловлена неудачной формой черепа, избыточно длительным сроком вынашивания плода или слишком быстрым рождением. Известно, что чаще кефалогематома наблюдается у тех детишек, чьи матери в период рождения неправильно себя вели и не следовали советам доктора. Выше вероятность родовой травмы, если женщина активно двигала тазовой областью и ногами, пытаясь занять более удобную позу, ослабить болевой синдром.
Особенности: ключевые факторы
Анализируя состояние ребенка на предмет наличия кефалогематомы, необходимо оценить, насколько отграничена патологическая область, которую можно принять за опухоль. Вторая особенность, позволяющая поставить точный диагноз – наличие уплотненного периферического валика. Поначалу этот участок мягковатый на ощупь, он не причиняет ребенку боли или дискомфорта, постепенно развивается флюктуация. У некоторых малышей в первые дни жизни кровоизлияние становится масштабнее, но прослушивание области не позволяет ощутить пульсацию. Кефалогематома рассасывается недели или месяцы. Процесс исчезновения обычно начинается к полутора неделям жизни, иногда длится несколько месяцев.
Опухоль: в чем особенности патологического очага?
Как показали исследования, родовая опухоль связана с неправильным кровяным оттоком из формирующих голову плода тканей. Такие процессы возможны только после отхождения окружающих ребенка вод после начала родовой деятельности. Опухоль напоминает по консистенции желе или тесто. Как правило, патологическая область имеет желтоватый оттенок, у некоторых – красный разной степени насыщенности. Цвет определяется тем, насколько масштабным и обильным было кровоизлияние.
Если ребенок появляется на свет в первой позиции, опухоль смещена на правую сторону, если во второй, ее можно видеть слева. Во многом процессы объясняются тем, что довольно часто плоду свойственно негелевское прохождение головкой, при этом стреловидный шов перемещается в сторону мыса.
Изучая состояние ребенка: что можно видеть?
Если исследовать родовую опухоль под микроскопом, можно заметить многочисленные очаги кровоизлияний. Также привлечет внимание отечность тканей. Отмечается, что при влагалищном обследовании можно легко спутать эту травму с плодным пузырем, самым надежным критерием для уточнения считается факт наличия волос. Опухоль тем сильнее, чем более продолжителен безводный этап родов.
Статистические исследования показывают, что родовые опухоли чаще обнаруживают у детей-первенцев. Кроме того, риски сопряжены с затянувшимся родовым процессом, продолжительным прорезыванием головы.
О печальном
Исследования мертворожденных показали, что у таких плодов также формируется опухолевый процесс, ткани отекают, появляются области кровоизлияния, локализованные в мягких тканях организма. Его не называют родовой опухолью, поскольку установлено, что патологический участок появляется посмертно, механизм его формирования сходен с появлением трупных пятен. Посмертная опухоль не отличается четкостью локализации. При таком формировании не будет крупного очага кровоизлияния, застоя, кровь не попадает под надкостницу.
Роды: а если не вовремя?
У детей, появившихся на свет раньше срока, нередко очаги кровоизлияния локализованы вблизи височных косточек. В настоящий момент причина такой родовой травмы еще только уточняется. Предположительно, ее можно объяснить растяжением черепных швов в период прохождения родовых материнских путей.

Периостальный застой и опухоль
Так называют патологический очаг полнокровия в области черепной надкостницы. Как правило, есть мелкие области кровоизлияний – точки и пятна. Застой имеет четко очерченные границы, смещается в сторону темечка и отражает прохождение головки по родовым материнским путям. Область родовой опухоли и застоя помогают оценить, асинклитическое рождение объясняется физиологией или необходимо расценивать его как патологическое. В большинстве случаев речь идет о патологии.
Опыт родителей
Многие роженицы узнают, что у их ребенка есть родовая опухоль. Врачи считают, что это безопасно, поводов волноваться нет. Как видно из отзывов женщин, иных первое время беспокоит сомнительный участок на головке чада, но вскоре он самостоятельно пропадает, вместе с ним уходят и опасения.
Когда человек обнаруживает у себя какое-то новообразование, такое как шишка на спине, то эта находка может подвергнуть в шок или хотя бы заставит задуматься о качестве здоровья. Сложно держать себя в руках при появлении на теле чего-то инородного и чуждого. Возможно, причиной появления послужила недавняя травма или ушиб. Но и оттягивать поход к квалифицированному специалисту тоже не стоит.
Возникновение недуга могло произойти в случае болезни суставов или наличия опухоли. Только после полного медицинского осмотра, можно выявить природу появления странного шарика. В современном быстротечном мире люди нечасто обращают внимание на подобные мелочи. Списывая все на занятость, усталость или нежелание идти в больницу, оставляют и пускают все на самотек. Это неправильно! В данной статье рассмотрены пункты, касающиеся проблемы. Нужно должным образом присмотреться и прислушаться к советам.
Существует несколько видов выпуклостей около позвоночника: липома, гемангиома и атерома.
Гемангиома – формируется при скапливании кровеносных сосудов. Происходит быстрый рост под эпидермой. Данная структура развивается аномально быстро и разрушает находящиеся рядом ткани. Заболевание имеет цвет от бордового до глубокого фиолетового (из-за сосудов).
Гемангиомы делятся на:
- Простую. Подобный бугорок красного цвета, имеет плоскую поверхность, находится над дермой, не проникая во внутрь. Если нажать на нее — станет белой, но через пару секунд вернет обратно свой цвет;
- Кавернозную. Представляет собой багровое подкожное вздутие, состоит из множества сосудистых узелков;
- Комбинированную. Сочетает качества простой и кавернозной гемангиом.
- Капиллярную. Обычно бледно-розового цвета, имеет структуру кровеносных сосудов, переплетенных между собой;
- Сенильную. Самая маленькая из перечисленных. Имеет ровную структуру, темно-багровый цвет, располагается неглубоко под кожицей.
Атерома – это некий шарик, который появляется в основном в области позвоночника, иногда в области шеи. Формируется от накапливания эпителия и выделений сальной железы. Она не причиняет боли и дискомфорта при надавливании, нажатии и иной пальпации. Главным отличием является то, что у нее имеется четкий контур. Нет движения под кожей. Плотная структура. Она медленно растет. В процессе становления нередко возникает гнойный, воспалительный процесс. Когда инфекция попадает внутрь атеромы, возникает нарыв, который впоследствии принесет много забот своему владельцу. Зараженное образование удаляется хирургическим путем под местным наркозом.
Диагностика
Появление неприятных уплотнений зависит от работы сальных желез. Выражаются в аномальном скоплении подкожного жира. Именно поэтому они не доносят дискомфорта при движении, не болят. По своей природе подобный сановник – доброкачественная опухоль, подлежит удалению. При отсутствии болевых ощущений неопасна. В любом случае следует проконсультироваться с врачом и удалить для собственного успокоения.
В наше время, когда медицина находится на высоком уровне и прогрессирует, обследование инородного тела происходит при помощи:
- Аппаратов ультразвукового исследования;
- Томографии;
- Специального компьютера;
- Биопсии (при подозрении злокачественной опухоли);
- Забора анализа крови. Изучение полученных результатов дает врачу возможность определить специфику лечения.
Подбирается индивидуально для каждого случая без вреда, угрозы для здоровья, дабы исключить новые опухоли.
Подобные образования возникают чаще у мужчин. Работа их сальных желез проходит в наиболее ускоренном режиме. У слабого пола они возникают в области лопаток и поясницы.
Причины возникновения
Как было сказано выше, на процесс появления влияют многие факторы. Основными являются:
Терапия и лечение может происходить несколькими способами.
- Классическое вмешательство. Врач-хирург под местным или общим (в зависимости от ситуации) наркозом проводит операцию при помощи скальпеля. Происходит удаление зараженной оболочки. Далее проводятся меры для исключения дальнейшего рецидива.
- Лазеротерапия или жидкий азот. Эти методы лечения считаются самыми распространенными. Они схожи между собой, отличается эффективностью, безболезненностью. После их использования не остаются рубцы и шрамы.
- Третий метод лечения заключается в пункции — специальной процедуре, где используется длинная игла. Заключается в высасывании содержимого шишки. Но подобная процедура может вызвать рецидив, потому что врач не способен дать гарантию полного удаления внутренностей образования.Во время проведения процедур пациент принимает дополнительно противовоспалительные препараты и витамины. Они смогут помочь в восстановлении после операции. При появлении инородного тела под кожей гели и мази являются малоэффективными препаратами, не рекомендуются для лечения.
Шишка болит постоянно или только при нажатии?
Если на спине появилась шишка под кожей и болит, то это может означать наличие:
- Злокачественная опухоль (лимфаденит, лимфадинопатия, гигрома и др.);
- Инфекция при существующем заболевании;
- Подагрические узелки;
- Ревматоидный, реактивный артрит (затрагиваются органы постоянного движения).
При обнаружении одного из этих заболеваний нужно незамедлительное лечение. Халатность к собственному здоровью будет дорогого стоить !
Шишка может болеть в процессе пальпации при заболеваниях, когда лимфоузлы увеличены (грипп, простуда, краснуха и т.д.).
Также это свидетельствует о назревании чирея (фурункула) или гидраденита.
Фурункул (Чирей) созревает при воспалении волосяного фолликула. Он развивается от несоблюдения правил собственной гигиены. Процесс бритья, депиляция, тесная и неудобная одежда являются первопричиной образования фурункула и гидраденита, т.к. появляются микротрещины и травмы, куда с легкостью попадает инфекция. Появляется небольшое покраснение. Оно быстро перерастает в воспаление. Шишка болит и причиняет достаточное количество неудобств. Цвет кожи вокруг становится ярко-красным, в некоторых случаях напоминая синяк. Боли при надавливании возникают из-за повышенной температуры в пораженной области тела, не прекращаются до начала противовоспалительных мер. Если не приступить к своевременному лечению, чирей может спровоцировать повышение температуры тела до 38 градусов. Нередкими являются случаи проявления рвоты. Здесь необходима неотложная помощь специалиста для предотвращения дальнейшего распространения микробов и устранения интоксикации. Обычно лечение проводится дома с помощью антибиотиков.
Еще веской причиной неприятных ощущений при пальпации шишки является воспаление апокринных потовых желез – гидраденит. Они находятся в верхних слоях эпидермиса. Порождает его палочка золотистого стафилококка. Она заносится при помощи микротравм на коже. Повышенное потоотделение является причиной возникновения гидраденита. Особенно часто это заболевание встречается у людей, которые имеют слабую иммунную систему, часто болеют и простужаются. В детском возрасте этот недуг исключается. Становление апокринных желез у детей начинает формироваться лишь в переходном возрасте. У женского пола гидраденит встречается намного чаще. Этих желез вырабатывается большее количество и их развитость сильнее, чем у мужчин. Кроме пота, они вырабатываются при помощи феромонов.
Запускать лечение крайне недопустимо — может повлечь за собой дальнейшее распространение инфекции, поражение лимфатических узлов, что приводит к появлению абсцесса. Он подлежит немедленному вскрытию из-за того, что велик риск отекания органов, покраснения пораженных областей тела и болезненностью.
Шишка на спине между лопатками
Шишка на спине под кожей между лопатками образуется при искривлении позвоночника за счет смещения сальных скоплений. Обычно там образуется атерома. Дискомфорта она не приносит, боли нет. Бывает, что подобные явления образуют кисты, которые тоже подлежат удалению. Она находится на спине под кожей ниже лопатки. Боли нет, также не приносит дискомфортных ощущений.
Такие неровности необходимо обязательно показывать специалисту, потому что любое инородное тело должно быть осмотрено врачом для выявления причин появления и вреда. Стоит запомнить: даже самое маленькое новообразование может со временем преобразоваться в злокачественную опухоль.
Читайте также:


