Что такое спастика после травмы позвоночника

Спастичностью или спастикой называют двигательные нарушения, причиной которых является повышенный тонус мышц.
При нормальном состоянии мышечная ткань эластична и сгибание или разгибание конечностей происходит без всякого труда. Когда при сгибании и разгибании чувствуется сопротивление мышц, это говорит о повышении их тонуса.
Что происходит?
Внутренний механизм спастичности не изучен до конца, по мнению специалистов, это нарушение возникает в результате различных нарушений в структурах головного и спинного мозга.
Внешне спастика проявляется как повышение тонуса в мышечных тканях, который значительно увеличивается в процессе растяжения мышц.
Иными словами, спастика провоцирует мышечное сопротивление при пассивных движениях. Именно в начале движения сопротивление мышц сильнее всего, а когда скорость пассивных движений увеличивается, соответственно растет и сила сопротивления.
Мышечная спастика является причиной таких изменений мышц, сухожилий и суставов, как фиброз, атрофия или контрактура. Это приводит к усилению двигательных расстройств.
Комплекс причин
Основная причина возникновения спастичности заключается в дисбалансе сигналов, проходящих от головного и спинного мозга к мышцам.
Помимо этого, причинами могут быть:
- травмы спинного и головного мозга;
- перенесенные инсульты;
- инфекционные заболевания, сопровождаемые воспалительными процессами мозга (энцефалит, менингит);
- гипоксия (поражение, связанное с нехваткой кислорода);
- наличие амиотрофического бокового склероза.
При наличии у больного спастики усугубить ситуацию могут следующие факторы:
- запор и кишечная инфекция;
- кожные инфекционные заболевания, которые сопровождаются воспалениями;
- инфекционные заболевания мочеполовой системы;
- одежда, стесняющая движения.
Независимо от того, какая степень тяжести заболевания, эти факторы могут привести к ухудшению состояния.
Спастичность и спазмы
Спастичности часто сопутствует наличие спазмов, которые проявляются в непроизвольном сокращении одной или группы мышц. В некоторых случаях спазмы сопровождаются болью, различной по интенсивности.
Возникновение спазмов может происходить как в результате воздействия какого-либо раздражителя, так и самостоятельно.
Спастичность может проявляться как в легкой, так и в тяжелой степени. В первом случае это состояние не является серьезной помехой для больного, и он в состоянии вести обычный образ жизни, тогда как при тяжелой форме человек вынужден передвигаться в коляске.
Следует отметить, что степени тяжести такого состояния, как спастика мышц, могут изменяться со временем.
Но бывают случаи положительного воздействия спастичности. Например, у больных с парезами (слабостью) в ногах есть возможность стоять самостоятельно именно за счет мышечного спазма.
Типы и виды нарушения
По квалификации можно выделить три основных вида спастики:
- Флексорным типом называют повышенный тонус мышц-сгибателей при сгибании конечностей в суставах и их поднятии.
- Эскстенозный тип — это повышение тонуса мышц-разгибателей в процессе разгибания конечностей в суставах.
- К аддукторному типу относят повышение тонуса при перекресте в области голеней и смыкании колен.
Часто спастика возникает у больных, перенесших инсульт. В таких случаях физиотерапевтическое воздействие малоэффективно, а наличие спазмов затрудняет восстановление пациента.
Мышцы пребывают в тонусе постоянно, в них начинают происходить патологические изменения, также страдают суставы и сухожилия. Помимо этого возникают контрактуры (деформации), значительно усугубляющие проблему.
Развитие спастики происходит не сразу, как правило, это происходит через 2-3 месяца после инсульта, однако первые признаки могут быть заметны специалисту значительно раньше.
Обычно поражаются плечи, локти, запястья и пальцы, а в нижней части тела страдают бедра, колени, лодыжки и пальцы ног. При этом в верхних конечностях спастика задевает мышцы-сгибатели, а в нижних—разгибатели.
При отсутствии необходимого лечения в течение нескольких лет появляются контрактуры в суставах и костях.
Спастичность является сопутствующим явлением рассеянного склероза в большинстве случаев. Проявляется она как неожиданное сокращение группы мышц, возникающее самопроизвольно или в качестве реакции на раздражитель.
Степень тяжести мышечных спазмов у больных с рассеянным склерозом может быть разной, как легкая, так и тяжелая, проявляющаяся в виде сильных и продолжительных спазмов. Форма тяжести со временем может меняться.
При рассеянном склерозе спастичность возникает в мышцах конечностей, в редких случаях затрагивает мышцы спины.
Оценочные критерии
Тяжесть спастичности оценивается по баллам, наиболее распространена шкала Эшуорта. В соответствии с ней выделяют следующие степени нарушения:
- 0 — мышечный тонус в норме;
- 1 — тонус мышц повышен незначительно и проявляется в начальных стадиях напряжения с быстрым облегчением;
- 1а — незначительное повышение тонуса в мышцах, которое проявляется в меньшей части от общего количества пассивных движений;
- 2 — тонус повышен умеренно на протяжении всего пассивного движения, при этом оно осуществляется без затруднений;
- 3 — тонус повышен значительно, есть затруднения в процессе пассивных движений;
- 4 — часть конечности, пораженная парезом, полностью не сгибается и не разгибается.

Симптоматика
К основным симптомам спастичности мышц можно отнести:
- повышенный тонус в мышцах;
- судороги и непроизвольные сокращения мышц;
- процесс деформации в костях и суставах;
- болевые ощущения;
- нарушения осанки;
- повышенная активность рефлексов;
- появление контрактур и спазмов.
Кроме перечисленного, у больных при резких движениях возникает острая боль в конечностях.
Диагностические мероприятия

В процессе диагностики специалистом прежде всего изучается история болезни, а также и то, какие лекарственные препараты принимает пациент и страдает кто-либо из близких родственников больного неврологическими расстройствами.
Спастичность диагностируется при помощи тестов, суть которых в оценке движений конечностей и мышечной активности при активных и пассивных движениях.
При осмотре пациента специалист определяет, есть ли сопротивление конечностей при пассивном сгибании и разгибании. Если сопротивление присутствует, это является признаком спастики, а повышенная легкость при движениях может быть признаком парезов.
Методы лечения в зависимости от причин
При правильном и своевременном лечении убрать спастику можно полностью. Цель лечения заключается в том, чтобы улучшить функциональные возможности конечностей и купировать болевые ощущения.
Методы лечения и препараты подбираются в зависимости от того, какова тяжесть заболевания, какими нарушениями оно было вызвано и как долго болеет пациент.
Лечение проводится по нескольким направлениям, а именно:
- медикаментозная терапия;
- физиотерапия;
- хирургическое вмешательство.
Рассмотрим каждый метод в подробностях.
Как правило, назначается несколько препаратов, действие которых направлено на снятие болей и расслабление мышц. Лекарственная терапия проводится с использованием:
- Дантролена;
- Габалептина;
- Баклофена;
- Имидазолина;
- препаратов-бензодиазепинов.
Также используются анестетические препараты краткосрочного действия, например, Лидокаин или Новокаин.
Кроме этого могут быть назначены мышечные инъекции ботулинического токсина. Суть лечения заключается в том, чтобы прервать процесс нервной передачи, тем самым способствуя расслаблению мышц. Действие препарата долгосрочно и длиться несколько месяцев.
К методам физиотерапии относятся:
- лечебная гимнастика;
- массажи;
- иглорефлексотерапия;
- электрофорез.

Комплекс упражнений для каждого больного подбирается индивидуально, в зависимости от состояния. Следует отметить, что ЛФК эффективна при борьбе о спастичностью после инсульта.
Методы массажа также могут быть разными, в одних случаях необходим массаж в виде легких поглаживающих движений, другие случаи требуют активного разминания.
Иглотерапия при спастике оказывает по большей части общий эффект, воздействие этого метода на проблему не столь велико.
Электрофорез назначается с целью стимулирования мышц тепловым и электрическим воздействием.
Этот метод применяется в тяжелых случаях, например, если спастика препятствует ходьбе. Суть хирургического метода во введении Баклофена в спинномозговую жидкость или пресечении чувствительных нервных корешков.
При отсутствии своевременного лечения спастика пагубно влияет на состояние суставов и сухожилий, провоцируя атрофию и прочие патологические изменения, например, появление контрактур.
Вывод прост и сложен одновременно
Что касается прогноза, то он в каждом случае индивидуален. Исход зависит от того, насколько повышен мышечный тонус, какова степень 
тяжести заболевания и прочих факторов.
Спастика приводит к появлению контрактур, способных существенно осложнить процесс ухода за больным.
В качестве мер профилактики следует следить за правильным положением головы, рук и ног больного. Для этого могут применяться специальные приспособления, например, лангеты и ортезы.
Также рекомендуется чаще менять положение тела, а при выполнении различных движений следить за изменениями мышечного тонуса. В случае ухудшения необходимо незамедлительно обращаться за помощью к специалистам.
Спастика представляет собой нарушение нервно-мышечной деятельности, для которого характерен повышенный рефлекс тонического натяжения с избыточными конвульсиями связок (интенсивные клонические судороги), возникающие из-за возбуждения рефлекса растяжения.
Наиболее часто спастика возникает из за детского церебрального паралича (ДЦП).
Клиницисты обычно выделяют плегии, когда речь идет о полном параличе, и парезы, когда имеют в виду слабость определенной части туловища.
Причины спастики.
Первентрикулярная лейкомалация – повреждение белого мозгового вещества, наиболее часто характеризуемое некрозом (отмиранием) тканей или коагуляцией (сгустками или осадками) вблизи боковых пазух мозга, а также опухолями, инсультом, рассеянным склерозом – воспалительным заболеванием, которое характеризуется отслоением миэлинового волокна, покрывающего выступы клеток головного мозга.
Травматические повреждения спинного мозга, опухоли спинного мозга, эпидуральный абсцесс (нагноение между чешуйками твердой оболочки спинного мозга), spina bifida (врожденная патология спины, развившаяся во время беременности у плода), сирингомиэлия (общее название заболеваний, характеризующихся развитием цист (замкнутых полостей, в которых может содержаться жидкость или воздух), а также образование полостей в спинном мозге, и спинальная ишемия (венозный тромбоз).
Болезнь Баттена (нейродегенеративное заболевание, характеризуемое накоплением липофусцина м мозге и других тканях), болезнь Тай-Саха (когда в нервных клетках в избыточном количестве накапливаются ганглиозиды), синдром Ретта (болезнь, при которой не может нормально развиваться серое вещество мозга и которая бывает практически только у женщин), спастический тропический парапарез (патология спинного мозга, вызванная заражением лимфотропным вирусом), Спиноцеребеллярная атаксия (генетическое, медленно прогрессирующее заболевание, характеризующееся нарушениями координации во всех подвижных частях тела, энцефалит Расмунсена (воспалительное неврологическое заболевание с приступами, нарушениями координации, энцефалитом), сиалидоз (также наследственное заболевание с патологическими накоплениями мукополисахаридов и муколипидов), синдром Пезизеуса – Мерцбахера (генетическое заболевание центральной нервной системы, поражающее двигательные функции, координацию и развитие интеллекта).
Методы лечения
Физиотерапия – в основном используется для растяжения мышц и сохранения подвижности суставов, уменьшая опасность их повреждения. Для очень малоподвижных мышц применяется с целью постепенного растяжения. Иногда показана хирургическая процедура для разреза мышцы или удлинения связки.
Лекарственная терапия – медикаменты, уменьшающие рефлекс натяжения. Отличаются по механизму воздействия; одни действуют на рецепторы головного мозга, другие – на спинной мозг. Baclofen – активизирует подавляющие рецепторы спинного мозга, Tizanidine — как релаксант мышц, целевые рецепторы находятся в головном мозге, Diazepam также действует как релаксант мышц, но его рецепторы находятся в спинном мозге. Некоторые клиницисты пользуются Dantrolene- , который ослабляет мышцы, препятствуя накоплению кальция. Поскольку реагирующая на допамин дистония может вызвать синдром, напоминающий спастическую дисплегию, детям с неясной этиологией спастики необходимо применять терапию L-dopa.
Токсин ботулина – эффективное средство, вызывающее кратковременное расслабление спастической мышцы. Возможно, токсин ослабляет сигнал, идущий от рецептора растяжения. Препарат наиболее эффективен в случаях, когда спастикой затронуто только несколько мышц. Инъекции следует повторять каждые 3 – 6 месяцев. Альтернативой ботулину является фенол или этанол, которым инервируют большие и сильные мышцы (кратковременно), лднако существует опасность вызвать боли в соответствующих нервах. 
На изображении: токсин Ботулина как эффективное средство против спастики.
Интратекальный баклофен – часть детей чувствует улучшение от имплантируемого насоса, подводящего баклофен непосредственно в спинномозговую жидкость, позволяя достичь его концентрацию в нужном месте без существенных побочных эффектов. Насос хирургически имплантируется под кожу передней стенки живота и заполняется через замкнутый, стерильный порт. Трубочка от насоса расположена в месте, охватывающем спинной мозг. Однако при таком методе не исключено развитие менингита и передозировка, а длительная эффективность не доказана.
Хирургические методы лечения
- Дорсальная ризотомия.Впервые для лечения спастики задним подходом проведена 1908 Фоерстером.. Побочные эффекты , ограничивающие чувствительную функцию и деятельность сфинктера, ограничили применение метода. Для снижения побочных эффектов в 60-е и 70-е годы пытались развить селективные операции для детей с ДЦП.
- Задняя селективная ризотомия, также снижающая побочные эффекты Фоерстера, была предложена Гросом с коллегами, когда для каждого нерва сохраняли по одному из пучка от L1 до S1. Затем Ouaknin предложил микрохирургическую технику, когда рассекали от одной до двух третей в каждой группе корешков нервов со стороны спины — от L1 до S1.

Изображение: Окончание спинного мозга с задними корешками, селективно рассеченными под ЭМГ контролем (W.Peacock)
- Секторная задняя ризотомия: с попыткой снизить побочный эффект на постуральный тонус амбулаторных больных, предполагавшая топографический отбор корешков, подлежащих рассечению. Грос с учениками перед операцией оценивали спастику, положительно воздействующую на постуральный тонус (мускулатура живота, m. quadriceps, m. gluteus medius ), и мешающую спастику ( флексоры и абдукторы бедра, подколенная связка, m. triceps surae ). Было проведено картирование вызванной мышечной активности с электростимуляцией каждой группы корешков от L1 до S2, а затем рассечение по предварительному плану.
- Частичная задняя ризотомия: Fraioli и Guideti описали процедуру, когда рассекали дорсальную часть каждого отобранного корешка за несколько миллиметров до вхождения в постлатеральную борозду спинного мозга. Получен хороший результат без существенного сенсорного дефицита.
- Функциональная задняя ризотомия. В поисках организованных соединений, вызвающих спастику, Фазано с коллегами предложили оригинальный метод, заключающийся в биполярной интраоперативной стимуляции задних корешков с анализом различных электромиографических ответов рефлексов. Ответы, характеризующие .постоянные тонические сокращения, по типу разряда или распространения на отдаленные группы мышц, считали спинальными соединениями, вызывающими спастику. Функциональную заднюю ризотомию, сначала предназначенную для лечения детей с ДЦП, распространили и на другие операции, модифицируя их.
- Результаты дорсальной ризотомии. Во многих публикациях последних лет приводятся результаты для детей с ДЦП (независимо от техники проведения дорсальной ризотомии). Вкратце – примерно у 75% пациентов после года и позднее был отмечен почти нормальный мышечный тонус без спастики . ограничивающей сознательные движения конечностей. После неоднократной и серьезной физиотерапии и программы реабилитации большая часть детей гораздо стабильнее сидела и лучше ходила. Однако надо отметить, что уже существующее ортопедическое уродство этим методом не лечится.
- Продольная миэлотомия: Метод предложил Бишоф, сделали более избирательными Пурпе и Латинен. Производилась переднее отделение между люмбосакральными увеличенными частями задних и передних отростков на протяжении от Th12 -S2, со стороны спинного мозга изнутри проводился разрез до эпиндемального канала. У Латинена в серии из 25 больных у 60% спастика прошла, у 36% сохранилась частично в одной или обеих ногах. В течение года у большинства больных мышечный тонус повысился, однако существенную спастику не вызывал. У 27% больных появились нарушения функции мочевого пузыря. Продольная миэлотомия показана только больным со спастической параплегией, когда у пациента уже отсутствуют навыки управления мышцами, нарушена функция мочеиспускания и половая функция.
- Хирургия зоны вхождения задних корешков (DREZотомия). Селективная задняя ризотомия (микро DREZотомия), предложена в 1972 году.(Sindou et al. Acta Neurochir,1995) для лечения стойких болей, она показана также пациентам с фокальной гиперспастикой. Согласно методу, пересекают малые ноницептивные и большие митотактические волокна (соответственно, латеральные и центральные), сохраняя большие леминескальные волокна, расположенные медиально. Этим улучшается ингибиторная деятельность задних отростков. Микро DREZотомия больным с параплегией на уровне L2-S5 сегментов проводят в сочетании с ламинэктомией Th11-L2, а при гемиплегии верхней конечности проводят гемиламинэктомию C4-C7, сохраняя processus spinosus. Для того, чтобы выявить уровень спинного мозга, вызывающий спастику, проводят биполярную электростимуляцию передних и задних корешков с оценкой мышечного ответа. Двигательный пороговый ток при стимуляции передних корешков составляет одну треть от тока стимуляции задних. Затем открывают латеральную часть DREZ для проведения микрохирургическогог рассечения на глубину 2-3 мм под углом в 35-45 градусов вентролатерально по всей борозде на уровне выбранного сегмента. Интраоперационный нейрофизиологический мониторинг позволяет идентифицировать уровень вмешательства и сохранить тракт длинных волокон.

На изображении схема проведения Микро DREZотомии

DREZ-томия спиного мозга при састическом параличе ног: Надрез нерва на месте выхода из спиного мозга
Показания к микро DREZотомии
Для взрослых – при выраженной фокальной спастике у больных с параплегией, тетраплегией или гемиплегией. Показана в случае, когда спастика локализована в определенной группе мышц, инервирующих один или несколько нервов. Когда спастична вся конечность, микро DREZотомия является методом выбора.
Микро DREZотомия показана больным с параплегией, особенно лежачим по причине болезненных спазмов при флексии, и с гемиплегией с не уменьшающейся спастикой верхней конечности. Ее можно также проводить при нейрогенном мочевом пузыре с неингибируемым сокращением, из за которого моча течет мимо катетера.
Микро DREZотомия также может быть эффективной для уменьшения болей и снижения чрезмерной спастики.
Результаты: В серию больных Sindou и коллег включены 45 пациентов с односторонней микро DREZотомией по поводу спастики верхних конечностей, 121 больной с двусторонней люмбосокральной микроDREZотомией (L2-S1 или S5) из за прогрессирующей спастики ног и 12 больных с двусторонней люмбосокральной микроDREZотомией (S2-S3 или S4) по поводу гиперактивного нейрогенного мочевого пузыря. Эффект можно начать оценивать только через 3 месяца. Результат, позволивший отказаться от использования противоспазменных препаратов, достигнут у 78% больных со спастикой верхней конечности и у 75% больных со спастикой нижних конечностей. У 88% больных со спастической параплегией спазм прошел или заметно ослабел. Сравнивая с больными с рассеянным склерозом (75% с хорошим результатом) лучше показатели были у тех больных, у которых спастику и спазм был вызван повреждением спинного мозга (80% улучшения). Тогда как у больных с повреждением головного мозга их было только 60%. При уменьшении спастики уменьшилось непроизвольное мочеиспускание и нарушения артикуляции (90% случаев). У больных с гемиплегией верхней конечности особенно увеличился объем движений в локте и плече (если оно не окостенело), и менее выражен в основании ладони и пальцах. В нижних конечностях улучшение объема движений в суставах сильно зависело от ретракции до операции. Когда результаты оказывались недостаточными, проводилась дополнительное ортопедически — хирургическое вмешательство. Все пятеро параплегических больных с неуменьшаемой гиперэкстензией излечились полностью. У 50% больных с проблемами верхних конечностей улучшилась мышечная активность в плече и руке, но только у половины из них восстановилась чувствительность ладони. Только у 10% больных со спастикой нижних конечностей после операции было заметно улучшение моторных функций (у большинства они до операции вообще отсутствовали). Зато в этой группе больных основным приобретением было лучшее самочувствие, возможность продолжать физиотерапию и уменьшение зависимости от посторонних. Объем мочевого пузыря увеличился у 85% из 38 пациентов с гиперактивным нейрогенным мочевым пузырем. В большинстве случаев боли стали менее мучительными. Микро DREZотомия всегда вызывает выраженное снижение чувствительности. Поскольку большая часть пациентов находились в тяжелом состоянии, 5 больных (4%) скончались, 4 – из за респираторных проблем, один – из за пролежней. У двоих больных с рассеянным склерозом было кратковременное обострение в послеоперационном периоде, у двух других появилась постоперативная клиника.
Длительное значительное избавление от чрезмерной спастики удается достичь у 80% больных. Таким образом, комбинируя Микро DREZотомию с дополнительной ортопедической хирургией , удается улучшить комфорт существования больного, уменьшить деформацию суставов и увеличить объем свободных движений ( Taira et al, Acta Neurochir, 2003). Различные нейроаблативные методы можно комбинировать. Независимо от этиологии спастики и ситуации, необходимость в ортопедической хирургии следует рассматривать только тогда, когда спастику уже уменьшена посредством физиотерапии и использования фармакологии, а лишь затем выбирать и-или нейрохирургическое вмешательство, если это возможно.
Спастика- симптом, который часто сопутствует РС
Симптом рассеянного склероза, который встречается у более чем 90 РСников.
в сравнительно легкой форма- скованность мышц ('чаще бьет это по ногам)
в тяжелых формах- судороги конечностей ('чаще ног)
бывает не сгибательная спастичность (спантанное сгибание колена и сложности его выпрямления вспять)
Причины: влажность, неудобная (жесткая) одежда, к этому симптому нужно относиться серьезно.
Потому что без лечения может возникнуть: трудности в движениях конечностей, потеря эластичности суставов
крайнее последствия- пролежни
Лечение спастики
Проявление этого симптома разное. Потому универсального лечения нет и подбирается оно индивидуально. Первым делом надо проконсультироваться с врачом, который разрабатывает систему и путь облегчения симптомов. Профилактика в лечении спастики и скованности мышц применяют: физические упражнения (особенно растяжка мышц) и миостимуляцию, лекарственные средства (релаксанты часто), а так же изменения образа жизни в целом.
Это требуется, чтобы облегчить болезненные спазмы, вернуться к движению и функциональности многих мышц (тазобедренных, плечевых,коленных, голеностопных, локтевых). А в крайних мерах применяют хирургический способ, но до этого не нужно доводить Среди лекарственных средств можно выделить несколько: баклофен, баклосан, сирдалуд, мидокалм- влияют за нервно-мышечную передачу. Будьте осторожны с применением, потому что побочные действия могут внести изменения в ваши планы на день! Возникает сонливость и слабость в мышцах. Все перечисленные препараты незначительно отличаются силой воздействия. Баклофен используется для тяжелой спастичности,потому есть в уколах- для сильной спастики
Tizanidine (Zanaflex®) работает быстро, снимает спазмы, расслабляет. Несмотря на то, что не вызывает мышечную слабость, Вызываетсухостьво рту, снижает давление, а для меня, как гипотоника- это ощутимо(.
Существуют случаи, когда спастика может быть спасительной В это сложно поверить, но в некоторых случаях спастика приносит пользу. Например, из-за того, что дает ногам жесткость и трудности сгибания голеностопных суставов, это позволяет больному оставаться на ногах и даже ходить, хоть и с дискомфортом от сложности сгибания и общей жесткости мышц. Миостимуляцияв реабилитации
Это один из методов физиотерапевтического лечения, который состоит в воздействии электрическим током определенной величины, частоты на мышцы и нервные окончания.
Обычно этот метод применяют против болей в спине и для роста силы, массы мышц,.снижения локальной спастичности мышц. Виды миостимуляции.
При стимуляции мышц и нервных окончаний используют: электростимуляцию (токи ЧЭНС, TENS) через кожу и нейромышечную элестростимуляцию (НМЭС, NMES). Аппараты для проведения стимуляции:
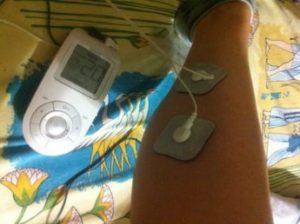
В медицинских центрах, специализированных лечебных заведениях используют аппараты современный физиотерапевтический комбайн Phyaction Guidance C, с определенными программами ЧЭНС или нейромышечной стимуляции, а также программы для снижения сильного тонуса мышц, когда-то это было противопоказано при этом симптоме. В аппарат помогает лечить такие болезни как, Фиэкшэн GC (PhyactionGuidance C) применяют все указанные виды токов. Такой аппарат помогает лечить большое колличество патологий. НМЭС (нейромышечная электростимуляция) улучшает нейромышечные функции, снижает спастичность, улучшает мышечный контроль. Существуют так же портативные миостимуляторы (RestArt, Sanitas, Brander EMS и т.п.) оторые чаще используются в домашних (пример такого устройства вы видите на заставке этой статьи Sanitas Sem44) условиях для снятия боли или с эстетическими целями. Эффекты миостимуляции.
Анальгетический эффект, доказан и эффективен, особенно, если учесть, что лечение проходит без приема таблеток.
Нормализует симпатическую рефлекторную активность
Восстанавливает сократительную активность мышц и мышечный тонус
Увеличивает мышечную массу, тренирует мышцы;
Стимулирует нейро-мышечное соединение;
Активирует проприорецепторы, расположенные в мышцах и схожилиях;
Способствует расщеплению жировых клеток;
Улучшает сегментарный и общий кровоток, метаболизм в месте воздействия;
Усиливает дренаж межклеточной жидкости. Показания для проведения миостимуляции. в неврологии: мышечно-тонические болевые синдромы; острая и хроническая боль (боль в позвоночнике, головная боль, боль в шее, боль в запястье, боль в ноге) восстановления мышечного тонуса и сократительной активности мышц, спастичности мышц после инсультов и ДЦП, рассеянном слерозе, травматические нейропатии, миофасциальные триггерные точки парезы и параличи мышц после инсультов, травм спины и головы, невралгии; симпатическая рефлекторная дистрофия; миалгии; сегментарные вегетативные нарушения; травмы позвоночника; в травматологии и спортивной медицине: после длительной иммобилизации конечностей, при переломах костей для более быстрогосращения костей, пригипотрофиях и атрофиях мышц для увеличения мышечной массы; остепороз эстетической медицине: при дряблости мышц и кожи, для улучшения сосудистого тонуса и питания кожи, лечение целлюлита, уменьшение жировых складок, лифтинг различных мышц тела, в том числе и и мышц лица. в геронтологии: для поддержания мышечной массы и силы мышц у пожилых пациентов ослабление функции тазовых мышц.
Читайте также:


