Что такое ишиас спины
Общие сведения
Поражение седалищного нерва (n. Ischiadicus) воспалительного генеза — достаточно часто встречаемая мононевропатия нижних конечностей, особенно среди лиц старшей возрастной группы (50-70 лет). Показатели заболеваемости варьируют на уровне (20-25 случаев/100 тыс. населения), чаще встречается у лиц мужского пола, особенно в группах, чья работа связана со значительными физическими нагрузками. Как правило, невропатия седалищного нерва является односторонней. Зачастую это заболевание обозначают термином ишиалгия, невралгия или нейропатия седалищного нерва, ишиас.
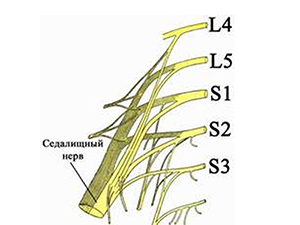
Чаще всего ишиалгия имеет дискогенное происхождение (вертеброгенная ишиалгия), т.е. образуется в ответ на дистрофически-дегенеративные изменения в пояснично-крестцовом отделе позвоночника, а именно, сдавливание выпячивающимся межпозвонковым диском волокон нерва при выходе их из позвоночного столба в составе спинномозговых корешков (поясничный остеохондроз, спондилез пояснично-крестцового отдела, опухоли и травмы позвоночника). При этом, компрессии может подвергнуться любой из 5 нервных корешков или сдавливаться одномоментно несколько спинномозговых корешков. Однако компрессия и последующее воспаление седалищного нерва могут быть обусловлены и экстравертебральными факторами. По мкб-10 ишиас классифицируется кодом M-54.3.
В целом, воспаление седалищного нерва имеет доброкачественное течение и поддается лечению, однако, у почти 28% пациентов на протяжении двух последующих лет возникает рецидив. В ряде случаев седалищная невропатия может надолго снижать трудоспособность пациента и даже быть причиной его инвалидизации.
Патогенез
Первично боль возникает из-за компрессии нервных волокон при выходе их из позвоночного столба в составе спинномозговых корешков. Компрессия седалищного нерва может происходить и на более низком уровне — между спазмированной грушевидной мышцей и крестцово-остистой связкой. В ответ на боль и раздражение спинномозговых корешков/оболочек седалищного нерва, возникает асептическое воспаление в мягких тканях и защитный мышечный спазм, что и усиливает болевой синдром при ишиалгии.
Классификация
В основу классификации ишиаса положен этиологический фактор, в соответствии с которым выделяют:
- Первичный (симптоматический) ишиас — первично поражается непосредственно седалищный нерв/его производные.
- Вторичный ишиас — первично возникают заболевания/механическое раздражение тканей, прилегающих к нерву с последующим переходом патологического процесса с них непосредственно на седалищный нерв.
По топической классификации выделяют верхний, средний и нижний ишиас.
Причины
Причины воспаления седалищного нерва можно разделить на две группы:
- Вертеброгенная патология (остеохондроз, травмы/опухоли, деформация/дегенерация межпозвоночных дисков, спондилез, искривления позвоночника и возрастные изменения в нем, межпозвоночные грыжи и стеноз пояснично-крестцового отдела позвоночника).
- Вневертебральные факторы (синдром грушевидной мышцы, переохлаждения организма, инфекционно-воспалительные заболевания урогенитальной зоны, статическая/динамическая перегрузка мышц поясницы и таза, избыточная масса тела, беременность, сидячий образ жизни). Воспаление n. ischiadicus может также развиваться на фоне различных инфекционных заболеваниях (ВИЧ-инфекции, туберкулезе, герпетической инфекции, кори, скарлатине). Возможно токсическое поражение нерва как при экзогенных интоксикациях (наркомании, отравлении мышьяком, хроническом алкоголизме) и при нарушении метаболических процессов в организме (при подагре, сахарном диабете, диспротеинемии и др.).
Симптомы воспаления седалищного нерва
Наиболее патогномоничным симптомом неврита седалищного нерва является боль в области поясницы/крестца и ниже по ходу пораженного нервного ствола. Чаще локализуется в области ягодицы, распространяясь по задней поверхности бедра сверху вниз с выраженной иррадиацией по наружно-задней поверхности голени и стопы (до кончиков пальцев). Как правило, пациенты характеризуют ишиалгию как чрезвычайно интенсивный простреливающий/пронизывающий болевой синдром, в ряде случаев не дающий возможности самостоятельно передвигаться. Также, пациенты жалуются на парестезии/онемение на заднелатеральной поверхности голени и участках стопы.
Объективно симптомы ишиалгии дополняются снижение мышечной силы (парез) двуглавой, полусухожильной/полуперепончатой мышцы, что затрудняет сгибание ноги в коленном суставе. При этом характерным является преобладание тонуса мышцы-антагониста (четырехглавой мышцы бедра), что приводит к положению нижней конечности в состояние разогнутого коленного сустава. Поэтому, для таких больных является типичной ходьба в положении с выпрямленной ногой, то есть, нога для следующего шага при ее переносе вперед не сгибается в колене. Характерен также парез стопы и пальцев ног, отсутствие/снижение ахиллова и подошвенного сухожильных рефлексов. При длительном течении заболевания симптомы ишиаса дополняются атрофией паретичных мышц.
Признаки невралгии седалищного нерва часто дополняются расстройствами болевой чувствительности, особенно в области заднелатеральной поверхность голени и стопы. Характерно ослабление мышечно-суставного чувства в суставах голеностопа и межфаланговых суставах. Типичной является боль при надавливании на точку места выхода n. ischiadicus на бедро (крестцово-ягодичную точку) и триггерные точки Гара и Валле. К характерным симптомам седалищной невропатии относятся положительные симптомы натяжения:
- Лассега (выраженная боль из положения лежа на спине при поднятии прямой ноги).
- Бонне (сильная простреливающая боль у лежащего на спине больного при пассивном отведении согнутой в тазобедренном и колене суставе ноги).
Реже невропатия n. ischiadicus сопровождается вазомоторными и трофическими изменениями (гиперкератоз, гипотрихоз, ангидроз, гипергидроз) на латеральной поверхности стопы, пятке и тыльной стороне пальцев, изменение роста ногтей. Вазомоторные нарушения проявляются цианозом и похолоданием стопы. Такие характерные симптомы позволяют определить и провести дифференциальную диагностику седалищной мононевропатии с пояснично-крестцовой радикулопатией уровня L5-S2 и плексопатией.
Анализы и диагностика
Диагноз устанавливается на основании характерной клинической картины и данных инструментального обследования (рентгенография, магнитно-резонансная и компьютерная томография позвоночника; электронейромиография).
Лечение воспаления седалищного нерва
Как лечить воспаление седалищного нерва и можно ли проводить лечение ишиалгии седалищного нерва дома? Прежде всего, ишиалгия, сопровождающаяся болью требует:
- полного покоя на протяжении нескольких дней при интенсивной боли;
- частичного ограничения двигательной активности при умеренно выраженной боли.

Принципами медикаментозной терапии являются купирование болевого синдрома, восстановление нормальной биомеханики движений. Основой патогенетического лечения ишиаса бедра является применение анальгетиков и НПВП, эффективно блокирующих механизмы продуцирования медиаторов воспаления (простагландинов) путем ингибирования фермента циклооксигеназы. С этой целью при невыраженном болевом синдроме могут назначаться анальгезирующие препараты — ненаркотические анальгетики (Седальгин, Парацетамол, Феназон, Метамизол). В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др.
При недостаточной эффективности препаратов этой группы и сильных болях может возникать необходимость в 1-2 разовом назначении наркотических анальгетиков (Трамал, Трамадол). Если невралгия седалищного нерва сопровождается стойким напряжением мышц и наличием миофасциальных болей облигатным компонентом терапии должен быть 2 недельный курс миорелаксантов (Баклофен, Толперизон, Тизанидин) или их назначение в комбинации с анальгетиками.
Предпочтительным является их парентеральное введение (уколы), однако, в качестве вспомогательного средства могут использоваться и мази/гели, содержащие противовоспалительный компонент — кетопрофен/диклофенак (мазь Индометацин, Кетопрофен гель, Фастум гель, Диклоран гель, Диклак гель, Кетопром гель, Вольтарен, крем Ибупрофен и др.). Необходимо понимать, что купировать боль за 2 дня, как многие желают, нереально. Длительность лечения составляет не менее 10 дней.
При проявившихся острых корешковых болей показана блокада триггерных точек для чего в паравертебральные точки на уровне пораженного ПДС вводится раствор лидокаина/новокаина с возможным добавлением раствора гидрокортизона и витамина В12 (цианокобаламина). В тяжелых случаях растворы вводятся в эпидуральное пространство.
Как лечить ишиас седалищного нерва при отсутствии/слабой эффективности НПВС? При недостаточной эффективности препаратов для купирования болевого синдрома могут назначаться коротким курсом (3-5 дней) кортикостероиды в инъекциях (Преднизолон, Дексаметазон, Депос). Повышения эффективности консервативного лечения можно добиться путем назначения терапевтически высоких доз витаминов группы В (Мильгамма, витамин В1, В6 и В12, Нейробион) и ускорять процессы регенерации нервных волокон.
Лечение неврита седалищного нерва при необходимости может включать назначение антигистаминных и десенсибилизирующих средств.
Какие уколы назначают для снижения сроков лечения? Медикаментозное лечение может быть расширено за счет назначения антиоксидантов (Альфа-липоевая кислота), репарантов, улучшающих трофику (Актовегин, Солкосерил), ингибиторов холинестеразы (Ипидакрин, Прозерин) и группы вазоактивных препаратов (Пентоксифиллин).
Как правило, длительный сильный болевой синдром является стрессором и способствует развитию невротических реакций, а иногда приводит и к депрессивным состояниям. Поэтому в комплексное лечение рекомендуется включать седативные препараты или транквилизаторы (Диазепам, Алпразолам), а в тяжелых случаях — антидепрессанты (Имипрамин, Амитриптилин, Мапротилин, Доксепин, Тразодон, Пароксетин и др.).
В период ремиссии для восстановления физиологически нормальной биомеханики движений используются классический, сегментарный и соединительнотканный миофасциальной массаж и специальные упражнения на растяжение/расслабление и укрепление мышц поясницы, таза, бедра и нижних конечностей. Показана гимнастика по Уильямсу, видео упражнений которой можно найти в интернете. Хорошие отзывы и высокую эффективность восстановления биомеханики движений обеспечивают йоговские упражнения, лечебное плавание, плавание брассом, тренинг на специальных тренажерах.
Лечение ишиаса в домашних условиях проводить безусловно можно согласно назначенному лечению врачом. Что касается лечения воспаление седалищного нерва народными средствами, то необходимо отметить, что народные средства (компрессы из натертого корня хрена, черной редьки, конского каштана, фитотерапевтические средства на основе скипидара, камфоры, горького перца и др.) не обладают необходимым уровнем эффективности и могут использоваться лишь в качестве вспомогательных методов.
Поэтому самостоятельное лечение ишиаса народными средствами в домашних условиях использовать в качестве основной терапии не рекомендуется, поскольку это может способствовать хронизации патологического процесса и стойкому нарушению двигательной активности.
Содержание
Знать врага в лицо: что такое ишиас?
Позвоночник – один из критически важных элементов организма. Будучи основой всей опорно-двигательной системы, он в то же время выполняет защитную функцию: предохраняет спинной мозг и объединяет нервные окончания, ведущие ко всем органам нашего тела.
Самый крупный нерв называется седалищным. Он начинается в поясничном отделе позвоночника и проходит по обеим ногам до пальцев стоп. Таким образом, именно седалищный нерв отвечает за рефлексы и чувствительность ног, и любые его повреждения могут привести к онемениям, мышечной атрофии, болям в спине и пояснице, хромоте и даже обездвиживанию.
Ишиас – это заболевание седалищного нерва, обусловленное его раздражением, воспалением и защемлением. При этом сам ишиас отдельной болезнью не является – он возникает как ответная реакция на нарушения в работе организма, вызванные как внешними, так и внутренними факторами.
Причины: отчего возникает защемление седалищного нерва?
Наиболее распространенная причина ишиаса – повреждения и заболевания позвоночника, такие как межпозвонковая грыжа, остеохондроз, спондилолистез (смещение одного из позвонков), остеофиты (костные наросты на позвоночнике) и другие патологические процессы.
Однако защемление может быть спровоцировано и другими причинами:
- травмы, сильная и резкая нагрузка на позвоночник (особенно после длительного состояния покоя);
- новообразования и опухоли;
- инфекция и переохлаждение;
- гормональные нарушения;
- восстановление после операций, беременность.
В любом случае, не зависимо от причины болезни, ишиас сам по себе не является диагнозом – скорее, это симптом, указывающий на неполадки или перестройки в организме, к которым позвоночник оказался не готов.

Симптомы: как распознать ишиас?
Клиническая картина заболевания седалищного нерва может различаться в зависимости от причины, стадии развития и индивидуальных особенностей организма. Тем не менее есть стандартный набор симптомов, проявляющихся в той или иной степени практически у каждого, кто сталкивался с этим недугом.

Первая помощь: что делать, если приступ застал вас врасплох?
Прежде всего, обеспечьте себе покой: примите горизонтальное положение, лягте на спину на ровную жесткую поверхность, ноги согните в коленях. Любые движения сведите к минимуму. Если приступ не проходит в течение нескольких минут, а характер боли только усиливается, используйте обезболивающие и противовоспалительные средства: мази и таблетки.
Прогрессирование болезни: чем опасен ишиас?
Защемление седалищного нерва опасно, в первую очередь, возможными осложнениями со стороны разных систем организма и, прежде всего, позвоночника. Дело в том, что при поражении нерва нарушается чувствительность, которая впоследствии может привести к полной атрофии и параличу мышц.

Болезнь невралгический ишиас: диагностика
Главное при защемлении нерва – определить причину заболевания. Произвести грамотную диагностику и составить программу лечения поможет врач-невропатолог. Он сможет установить наличие воспаления, провести классификацию расстройств, зафиксировать характеристики болей.
Для идентификации природы ишиаса рекомендуется рентгенографическое обследование или томография (компьютерная либо магнитно-резонансная). Рентген позволит выявить патологии позвонков и межпозвоночных дисков, а определить причины ишиаса, скрытые в мягких тканях, поможет МРТ. Необходимый тип обследования назначает только врач – с учетом первичной диагностики и существующих противопоказаний.
Существует еще один вид обследования – электронейромиография (ЭНМГ) – стимуляция нерва электрическим импульсом для оценки общего состояния мышц и нервных окончаний. Обычно его рекомендуют при нарушениях координации и чувствительности.
Способы лечения: как бороться с ишиасом?
На начальных этапах с болезнью эффективно справляются медикаменты: обезболивающие и нестероидные противовоспалительные средства, анальгетики, которые блокируют болевые ощущения и снижают воспаление; миорелаксанты, нормализующие мышечный тонус и устраняющие спазм; хондропротекторы, призванные укрепить и восстановить хрящевую ткань.
Способы лечения ишиаса напрямую зависят от стадии заболевания и причин, его спровоцировавших.
Комплекс процедур при защемлении нервов
Для наилучшего эффекта лечения ишиаса рекомендуется комплексная терапия, которая, наряду с лекарственными препаратами, может включать растирания, массажи, мануальную и физиотерапию, а также другие методы, оказывающие общеукрепляющее действие и восстановление мышечного тонуса.

Массаж и мануальная терапия
Многие считают, что при ишиасе массаж противопоказан – и это опасение абсолютно беспочвенно! Наоборот, правильно сделанный массаж улучшает циркуляцию крови, в том числе способствует ее притоку к поврежденным нервным окончаниям, нормализует мышечный тонус, снижает воспаление, уменьшает боль и дискомфорт.
Как сделать массаж самостоятельно при помощи профессионального массажера Drevmass, смотрите здесь :
Гимнастика при ишиасе
Активность – залог здоровья и хорошего самочувствия, и заболевания седалищного нерва не должны стать ограничением для ведения активного образа жизни. Нередко при ишиасе врач рекомендует кинезиотерапию – лечение движением – определенный вид гимнастики и ЛФК, который применяется в медицинских учреждениях под контролем специалистов.
Так, некоторые виды упражнений при ишиасе вполне можно выполнять самостоятельно в домашних условиях. Но будьте осторожны: при любом усилении болезненных ощущений немедленно прекратите упражнение!
- Наклоны
Встаньте ровно, ноги на ширине плеч, руки на пояс или вдоль корпуса. Делайте поочередные наклоны в стороны, при этом старайтесь задержаться в крайнем положении на две-три секунды. Повторите по пять раз вправо и влево. - Повороты
Сядьте на стул или на пол (ноги согните в коленях, сядьте на пятки), спину выпрямите, лопатки сведите к центру. Выполняйте повороты (развороты) корпуса – по пять раз в каждую сторону. - Подъемы ног
Ложитесь на спину, руки вдоль тела. Согните в колене левую ногу и подтяните к себе, задержите на десять секунд, верните в исходное положение. Проделайте то же для правой ноги. Затем прямую левую ногу поднимите вверх (до угла 90 градусов к полу или настолько, насколько позволяет физическая подготовка). Пауза в десять секунд – смена ноги. Полный цикл упражнения повторите пять раз. - Подъемы корпуса
Ложитесь на живот, руки согните в локтях (как если бы вы собрались отжиматься). Отталкиваясь ладонями от пола, поднимите корпус вверх. Таз при этом должен остаться на полу. Зафиксируйте себя в крайнем положении на десять секунд, затем опустите обратно. Пять повторов.
Разумеется, во время обострения вам нужно минимизировать движения и обеспечить покой. Однако в период ремиссии вполне возможно продолжать полноценно жить и даже выполнять несложные физические упражнения, наполняя клетки кислородом и поддерживая мышцы в тонусе.

Физиотерапия и нетрадиционные методы
При ишиасе могут быть полезны самые разные процедуры, которые не только снимают спазм и болевые ощущения, но и оказывают общее оздоровительное воздействие. Среди наиболее часто рекомендуемых: электрофорез, лазерная, магнитная и ультравысокочастотная терапия (УВЧ), акупунктура.
Помочь может простейшая растяжка.
Что такое защемление седалищного нерва
Седалищный нерв — самый длинный What is Sciatica нерв в человеческом теле. Он начинается в нижней части спины, в районе поясницы, и, расщепляясь на две части, тянется через ягодицы, бёдра, икры к ступням. Именно этот нерв обеспечивает подвижность ног, связывая расположенные в них мускулы с ЦНС.
Но всё хорошо лишь до тех пор, пока однажды седалищный нерв не оказывается раздражён или защемлён. Чаще всего причиной этого становится межпозвоночная грыжа.
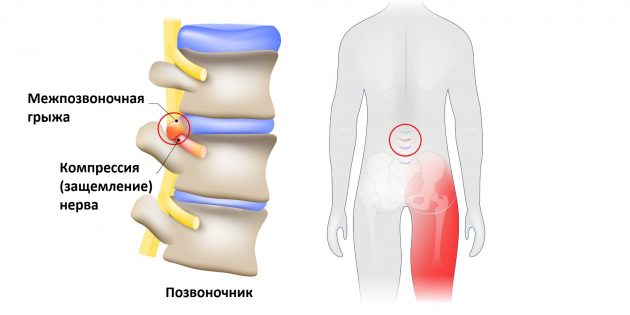
Фото: Designua / Shutterstock
Выпятившаяся часть межпозвоночного диска давит на седалищный нерв. Это приводит к болезненным ощущениям в пояснице или по всей длине ноги. Такую ситуацию называют защемлением седалищного нерва, или ишиасом What You Need To Know About Sciatica .
Впрочем, ишиас можно заработать и другими способами. Травма, костная шпора (чрезмерный рост кости) на позвонках, диабет (это заболевание повреждает нервы) или, положим, опухоль — всё это тоже может спровоцировать защемление.
Как понять, что у вас защемление седалищного нерва
Предположить ишиас можно по следующим симптомам Sciatica Symptoms :
- Болезненные ощущения затрагивают только одну ногу (сторону тела).
- Кажется, что боль распространяется от поясницы в ягодицу и далее вниз по ноге. Если говорить о ногах, то неприятные ощущения чаще всего проявляются в задней части бедра и голени.
- Боль носит разный характер — от слабой ноющей до жжения или внезапного простреливания. Иногда она бывает похожа Sciatica: Symptoms and Causes на удар током.
- Кроме боли, а в некоторых случаях вместо неё могут присутствовать онемение, покалывание или мышечная слабость в пострадавшей ноге.
- Ваше состояние зависит от позы или движений. Так, боль обостряется, когда вы кашляете или чихаете. А после некоторого времени, проведённого сидя, дела у поясницы или ноги явно становятся хуже.
Когда надо обратиться к врачу
Как правило, приступы ишиаса длятся недолго, а их болезненность постепенно уменьшается и в течение нескольких недель исчезает вовсе. Этот процесс ускоряется, если выполнять упражнения на растяжку нижней части спины и бёдер (о них чуть дальше). Но так бывает не всегда.
Обязательно обратитесь к терапевту, если:
- болезненные ощущения длятся дольше недели, не уменьшаясь и не реагируя на домашний уход;
- боль так сильна, что ощутимо снижает качество жизни и вы вынуждены ежедневно принимать обезболивающие;
- с каждым днём приступы ишиаса становятся чаще, а боль — сильнее.
Защемление лечит не терапевт, но он, выслушав жалобы и проведя осмотр, направит вас к нужному узкому специалисту: неврологу, хирургу, ортопеду или, положим, эндокринологу. А уже эти медики поставят основной диагноз и помогут справиться с заболеванием и физическим дискомфортом.
Вызывайте скорую или обращайтесь в отделение неотложной помощи, если:
- у вас появилась внезапная и очень сильная боль в пояснице или ноге, при этом вы ощущаете отчётливое онемение и мышечную слабость;
- боль возникла сразу после серьёзной травмы, например ДТП или падения с высоты;
- помимо боли, появились проблемы с контролем над мочевым пузырём или кишечником.
Как лечить защемление седалищного нерва
Лечение требуется лишь в том случае, если у вас присутствуют опасные симптомы, которые перечислены выше. В зависимости от поставленного диагноза врач назначит Sciatica: Diagnosis and Treatment вам лекарственные препараты (это могут быть противовоспалительные или противосудорожные средства, мышечные релаксанты, инъекции кортикостероидов), отправит на физиотерапию или порекомендует подумать о хирургической операции.
Но чаще всего от неприятных ощущений при ишиасе вполне можно избавиться домашними методами. Вот что рекомендуют эксперты американской исследовательской организации Mayo Clinic.


Описание
Ишиас – это состояние, характеризующееся появлением болевых ощущений из-за раздражения или компрессии седалищного нерва.
Чаще всего ишиас развивается у лиц трудоспособного возраста после 40 лет, очень редко рассматриваемая проблема беспокоит людей младше 30 лет. К факторам, сдавливающим седалищный нерв, относятся любые воспалительные процессы в месте его прохождения, начиная от места его выхода из позвоночного канала. Поражения поясничного и крестцового отделов позвоночника, таза и ног могут спровоцировать развитие патологии нерва. К ним относятся:
- межпозвоночная грыжа поясничного отдела позвоночника;
- инфеционно-токсическое воздействие некоторых микробных агентов: возбудители туберкулеза, малярии, сифилиса, скарлатины, тифов и гриппа;
- токсическое действие алкоголя, солей тяжелых металлов, мышьяка;
- нарушения обмена веществ при сахарном диабете и подагре;
- местные костные разрастания (остеофиты) в области поясничных и крестцовых позвонков и остеоартроз;
- распространенный остеохондроз позвоночника;
- спондилез позвонков;
- наличие гематом или фиброзных тяжей в месте выхода корешков седалишного нерва;
- остеома, хондросаркома и другие онкологические заболевания или метастазы с локализацией очага в месте выхода седалищного нервного ствола;
- деформации или смещения позвонков в пояснично-крестцовом отделе;
- сколиоз;
- врожденная патология костно-мышечной системы;
- травматические повреждения позвоночника;
- ишиас у детей при ювенильном ревматоидном артрите;
- ишиас у женщин во время беременности вследствие физиологического смещения костей таза.
Патология седалищного нерва чаще всего отражается на двигательных функциях конечности на стороне поражения. Может возникнуть снижение чувствительности и тугоподвижность в коленном и голеностопном суставах (вследствие выраженной мышечной слабости). При выраженном патологическом процессе могут наблюдаться парезы и параличи на стороне поражения. Кроме того, может нарушаться работа внутренних органов – кишечника и мочевого пузыря. В результате этого у человека появляется недержание мочи и кала.
Симптомы
Основным проявлением ишиаса является болевой синдром, который значительно снижает качество жизни пациента. Изначально боль появляется в поясничном отделе позвоночника, однако по мере прогрессирования процесса пациент отмечает появление иррадиации боли в правую или левую ногу (крайне редко можно выявить иррадиацию в обе ноги). Распространяется боль вниз по ноге - к задней поверхности бедра, в подколенную ямку и вниз по задней поверхности голени, в некоторых случаях боль достигает стопу и кончики пальцев. Характер боли разнообразен, она может быть следующей:
- жгучей;
- ноющей;
- колющей;
- тупой;
- острой;
- стреляющей;
- саднящей.
Боль при ишиасе может иметь как хронический, так и непостоянный характер, что зависит от причины заболевания. В большинстве случаев боль иррадиирует от поясничной области по всей задней поверхности ноги, но в редких случаях пациент отмечает появление боли лишь в отдельной части ноги. Степень интенсивности боли различая. В некоторых случаях болевой синдром слабо выражен, что незначительно влияет на состояние человека. Другое дело, если у человека отмечаются выраженные боли, которые значительно влияют на жизнедеятельность человека.
Диагностика
Диагностикой ишиаса занимается врач-невролог, поэтому если у Вас возникла боль в пояснице, иррадиирующая в ногу, необходимо обратиться именно к этому специалисту. Невролог в ходе беседы с пациентом устанавливает характер боли, ее продолжительность, время возникновения, а также факторы, способствующие появлению боли. Далее врач проверяет у пациента некоторые симптомы, появление которых обусловлено натяжением корешков спинномозговых нервов, самих нервов или окружающей ткани. К ним относятся:
- симптом Сикара (появление боли в подколенной ямке при сгибании или разгибании стопы);
- симптом Ласега (сгибание в тазобедренном суставе выпрямленной ноги вызывает боль в поясничной области и на задней поверхности бедра и голени. Сгибание ноги в коленном суставе устраняет возникшую боль).
Из инструментальных методов диагностики при ишиасе используются рентгенологические исследования, УЗИ, КТ и МРТ. С их помощью удается определить степень защемленности корешков спинномозговых нервов, а также оценить распространенность воспалительного процесса. Рентген поясничного отдела позвоночника не является высоко информативным, так как данное исследование помогает установить лишь спондилез, который, в свою очередь, может привести к развитию ишиаса. В остальном рентгенологическое исследование назначается в качестве дифференциальной диагностики ишиаса с заболеваниями другого рода. Ультразвуковое исследование (УЗИ) позволяет визуализировать структуру мягких тканей (сухожилия, связки, хрящи и так далее), в том числе выявить наличие новообразования, которое требует незамедлительного решения проблемы. Данный метод исследования имеет ряд преимуществ:
- отсутствие противопоказаний;
- возможность многократного применения УЗИ на протяжении курса лечения;
- достаточно хорошая визуализация мягких тканей.
Наибольшей информативностью обладают КТ (компьютерная томография) и МРТ (магнитно-резонансная томография). Предпочтение отдается МРТ, так как в настоящее время данное исследование считается наиболее эффективным, поскольку позволяет визуализировать не только костные структуры, но также и мягкие ткани. Несмотря на массу преимуществ, МРТ имеет ряд противопоказания:
- наличие в теле устройства медицинского назначения из металла, в том числе искусственного водителя ритма;
- наличие в теле каких-либо немедицинских металлических объектов;
- клаустрофобия (боязнь замкнутых пространств);
- эпилепсия;
- беременность.
Исследование не требует какой-либо предварительной подготовки, в том числе отсутствуют ограничения в приме пищи.
Если у пациента отмечается нарушение чувствительности, назначается ЭНМГ (электронейромиография) для определения состояния периферической нервной системы. В ходе исследования оценивается скорость проведения нервного импульса по нервным волокнам.
При слабо или умеренно выраженном болевом синдроме пациент может достаточно длительное время не обращаться за помощью к специалисту, так как их состояние оказывает незначительное влияние на повседневную жизнь. Однако внезапные приступы боли должны насторожить человека, поскольку их появление может свидетельствовать не только о защемлении нерва, но также о более серьезных проблемах, например, наличии новообразования. Именно поэтому рекомендуется незамедлительно обращаться к врачу при появлении первых симптомов заболевания и ни в коем случае не пренебрегать своим состоянием. Квалифицированный врач не только выставит точный диагноз, но также подскажет наиболее эффективные пути решения проблемы.
Лечение
Медикаментозное лечение ишиаса заключается в назначении следующих групп лекарственных средств:
- нестероидные противовоспалительные средства, эффект которых заключается в уменьшении воспаления, а также купировании болевого синдрома;
- наркотические анальгетики. Могут использоваться при стойком болевом синдроме в тех случаях, когда использование ненаркотических анальгетиков не привело к уменьшению степени выраженности болевого синдрома.
- миорелаксанты и спазмолитики. Назначаются для снятия спазмов мышц;
- глюкокортикостероиды, которые обладают противовоспалительным действием, а также способствуют устранению боли;
- витаминные препараты, которые улучшают функционирование нервной системы, в том числе оказывают положительный эффект на проводимость нервного импульса по нервным волокнам.
Положительный эффект на состояние пациента оказывает физиотерапевтическое лечение:
- электрофорез (введение лекарственного средства через неповрежденную кожу с помощью воздействия постоянным электрическим током (гальваническим током));
- УВЧ (на область пораженного нерва воздействуют токами ультразвуковой частоты, в результате чего устраняется боль, уменьшается воспалительный процесс и отечность, улучшается кровоток в мелких сосудах);
- лазеротерапия (воздействие на ткани лазерным излучением, что способствует уменьшению интенсивности болевого синдрома, улучшению обменных процессов в тканях, улучшение кровообращения в месте воздействия лазерного луча);
- магнитотерапия (обладает обезболивающим, противовоспалительным, противоотечным эффектами, а также улучшает обменные процессы).
Кроме того, могут назначаться занятия лечебной физкультурой, которые проводятся в период стихания боли. В острый период заболевания лечебная физкультура противопоказана, так как пациенту необходим постельный режим. Также при ишиасе используется массаж поясничной и ягодичной областей, задней поверхности бедра и голени. В острый период заболевания, который сопровождается болевым синдромом, разрешается лишь легкое поглаживание и растирание, более интенсивные движения могут спровоцировать усиление боли.
Известны случаи использования гирудотерапии в лечении ишиаса. Гирудотерапия – это один из методов нетрадиционной медицины, который заключается в лечении некоторых заболеваний с помощью пиявок. Использование медицинских пиявок при ишиасе позволяет снять отек и устранить застой крови в области пораженного нерва. Помимо гирудотерапии, из нетрадиционных методов лечения используются баночный и точечный массажи, озонотерапия, мануальная терапия и иглорефлексотерапия. Последний метод лечения, несмотря на набирающую популярность в последнее время, до сих пор не имеет доказательный базы, объясняющей свою эффективность. Но в любом случае имеется большое количество практических примеров, подтверждающих эффективность иглорефлексотерапии. В первую очередь применение иглоукалывания способствует уменьшению степени выраженности болевого синдрома, улучшению кровотока в месте воздействия иглами, повышению защитных свойств и регенерации тканей. Важно отметить, что имеются следующие противопоказания к применению иглорефлексотерапии:
- поражение кожи на месте воздействия иглами;
- онкологические заболевания;
- острые инфекционные заболевания или хронически в стадии обострения.
В редких случаях используется хирургическое решение имеющейся проблемы. Показаниями к проведению операции являются:
- наличие доброкачественного или операбельного злокачественного образования;
- выраженный болевой синдром, который не уменьшается спустя 6 недель от начала лечения.
- выраженное нарушение работы тазовых органов.
Также имеются абсолютные противопоказания к проведению операции:
- беременность на любом сроке;
- декомпенсированный сахарный диабет;
- острые инфекционно-воспалительные процессы или хронические заболевания в стадии обострения;
- тяжелая степень дыхательной и сердечной недостаточностей.
Лекарства
Нестероидные противовоспалительные средства (НПВС) назначаются для купирования болевого синдрома, а также для уменьшения воспалительного процесса. Данная группа препаратов обладает следующими эффектами: обезболивающим, жаропонижающим и противовоспалительным. Достигаются данные эффекты за счет угнетения циклооксигеназы 1 и 2, которые участвуют в синтезе арахидоновой кислоты, в результате чего снижается количество простагландинов, участвующих в процессе образования боли и воспаления. Наибольшей анальгезирующей активностью из группы НПВС обладает кеторолак. Данное средство достаточно мощное, в некоторых случаях по своей эффективности сравнивается с одним из наркотических анальгетиков – морфином. Не рекомендуется длительно использовать препарат, так как это может привести к развитию заболеваний желудочно-кишечного тракта (гастрит, дуоденит, язвенная болезнь желудка и двенадцатиперстной кишки). При пероральном использовании препарата допускается курс лечения, составляющий 1 – 2 недели, внутримышечное введение препарата не должно превышать 5 инъекций. Диклофенак – представитель группы нестероидных противовоспалительных средств, в равной степени обладающий обезболивающим и противовоспалительным эффектами. Он значительно меньше влияет на слизистую оболочку желудочно-кишечного тракта, однако при длительном приеме могут развиться следующие побочные эффекты: дискомфорт или боль в эпигастральной области (верхней части живота), вздутие живота, тошнота, диарея или, наоборот, запор и другие.
Глюкокортикостероиды обладают выраженным противовоспалительным действием, а также их назначение рационально для купирования выраженного болевого синдрома. Наиболее часто используется преднизолон, который может назначаться как в виде таблеток, так и в виде инъекций. При назначении таблеток преднизолона пациенту необходимо напомнить, что препарат следует принимать в утренние часы (7 – 9 часов). Это связано с ритмом работы надпочечников и выбросом гормонов в соответствии с циркадным ритмом. К сожалению, на фоне приема глюкокортикостероидов развиваются следующие побочные эффекты:
- повышение артериального давления, что особенно опасно для людей, страдающих артериальной гипертензией;
- увеличение массы тела;
- развитие остеопороза;
- увеличение содержания глюкозы в крови, что имеет определенную опасность для людей, страдающих сахарным диабетом;
- развитие стероидной язвы желудка с повышенным риском прободения и кровотечения.
Миорелаксанты (мидокалм, толперизон) назначаются для устранения мышечного спазма, возникающего при ишиасе. Препараты хорошо переносятся, лишь в некоторых случаях возможно развитие таких побочных эффектов, как снижение артериального давления, головная боль, тошнота, расстройство стула (диарея или, наоборот, запор), нарушение сна, общая слабость, тремор и так далее. Противопоказаны миорелаксанты при миастении, наличии аллергии на любой из компонентов препарата, во время беременности и лактации, а также в детском возрасте.
Из витаминных препаратов во время лечения ишиаса предпочтение отдается витаминам группы В (В12 (цианокобаламин), В1 (тиамина гидрохлорид) и В6 (пиридоксин)). Дело в том, что витамины группы В используются в лечении неврологических заболеваний из-за того, что они способствуют улучшению нервно-мышечного проведения, а также оказывают нейропротективное действие. Существуют комбинированные препараты, например, неуробекс нео, в состав которого входят витамины В1, В6 и В12. Однако стоит отметить, что лучше использовать инъекционные формы, которые назначаются специальным курсом, после чего пациент переводится на таблетированные формы препарата.
Народные средства
Чтобы предотвратить появления такого неприятного заболевания, как ишиас, необходимо соблюдать некоторые профилактические меры. В первую очередь не следует забывать об умеренных физических нагрузках. Дело в том, что занятия спортом улучшают кровоток в позвонках, межпозвоночных дисках, а также в нервных корешках. В свою очередь, чрезмерные физические нагрузки, наоборот, могут поспособствовать развитию ишиаса и радикулита. Поэтому любые занятия спортом должны быть регулярны и при этом дозированы. Большую часть своей жизни человек проводит на работе, поэтому людям, имеющим сидячую работу, рекомендуется пользоваться специальными ортопедическими офисными креслами. Также не следует забывать о комфорте сна. Кровать должна быть не слишком мягкой и не слишком жесткой. Кроме того, следует позаботиться о покупке специальных ортопедическим подушек и матраса. Важным моментом, на который мало кто обращает внимание в своей жизни, является правильность поднятия тяжести. Во время поднятия тяжести следует помнить, что должны напрягаться мышцы рук и ног, но ни в коем случае не мышцы поясницы. Для этого рекомендуется слегка присесть и наклониться, после чего поднять груз, не сгибая при этом спину.
Также существуют средства народной медицины, использование которых не избавит от имеющейся проблемы, но облегчит общее состояние человека. К ним относятся:
- Компресс на основе черной редьки. Для его приготовления понадобится натереть на мелкой терке одну редьку среднего размера. Затем возьмите какой-либо кусок материи, выложите на нее заготовленную редьку, накройте поверх еще одним куском материи. Полученный компресс расположите на беспокоящем Вас участке поясничной области, поверх накройте вощеной бумагой и укутайтесь чем-нибудь теплым, например, шерстяным шарфом. Рекомендуется делать такой компресс по 15 минут 2 раза в день;
- Мазь, используемая для натирания поясничной области. Для ее приготовления понадобятся следующие ингредиенты: 5 стаканов свежего сока черной редьки, 1 стакан пчелиного меда, 1 столовая ложка поваренной соли и 250 мл водки. Перечисленные компоненты следует тщательно перемешать. Хранить мазь рекомендуется в холодильнике или любом другом прохладном месте. Перед каждым использованием смесь следует предварительно взболтать. Натирать мазью можно не только поясничную область, но также заднюю поверхность бедра. Использовать данное средство народной медицины рекомендуется 1 – 2 раза в день, в зависимости от выраженности болевого синдрома;
- Натирание поясницы домашней агавой. Перед применение растение следует очистить от шипов, после чего разрезать вдоль и натирать срезом поясницу 2 – 3 в день (кратность использования зависит от выраженности болевого синдрома). Важно отметить, что необходимо выбирать для использования не слишком молодое и не слишком старое растение, так как в этих случаях повышается риск появления ожогов на теле;
- Настой, применение которого способствует снижению степени интенсивности болевого синдрома. Для его приготовления понадобятся следующие ингредиенты: 1 столовая ложка цветков калины, 1 столовая ложка травы чабреца, 1 столовая ложка цветков календулы и 2 столовые ложки травы полевого хвоща. Все перечисленные компоненты тщательно измельчаются и перемешиваются. Затем необходимо взять 2 столовые ложки полученного сбора и залить 500 мл. Полученная смесь доводится до кипения, после чего в течение 5 минут томится на медленном огне. После остывания настой следует процедить. Принимается по половине стакана 3 раза в день перед приемом пищи.
Перед каждым использованием одного из перечисленных рецептов народной медицины настоятельно рекомендуется проконсультироваться со своим лечащим врачом, который, в свою очередь, проанализирует все показания и противопоказания к использованию того или иного рецепта.
Читайте также:


