Что показывает флюорография при остеохондрозе
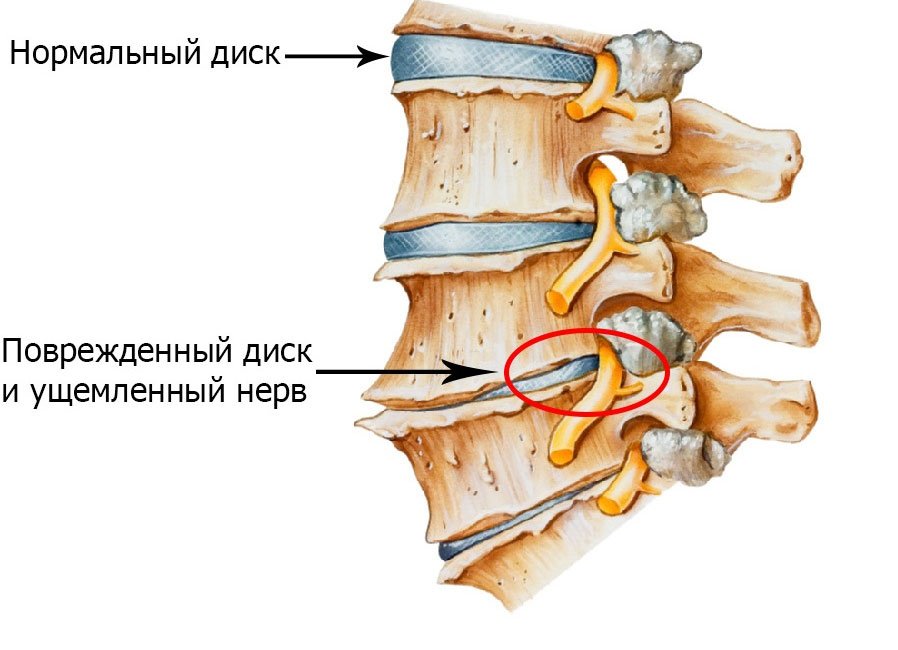
Частой причиной болей в области позвоночника являются дегенеративные заболевания, к которым относится остеохондроз. Патология характеризуется изменениями в межпозвоночных дисках, которые теряют свою эластичность, деформируются и истончаются.
Это приводит к сужению межпозвоночной щели и сдавлению нервных пучков. Начальной диагностикой при клинических проявлениях является рентгенография. Что покажет рентген при остеохондрозе, и на каком этапе развития патологии изменения могут быть визуализированы?
Остеохондроз
- Видно ли остеохондрозные изменения на рентгене
- Симптомы на рентгенограмме
- Сравнение с другими диагностическими методами
- Показания и противопоказания к рентгенограмме
- Что надо обследовать
- Комплексное лечение остеохондроза
- Видео
Видно ли остеохондрозные изменения на рентгене
Исследование помогает выявлять изменения костной структуры. Мягкотканные элементы не визуализируются или видны только грубые дефекты.
Остеохондроз поражает межпозвоночные диски, которые сами по себе не видны при обычном рентгенологическом исследовании.
При дегенерации диска происходит его компрессия (эластичная и упругая ткань истончается, теряет свои амортизационные свойства), что на снимке выглядит как сужение межпозвоночной щели. Первый признак появляется только на второй стадии. Первую стадию дегенерации межпозвоночных дисков покажет рентген отдельного отдела позвоночника в функциональных пробах или рентгеноскопия.
Для диагностики проводят несколько снимков в разных положениях, в заключении рентгенолог выявляет нестабильность позвонков:
- позвонки смещаются по отношению друг к другу вперёд или в стороны;
- отклонение оси между двумя позвонками более 2 мм;
- выявляется угловая деформация в области поражённого сегмента позвоночного столба — патологическое искривление оси.
Симптомы на рентгенограмме
На поздних стадиях на обычном снимке выявляются следующие симптомы и признаки:
- сужение щели между позвонками;
- узелки Поммера — множественные выемки с волнистой чёткой границей, свидетельствующие о пролабировании диска в тело позвонка;
- краевые разрастания по углам тел позвонков (остеофиты) в поражённой зоне — присоединение спондилёза из-за трения между позвонками, лишёнными прослойки из диска;
- смещение позвонков или листез;
- ишемические изменения (истончение) мягких тканей;
- нестабильность позвоночного столба.
![]()
Узлы Поммера
Сравнение с другими диагностическими методами
Первую стадию остеохондроза можно выявить современными диагностическими методами: магнитно-резонансной томографией или компьютерной томографией с контрастированием.
В сравнении с обычной рентгенографией такие методы помогают визуализировать мягкотканные образования, к которым относится и межпозвоночный диск, благодаря чему показывают патологию даже на первой стадии развития. Они позволяют подтвердить осложнения и спрогнозировать тактику лечения.
Благодаря аксиальным срезам при КТ и МРТ выявляются сужения позвоночного канала, повреждения сосудисто-нервного пучка. Выявляются грыжи межпозвоночных дисков, их точная локализация и величина. Точность исследований позволяют нейрохирургу определить метод коррекции патологии.


Показания и противопоказания к рентгенограмме
Показаниями к проведению исследования, с целью выявить остеохондроз на рентгене, являются:
- боли в области поясницы, спины, шейного отдела позвоночника;
- ограничение подвижности в различных отделах позвоночного столба;
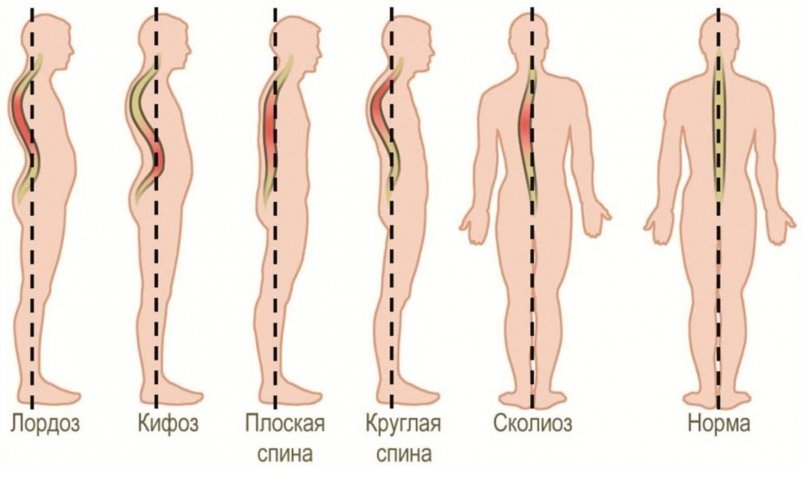
- нарушение осанки: сколиозы, кифозы, патологические лордозы;
- проявления радикулопатии (поражение пояснично-крестцового отдела), межрёберной невралгии (повреждение грудного сегмента), плексопатии (повреждение шейного отдела);
- при шейном остеохондрозе выраженные головные боли, головокружения, потемнения в глазах, шум в ушах;
- трофические нарушения при атрофии нервных корешков (нарушения кожной чувствительности, формирование мышечных атрофий, образование кожных язв).
![]()
Проявления остеохондроза могут быть уже в подростковом возрасте. Пик заболеваемости приходится на женский пол 35-40 лет, когда дегенеративные изменения провоцируются гормональными перестройками. С возрастом развитие патологии учащается в связи с меньшим поступлением полезных веществ, вымыванием кальция. Регенераторные механизмы истощаются, разрушение дисков происходит быстрее.
Противопоказания к рентгенографии общие для всех видов исследования. Обследование категорически запрещено беременным, ограничено исследование у детей, лактирующих женщин. Это связано с ионизирующим воздействием рентгеновских лучей.
Что надо обследовать
Для выявления остеохондроза требуется проводить рентгенодиагностику отдела, где, вероятнее всего, локализовано повреждение. Остеохондроз показывает рентген:
- шейного отдела с функциональными пробами;
- грудных позвонков;
- поясничного отдела в функциональных пробах.
Рентгенографию крестца не проводят, так как в этом отделе анатомически нет межпозвоночных дисков, снимок малоинформативен для диагностики дегенеративной патологии межпозвоночных дисков.
Комплексное лечение остеохондроза
Для эффективной терапии остеохондроза необходим комплексный подход, включающий:
- Диетотерапию. Правильное питание с адекватным водным режимом замедляет дегенеративные процессы. Для дисков полезны продукты, содержащие желатин: заливная рыба, холодец, желе.
- Медикаментозное лечение. Основные группы препаратов необходимые для купирования приступов радикулонейропатии на фоне остеохондрозных изменений — противовоспалительные средства стероидного и нестероидного ряда. Для снижения мышечного спазма используют миорелаксанты. Они помогают снизить воспаление и отёчность вокруг нервных корешков, снизить боль. Затем проводят курс восстановительного лечения при помощи препаратов — хондропротекторов, содержащих гиалуроновую кислоту, хондроитинсульфат и глюкозамин. Для укрепления костных структур и профилактики дегенерации и костных структур применяют препараты кальция.
- Лечебную физкультуру. Необходима для нормализации двигательной активности, а также массы тела, так как ожирение способствует усилению нагрузки на межпозвоночные диски и ускорению их разрушения. Физкультура помогает нормализовать кровообращение в поражённом участке и укрепить мышечный корсет.
- Физиотерапевтическое лечение. С помощью электролечения, ультразвука, магнитотерапии, иглорефлексотерапии и других методов можно снизить дозы лекарственных препаратов, ввести лекарственные средства местно.
- Массаж. Проводится в восстановительный период для усиления кровообращения и активации регенераторных процессов.
![]()
Остеохондроз — распространённое заболевание, которое поражает межпозвоночные диски. Первичной диагностикой патологии является рентгенография участка.
К сожалению, метод малоинформативен и способен визуализировать патологию при функциональной диагностике только на второй стадии. Затем требуется уточнение при помощи современных томографических исследований.
Видео
Рентгенография прекрасно визуализирует костные ткани позвоночника, и может использоваться для диагностики остеохондроза любого отдела спины. Именно с помощью нее обычно и удается выявить у пациента это заболевание в рамках первичного осмотра.
Рентгена достаточно для обнаружения остеохондроза и его локализации. Но для выяснения нюансов заболевания (в том числе не вовлечены ли в патологию мягкие ткани) используется КТ или МРТ: это более информативные методы.
1 Видно ли остеохондроз на рентгене, и как именно?
Рентгенодиагностика позволяет достаточно хорошо визуализировать позвоночный столб и определить наличие/отсутствие остеохондроза (в любом сегменте). Современные рентгенографические аппараты дают детализированную картинку, на которой видны даже начальные проявления болезни.
Видно ли остеохондроз – это только половина вопроса: другая половина заключается в том, как его видно и насколько точно. На рентгенографии можно подтвердить наличие остеохондроза, но нельзя получить множество подробностей его течения.
Например, очень часто упускается компрессия (сдавливание) позвоночных сосудов или нервных узлов. И чтобы обнаружить такие осложнения, нужно проводить магнитно-резонансную томографию, желательно в режиме ангиографии.
Как выглядит остеохондроз на снимке – зависит от того, какой аппарат используется. Старые рентгенографические аппараты советского производства дают крайне скудную картинку. Новые аппараты позволяют выявить множество признаков заболевания.

Остеохондроз позвоночника на рентгеновском снимке
Выявляемые признаки болезни:
- В шейном отделе: косвенные признаки компрессии или повреждения нервных узлов и/или сосудов, костные остеофиты (образования), деформации и неправильный изгиб позвонков, их дестабилизация (тут нужно дифференцировать со спондилолистезом).
- В грудном отделе: деформативные изменения, неправильный изгиб позвонков, проседание позвонков (из-за чрезмерной нагрузки), при существенных воспалительных изменениях заметны затемнения на некоторых участках отдельных позвонков.
- В поясничном отделе: все то же самое, но еще может быть видно сдавливание большого пучка нервных узлов (так как в пояснице их очень много); можно заметить компенсаторное изменение положения отдельных позвонков.
Обследование позвоночника проводится с помощью рентгенографии, компьютерной или магнитно-резонансной томографии. Рентгенография хороша тем, что часто бесплатна, доступна, расшифровка полученных данных производится на месте, вред для здоровья минимален.
Плюсы на этом кончаются: по информативности (при обследовании костных тканей) эта процедура существенно проигрывает магнитно-резонансной и компьютерной томографии.
Магнитно-резонансная томография хорошо визуализирует костные ткани, но хуже, чем КТ. Магнитно-резонансная томография хороша в исследовании разных структур организма человека, включая мягкие ткани.
Поэтому ее используют в случаях, когда имеется подозрение на компрессию мягких тканей, сосудов или нервов позвонками. МРТ не только покажет наличие компрессии, но и установит, насколько серьезен процесс, насколько сильно пережата ткань, и не развились ли какие-либо вторичные осложнения.
Выходит, что рентгенографию хорошо использовать для первичной диагностики остеохондроза. Если болезнь протекает мягко, по данным рентгена никаких серьезных осложнений нет – то на этом можно остановиться.

Визуализация позвоночника на рентгенографии
Однако если рентгенография показывает хотя бы косвенные признаки серьезных осложнений, или заболевание не в начальной стадии, то необходимо проводить дополнительную диагностику: КТ или МРТ. Иногда эти методики дополняются ангиографией (например, при синдроме позвоночной артерии) или введением контрастных веществ.
к меню ↑
2 Показания и противопоказания для процедуры
Нецелесообразно проводить рентгенографическое исследование без патологической симптоматики. Исключением являются те случаи, когда вы предрасположены к развитию дегенеративно-дистрофических болезней, или входите в группу риска (например, страдаете гиподинамией или долгое время проводите у компьютера/рабочего стола).
Показаниями к диагностике являются:
- Хронический болезненный синдром, локализующийся непосредственно в позвоночном столбе или в мягких тканях спины.
- Частые головокружения, цервикогенные головные боли, мигрень.
- Зрительные артефакты: мушки, вспышки и молнии перед глазами, пелена, светобоязнь.
- Тиннитус (низкочастотный писк в ушах).
- Скованность в движениях спины.
- Частый хруст в спине при различных движениях (в норме такого быть не должно).
- Парестезии (чувство онемения) в верхних и/или нижних конечностях, шаткость походки, умеренные нарушения координации движений.
Противопоказания к процедуре:
- беременность (особенно на первом триместре);
- тяжелое состояние больного (кахексия, острые системные инфекционные процессы);
- различные внутренние кровотечения;
- открытый пневмоторакс.
Абсолютных противопоказаний к процедуре нет. Перечисленные выше противопоказания могут игнорироваться, если так считает лечащий врач. Частые процедуры рентгена также не являются противопоказанием к последующим процедурам (вред для здоровья минимален).
к меню ↑
Рентгенографическая диагностика при подозрении на остеохондроз проводится по простому принципу: где локализуются симптомы – ту область и нужно обследовать. Иногда целесообразно проводить двойные обследования: исследовать шейно-грудную или грудопоясничную область, так как болезнь очень часто поражает пару отделов спины.
Все становится сложнее, когда симптоматика идет вразброс. Например, имеются зрительные артефакты и головокружения (что свойственно шейному остеохондрозу), но при этом болит поясница.

Рентген поясницы при остеохондрозе
Подобные ситуации требуют полноценного обследования всей спины: нужно визуализировать весь позвоночный столб, причем в нескольких проекциях (если это возможно). В некоторых случаях обследование проводят с нагрузкой на позвоночник, чтобы оценить его компенсаторные и амортизирующие функции.
Рентгенография часто проводится бесплатно в государственных медицинских учреждениях. Для этого вам нужно получить направление от врача (невролог, терапевт, вертебролог или ортопед). Для этого придется подождать очереди на бесплатное исследование, которая может затянуться на несколько дней.
Стоимость рентгена в частных клиниках составляет порядка 1500 рублей за один отдел (исследование проводится в двух проекциях). Полностью обследовать позвоночный столб будет стоить примерно 4500—5000 рублей.
к меню ↑
Если человек ломает конечность, его отправляют на рентген, чтобы определить участок и предоставить помощь. Рентгенологические признаки остеохондроза грудного или шейного отдела также определяют по полученным снимкам. Когда у человека есть проблемы со спиной, у него снижается физическая и умственная работоспособность. Рентген позволяет узнать и степень развития остеохондроза. Этот метод дешевый и доступный каждому.

Ионизированные лучи, которые привыкли называть рентгеном, были открыты немецким одноименным ученым В. К. Рентгеном в 1895 году.
Когда нужно делать рентгенографию?
Рентген шейного или грудного отдела позвоночника делается на того, чтобы рассмотреть на снимке конструкцию скелета, патологии или физиологические искривления, изменения расположения позвонков или костные разрастания. Делают это с помощью специального аппарата, который основан на использовании лучей рентгена. Существуют определенные показания к рентгенографии, а именно:
- дискомфорт в спине, руках или ногах;
- боли в голове, обмороки, головокружения;
- тромбофлебит или варикозное расширение вен;
- боли после занятий спортом;
- повышенное газообразование, понос, геморрой или запор.
Противопоказания
К сожалению, иногда рентгенография запрещена при остеохондрозе. Дело в том, что малая доза ионизирующего излучения негативно воздействует на многие органы. К примеру, рентгеном можно повредить хрусталик глаза, половые клетки, щитовидную железу, слизистые оболочки внутренних органов или костный мозг. К тому же запрещено делать рентген во время беременности, так как излучения могут навредить плоду и вызвать уродства, мутации или аномалии в развитии будущего ребенка.
В период вынашивания малыша, матери назначают КТ (компьютерную томографию). Также запрещено делать рентген людям, которые принимают бариевую взвесь, так как из-за большого количества бария искажается картина остеохондроза. Еще одним противопоказанием является большая масса тела. Аппарат может выдержать вес до 180 кг, а жировая прослойка задерживает рентгеновские лучи, и снимок становится нечетким.
Как готовиться?
Остеохондроз на рентгене можно выявить, только если провести подготовку к процедуре. Первое, что нужно сделать — очистить кишечник. Для этого используется клизма. Это касается остеохондроза поясничного отдела. Также необходимо на несколько дней посидеть на диете. Нужно отказаться от продуктов питания, которые вызывают обильный метеоризм.
В процессе диеты назначают активированный уголь или препараты, которые способствуют устранению газов. Рентген поясничного отдела или грудного проводится натощак. Перед тем как лечь на кушетку, снимают бижутерию, вытаскивают из карманов ключи, кошелек, снимают ремень. В процессе рентгенографии не следует волноваться и задерживать дыхание. Следует просто спокойно стоять или лежать.
Проведение рентгена при остеохондрозе
Рентген проводят либо лежа, либо стоя. Оборудование направляет лучи в любую точку тела. Под больного кладут кассету с заряженной пленкой. Ее подбирает врач. Иногда позвоночник снимают частями, от шеи до поясницы, если доктор хочет видеть весь столб. Если у человека в определенном месте остеохондроз, врач назначает рентген грудного отдела или любого другого участка позвоночника.
Признаки остеохондроза на снимке рентгена
Благодаря данным, полученным в результате рентгенографии, можно увидеть признаки заболевания. Особенно заметны они на 2, 3 и 4 степени развития патологии. Заболевание часто появляется в поясничном отделе. Степень определяют по следующим симптомам, которые видно на рентгеновских снимках, а именно:
- уменьшение расстояния между сегментами в процессе движения позвонков;
- чрезмерное смещение позвоночных дисков;
- смещение позвонков в разные стороны, деформация пораженного сегмента;
- на 3—4 стадии остеохондроза шейного отдела заметны искривления кифоза в шее.
Остеохондроз на 1-й стадии рентген выявляет очень редко.
Степень остеохондроза можно определить на снимке рентгенографии. Как это выглядит, может увидеть даже сам пациент, если доктор укажет место повреждения. Снимки являются отличным способом отслеживания картины заболевания. Их можно делать раз в год, чтобы видеть, как продвигается или замедляется развитие болезни.

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Флюорография грудной клетки является профилактическим скрининговым методом обследования легких. Оно предполагает рентгенологическую экспозицию лучей через тело человека. Благодаря неравномерному поглощению лучей разными тканями создается изображение на рентгеновской пленке, которое изучает врач-рентгенолог.
К примеру, легочная ткань является воздушной, поэтому через нее лучи проходят легко. От костных структур они отражаются. На границе раздела этих сред получается четкое изображение анатомических структур.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Таким образом, врачам удается получить визуализацию патологических очагов легких и средостения.

Флюорография органов грудной клетки разделяется на цифровую и пленочную. Первый вид совсем недавно получил распространение. В сравнении с классическим аналогом он обладает рядом преимуществ. Самое важное из них – снижение лучевой нагрузки на человека.
Скрининговое флюорографическое обследование согласно постановлению Министерства здравоохранения каждый человек обязательно должен проходить ежегодно.
Также может назначаться УЗИ органов грудной клетки.
Еще одним видом исследования является СКТ грудной клетки.
Об МКСТ грудной клетки читайте здесь.
Исследование показывает отсутствие серьезных заболеваний легких – туберкулез, онкологические образования и саркоидоз. Обследование позволяет обнаружить и более мелкие затемнения.
В любом случае после выявления на флюорографии патологических рентгеновских симптомов необходимо дополнительное рентгенографическое обследование (подробнее здесь).
Вследствие этого флюорография грудной полости является профилактическим методом. При обнаружении на цифровом или пленочном снимке патологии необходимы дополнительные исследования. При этом они проводятся через некоторое время после первичной экспозиции.
Такой подход позволяет уменьшить дозу одновременного радиационного воздействия на человека. Любые проблемы дыхательной системы при использовании процедуры являются предположительными. Не следует сильно беспокоиться, если рентгенолаборант пригласил вас на повторное рентгенологическое исследование после выполнения флюорографии (ФЛГ).
Рентген и флюорография в сочетании применяются в следующих целях:
- определение заболеваний грудной клетки: рак, туберкулез, обструктивная болезнь, кистозный фиброз, отек легких, пневмоторакс;
- выявление причин одышки и кашля;
- диагностика болезней сердца, увеличения аорты, атеросклероза и поражения клапанов сердца;
- оценка последствий травматических повреждений грудной стенки: перелом ребер;
- изучение инородных тел в пищеводе, желудке и легочной системе;
- мониторинг правильности расположения интубационных трубок в трахее в реанимационном отделении.
Даже при отсутствии заболеваний в дыхательной системе ежегодная профилактическая ФЛГ необходима, так как некоторые нозологические формы патологии не проявляют себя клиническими симптомами, но их раннее выявление позволяет предотвратить прогрессирование заболевания.
Флюорографическое исследование легких является безболезненной процедурой. При ее выполнении не нужна предварительная подготовка.
Доза излучения, которая получается при выполнении данных методов, практически безопасна. Она сравнима с перелетом на самолете на расстояние в 2 500 километров.
Опасность при экспозиции заключается лишь в том случае, если процедура выполняется при беременности.
Обычно рентгеновское исследование и флюорография грудной клетки осуществляются в положении стоя. Чтобы изображение получилось качественным, делать его следует с задержкой дыхания.
Перед исследованием рентгенолаборант расскажет обо всех тонкостях процедуры. Необходимо будет снять все металлические предметы и во время экспозиции задержать дыхание на несколько секунд. Других сложностей флюорография не представляет. Процедура не отнимает много времени, но может спасти жизнь. Не советуем ее избегать.
Проходить флюорографию нужно со следующей периодичностью:
- один раз в год флюорография рекомендуется всему населению;
- два раза ФЛГ рекомендована для работников туберкулезных диспансеров, родильных домов, санаториев.
Лучевая нагрузка при исследовании равна 0,01 мЗ в (миллизиверта). Такая доза достаточно мала. Эффективная дозировка при цифровой ФЛГ составляет в среднем не более 0,04 мкЗв. Допустимый уровень облучения за 10 лет не превысит 1 мЗ в.
Другое дело, если человек делает в течение года рентгенографию позвоночника и выполняет другие рентгенологические методы. Радиационная нагрузка в такой ситуации превышает предельно допустимую дозу.
При таком подходе следует выяснить, что лучше – ФЛГ или рентген.
Флюорография и рентген – качественные методики, которые направлены на выявление заболеваний грудной клетки. Они отличаются дозой и разрешением снимков. Флюорография характеризуется низкой лучевой нагрузкой, но при этом изображение на снимке получается не очень качественным. Тем не менее его достаточно для того, чтобы предположить наличие патологии. В дальнейшем необходимо будет дополнить ФЛГ рентгенографией органов грудной полости, чтобы диагностировать заболевание.
Однако из-за высокой радиационной нагрузки рентген не может применяться для скринингового обследования всего населения.
Таким образом, если у вас нет заболеваний легких, лучше выполнять флюорографию. При подозрении на заболевание рациональнее будет выполнить рентгенографию.
МРТ шеи
Для выявления причин головных болей, скованности в шее, головокружения и онемения рук наиболее информативным диагностическим методом является МРТ шеи. Такое обследование назначается врачом для уточнения диагнозов многих заболеваний позвоночника. Это современный метод диагностики, не вызывающий никаких неприятных ощущений у пациента и почти не имеющий противопоказаний. МРТ необходима для выбора необходимого лечения, а также для контроля выздоровления.
Магнитно-резонансная томография – это диагностический метод, позволяющий получить четкий объемный снимок всех структур организма. При этом видно состояние костной ткани, хрящей, мышц, связок и даже сосудов. Изображение получается после прохождения магнитных и радиоволн через клетки. Такое излучение воздействует на атомы водорода, которые реагируют на него. Чувствительные датчики фиксируют изменения, а компьютер обрабатывает полученную информацию, создавая четкий объемный снимок, подобный рентгеновскому.
Симптомы, с которыми пациент обращается к врачу, могут являться признаком разных заболеваний. Поэтому требуется проводить комплексное обследование. Ведь каждый метод позволяет выявить определенные изменения в костных структурах, сосудах, нервных корешках, мягких тканях. Только врач может решить, что лучше для диагностики в каждом конкретном случае.
Например, УЗИ дает только общее представление о состоянии позвоночника, рентген или КТ позволяют обнаружить изменения в позвонках и суставах, то есть, в костной ткани. Для исследования сосудов применяется ангиография. Но наиболее информативным методом является МРТ шеи. Только это обследование дает полное представление о состоянии всех тканей. Трехмерное изображение каждого позвонка позволяет оценить патологические процессы, протекающие в костной ткани, показывает сосудистую сеть и нервные волокна, а также мышцы и связки.
Преимуществом магнитно-резонансной томографии является ее высокая информативность – точность диагноза составляет около 98%. Кроме того, это обследование совершенно безболезненно, а также не вредно для здоровья, так как излучение от аппарата несильное. Не требуется делать множество снимков, проводить дополнительное обследование. МРТ позволяет сделать трехмерный снимок шеи и получить срез тканей позвоночника через каждые 5 мм.
Некоторые пациенты не понимают, что лучше, КТ или МРТ. Их может возмущать, что врач выбрал более дорогую магнитную томографию. Но на самом деле эти методы сильно отличаются, имеют свои показания. МРТ не может заменить компьютерную томографию и наоборот. Ведь у них разные цели и особенности. КТ сканирует костные структуры, показывает патологические процессы в позвонках и суставах, наличие повреждений. А МРТ исследует в основном мягкие ткани.
Шея выполняет очень важные функции и выдерживает довольно большую нагрузку. Здесь проходит множество сосудов, питающих головной мозг, а также нервов, обеспечивающих связь между разными отделами нервной системы. Поэтому любые патологии в этой области могут отразиться на здоровье всего организма. Часто люди даже не подозревают, что боли в руках, нарушение работы дыхательной системы или других внутренних органов возникают из-за патологий шейного отдела позвоночника.
Изменения здесь развиваются быстро, поэтому очень важно пройти обследование при появлении первых неприятных симптомов. Особенно это необходимо тем, кто испытывает повышенные нагрузки на позвоночник. Шейный отдел страдает при длительном сидении в неудобной позе, например, за компьютером, во время сна на неудобной подушке, при несоблюдении техники безопасности во время занятий спортом.
Чаще всего МРТ шейного отдела позвоночника назначается врачом вертебрологом, хирургом или неврологом после обращения пациента с такими жалобами:
Томографию при этом могут назначить совместно с обследованием головы. Это помогает выявить причины нарушения мозгового кровообращения. Для уточнения диагноза и выбора более оптимальной тактики лечения МРТ делается при подозрении на опухоль, при развитии грыжи или протрузии, дегенеративно-дистрофических и аутоиммунных заболеваниях позвоночника, после травм шеи, особенно со смещением позвонков. Назначают такую диагностику перед оперативным вмешательством или установкой имплантатов.
МРТ шейно-грудного отдела необходима при наличии системного поражения костей, например, при туберкулезе или остеомиелите, а также при серьезных инфекционных заболеваниях, которые могут отразиться на состоянии костной ткани. Такое обследование проводится совместно с КТ коленных суставов, таза, верхних конечностей.
Часто магнитно-резонансная томография шеи нужна для обследования состояния сосудов при подозрении на наличие тромбов или нарушения мозгового кровообращения. Ее проводят при вегето-сосудистой дистонии, атеросклерозе, колебании артериального давления, внезапном ухудшении зрения и слуха. МРТ в этой области позволяет также оценить патологические изменения в щитовидной железе, лимфатических узлах, гортани.
Если врач подозревает заболевания шейного отдела позвоночника, почти всегда он назначает МРТ шеи. Именно этот метод позволяет обнаружить различные воспалительные или дегенеративные изменения в тканях на самом раннем этапе. Кроме того, только МРТ может выявить патологии и в костных структурах, и в мягких тканях. Поэтому этот метод может заменить несколько других.
Показывает МРТ шейного отдела позвоночника такие особенности:
- изменения в самих позвонках и в суставах;
- состояние межпозвоночных дисков и связок;
- аномалии в работе сосудов;
- взаимодействие нервных волокон;
- наличие злокачественных образований;
- патологии расположения позвонков;
- состояние спинного мозга.
Такая процедура позволяет точно диагностировать множество болезней. Прежде всего, это дегенеративно-дистрофические и аутоиммунные заболевания: шейный остеохондроз, межпозвоночные грыжи, протрузии, спондилолистез, артрозы, болезнь Бехтерева. Кроме того, МРТ информативна для выявления инфекционных или воспалительных процессов, онкологических болезней. Все врачи должны знать, что показывает МРТ мягких тканей шеи, и использовать это для диагностики и лечения заболеваний.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Если пациент сразу не обратился к врачу, и патология у него в запущенной форме, МРТ может показать более серьезные изменения в тканях. Например, разрушение межпозвоночных дисков, уменьшение диаметра позвоночного канала, развитие стеноза или анкилоза суставов.
МРТ делается всем пациентам, даже детям с 5 лет. Эта процедура безболезненна и безопасна. Но, несмотря на кажущуюся простоту, она имеет свои противопоказания. Прежде всего, не назначают МРТ людям, которые по каким-либо причинам не могут полежать спокойно 20-40 минут. Кроме того, во время процедуры пациент находится в замкнутом пространстве, значит, она противопоказана тем, кто страдает клаустрофобией. Ограничения для обследования связаны также с размерами аппарата – он вмещает пациентов весом не более 130 кг.
Не делают магнитно-резонансную томографию людям, у которых есть какие-либо металлические имплантаты или электронные конструкции. Речь идет о кардиостимуляторах, инсулиновых помпах и слуховых аппаратах. Магнитное поле, излучаемое томографом, неблагоприятно отразится на их работе. Повредить оно может и различные протезы, скобы на сосудах, брекеты.
Во всех остальных случаях МРТ безопасно и назначается даже беременным и кормящим женщинам. Исключение составляет только процедура с применением контрастирующего вещества, которое может навредить ребенку. Этот вид обследования не назначают также людям с патологиями почек и с аллергическими заболеваниями.
Подготовка к исследованию не нужна – МРТ проводится в любое время суток, пациент перед ним может вести обычный образ жизни и принимать необходимые лекарства. Но если назначена МРТ с применением контрастного вещества, за 6 часов до процедуры нельзя есть, а за час до нее – пить.
Пациент снимает одежду, содержащую металлические части, а также все украшения, заколки, пирсинг. Нельзя во время процедуры иметь при себе монеты, банковские карты, мобильный телефон. Поэтому часто пациенту выдают специальную одежду.
В ходе самой процедуры обследуемого помещают в томограф – трубу, в которой создается особое магнитное поле. Датчик регистрирует изменения в клетках под влиянием этого излучения и передает сведения на экран компьютера. В ранних моделях аппарата пациент ложится на особый стол, его закрепляют ремнями и задвигают в трубу томографа. Современные модели позволяют поместить под датчик только исследуемую область тела.
В самом томографе есть свет, он вентилируется, а пациент всегда может связаться с оператором. Но все равно некоторые люди, особенно дети, испытывают дискомфорт. Ведь во время обследования нельзя шевелиться, поэтому иногда допустимо проводить МРТ под общим наркозом. Вся процедура занимает от 20 минут до часа в зависимости от целей обследования. Кроме того, столько же времени требуется врачу для обработки результатов.
МРТ шеи – самый информативный метод раннего выявления заболеваний позвоночника в шейном отделе и нарушений мозгового кровообращения.
Читайте также: