Что означает апофиз позвонка
Первые анатомические данные об апофизах тел позвонков принадлежат Рамбо и Рено.
После открытия рентгеновых лучей изучение развития апофизов получило практическое значение, так как в диагностической работе точки окостенения апофизов иногда трактовались как туберкулезные секвестры (Лернбекер), отломки или обызвествления.
Шморль доказал, что апофизы тел позвонков человека развиваются из множественных точек окостенения, после слияния которых апофиз представляет костное кольцо, расположенное по периферии краниальной и каудальной поверхности тел позвонков.
К апофизам прикрепляются волокна фиброзного кольца межпозвоночных дисков.
Рост тел позвонков в высоту происходит по энхондральному типу за счет обращенных к телам позвонков поверхностей гиалиновых пластинок межпозвоночных дисков. Апофиз не влияет на рост тел позвонков в высоту (Шморль).
Межпозвоночный диск состоит из студенистого ядра, фиброзного кольца и 2 гиалиновых пластинок, расположенных на краниальной и каудальной поверхностях тел смежных позвонков, не имеющих кортикального слоя (Лушка, Фик, Шморль).
Тела позвонков взрослых имеют узкий краевой кольцевидный кант, состоящий из компактного вещества. Гиалиновая пластинка заканчивается у внутреннего края краевого канта.
Передний и боковые отделы краевого канта тел позвонков более широки, чем задний. Ширина лимбуса нарастает в каудальном направлении и достигает в поясничных позвонках 6-10-15 мм (М. Е. Альховский).
Развитие апофизов методом кристеллеровских срезов изучал А. И. Струков. Апофиз ребенка 2 - 3 лет представляет хрящевое образование, спаянное с бороздчатым краем тела позвонка. По мере роста позвонка в высоту по краниальной и каудальной поверхности тел образуется краевая вырезка, в которой залегает хрящевой апофиз (Шморль).
В рентгеновском изображении краевую вырезку первым описал Альбан Келер.
В толще хрящевого апофиза появляются точки окостенения. По мере увеличения их размеров точки окостенения выявляются при рентгенографическом исследовании в переднем или заднем отделе хрящевого апофиза.
В литературе нет единства в отношении сроков появления точек окостенения апофиза в рентгеновском изображении.
По Шморлю, Д. Г. Рохлину, А. Е. Рубашевой, В. А. Дьяченко точки окостенения апофиза у девочек появляются в 6 - 8 лет, у мальчиков в 7 - 9 лет; по В. П. Грацианскому, В. С. Майковой-Строгановой, Н. А. Панову, С. А. Рейнбергу, А. И. Струкову, Браус, А. Келер, Кеффи, Мау, Харнштайн - в 9 - 14 лет; по В. А. Бец, В. Г. Штефко, Мешан - в 14 - 16 лет. При врожденной ломкости костей описаны точки окостенения апофиза на 4-м году.
В развитии апофиза Д. Г. Рохлин и А. Е. Рубашева выделяют следующие фазы: появление точек (у девочек 6 - 8 лет, у мальчиков 7 - 9 лет), слияние их в кольцо (12 - 15 лет), частичный синостоз апофиза (16 - 19 лет) и полный синостоз апофиза с телом позвонка (24 - 26 лет). По В. А. Дьяченко, частичный синостоз апофиза наступает в 15 - 17 лет, полный синостоз апофиза с телом в - 22 - 24 года, по А. И. Струкову - в 18 - 22 года.
При наличии свободного кольцевидного апофиза контуры тел позвонков волнисты, тень апофиза резко усилена (Д. Г. Рохлин и А. Е. Рубашева). Соответствующие фазы окостенения трактуются иногда как патологические состояния (некроз, остеохондроз). Однако некроз апофизов не подтвержден патологоанатомически, остеохондроз наблюдается не ранее 40-летнего возраста.
Тело позвонка взрослого двухконтурно в рентгеновском изображении. В период свободного кольцевидного апофиза на рентгенограммах определяются три непрерывных, параллельных друг другу контура на поверхности тел позвонков (Г. А. Третьякова).
Контур, соответствующий зоне роста, волнистый. Знание этой особенности имеет значение в практической работе для дифференциации нормальных особенностей от хрящевых узлов тела. При наличии хрящевого узла тела третий контур прослеживается лишь на ограниченном участке поверхности тела.
В литературе имеются краткие указания на ускорение появления точек окостенения апофиза при врожденной ломкости костей (В. Мюллер), при туберкулезном спондилите (Г. А. Зедгенидзе и В. П. Грацианский), на замедление синостозирования апофиза - при гипертрофическом оссидесмозе (Кинбек), при мраморной болезни (В. Мюллер).
При изучении литературы становится ясным, что до настоящего времени нет критерия, на основании которого сроки появления или слияния точек апофиза можно было бы считать выходящими за пределы нормального.
Задачей данного исследования являлось уточнение сроков формирования апофиза.
Мы изучили рентгенограммы позвоночника в боковой проекции 193 человек в возрасте от 1 года до 25 лет без рентгенологически определяемых патологических изменений; из них женщин - 85, мужчин - 108.
Анализ нашего материала проведен с учетом следующих этапов развития апофизов тел позвонков:
1) одиночная точка; 2) множественные точки; 3) частичное слияние точек в кольцевидное образование; 4) свободный кольцевидный апофиз; 5) частичный синостоз апофиза с телом позвонка; 6) полный синостоз апофиза с телом позвонка.
Из наших наблюдений видно, что окостенение хрящевого апофиза по краниальной и каудальной поверхностям тел позвонков на различных уровнях позвоночника начинается разновременно.
Первые точки окостенения апофиза появляются в переднем, реже в заднем отделе каудальной поверхности нижних грудных позвонков, позже - там же в поясничных.
Синостоз апофизов тел наступает в поясничном отделе позвоночника раньше, чем в грудном (А. И. Струков, Г. А. Третьякова, наши наблюдения).
Расхождение наших наблюдений с данными А. И. Струкова, утверждающего, что первые точки окостенения апофиза появляются в поясничных позвонках, по-видимому, объясняется меньшим количеством материала А. И. Струкова.
В шейном отделе позвоночника точки окостенения апофиза появляются у большинства больных одновременно с точками окостенения апофизов нижних грудных позвонков, однако проследить фазы формирования апофиза в шейном отделе, в связи с малой высотой апофиза, не удается.
Одиночные точки окостенения апофиза в рентгеновском изображении появляются у девочек в 7 лет, у мальчиков в 8 лет.
При суммировании рентгенологических данных о формировании апофиза в возрасте 7 - 9 лет у девочек отмечается ускорение окостенения апофиза по сравнению с мальчиками (рис. 1).
У всех девушек 16 - 18 лет апофиз представляет свободное кольцевидное образование; у юношей того же возраста лишь - 77,7%, у 22,3% юношей данной возрастной группы наблюдается частичное слияние точек апофиза между собой.
В 19 - 21 год у девушек в 25% случаев отмечается фаза частичного синостоза апофиза с телом позвонка, у мужчин преобладает фаза кольцевидного свободного апофиза и лишь в 10% наблюдается фаза частичного синостозирования его.
В возрасте 22 - 25 лет как у женщин, так и у мужчин отмечается преобладание фазы полного синостозирования апофиза с телом позвонка: у женщин полный синостоз наступает к 22 - 23 годам, у мужчин к 24 - 25 годам, редко позже.
Выводы
Первые точки окостенения апофиза в рентгеновском изображении появляются у девочек в 7 лет, у мальчиков в 8 лет в нижних грудных и шейных позвонках.
Формирование апофиза у девочек протекает быстрее, чем у мальчиков.
Полный синостоз апофиза с телом позвонка у женщин наступает к 22 - 23 годам, у мужчин к 24 - 25 годам.
Половой диморфизм, доказанный для формирования ряда отделов скелета отечественными исследователями, нашел подтверждение и в формировании апофизов тел позвонков.
Медицинский эксперт статьи

Строение позвоночника характеризуется существенными различиями в разные возрастные периоды. Само понятие нормы не является статичным и подразумевает наличие возрастных особенностей строения (структуры) и формы отдельных позвонков и позвоночника в целом, соотношения величин тел позвонков и дисков, определенных значений образованных позвонками костных каналов, границ функциональной подвижности позвоночно-двигательных сегментов и т.д.
Форма и структура позвонков в возрастном аспекте в рентгенологическом изображении
Центральные щели питающих сосудов
Силовые линии позвонков
Отсутствуют (или слабо выражены дугообразные и радиальные линии).
Единичные в конце периода.
Чаще более выражены в грудном отделе, разнообразны по глубине проникновения в тела позвонков.
Выражены продольные силовые линии, появляются силовые аркады в дугах.
Постепенный переход к прямоугольной форме
Неглубокие, в виде ямок, щели. Могут быть глубокие, склерозированные.
Сохранение выраженных щелей указывает на дисплазию
Развитие вертикальных и горизонтальных линий.
Окончательное построение силовых аркад в дугах.
Прямоугольная форма, появление вогнутости центров эпифизарных пластинок, передних и задних отделов.
Дальнейшее укрепление силовых линий.
В процессе роста у детей отмечается равномерное увеличение величины тел позвонков и дисков в каудальном направлении, начиная от Т3. Нарастание колеблется от 1 до 2 мм, но является строго индивидуальным. Нарушение равномерного нарастания величины позвонков и дисков обычно наблюдается при патологических состояниях - дисплазии позвонков, травме, опухолях, воспалении и т.д.
Еще одним показателем, характеризующим правильное развитие позвоночника, является позвоночно-дисковьй коэффициент - отношение высоты тела позвонка к высоте контактного диска. Его величина в норме колеблется между 5:1 и 4:1, а уменьшение показателя наблюдается при системных заболеваниях, протекающих с поражением позвоночника - несовершенном остеогенезе, дисгормональнои спондилопатии, лейкозах и т.д.
Понятие возрастной нормы включает в себя и физиологические сроки созревания позвонков - появления рентгенологически видимых ядер окостенения и закрытия межуточных зон роста. Мы не случайно говорим о сроках рентгенологического закрытия зон роста, т.к. анализ магнитно-резонансных томограмм позвоночника позволяет утверждать, что рентгенологически видимое костное срастание не всегда подтверждается МРТ-данными. Особенно отчетливо это проявляется при оценке корпоро-дентального синостоза С2 и крестцовых и копчиковых позвонков - даже у взрослых пациентов на МРТ сохраняются зоны синхондроза.
У 8-10% людей не наступает слияние дуг L5 и S1. Если отсутствие слияния дуг не сопровождается их дисплазией (гипоплазией, деформацией, разными углами отхождения и т.д.), то это рассматривается как вариант нормы. При наличии дисплазии дуги следует говорить о Spina bifida dysplastica.
Нормальные размеры позвоночного канала. Отклонение размеров позвоночного канала от нормальных величин имеет принципиальное значение. Распространенное сужение размеров позвоночного канала характерно для некоторых системных заболеваний скелета (например, для ахондроплазии), локальное - для врожденных и приобретенных стенозов. Увеличение позвоночного канала отмечается при диспластических процессах, пороках развития позвоночного канала и спинного мозга, длительно существующих объемных процессах в позвоночном канале (см. Элсберга-Дайка синдром), некоторых видах травм позвоночника.
Функциональная подвижность позвоночно-двигательных сегментов. Выделение функциональной двигательной единицы позвоночного столба - позвоночно-двигательного сегмента (ПД С), позволяет оценить объем движений на уровне каждого сегмента. Движения в ПД С осуществляются за счет дугоотростчатых суставов и межпозвонковых дисков. Очевидно, что движения в ПДС различны на протяжении позвоночника не только по объему, но и происходят в разных плоскостях. Это объясняется особенностями анатомического строения и пространственной ориентации межпозвонковых суставов - т.н. тропизмом.
Другое название болезни Шейермана-Мау – остеохондропатия апофизов тел позвонков или юношеский кифоз.
Чаще встречается у молодых людей в период интенсивного роста (с 11 до 18 лет). Нередко бессимптомное течение болезни, поэтому выявляется далеко не всегда.
Считается, что основное звено патогенеза болезни Шейермана-Мау – врожденные дефекты развития межпозвоночных дисков и недостаточная прочность замыкательных пластинок тел позвонков.
Среди факторов риска также наличие эндокринных заболеваний, наследственная предрасположенность, функциональные перегрузки (неправильный режим, долгое сидение в согнутом положении, нарушения осанки, тяжелая физическая работа, профессиональные спортивные нагрузки). В результате всех этих процессов нарушаются нормальные процессы оссификации (т.е. окостенения) в зоне роста тел позвонков (апофизах), происходит их клиновидная деформация, формируется кифоз, часто возникают грыжи Шморля.
Наиболее типично поражение VII, VIII, IX и X грудных позвонков. Реже поражается пояснично-грудной или поясничный отдел, в шейном отделе заболевание встречается крайне редко.
Симптомы болезни Шейермана-Мау
По клинической картине и рентгенологическим изменениям выделяют 3 стадии заболевания:
- 1 стадия (до оссификации тел позвонков): жалобы могут отсутствовать, характерен несколько увеличенный грудной кифоз, часто выявляется асимметрия надплечий, лопаток, линий и треугольников талии, паравертебральная асимметрия, определяются выступающие остистые отростки на уровне
патологических изменений, а при их пальпации может быть болезненность, в ряде случаев рано может наблюдаться ограничение наклона корпуса вперед, отклонение корпуса назад и в сторону; - 2 стадия (появление оссификации апофизов): боль в спине (особенно при длительной ходьбе, сидении), быстрая утомляемость и слабость мышц спины и ног (симптомы обычно исчезают после сна и отдыха, поэтому их часто приписывают обычной усталости), увеличение грудного кифоза при усилении шейного и поясничного лордозов, деформация
- становится заметной и фиксированной, в ряде случаев формируется плоская спина, появляется корешковый синдром, ограничение подвижности позвоночника;
- 3 стадия (слияние апофизов с телами позвонков — синостоз): кифоз и клиновидная деформация тел позвонков несколько уменьшаются, но фиксированный кифоз и поясничный лордоз остаются на всю жизнь, присоединяются признаки артроза позвоночника с характерным болевым синдромом.
![]()
В 1 стадии заболевания достоверные признаки остеохондропатии отсутствуют, но могут иметься косвенные: проекционное сужение дисков, односторонняя ротация позвонков в грудном и поясничном отделах, легкая клиновидная деформация позвонков на уровне формирующегося патологического кифоза, уплощение тел позвонков с увеличением их дорсовентрального размера, сужение дисков в сравнении с выше и ниже расположенными.- На 2 стадии заболевания появляются: зазубренность апофизов, клиновидная деформация тел позвонков с увеличением их передне-заднего размера, сужение межпозвонковых дисков, нарушение целостности замыкательных костных пластинок позвонков с образованием грыж Шморля, формирование патологического кифоза грудного отдела позвоночника, краевой отлом тел (чаще поясничных позвонков), кальцификация диска, ретролистез и спондилолистез.
- В 3 стадии кифоз и сколиоз несколько уменьшаются. У взрослых клиновидная деформация тел наиболее пораженных позвонков уменьшается, а платиспондилия увеличивается.
Лечение болезни Шейермана-Мау
![]()
Общеукрепляющие процедуры.- Витаминотерапия.
- Рациональный режим труда и отдыха.
- Общие рекомендации: жесткий матрац, выработка правильной осанки, разгрузка позвоночника, по показаниям — ношение корректора осанки.
- Исключение ряда спортивных нагрузок, связанных с физическими усилиями, прыжками, рывками, подъемом тяжестей.
- Лечебная гимнастика, плавание в бассейне, массаж мышц спины.
- Физиотерапевтические методы: ультразвук, коротковолновая диатермия, йонофорез новокаина и другие.
- Хирургическое лечение — применяется при выраженном кифозе с неврологическими проявлениями.
Благоприятный — при рано начатом лечении. В этом случае удается предотвратить формирование выраженной деформации.
б) Визуализация limbus vertebra:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Небольшой кортикальный костный фрагмент, соответствующий размерам костного дефекта в области передне-верхнего края тела позвонка
• Локализация:
о Среднепоясничный отдел >> среднешейный отдел: О Передний край >> задний край
• Размеры:
о Небольшие (примерно 1-3 мм)
• Морфология:
о Небольшой неслившийся с основной массой тела позвонка костный фрагмент края тела позвонка:
- Поясничный LV: передне-верхний край >> задний край
- Шейный LV: передне-нижний край >> передне-верхний край
2. Рентгенологические данные:
• Рентгенография:
о Дети: рентгенонегативный дефект передне-верхнего угла тела позвонка:
- Сам фрагмент может быть невидим (не оссифицирован) о Взрослые: треугольный кортикальный костный фрагмент:
- По форме и размерам примерно соответствует форме и размерам донорского ложа тела позвонка
3. КТ при limbus vertebra:
• Костная КТ:
о Костный дефект тела позвонка, практически соответствующий размерам и форме кортикального фрагмента LV:
- Сам фрагмент и поверхность донорского ложа в подостром и отдаленном периоде обычно склерозированы
- У детей фрагмент может не визуализироваться (не оссифицирован)
о ± дегенеративные изменения позвоночника:
- Слегка выраженный кифоз
- Различная степень снижения высоты межпозвонковых дисков
4. МРТ при limbus vertebra:
• Т1-ВИ:
о Гипоинтенсивный костный фрагмент, обычно располагающийся в толще волокон передних связок позвоночника:
- Фрагмент обычно достаточно мал, однако при внимательном изучении сагиттальных срезов его все же можно обнаружить
- ± слегка выраженный кифоз
- ± снижение высоты диска
о Несколько гипоинтенсивный отек костного мозга (в остром периоде) прилежащих участков тела позвонка
• Т2-ВИ:
о Гипоинтенсивный костный фрагмент, обычно располагающийся в толще волокон передних связок позвоночника
о Гиперинтенсивное в режиме Т2 вещество диска продолжается между фрагментами в тело позвонка:
- Протрузии диска у взрослых могут характеризоваться гипоинтенсивным сигналом вследствие дегидратации диска на фоне дегенеративных его изменений, однако интенсивность сигнала вещества диска между фрагментами обычно соответствует таковой остальной части диска
• STIR:
о Слегка гиперинтенсивный сигнал отека костного мозга (в свежих случаях) прилежащих участков тела позвонка
о Обычно изменения аналогичны таковым в режиме Т2
5. Несосудистые радиологические исследования:
• Дискография: введенный в диск контраст распространяется между фрагментами в тело позвонка, что подтверждает диагноз
6. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Обычно достаточно стандартной рентгенографии в боковой проекции
• Протокол исследования:
о Одна только рентгенография уже позволяет поставить диагноз
о МРТ (при необходимости) в свежих случаях помогает выявить отек костного мозга и признаки воспаления
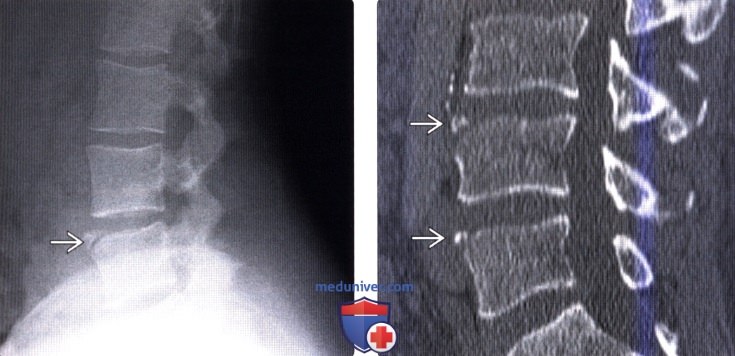
(Слева) Рентгенограмма позвоночника в боковой проекции: типичный достаточно крупный кортикальный фрагмент передневерхнего края L5 позвонка.
(Справа) КТ, сагиттальная проекция: четко отграниченные костные фрагменты в области передне-верхнего края L4 и L5 — типичная картина несросшегося с телом позвонка апофиза (limbus vertebra). Наиболее часто такая картина наблюдается в области передне-верхнего угла какого-либо одного позвонка. В области нижнего и заднего угла тела позвонка подобные изменения встречаются реже. 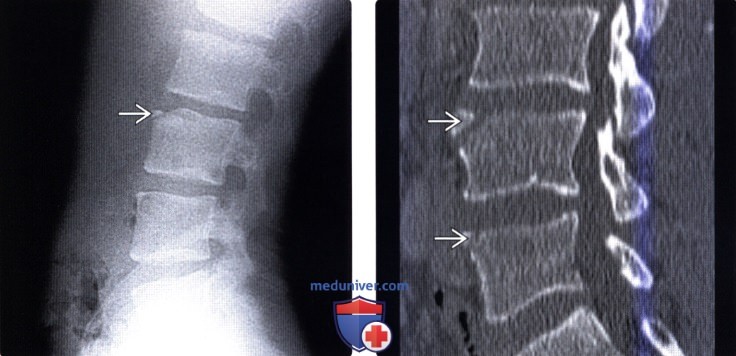
(Слева) Рентгенограмма в боковой проекции: типичный limbus vertebra у L3 позвонка. Треугольной формы фрагмент точно соответствует форме костного дефекта в области передне-верхнего угла тела L3.
(Справа) КТ, сагиттальная проекция: типичные фрагменты limbus vertebra у L4 и L5 позвонков — менее часто встречающаяся картина по сравнению с LV на одном уровне. Обратите внимание на то, что форма фрагментов примерно соответствует форме костных дефектов передне-верхнего края позвонков. 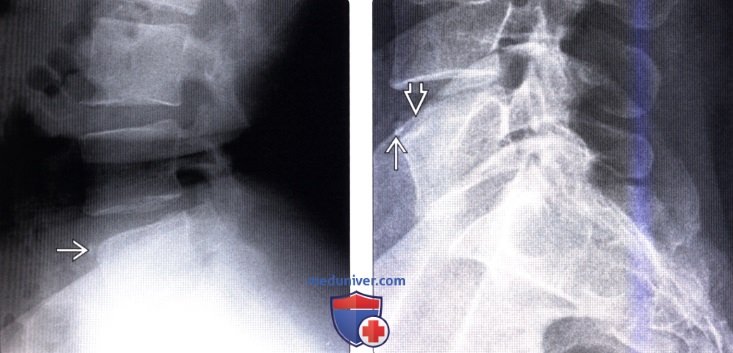
(Слева) Рентгенограмма в боковой проекции: небольшой кортикальный фрагмент, форма которого соответствует форме дефекта передне-верхнего края L5 позвонка.
(Справа) Сочетание limbus vertebra с передней грыжей Шморля. На рентгенограмме виден небольшой кортикальный фрагмент, размеры которого меньше размеров дефекта тела позвонка, образованного отделением апофиза тела позвонка и крупной грыжей Шморля, сформировавшейся позади него.
в) Дифференциальная диагностика limbus vertebra:
1. Свежий перелом тела позвонка:
• LV нередко ошибочно интерпретируется как свежий перелом тела позвонка
• При свежем переломе прицельно ищите изменения трабекулярной структуры костной ткани позвонка и отек окружающих мягких тканей
2. Грыжа Шморля:
• Грыжа Шморля обычно образуется в более центральных отделах замыкательной пластинки тела позвонка, тогда как LV характеризуется периферическим расположением
3. Фрагмент переднего остеофита тела позвонка:
• Перелом остеофита тела позвонка может напоминать LV
• Нет соответствия формы и размеров фрагмента дефекту тела позвонка
4. Кальцифицированная грыжа диска:
• Локализация обычно не характерна для LV
• Нет соответствующего фрагменту дефекта тела позвонка
г) Патология:
1. Общие характеристики limbus vertebra:
• Этиология:
о Верхняя и нижняя замыкательные пластинки развивающегося тела позвонка покрыты тонким и еще более истончающимся к периферии слоем хряща → хрящевая губа
о Энхондральная оссификация хрящевой губы начинается в возрасте 7-9 лет → образуется КА
о Внешние волокна фиброзного кольца диска (шарпеевы волокна) вплетаются в КА, фиксируя диск к позвонкам
о КА отделен от тела позвонка тонким слоем хряща до момента своего слияния с ним (в возрасте 18-20 лет):
- Пока это слияние не произошло, данная зона является относительно слабым местом на границе диск/тело позвонка
- LV формируется тогда, когда между КА и телом позвонка, пока еще не произошло их слияние, внедряется вещество пульпозного ядра диска, тем самым навсегда разделяя небольшой сегмент апофиза и тело позвонка
• Сопутствующие аномалии:
о Болезнь Шейерманна
о Узлы Шморля
• Причиной формирования является грыжа пульпозного ядра диска под кольцевидным апофизом тела позвонка (на границе хрящевого края замыкательной пластинки и костного края тела позвонка):
о Формируется до момента слияния апофиза с телом позвонка
о Апофиз остается отделенным от тела позвонка
• Чаще поражается передне-верхний край тела позвонка, что связано с разницей в размерах обращенных друг к другу поверхностей тел позвонков (верхняя дети, подростки
• Пол:
о М>Ж
• Эпидемиология:
о Частая рентгенологическая находка у взрослых, относительно реже - у детей
о Во многих случаях причиной развития клиники служит травма:
- LV чаще выявляется у активных, занимающихся спортом детей, о самом факте травмы ребенок может не помнить
3. Течение заболевания и прогноз:
• После постановки диагноза каких-либо дополнительных диагностических процедур не требуется:
о Симптомы обычно исчезают в течение нескольких месяцев или лет
• LV y некоторых пациентов можеттрансформироваться в переднюю грыжу Шморля
4. Лечение:
• Консервативное лечение:
о Анальгетики
о Физиотерапия
о Ограничение физической активности в острый период
• Хирургическое лечение не показано
е) Диагностическая памятка:
1. Следует учесть:
• LV является следствием старой травмы, полученной в период созревания костной системы
• У пациентов с LV необходимо исключить другие, более значимые в клиническом отношении причины боли в спине
2. Советы по интерпретации изображений:
• У взрослых диагноз LV поставить существенно проще, чем у детей
о Обнаружение характерного правильно сформированного треугольного костного фрагмента
• LV фрагмент по форме и размерам примерно соответствует размерам дефекта тела позвонка:
о Это помогает отличить LV от других похожих образований -кальцифицированного фрагмента диска или перелома остеофита тела позвонка
ж) Список литературы:
1. Mutlu V et al: Cervical limbus vertebra presenting as a hypopharyngeal mass. Spine J. 14(6): 1079-80, 2014
2. Yen Y et al: Giant limbus vertebra mimicking a vertebral fracture. QJM. ePub, 2014
3. Huang PY et al: Imaging features of posterior limbus vertebrae. Clin Imaging. 36(6):797-802, 2012
4. Chang CH et al: Clinical significance of ring apophysis fracture in adolescent lumbar disc herniation. Spine (Phila Pa 1976). 33(16):1750-4, 2008
5. Peoples RR et al: Whole-spine dynamic magnetic resonance study of contortionists: anatomy and pathology. J Neurosurg Spine. 8(6):501 -9, 2008
6. DePalma Ml et al: Nonspondylolytic etiologies of lumbar pain in the young athlete. Curr Sports Med Rep. 5(1):44-9, 2006
7. Shirado О et al: Lumbar disc herniation associated with separation of the ring apophysis: is removal of the detached apophyses mandatory to achieve satisfactory results? Clin Orthop Relat Res. (431): 120—8, 2005
8. Chen LH et al: Intervertebral disc herniation in adolescents. Chang Gung Med J. 27(1 ):22—8, 2004
9. Asazuma T et al: Lumbar disc herniation associated with separation of the posterior ring apophysis: analysis of five surgical cases and review of the literature. Acta Neurochir (Wien). 145(6):461-6; discussion 466, 2003
10. Mendez JS et al: Limbus lumbar and sacral vertebral fractures. Neurol Res. 24(2)4 39-44,2002
11. Mupparapu M et al: Radiographic diagnosis of Limbus vertebra on a lateral cephalometric film: report of a case. Dentomaxillofac Radiol. 31 (51:328-30, 2002
12. Bonic E E et aI: Posterior limbus fractures: five case reports and a review of selected published cases. J Manipulative Physiol Ther. 21 (4):281—7, 1998
13. Martinez-Lage JF et ai: Avulsed lumbar vertebral rim plate in an adolescent: trauma or malformation? Childs Nerv Syst. 14(3)431-4, 1998
14. Swischuk LE et al: Disk degenerative disease in childhood: Scheuermann's disease, Schmorl's nodes, and the limbus vertebra: MRI findings in 12 patients. Pediatr Radiol. 28(51:334-8, 1998
15. Talha A et al: Fracture of the vertebral limbus. Eur Spine J. 6(5):347—50, 1997
16. Henales V et al: Intervertebral disc herniations (limbus vertebrae) in pediatric patients: report of 15 cases. Pediatr Radiol. 23(8):608-10, 1993
17. Cao LB et al: Imaging study of lumbar posterior marginal intraosseous node. An analysis of 36 cases. Chin Med J (Engl). 105(10):866-9, 1992
18. Epstein NE: Lumbar surgery for 56 limbus fractures emphasizing noncalcified type III lesions. Spine. 17(12)4 489-96, 1992
19. Epstein NE et al: Limbus lumbar vertebral fractures in 27 adolescents and adults. Spine. 16(8):962-6, 1991
Редактор: Искандер Милевски. Дата публикации: 13.7.2019

Остеофиты – это костные наросты, формирующиеся под воздействием негативных факторов. Часто образуются остеофиты поясничного отдела на фоне протрузии межпозвоночных дисков. При этом тела соседних позвонков начинают соприкасаться, тереться друг об друга. Это провоцирует появление небольших трещин на краях. Поэтому остеофиты пояснично-крестцового отдела часто называют краевыми.
Они создают массу проблем при движении. Благодаря своим неровным краям травмируют окружающие их мягкие ткани. Это становится причиной постоянного воспаления, спазма кровеносных сосудов, раздражения и образования рубцовых деформаций.
Узнать больше информации про симптомы и лечение остеофитов поясничного отдела можно из предлагаемого материала. В нем также рассказано про потенциальные причины развития данного заболевания и способы эффективной профилактики в молодом и пожилом возрасте.
Остеофиты – что это такое
Для начала давайте разберемся в вопросе о том, что это такое – остеофиты поясничного отдела позвоночника и как они формируются. Остеофиты – это отложение солей кальция в местах нарушения целостности костной ткани. Данный механизм обусловлен защитными свойствами человеческого организма. За счет образования костных мозолей происходит сращивание переломов, рубцевание некоторых других тканей, которые должны обладать повышенной прочностью.
Остеофиты образуются в местах, где наблюдается трение. Это могут быть суставные поверхности, на которых разрушился защитный хрящевой синовиальный слой. Также костные наросты возникают на краях тел позвонков, которые при резком снижении высоты межпозвоночного диска начинают при совершении разных движений встречаться друг с другом. При столкновении незащищенная костная ткань разрушается. Образовавшиеся трещины и сколы заполняются фиброином и отложениями солей кальция.
Края остеофитов не ровне, поэтому они травмируют окружающие ткани. Могут провоцировать незначительное капиллярное кровотечение. Это способствует вторичной реакции воспаления и образованию грубых рубцов. При обширном процессе формирования остеофитов возникает риск полного сращивания соседних позвонков между собой. Контрактура позвоночника приводит к его неподвижности и потере гибкости. Может страдать спинной мозг, расположенный в спинномозговом канале.
Остеофиты поясничного отдела позвоночника хорошо видны на рентгенографических снимках. Они могут располагаться как на телах позвонков, так и на всех отростках и их суставных поверхностях. Множественные отложения солей кальция возникают при нарушении обмена веществ. Единичные костные наросты всегда связаны с травматическим воздействием.
Отложение солей кальция может наблюдаться в окружающих позвоночный столб мягких тканях. Кальцинация связок и сухожилий – это часто встречающийся патологический процесс. Он ограничивает функциональность связочного сухожильного аппарата, создает препятствия для гибкости и подвижности позвоночного столба. Остеофиты на фиброзном кольце межпозвоночного диска создают проблемы с диффузным питанием. Это важнейший фактор развития остеохондроза (дегенеративного дистрофического заболевания позвоночного столба).
Остеофиты в случае размещения на межпозвоночных дисках создают следующие проблемы:
- нарушают способность хрящевой ткани усваивать жидкость, которая выделяется паравертебральным мышцами при их работе, это становится причиной обезвоживания фиброзного кольца и забора влаги из расположенного внутри пульпозного ядра;
- способствует утрате эластичности межпозвоночного диска – он теряет способность расправляться после компрессионного сжатия при совершении движений, формируется протрузия, а затем и межпозвоночная грыжа диска;
- создаёт повышенное трение между замыкательной пластинкой тела позвонка и межпозвоночным диском, что является важнейшим фактором атрофии капиллярной сети, питающей ткань позвонка и межпозвоночного диска;
- разрушает окружающие ткани, вызывает постоянное раздражение;
- болевой синдром не позволяет пациенту вести активный образ жизни, что еще больше усугубляет течение остеохондроза и ведет к быстрому разрушению позвоночника.
Остеофиты – это следствие многочисленных заболеваний позвоночного столба и окружающих его тканей. В редких, исключительных случаях остеофиты позвоночника формируются под воздействием общих факторов, таких как избыточное количество солей кальция в периферической крови и лимфатической жидкости. Это может стать следствием передозировки витамина D.
Причины краевых остеофитов позвонков
Краевые остеофиты позвонков поясничного отдела формируются под воздействием неблагоприятных факторов. Основными причинами данного заболевания являются:
- дегенеративные дистрофические изменения, происходящие в хрящевой ткани межпозвоночных дисков;
- смещение тел позвонков, их нестабильность положения, ретролистез и антелистез;
- разрушение межпозвоночных суставов, в том числе деформирующий спондилоартроз;
- нарушение осанки и искривление позвоночного столба;
- переломы и трещины костей позвоночника (тел позвонков и их отростков);
- воспалительные процессы, в том числе асептический некроз костной ткани, туберкулез кости, сепсис и т.д.);
- травмы окружающих позвоночный столб мягких тканей (растяжения и разрывы связок и сухожилий, разрывы мышц и т.д.).
Провокационными факторами могут быть:
- ведение малоподвижного образа жизни;
- привычка сутулиться, сгибать спину при сидении;
- отсутствие регулярных достаточных физических нагрузок на поясничный отдел;
- тяжелая физическая работа, связанная с подъемом тяжестей или длительным нахождением в согнутом положении;
- занятия тяжелой атлетикой;
- избыточная масса тела;
- нарушение метаболизма и обмена веществ в организме человека;
- избыточная масса тела;
- неправильная постановка стопы, дисфункция коленного, голеностопного или тазобедренного сустава;
- синдром короткой ноги и т.д.
Краевые остеофиты тел позвонков поясничного отдела могут образоваться при длительном лежачем положении больного. Особенно высока вероятность данного осложнения у тех пациентов, которые лежат на спине на жестко поверхности. Профилактикой костных мозолей в этой ситуации станет регулярное переворачивание больного, проведение сеансов массажа и лечебной физкультуры.
Как проявляются остеофиты в пояснице
Остеофиты в пояснице проявляются клиническими симптомами, указывающими на воспалительный процесс в области их образования. Типичные признаки патологии – это:
- болевой синдром, носящий острый режущий или колющий характер, появляющийся при совершении определённого типа движений (например, при наклоне в правую сторону боль есть, а при наклоне в левую сторону – нет);
- ограничение подвижности, скованность движений;
- избыточное напряжение мышц спины и поясницы с одной стороны;
- распространение боли при компрессии остеофитом нервного корешка;
- периодически возникающие признаки воспаления (покраснение и отечность кожных покровов, болезненность при пальпации и т.д.).
Для постановки точного диагноза опытному врачу достаточно будет провести пальпацию тел позвонков и их остистых отростков. Пальпаторно можно обнаружить даже достаточно мелкие остеофиты. Для подтверждения поставленного диагноза достаточно рентгенографического снимка в разных проекциях. На нем будет видно образование остеофитов. Можно оценить размер костных наростов и их место расположения.
Перед тем, как лечить от боли при остеофите в пояснице, необходимо обнаружить причину его образования. Только после проведения комплексного лечения выявленного заболевания, можно приступать к удалению отложения солей кальция.
Нужна ли операция при остеофите в поясничном отделе
Многие пациенты задаются вопросом о том, нужна ли операция при остеофитах в поясничном отделе и каким образом можно проводить эффективное лечение.
Хирургическое вмешательство необходимо только в сложных запущенных случаях. Если остеофиты крупные, расположены в местах выхода корешковых нервов из фораминальные отверстий в телах позвонков, то предпочтителен хирургический способ удаления отложения солей кальция. Если наросты располагаются так, что они не давят на корешковые нервы, то можно использовать консервативные способы лечения.
Хирургическая операция не является эффективным способом борьбы с отложением солей кальция в позвоночном столбе. Она позволяет лишь устранять следствие нарушения в организме человека. Без воздействия на причину появления заболевания остеофиты будет формироваться снова и снова.
Между тем хирургическое вмешательство на тканях позвоночного столба – это всегда риск того, что пациент может утратить способность самостоятельно передвигаться. Парезы и параличи нижних конечностей и органов брюшной полости – это частые послеоперационные осложнения.
Поэтому, прежде чем прибегнуть к хирургическому удалению остеофитов с позвоночного столба, необходимо изучить все альтернативные возможности лечения, взвесить все за и против.
Способы лечения остеофитов поясничного отдела
Существующие способы лечения остеофитов поясничного отдела включают в себя хирургические и консервативные методики. К сожалению, на сегодняшний день пока не разработано фармакологического препарата, который позволил бы эффективно убрать отложение солей. Все рекламируемые биологически активные добавки к пище – это не более, чем профанация. Они не обладают никакими заявленными лечебными свойствами. Это даже не лекарства, а продукты питания. Поэтому не стоит тратить свои денежные средства. Лучше обратитесь за помощью в клинику мануальной терапии.
Лечение остеофитов поясничного отдела позвоночника с помощью методов мануальной терапии дает следующие положительные результаты:
- массаж повышает эластичность тканей, их проницаемость, ускоряет обмен веществ в области образования костного нароста;
- остеопатия ускоряет процесс микроциркуляции крови и лимфатической жидкости, повышает возможность распада остеофита под воздействием собственных сил организма;
- лечебная гимнастика и кинезиотерапия позволяют активировать процессы метаболизма и ускоряют обмен веществ в паравертебральных мышечных тканях;
- рефлексотерапия запускает процесс естественной регенерации за счет задействования скрытых резервов человеческого организма;
- физиотерапия запускает процесс разрушения и утилизации тканей остеофита.
В сложных клинических случаях может использоваться лазерное воздействие. Комплексный подход к лечению позволяет получить положительные результаты в сжатые сроки. Положительная динамика наблюдается примерно у 70 % пациентов, которые тщательно следуют всем рекомендациям лечащего врача.
Особе значение имеет гимнастика при остеофитах поясничного отдела- она позволяет запустить процесс распада отложения солей кальция и активирует восстановление нормальной поверхности костной ткани. В том случае, если остеофиты образовались на суставных поверхностях межпозвоночных сочленений, гимнастика позволяет восстановить разрушенное хрящевой синовиальное волокно. Эта методика лечения применима только в тех случаях, когда не произошло полного разрушения внутрисуставного синовиального слоя. При остеофитах на краях тел позвонков можно применять лечебную гимнастику на любой стадии патологического процесса. Комплекс упражнений должен быть разработан индивидуально с учетом всех особенностей здоровья пациента.
Имеются противопоказания, необходима консультация специалиста.
Читайте также:




