Что делать если при напряжении болит спина
На сегодняшний день существует отдельное направление лечения болей в спине — малоинвазивная хирургия:
- малая травматичность и точность;
- минимальный риск осложнений;
- малый период восстановления после операций.
Узнать больше.
Благодаря курсу процедур из иглорефлексотерапии, массажа и физиотерапии можно достичь снижения боли, улучшения подвижности, нормализации общего состояния.

Боли в спине могут свидетельствовать о начале развития серьезного заболевания и способны легко перейти в хроническую форму.
Проходить восстановительное лечение рекомендуется в профильных стационарах и реабилитационных центрах, специализирующихся на комплексной реабилитации и консервативном лечении болей в спине.
Остеохондроз может доставить немало неприятных ощущений и способен заметно снизить качество жизни, а потому требует обязательного и специализированного лечения.
Боль в спине, или дорсалгия, – второй по распространенности болевой синдром после мигрени. Боли в области спины случаются у 70-90 % населения, из которых лишь 20-30 % прибегает к помощи докторов, чтобы избавиться от мучений. К сожалению, вовремя не вылеченная острая боль переходит в хроническую (25 % случаев), а с этой проблемой справиться уже гораздо сложнее. Нужны и лекарства, и лечебные процедуры вместе с гимнастикой, и, конечно, грамотные врачи, которые проведут действенную терапию и реабилитацию.
Распространенные причины сильной боли в области спины
Чаще всего проблема берет начало в искривлении позвоночника и неравномерности нагрузок из-за неправильной осанки, малой двигательной активности. Боль в спине может также быть следствием травм и разного рода заболеваний, как опорно-двигательной системы, так и внутренних органов.
Основные причины, по которым болит спина:
- Заболевания позвоночника (остеохондроз – поражение межпозвоночных дисков, хрящей; спондилолистез – смещение позвонка вперед или назад; болезнь Бехтерева, или анкилозирующий спондилоартрит – прогрессирующее генетическое заболевание, при котором поражаются тазобедренные, плечевые и кистевые суставы, связки суставов с позвоночником; остеомиелит – гнойное инфекционное воспаление костного мозга; грыжа (выпячивание в спинномозговой канал) межпозвоночного диска и другие).
- Болезни мышц спины (фибромиалгия – болезненность и малоподвижность мышц, миофасциальный синдром – спазмы мышц с образованием уплотнений – триггерных точек).
- Повреждение органов грудной и брюшной полостей (аневризма (патологическое расширение) аорты; воспаление почек – пиелонефрит; болезни половых органов; язвенная болезнь желудка и двенадцатиперстной кишки; панкреатит (воспаление поджелудочной железы); мочекаменная болезнь или почечная колика).
- Злокачественные опухоли.
- Малоподвижная работа (за рулем, за компьютером).
- Перенесение сильных физических нагрузок (при занятиях спортом, подъеме и перетаскивании тяжелых предметов).
Если установлено заболевание, явившееся первопричиной боли в области спины, следует начать терапию боли именно с устранения выявленного недуга. При этом нередко требуется сопутствующая терапия для снятия болевого синдрома. Кроме того, если речь идет о хронической боли в спине, то она может продолжать доставлять человеку страдания и после излечения основного заболевания, то есть становится самостоятельной болезнью, требующей особого лечения.
Обычно, чтобы убрать боль в спине, лечение требуется комплексное: это и лекарственная терапия, и ЛФК, и мануальное воздействие, методы рефлексотерапии.
Если болит спина, значительную помощь окажут уколы анальгетиков и глюкокортикоидных гормонов: внутримышечные, внутривенные и выполняемые в виде блокад.
Лечебные блокады – введение лекарства непосредственно в патологический очаг – более действенны, чем другие способы медикаментозного воздействия, и обладают более продолжительным терапевтическим эффектом.
В триггерные точки производятся новокаиновые и лидокаиновые инъекции, они приводят к расслаблению мышц, восстановлению их тонуса.
Паравертебральные – проводимые близко к позвоночнику – блокады вводят при заболеваниях позвоночника, в том числе связанных с неврологическими расстройствами. Делаются такие инъекции внутрикожно, подкожно, мышечно, а также через катетер в межпозвоночное пространство. Естественно, нужен высокий профессионализм врачей для безопасности и достижения наибольшей эффективности таких уколов.
Все виды инъекций при болях в спине качественно выполняют в специализированных реабилитационных центрах, которые предлагают своим клиентам разнообразные программы реабилитации. Здесь можно пройти курс восстановления после перенесенных заболеваний любой тяжести.
Травмы, тяжелые болезни внутренних органов или позвоночника, мышц спины даже после лечения могут оставить сильную боль в спине и спазмы. Специалисты реабилитационных центров подбирают каждому обратившемуся индивидуальную программу восстановления после спинальных травм, болезней спинного мозга, остеохондроза, хирургического лечения позвоночных грыж и других заболеваний. Кроме уколов при болях в спине, в программу входят лекарственная терапия, работа с неврологом и психологом, лечебная физкультура и массаж, физиопроцедуры и рефлексотерапия, а также другие современные и успешные методы лечения и восстановления при болях в спине.
Периодические или постоянные боли в спине возникают почти у каждого современного человека. Почти никто не обращает внимания на дискомфорт или бесконтрольно употребляет обезболивающие препараты, если мучают интенсивные боли. Такой подход может стать причиной серьезных болезней и осложнений в будущем.
Если вас беспокоят постоянные боли в спине, то советуем обратиться в наш центр неврологии за консультацией. У нас ведут прием заботливые и высококвалифицированные неврологи, готовые в короткий срок избавить вас от недуга.
Содержание статьи:
- Почему болит спина?
- Причины болей в спине:
- Почему болит спина после сна?
- Болезни, связанные с суставами и позвоночным столбом
- Болезни, связанные с мускулатурой
- Патологии спинного мозга
- Боль в спине по причине психосоматики
- По локализации:
- Боль в правой части
- Боль в левой части
- Боль в области поясницы
- В области лопаток
- Боли вдоль позвоночника и в спине
- Причины боли ниже поясницы
- Симптомы, которые сопровождают болевой синдром в спине
- Ситуации, в которых необходимо как можно быстрее обратиться к врачу
- Диагностика
- Лечение боли в спине:
- Как облегчить или снять боль в домашних условиях?
- Чем обезболить, если нет обезболивающих?
- Что еще помогает?
- Медицина против боли: методы врачебного вмешательства
- Профилактика
Почему болит спина?
Это может быть связано с заболеваниями внутренних органов, травмой позвоночника (в т. ч. переломом), неврологические боли обычно указывают на остеохондроз, а иногда это симптом патологии ЖКТ, камней в почках и др.
Кроме того, спина в некоторой степени предрасположена к травмированию и боли. Позвоночник осуществляет как минимум 4 функции: опорную, защитную, амортизационную и двигательную. Поэтому если появилась боль, это может быть следствием плохой осанки, сильной единовременной нагрузки, резкого движения или поворота.
Обратиться к врачу, пройти обследование. На основании диагностики станет ясно, как вылечить боль в спине, в зависимости от ее первопричины.
Причины болей в спине
Боли в спине означают не только серьезные патологии. Например, боль при кашле или ходьбе может быть вызвана простым перенапряжением. Однако часто это симптом различных болезней, проявления которых зависят от многих факторов.
Возможные причины, почему по утрам после сна ощущается боль в спине:
- переохлаждение;
- резкий подъем тяжестей днем (или за 3-4 дня), вызывающий ночные боли;
- остеохондроз;
- межпозвоночная грыжа;
- неправильное положение тела, когда лежишь;
- неправильно подобранный матрац;
- у женщин среди причин – беременность;
- искривление позвоночника, влекущее асимметричное сокращение мышц;
- избыточный вес и слабость мышц;
- стресс.
Боли в спине означают в данном случае, что могут присутствовать:
- остеохондроз;
- спондилолистез;
- анкилозирующий спондилоартрит;
- болезнь Бехтерева;
- остеомиелит;
- ревматоидный артрит;
- смещение межпозвоночных дисков;
- синдром Рейтера;
- грыжа межпозвонкового диска.
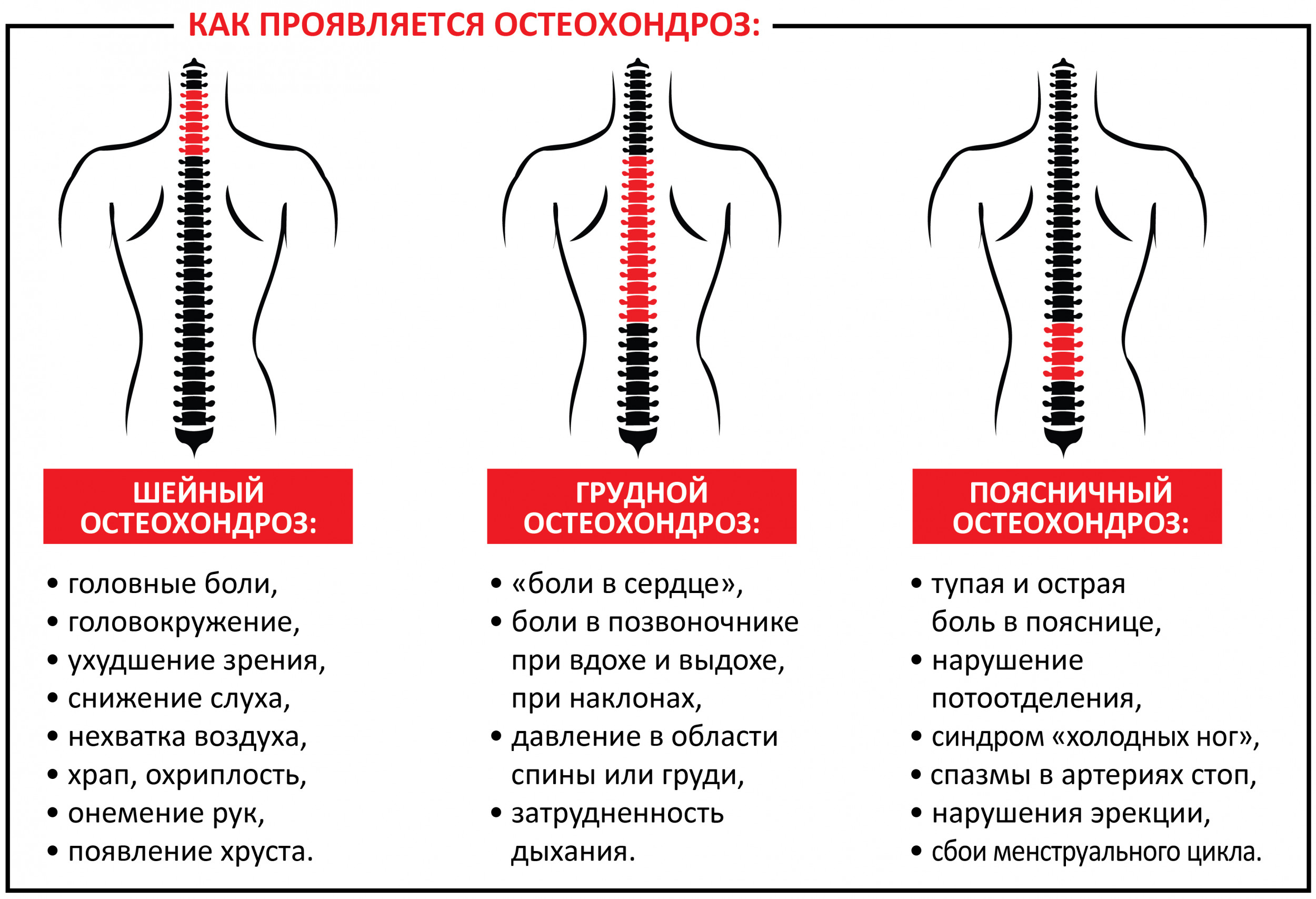
Очень часто мышечные боли связаны с большой нагрузкой, усталостью, переохлаждением. Могут возникать спазмы и уплотнения, а также снижение подвижности и болезненность (фибромиалгия). Кроме того, спина может болеть при следующих мышечных патологиях:
- болезнь Шарко, или БАС;
- дерматомиозит (дополнительно проявляется сыпью);
- рабдомиолиз;
- полимиозит;
- инфицирование мышечной ткани, абсцесс;
- ревматическая полимиалгия.
Спинной мозг – орган, обеспечивающий связь между организмом и головным мозгом. Через отверстия между позвонками от спинного мозга отходят пары спинномозговых нервов – их 31. Каждый нерв иннервирует определенный участок тела. Если вы обнаруживаете онемение кожного покрова (локально), слабость мышц, конечностей, возможно поврежден спинной мозг или какой-то нерв.
Еще заболевания:
- компрессия спинного мозга (например, при переломе или шейном спондилезе, абсцессе, гематоме);
- травмирование позвоночника;
- полости, наполненные жидкостью;
- воспалительный процесс, вызванный, например, острым поперечным миелитом;
- нарушенное снабжение органа кровью;
- ВИЧ;
- абсцесс;
- дефицит меди, витамина В;
- сифилис;
- добро- или злокачественные новообразования;
- кровоизлияния;
- рассеянный склероз.
Психологические причины официально признаны медициной. Психогенные факторы могут влиять на процессы, вызывающие дисфункцию в определенном месте. Так, хронический стресс и длительная депрессия, неудовлетворенность интимной жизнью могут приводить к постоянной ноющей боли в области поясницы.
Виды болей в спине
Различные заболевания вызывают разные типы болей в спине. Рассмотрим основные патологии и характер болей при них.
Ноющая боль в спине (острая и хроническая)
Люмбаго (стреляющая в пояснице). Причина – тяжелый физический труд. Обычно проходит самостоятельно через несколько дней.
Миозит, растяжение мышц, резкое поднятие тяжестей, переохлаждение, долгое сохранение неудобной позы, например во время работы.
Смещение межпозвонковых дисков. Самая частая причина – остеохондроз, но также смещение может произойти при резком поднятии тяжестей и постоянной высокой физической нагрузке.
Острая, отдающая в конечности
Остеохондроз. Вызывает тянущие боли в спине, которые отдают в ногу, становятся сильнее при чихании, кашле, напряжении.
Радикулит. Постоянная острая (колющая) или тупая боль. Обычно локализуется с одной стороны, может отдавать в бедро, ягодицу, ногу, голень, иногда вызывает онемение, зуд. Боль также бывает жгучей, усиливается при движении.
Межпозвонковая грыжа. При такой патологии боль возникает при наклоне, поднятии тяжестей, усиливается при чихании, кашле, движении, сопровождается слабостью в ноге.
Пульсирующая боль, сильная, может не проходить после приема анальгетика
Остеохондроз, трещины в позвонках, люмбаго, межпозвонковая грыжа, спондилез.
В верхнем отделе спины и в середине грудины – может говорить о стенокардии, инфаркте миокарда, тромбоэмболии легочной артерии. В пояснице – кишечная непроходимость, спондилоартроз.
Стенокардия, инфаркт миокарда, проблемы с желчным пузырем (боль возникает после еды), атеросклероз, гипертонический криз.
По локализации
Рассмотрим возможные причины болей в различных отделах спины.
Боль в спине справа может возникать при проблемах с почками, иногда она говорит о воспалении аппендикса. Кроме того, есть перечень заболеваний, для которых характерна боль в правом боку со стороны спины:
- искривление позвоночника – самая частая причина того, почему болят бока;
- смещение межпозвонковых дисков;
- заболевания ЖКТ;
- камни в почках (боль отдает в правую сторону спины, под ребра, в живот);
- ожирение;
- гинекологические болезни, чаще всего – воспалительные;
- болезни дыхательной системы (если болит справа вверху), при ноющей и тупой боли возможен переход патологии в хроническую стадию;
- нарушение функции периферической нервной системы;
- травмы;
- болезни мышц, расположенных около позвоночника;
- слишком сильные физические нагрузки;
- внематочная беременность.
Если боли локализуются в спине в боку слева, под ребрами или в области поясницы, возможно это:
- патологии позвоночника (воспаление, защемление и т. д.);
- болезни почек и мочевыводящей системы (сопровождаются отеками ног);
- заболевания ЖКТ;
- болезни селезенки.
В левом подреберье и выше:
- болезни органов дыхания;
- сердечно-сосудистые заболевания;
- остеохондроз;
- межреберная невралгия.
Тянущая боль в левом боку со спины в нижней части говорит о патологиях половой системы.
Если болит спина в области поясницы, подобный дискомфорт характерен для остеохондроза, грыжи, радикулита. Боли в мышцах спины в области поясницы возникают по причине травм, чрезмерной нагрузки.
Другие причины поясничной боли в спине:
- ревматоидный артрит;
- синдром Рейтера;
- инфекции позвоночника и межпозвонковых дисков (бруцеллез, туберкулез, абсцесс);
- опухоль;
- защемление нерва;
- остеохондроз;
- люмбоишиалгия;
- остеопороз.
Боль в верхней части спины (в области лопаток) слева:
- болезни опорно-двигательного аппарата;
- проблемы с легкими (пневмония, абсцесс, плеврит);
- нарушение функции желудка;
- патологии по кардиологическому профилю (стенокардия, инфаркт миокарда);
- болезни позвоночника (остеохондроз, грыжа, сколиоз, спондилез, спондилоартроз);
- воспаление мышц;
- болезни селезенки.
Боль под правой лопаткой со спины:
- травма;
- инфекции;
- остеомиелит;
- холецистит;
- печеночная колика;
- панкреатит;
- желчнокаменная болезнь;
- цирроз печени;
- остеохондроз шейного отдела;
- сколиоз;
- межреберная невралгия;
- вегетососудистая дистония.
Одна из главных причин, почему болит позвоночник, – это компрессия нервных отростков. Может сопровождаться грыжей, сколиозом, смещением позвонков. Другие причины:
- остеоартроз;
- миалгия;
- остеохондроз (боль в позвоночнике может возникать в середине спины, в шейном или поясничном отделах);
- переутомление мышц;
- искривление позвоночника (сколиоз, кифоз, лордоз);
- протрузии позвоночника;
- перелом, травма позвоночника;
- воспаление седалищного нерва;
- аномалии строения позвоночного столба;
- радикулит;
- болезнь Бехтерева;
- спондилез.
Немалый процент случаев болей внизу спины – это:
- спондилоартроз;
- остеохондроз.
- сколиоз;
- инфекции позвонков и межпозвонковых дисков;
- воспаления неинфекционного характера;
- болезни ЖКТ;
- растяжения мышц;
- смещение межпозвонковых дисков.
Симптомы, которые сопровождают болевой синдром в спине
Эпизодические боли, даже усиливающиеся при нагрузке, неопасны. Однако если в течение 3-5 дней нет улучшений, а боль в спине усиливается, нужно срочно обратиться к врачу.
Рассмотрим симптомы боли в спине по отделам позвоночника.
Поясничный отдел:
- слабость в ногах;
- онемение или болезненность ягодиц, бедер, ног, пальцев стоп, стоп;
- учащенное мочеиспускание либо, наоборот, очень редкое;
- снижение чувствительности при дефекации и мочеиспускании.
Признаки боли спины в шейном отделе:
- частые головные боли;
- слабость в руках;
- резкие перепады артериального давления;
- повышенное или пониженное артериальное давление;
- онемение и болезненность в руках, плечах, пальцах рук, кистях.
Грудной отдел:
- болезненность под лопаткой (возможно обострение боли при движении);
- жжение в грудине или между лопатками.
Ситуации, в которых необходимо как можно быстрее обратиться к врачу
Болезненность в спине, если она не связана с серьезными патологиями, проходит за 3-4 дня. Если этого не происходит, нужно обязательно посетить врача. Кроме того, причинами для срочного обращения к специалисту являются:
- очень интенсивная болезненность;
- боль, которая усиливается в ночное время;
- когда болит в любом положении тела и нельзя принять позу, в которой наступает облегчение;
- боль, возникшая внезапно и впервые в жизни;
- когда от болевого синдрома страдает человек либо моложе 20 лет, либо старше 55;
- недавняя травма спины;
- лихорадка;
- снижение массы тела без видимых причин;
- прогрессирующие расстройства по профилю неврологии;
- общая слабость;
- изменение походки;
- длительный прием кортикостероидов;
- нарастание болезненности в течение месяца, отсутствие улучшений на фоне терапии;
- болезненность иррадиирует в ногу, особенно ниже колена;
- в одной или обеих ногах возникает слабость, онемение кожных покровов, покалывание.
Диагностика
Для постановки диагноза при болях в спине нужно записаться на прием к врачу-неврологу, при необходимости – сдать анализы, а также по назначению специалиста пройти аппаратное исследование.
-
Анализы крови.
Позволяют определить наличие инфекции, СОЭ (повышенную скорость оседания эритроцитов, которая говорит о воспалении, инфекции). Если выявлен повышенный уровень лейкоцитов, то это тоже признак воспаления, инфекции. Также по крови можно определить железодефицитную анемию, причиной которой может быть онкология.
Лечение боли в спине
Чаще всего пациенты не знают, к какому врачу обращаться. Комплексным лечением болей в спине занимается невролог. Именно к нему нужно обращаться при проблемах с позвоночником. Однако до приезда специалиста или визита к нему нужно оказать первую помощь при боли в спине.
Самое главное – расслабиться. Для этого нужно лечь на живот на твердую и ровную поверхность. Лучше всего – на пол. Через несколько минут надо аккуратно перевернуться на спину и поднять ноги, зафиксировав их так, чтобы бедра были под углом 90 градусов. Так вы снимите нагрузку с позвоночника.
Можно использовать противовоспалительные средства в виде мазей и кремов. После снятия болевого синдрома надо аккуратно подняться и зафиксировать болевший участок, например, перевязав шарфом или полотенцем.
Снять сильную боль можно таким простым средством, как холодный компресс. Он не даст полного избавления, но облегчит состояние. Это может быть продукт из морозилки, пакет со льдом и др. Также помощь при боли можно оказать путем прикладывания греющего компресса или грелки. Только важно не перегревать больное место.
Снять дискомфорт поможет легкая физическая нагрузка, направленная на разминание мышц, усиление кровообращения. Это может быть неторопливая прогулка, упражнения на растяжение мышц.
В первую очередь устанавливается заболевание, вызвавшее боль, и начинается его лечение. Попутно для снятия дискомфорта, лечения хронической боли применяются лекарственные средства:
- анальгетики, НПВС, в редких случаях – наркотические обезболивающие;
- витамины группы В;
- миорелаксанты.
Человеку прописывается постельный режим, ношение фиксирующего корсета (например, при невралгии).
Важным этапом лечения является физиотерапия. Ее основные методики:
- электрофорез с лекарствами;
- фонофорез;
- лазерная терапия;
- магнитная терапия.
Также проводится рефлексотерапия:
- электронейростимуляция;
- приемы акупунктуры.
Эффективны при болях в спине массаж, остеопатия, мануальная терапия, ЛФК. Эти методики применяются, когда болезненность вызвана заболеваниями мышц и позвоночника, в ходе реабилитации после травм.
Профилактика
Клинические рекомендации для профилактики межпозвонковых грыж и остеохондроза:
- больше двигаться, делать гимнастику по утрам, заниматься йогой;
- принимать контрастный душ с последующим растиранием полотенцем для усиления обменных процессов;
- раз в полгода проходить курс массажа (до 10 сеансов);
- поддерживать здоровье печени, потому что от нее зависит выработка коллагена;
- повышать иммунитет;
- избегать стрессов, наладить ровный психологический фон;
- контролировать вес, потому что каждые лишние 10 кг – это примерно 0,5 кг дополнительной нагрузки на один позвонок, что приводит к быстрому износу.
Кроме того, важно:
- Правильно стоять и ходить. Правильная осанка – это когда вы встаете к стене и касаетесь ее затылком, лопатками, ягодицами и пятками. При ходьбе и стоянии нужно стараться поддерживать именно такое положение.
- Сидеть в правильной позе: не откидываться далеко назад, не наклоняться вперед. Следует плотно прижиматься спиной к спинке стула, иметь опору под поясницу и шею. Каждые 15 минут – менять положение ног, потягиваться.
- Спать на анатомически правильном или ортопедическом матраце.
- После пробуждения, еще в кровати, делать простые упражнения ногами и руками, потянуться перед тем как встать (делать это нужно без резких движений).
- Не носить в одной руке тяжелые сумки. Лучше распределять покупки равномерно на два пакета.
- Не носить сумку через плечо. Полезнее для спины – рюкзак с двумя лямками.
- Маленького ребенка нужно носить с прямой спиной, не прогибаться назад. Совсем малыша лучше всего носить на груди в специальном слинге, а чуть подросшего – сзади.
- При переносе тяжелых предметов не наклоняться и не поворачиваться корпусом.
- Не наклоняться при уборке – использовать удлинитель для ручки пылесоса и швабру (не мыть полы одной только тряпкой, стоя на коленях).
- Чаще употреблять в пищу виноград, яблоки, клубнику, грушу, чечевицу, фундук, тыкву, зеленый салат, малину.
- Следить за балансом магния и калия в рационе. Употреблять орехи, рыбу, морепродукты, шпинат, капусту, бобы, горох.
- Исключить вредные привычки – алкоголь и курение.
- Заниматься плаванием, бегом (но только с амортизирующими стельками и в специальной спортивной обуви), ходить на лыжах.
Обязательно посещайте врачей для профилактических осмотров, чтобы не допустить ухудшения ситуации при наличии болезни и вовремя начать лечение.
Был недавно такой случай. Прихожу на вызов к пожилой пациентке, она жалуется на боли в нижних отделах спины. Боли сильные, беспокоят уже 3 недели. Осмотрена и лечена терапевтом и невропатологом, назначались и уколы, и таблетки, и обезболивающие, и витамины, и даже хондропротекторы – все без толку.
При осмотре болезненность в нижних отделах позвоночника, когда попросила встать – боли в тазобедренном суставе. Что делать? Без рентгена не обойтись! Пообещала дать направление в больницу, сказала, чтоб пришел сын. На следующий день сын пришел не один, но привез саму старушку на инвалидном кресле. Её взяла на осмотр заведующая, возникло подозрение на перелом шейки бедра, отправили экстренно в травматологию, диагноз подтвердили, бабушку положили в стационар и прооперировали.
Оказалось, совсем не то лечили. А первоначально жалобы были на боли в спине.
Как часто люди жалуются на боль в спине? Каждый день один–два пациента обязательно. Независимо от возраста и пола, вида деятельности и телосложения.
Что такое боль? Это защитная реакция организма, очень нужная, потому что если нет боли, мы не сможем узнать, что в организме есть нарушения, что вашему здоровью что-то угрожает.
Механизм развития боли в организме похож на все рефлексы – от болевых рецепторов импульс идет сначала в спинной мозг, потом обрабатывается и направляется в головной мозг. В этом пути задействованы все отделы нервной системы и в самом головном мозге много болевых центров на разных уровнях. Это говорит о том, что восприятие боли очень важно для организма.
Но случается и такое, что повреждение есть, а боли нет. Чаще всего, это происходит при опухолевых процессах или когда есть нарушение болевых рецепторов.
Когда из-за постоянного раздражения рецепторов и нервных волокон, сами эти волокна и центры в головном мозге раздражаются, возникают хронические боли. Их лечить намного труднее, потому что тут поражены не только органы и ткани, где находятся рецепторы, но и сами передающие боль клетки нервной системы — нейроны.
Боли в области спины могут быть вызваны самыми разными причинами. Здесь мы разделим их по локализации (то есть месту) болевых ощущений в разных отделах спины и разберем, что может болеть на разных уровнях, а что поражает весь позвоночный столб. Мы не касаемся редких заболеваний: опишем самые распространённые причины боли в спине, встречающиеся в практике.
1. Боль в верхних отделах спины
- Прежде всего, нужно исключить самые опасные состояния – заболевания сердца. Поэтому при болях в верхних отделах спины, в области лопаток, особенно слева, назначают ЭКГ (электрокардиографию), чтобы исключить острый коронарный синдром, инфаркт миокарда, если человек в пожилом возрасте. Миокардит и другие воспалительные заболевания сердца, если возраст молодой.
- Исключаем также и тромбоэмболию легочной артерии или ТЭЛА, как опасное для жизни состояние, если боль сопровождается кашлем и кровью в мокроте, необходима срочная госпитализация.
- Если кардиограмма без патологии, думаем о дорсалгии, в этой части спины правильно называется торакалгия (от латинского слова торакс – грудная клетка) т.е. нарушении самого позвоночного столба или мышц, связанных с позвоночником. Торакалгия может быть вызвана остеохондрозом позвоночника при повреждении грудного отдела. Это самая частая причина. Усиление боли происходит при движении, особенно при повороте. Если смотреть на такую спину, видно, как напряжены мышцы вокруг больного места. Связаны эти боли с каким-то определенным событием – поднял тяжесть, продуло, перенервничал, была большая нагрузка на спину. Часто сопровождается болями в области грудины, ноющими, усиливающимися ночью в положении лежа. Если боли свежие — назначаются уколы обезболивающих, витамины группы В, миорелаксанты, все проходит в течение 3 дней, редко недели. Если есть повреждение самого позвоночника – грыжи межпозвоночных дисков, повреждения корешков нервов, которые отходят от позвоночника – лечение длительное. Здесь необходимо сделать рентген и таких пациентов ведут невропатологи. Потому что формируется хроническая боль, с которой труднее справляться. На этом этапе подключаются более сильные препараты.
- Плечелопаточный периартрит – воспаление связочного аппарата сустава лопатки и плеча. Болит в области лопатки, всегда беспокоит с одной стороны, чаще с правой (какой рукой работал). Лечение такое же, как при дорсалгии.
- Нельзя исключать патологии плечевого сустава – артрита или травмы. Бывает, что боли отдают в спину.
- Из внутренних органов на уровне верхней части спины находятся легкие. Болеть спина начинает, когда воспаление переходит на плевру – оболочку легких, богатую болевыми рецепторами. Боли сильные, усиливаются при дыхании, чтобы снизить боли, люди ложатся на больную сторону. Если есть температура и боли в груди – врач обязательно подозревает нарушения в легких. Делаем рентген, на котором, чаще всего, хорошо все видно. Лечение всегда в стационаре. Воспаление плевры – плеврит — бывает от разных причин. Вызывать его могут бактерии, вирусы, туберкулезная микобактерия и другие инфекции.
- Спонтанный пневмоторакс — попадание воздуха в плевру. Часто бывает у астеничных молодых людей с наследственным дефектом соединительной ткани (дисплазия соединительной ткани или ДЗСП). Случается при сильном кашле во время ОРВИ, резком глубоком вдохе, травме.
- Если у больного есть онкологическое заболевание, в первую очередь врач думает о метастазах, которые могут быть и в позвоночник, и в легкие. И очень часто метастазы в эти органы дают заболевания молочной железы, желудка, желчного пузыря, женских органов, почек.
2. Боль в средних отделах спины, в области поясницы и выше
3. Боль внизу спины
- Самая распространенная причина — проявления остеохондроза позвоночника. Нарушение или дегенеративные изменения в позвонках на уровне пояснично-крестцового сочленения, боль отдает в копчик или вверх по позвоночному столбу.
- Гинекологические причины могут давать боли в спине (всё зависит от анатомического положения) — воспалительные заболевания женских органов.
- Мочекаменная болезнь, если камень проходит по мочеточнику, чаще бывает в боковых нижних отделах живота, но может быть и со стороны спины.
- Патология тазобедренного сустава (как в нашем случае, который приведен вначале статьи), артрит, артроз или даже перелом шейки бедра могут давать боль в пояснице.
- Заболевания прямой кишки – геморрой, опухоли доброкачественные или злокачественные (если опухоли злокачественные, они дают боль не только сами по себе, но может быть боль и от метастазов в позвоночник, печень, легкие).
- Наконец, заболевания простаты — это может быть доброкачественная дисплазия предстательной железы, может быть рак простаты. Эти заболевания развиваются в зрелом возрасте, поэтому часто протекают длительно, даже без видимых симптомов, но при ослаблении организма могут дать метастазы в поясничный отдел позвоночника, в легкие, в местные лимфоузлы.
4. Некоторые заболевания поражают весь позвоночный столб или его отделы
- Остеохондроз – чаще всего встречается – это дегенеративные изменения позвоночного столба, которые поражают все отделы позвоночника. Cуществует полисегметнарный остеохондроз. Его проявления дают симптоматику во всех отделах позвоночника, поэтому для диагностики могут быть особые трудности, очень часто подобное происходит из-за остеопороза.
- Остеопороз – снижение содержания кальция в костях, проявляется больше с возрастом. У мужчин и женщин бывает от разных причин, но протекает одинаково. У женщин после климакса это связано с низким уровнем эстрогенов, которые в детородном возрасте регулируют обмен кальция, у мужчин чаще всего из-за поражения желудочно-кишечного тракта и нарушения всасывания кальция. При остеопорозе кости делаются ломкими, тонкими. Это касается и позвоночника. Возникают микропереломы при малейшей травме при далеко зашедших стадиях. Чтобы диагностировать остеопороз применяется рентгенологический метод – денситометрия и определение в крови уровня иона кальция. Занимаются лечением и диагностикой врачи эндокринологи и ревматологи.
- Миеломная болезнь – относится к группе лейкозов или опухолей крови, когда опухоль развивается на уровне костного мозга. Увеличивается число клеток кроветворения, из которых вырастают лейкоциты, давление этой массы вызывает боли в костях. При этой болезни поражаются плоские кости, чаще всего грудина, но могут быть боли и в позвоночнике. Сейчас выросло число случаев этого лейкоза. Диагностируют его по наличию в моче белка Бен-Джонса, измененного белка, который вырабатывают опухолевые клетки.
- Болезнь Бехтерева и другие аутоиммунные заболевания — когда воспаления позвонков носят аутоиммунный характер, т.е. когда организм вырабатывает антитела против своих собственных клеток. Сейчас отмечается рост аутоиммунных заболеваний,
- Метастазы опухолей часто бывают при раке легких, молочной железы, предстательной железы, соответственно в грудной и поясничный отделы позвоночника.
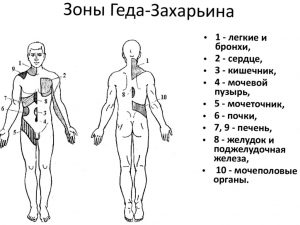
- Рефлекторные изменения в зонах Захарьина-Геда – болевой рефлекс с внутренних органов, который дает локальные (местные) очаги напряжения в мышцах определенных зон спины (см. картинку). Эти изменения хорошо известны массажистам и остеопатам. Есть опытные врачи, которые по состоянию спины узнают о патологии во внутренних органах человека. Принцип возникновения этих рефлекторных зон положен в основу лечения такими методами как иглоукалывание, акупунктура, точечный массаж. Врач воздействует на зону, а исцеляется внутренний орган.
- Инфекционные заболевания позвоночника – туберкулез (может сочетаться с ВИЧ-инфекцией), сифилис, остеомиелит встречаются очень редко, но врач должен их учитывать и о них знать. Туберкулезный остеомиелит трудно диагностировать, чаще всего диагноз окончательно так и не выставляется, но лечение должно проводиться серьёзно. Туберкулёз – коварная болезнь, при любом ослаблении иммунитета он может проникнуть в организм и проявиться неожиданными симптомами. За последний год я наблюдала двоих таких пациентов.
5. Стойкие боли в спине могут указывать на серьёзные заболевания
При следующих симптомах врач подозревает онкологию и направляет на углубленное обследование:
Алгоритм обследования при болях в спине
1. Прежде всего нужно пройти рутинные тесты – общий анализ крови, общий анализ мочи. Это даст нам представление о состоянии организма, воспалительных процессах в нем, состоянии мочевыделительной системы. Если мы видим изменение в анализе мочи, то сразу подозреваем, что боли вызваны именно болезнями почек.
2. Биохимческий анализ крови, учитываются печеночные тесты (АЛТ, АСТ, билирубин, ЩФ), СРП (С-реактивный белок), ревматоидный фактор — показатели активности воспаления, количество белка, соотношение разных видов белка в крови – альбуминов и глобулинов и другие показатели, если врач подозревает какое-то заболевание.
3. Онкомаркеры – при подозрении на опухолевый процесс.
4. Тесты на инфекционные заболевания: ВИЧ, вирусные гепатиты, туберкуез, сифилис.
5. Рентгеновский снимок позвоночника – показывает изменения в позвоночном столбе, наличие грыж позвонков, метастаз опухолей, воспалительных явлений.
6. КТ позвоночника и внутренних органов – очень важное обследование, на нем лучше и подробнее чем на рентгене видны изменения в тканях.
7. МРТ – более дорогой и информативный метод, применяется, чтобы уточнить результаты компьютерной томографии. Можно проводить сочетанные обследования, которые захватывают внутренние органы и сам позвоночник. Это обследование позволяет точно выявить причины повреждения внутренних органов.
8. Если врач думает о каком-то редком заболевании, то назначает специальные обследования (на аутоиммунные заболевания, редкие инфекции, более углубленные исследования для определения состояния организма).
Лечение болей в спине, разумеется, назначается в зависимости от причины. Но начинаем мы всегда с обезболивающих – нестероидных противовоспалительных препаратов или спазмолитиков.
Несмотря на многообразие причин боли в спине, наша медицина достаточно развита, чтобы установить точный диагноз и приступить к лечению. Самое главное – не запускать болезнь и обратиться к врачу, если боли не проходят в течение трех дней, не говоря уже о длительных интенсивных болях.
Читайте также:


