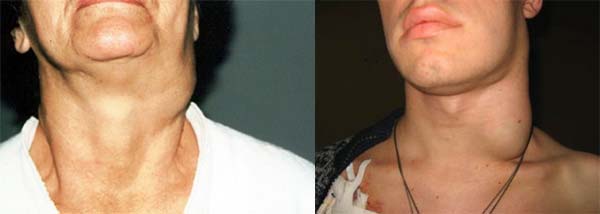
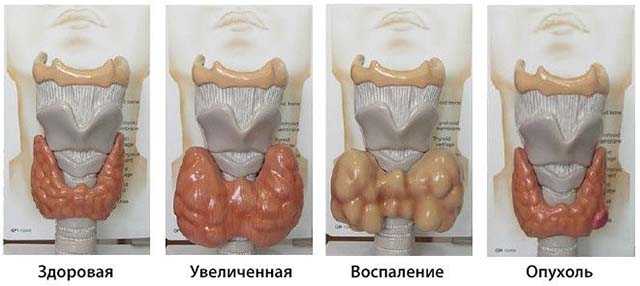
Что делать если опухла мышца шеи
Описание
Миозит мышц шеи – это мышечное воспаление шейно-плечевого отдела спины. Причинами возникновения данного заболевания могут служить: сквозняк, переохлаждение, физические перенагрузки, сидячая работа, долгий сон или просто долгое нахождение человека в неудобном положении тела.

Наступление миозита бывает не мгновенным. Примерно через пару дней после вышеописанных причинных факторов возникают первые признаки развития миозита. Воспаленные мышцы отекают за этот период, происходит рефлекторный спазм, который вызывает болезненность ноющего или острого характера. Распространение болевого синдрома бывает при миозите шейных мышц достаточно обширным – от непосредственно шеи до самых кончиков пальцев на руках.
При несвоевременном обращении к врачу и начатом лечении, миозит шейных мышц может привести к таким осложнениям, как перекос шеи, смещение межпозвоночных суставов, развитие межпозвоночной грыжи.
Так же к общим причинаям возникновения миозита можно отнести: осложнения инфекционных болезней (грипп, ангина, тонзиллит, ревматизм, и прочие); паразитарные инфекции; токсические воздействия на организм, которые происходят при наличии подагры, диабета сахарного; физические травмы, заболевания спины, типа сколиоз, остеохондроз.
Симптомы
Проявляться миозит шейных мышц начинает в утренние часы, после пробуждения больного. Симптомы будут следующими:
- кожные покровы на пораженных участках краснеют;
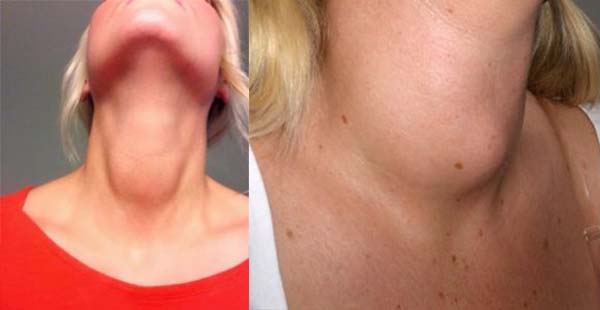
- пораженные воспалением участки отекают, опухают;
- появляется болевой синдром, усиливающийся при движении, во время резкой смены погоды, при незначительном надавливании на пораженную область.

Боли при миозите, чаще всего, расходятся по боковой области шеи, направлены от затылка, к плечу. А при поражении крупных нервов или шейно-плечевого нерва, уходит вниз по руке до самой кисти. Чаще всего, болевой синдром при миозите настолько сильный, что пациент не в состоянии повернуть голову в ту или иную сторону, а так же делать какие-либо движения рукой.

Именно локальная мышечная боль является главным симптомом миозита шейных мышц. А с течением болезни начинает развиваться мышечная слабость, трудности выполнения элементарных бытовых действия рукой с пораженной воспалением стороны, снижение уровня самообслуживания, полная или частичная атрофия мышц скелета. Все эти проявления являются вторичными.
Диагностика
Диагностирование миозита мышц шеи происходит на основании изучения симптоматики, результатах анализов лабораторных исследований, по данным электромиографии.

Как правило, сложностей диагностика миозита шейных мышц не вызывает. Жалобы у больных специфические, картина клиническая достаточно красочная. Но, иногда приходится прибегать к дополнительным методам исследования: электромиографии, биопсии, рентгенографии мышц шеи.
Профилактика
Чтобы предупредить развитие шейного миозита необходимо выполнять следующие рекомендации:
- максимально избегать пребывания на сквозняках;
- избегать физических перегрузок;
- часто менять позы во время лежания или сидения;
- заниматься зарядкой;
- спать в удобной позе на анатомических подушках и матрацах.

Так же к профилактическим методам миозита можно отнести правильное питание (что бы организм получал необходимое количества белка, витаминов), и своевременное выявление и лечения различных инфекционных заболеваний, которые могут стать началом или причиной развития миозита.
Лечение
Основные методы лечения миозита шейных мышц:
- соблюдение состояния покоя (постельный режим);
- согревание пораженных (болевых) участков шеи;
- назначение противовоспалительных препаратов (чаще всего мази, гели);
- новокаиновые блокады;
- мануальная терапия (вытяжение связок и мышц).
Но, при гнойном миозите мышц шеи категорически запрещено применение мазей и массажа. В таком случае применяется хирургическое лечение, вскрывается воспаленный очаг, вычищается гной.
В случаях повышения температуры тела назначаются противовоспалительные жаропонижающие лекарства.

Если миозит был вызван инфекционными агентами необходимо применение антибактериальных препаратов. В тяжелых случаях течения заболевания лечение проводится в стационаре под строгим контролем врача.
Лечение хронического миозита шейных мышц важно соблюдать щадящий режим, делать лечебную гимнастику, проходить регулярно курсы массажей, заниматься плаванием, соблюдать диетический рацион питания.
Обсуждение и отзывы (1)

очень помог бальзам-гель релаксирующий хорс форс, он быстро снимает болевые ощущения и помогает снять мышечное напряжение
Воспаление Мышц Шеи: Симптомы И Лечение
Воспаление мышц шеи – это очень болезненное состояние, которое существенным образом меняет самочувствие больного. Заболевание, характеризующееся острым процессом воспаления шейных мышц – это миозит. Этот недуг может поразить и взрослого, и ребенка, так как существует немало факторов, которые могут его спровоцировать. Считается, что именно шейный миозит является самым распространенным среди всех остальных видов миозитов.

Далее мы рассмотрим, каковы причины и симптомы миозита, как его диагностировать и лечить.
Причины
Воспаление мышц, протекающее в острой форме, способно развиваться очень быстро. Бывает, что достаточно несколько часов для того, чтобы провоцирующий фактор успел подействовать и привести к развитию заболевания. Так может пройти несколько дней, прежде чем появятся первые симптомы, но так бывает значительно реже. У каждого больного все индивидуально.
Мышцы шеи могут воспаляться по разным причинам (как внутренним, так и внешним):
Если имеет место сочетание нескольких факторов, то это повышает риск развития воспаления. Болезнь может протекать в разных формах.

Виды болезни
В медицине выделяют разные виды миозита в зависимости от того, по какой причине развилась болезнь:
- Инфекционный. Возникает под влиянием воспалительного процесса в организме, вызванного инфекцией – ОРВИ, красная волчанка, ревматизм.
- Гнойный. Для его развития болезнетворным бактериям (стрептококкам, стафилококкам и др.) нужно проникнуть через открытую рану в шейной области. Повреждение может возникнуть в результате травмы или операции на указанном отделе.
- Нейромиозит. Должно совпасть одновременно несколько факторов: физическое переутомление и переохлаждение шейных мышц, сопровождающееся уже имеющимся воспалением. Иногда болезнь развивается из-за ухудшения иммунных ресурсов организма. При усугублении проблемы возможны дистрофические изменения в периферических нервных волокнах.
- Дерматомиозит. Основных причин его развития несколько: проникновение в организм вирусов, аутоиммунные процессы, наследственность, гормональные изменения.
- Оссифицирующий миозит. Провокаторы – инфекции, травмы, врожденные патологии.
Только врач после диагностики сможет уточнить, какой именно вид миозита присутствует у больного.
Признаки заболевания
Симптомы болезни очень характерные, по которым можно достаточно точно распознать миозит:
- Болезненные ощущения в области шеи. Для воспаления шейных мышц характерна интенсивная боль, которая постепенно усиливается. Особенно отчетливо она ощущается, когда человек делает движения головой – поворачивает, опускает или наклоняет ее. Также боль становится более выраженной, если прощупать пораженную мышцу. Очень часто указанный симптом не ограничивается областью шеи, а может распространяться на плечевой пояс, руку, уши, затылок, участок между лопатками.
- Отек мышцы. Можно заметить, что в месте поражения видна припухлость.
- Ощущение напряжения в мышцах шейно-плечевого пояса. Если воспаление затронуло обширную зону, то человек испытывает скованность в движениях.
- Головная боль. Наиболее частые участки ее проявления – затылок, виски. Больному становится тяжело и неприятно жевать. Обычно это симптомы негнойного миозита.
- Гиперемия кожных покровов, повышение температуры тела, состояние лихорадки, головная боль и симптоматика, характерная для интоксикационного процесса в организме – распространенные симптомы гнойного миозита. В таком случае лечение должно быть начато как можно быстрее, так как это очень опасное для человека состояние.
- О хроническом миозите может свидетельствовать головная боль, которая больше всего проявляется в ночное время, а также при смене погоды.
- Дерматомиозит развивается обычно наряду с сыпью пурпурного цвета на поверхности кожи, а также нередко – с припухлостью век и губ.
- В случае осложненного миозита может появиться одышка, кашель, проблемы с глотанием. Воспаление может выйти за пределы шейных мышц и затронуть мышцы горла, гортани, пищевода вплоть до того, что человек лишается возможность дышать.
- При паразитарном миозите локальное или общее повышение температуры тела – обычный симптом.
Если же болезнь протекает в острой форме или с осложнениями, потребуется компетентная помощь медиков, которые на основе результатов диагностики проведут соответствующее лечение.
Медикаментозная терапия
При обращении к врачу с подозрением на миозит врач проводит пальпацию болезненного участка, назначает анализа крови с целью выявления признаков воспалительного процесса. Также может потребоваться электромиография, рентген шейной области и, в крайнем случае, биопсия пораженных тканей.
На основе результатов обследования назначается лечение. Могут использоваться лекарственные средства общего и местного воздействия:
- Анальгетики НПВС (нестероидные противовоспалительные препараты) – для частичного снятия боли. В том числе, могут использоваться инъекции, если воспаление и болезненные ощущения приобрели слишком интенсивный характер.
- Миорелаксанты – помогают избавиться от спазма и боли в пораженной мышце.
- Иммуносупрессоры. Назначает их строго врач, так как они имеют большое количество противопоказаний. Они предназначены для быстрого снятия воспаления путем угнетающего воздействия на иммунную систему.
- Жаропонижающие и антибактериальные препараты. Используются в лечении в основном гнойного миозита.
- Мази. Сегодня фармацевтика располагает большим количеством эффективных мазей для устранения боли, воспаления и отека мышц. Наносится средство непосредственно на тот участок, который поражен миозитом. Мази обладают согревающим эффектом. Противопоказаны при гнойном течении заболевания.
Домашние способы избавления от болезни
Лечение миозита не ограничивается приемом медикаментов и использованием мазей. Есть домашние методы помощи:
- Растирания, компрессы. Народная медицина располагает большим количеством разных рецептов. Например, можно изготовить греющую мазь на основе сала, которое растирают с порошком сушеного хвоща полевого в пропорции 4:1. После этого средство наносится на больной участок и укутывается теплым шарфом. Вместо такой мази может использоваться повязка с медом.
- Отвары, настойки.
- Специальные упражнения. Выполнять их лучше по рекомендации врача, чтобы не причинить себе еще больший вред.
- Массаж. Его назначать также должен врач, а проводить курс массажа – только опытный специалист.
- Диета. Удивительно, но она тоже важна. В рационе должно быть больше продуктов с клетчаткой и грубыми пищевыми волокнами, а также жидкости (вода, чай, компот), так как они способствуют скорейшему выведению токсинов из организма.
После того как миозит будет вылечен, обязательно, нужно уделить внимание профилактике, чтобы эта болезнь не вернулась вскоре.
Припухлость на шее с правой стороны, как и в любом другом ее сегменте, не настолько безобидна, как может показаться. Даже незначительная деформация в области шеи сигнализирует о развитии серьезных патологических состояний. Далее в статье рассмотрим симптомы заболеваний, способных стать причиной отека шеи.
Причины появления припухлости
В области шеи расположены следующие структуры, отвечающие за жизнеобеспечение всего организма:
- гортань,
- глотка,
- пищевод,
- трахея,
- щитовидная железа,
- слюнные подчелюстные железы,
- шейные спинномозговые нервные сплетения,
- участки кровеносной (сонные артерии и яремные вены) и лимфатической (сосуды и узлы) систем,
- шейный отдел позвоночника,
- мышечные ткани.
Припухлость и отек шеи становятся следствием патологического состояния какого-либо из перечисленных органов, дифференцировать которое под силу только квалифицированному специалисту.
Остеохондроз шейного отдела вовлекает в патологический процесс не только кости позвоночника. Деформированные позвонки защемляют нервные окончания, пережимают кровеносные сосуды, провоцируя мышечный спазм.
Он вызывает припухлость на шее сзади вдоль позвоночного столба. Также опухает шея внизу с двух сторон у основания. Лечение основного заболевания (остеохондроза) снимет спазм, а выполнение специального комплекса упражнений укрепит мышечный корсет.
Шейный миозит (поражение скелетной мускулатуры) инфекционного или травматического происхождения проявляется локальным отеком и острой болью. Болевой синдром настолько выражен, что серьезно затрудняет любую попытку движения плечом, рукой и головой.
Возможны болезненные ощущения при пережевывании и глотании пищи. Современные методы диагностики (электромиография, УЗИ) позволяют распознать заболевание на раннем этапе, а своевременное лечение предотвратит распространение инфекции и исключит переход заболевания в хроническую форму.
Шишкообразная опухоль и местное покраснение свидетельствуют о гнойном поражении кожи в результате проникновения инфекции в закупоренные сальные железы или волосяные луковицы (фурункулез). Локализуется опухоль на шее сзади ниже затылка и боковых поверхностях.
Заболевание редко протекает в тяжелой форме. Однако при отсутствии лечения оно способно вызвать серьезные осложнения (гнойный менингит, тромбофлебит венозных сосудов, воспаление лимфатических сосудов).
Опасным проявлением инфекционного поражения мышечных волокон является скопление в них гнойного инфильтрата (флегмона шеи). Заболевание возникает в результате проникновения в мягкие ткани бактерий из первичного очага заражения:
- нижнечелюстной кариес, осложненный пульпитом, периодонтитом,
- воспалительные процессы в носоглотке и трахее (трахеит, ангина, фарингит),
- фурункулез и лимфаденит.
Патология развивается на фоне высокой температуры тела, затрудненного дыхания, острой боли при глотании, дискомфорта в подчелюстной области, отека отдельных участков шеи. Наличие перечисленных признаков дает основание для срочного обращения за медицинской помощью.
Деформация шеи связана также с развитием заболеваний желез внутренней и внешней секреции, сердечно-сосудистой и лимфатической систем.
Если у ребенка опухла шея с одной стороны, периодически опухает шея по бокам, то, скорее всего, болезненное состояние вызвано развитием патологии слюнных желез (паротит, сиалоаденит). Заболевание встречается как у детей, так и у взрослых. Причина — проникновение в слюнные железы патогенной микрофлоры из очагов воспаления в ротовой полости, горле и носоглотке.
Признаки заболевания:
- сухость во рту из-за сокращения количества выделяемой слюны,
- увеличение слюнных желез и гиперемия прилегающих тканей,
- ощущение внутреннего давления,
- выраженная болезненность при пальпации,
- локальное повышение температуры воспаленного участка.
Острые проявления патологического процесса купируют проведением противовоспалительной терапии. Осложненное течение заболевания допускает хирургическое вмешательство.
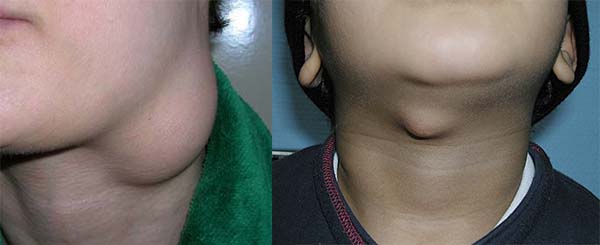
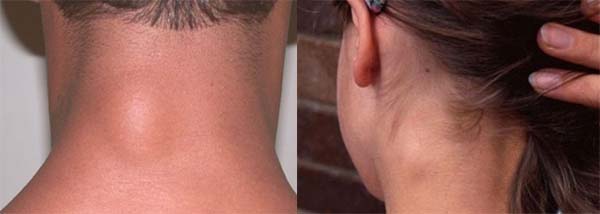
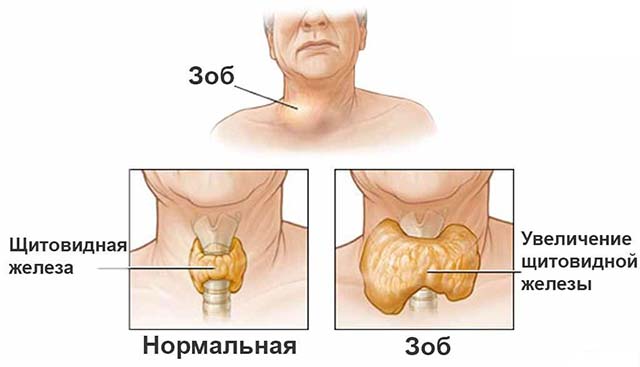
Стойкое увеличение объема щитовидной железы (зоб), вызванное нарушением функции воспроизводства гормонов (гипотиреоз, тиреотоксикоз), приводит к появлению припухлости в области шеи, особенно переднего ее участка.
Причины патологии:
- недостаточное поступление в организм йода,
- неблагоприятная экологическая обстановка,
- затяжное стрессовое состояние,
- наследственная предрасположенность.
Важно! Возникновение опухоли свидетельствует о прогрессирующем характере заболевания и требует срочного обращения к эндокринологу.
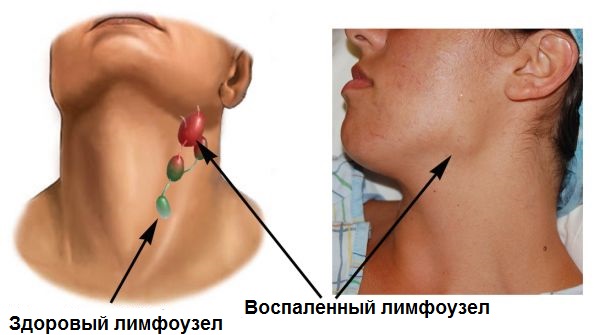
Шейный лимфаденит (воспаление лимфатических узлов) отражает протекание в организме инфекционного процесса. Причина — избыточное скопление токсинов патогенных микроорганизмов (стрептококк, стафилококк) внутри лимфоузлов.
Воспаление приводит к увеличению их размера, опухает шея с левой стороны под челюстью либо в надключичной области — слева или справа от основания шеи.
Симптомы заболевания:
- высокая температура тела,
- болезненное реагирование на прикосновение к пораженному участку,
- признаки общей интоксикации (головная боль, слабость, потеря аппетита).
Устранение первичного очага инфекции (отит, ларингит, тонзиллит, гайморит, кариес) ускорит выздоровление и восстановление естественных контуров шеи.
По качественным характеристикам на клеточном уровне различают доброкачественные и злокачественные (раковые) опухоли.
Разрастание жировой или соединительной ткани (липомы, фибромы) не представляет опасности для здоровья. При отсутствии болевых ощущений и выраженного косметического дефекта требуется лишь врачебное наблюдение за доброкачественными новообразованиями.
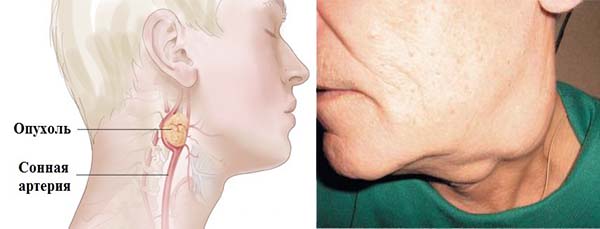
Опасность злокачественной опухоли заключается в бессимптомном прогрессировании заболевания. Пораженные клетки множатся и дают метастазы в лимфоузлы. Охриплость голоса, боль при глотании, кашель без признаков ОРЗ, опухоль на горле справа или слева, неприятный запах изо рта — повод получить консультацию онколога по подозрению на рак гортани.
Своевременное обследование и ранняя постановка диагноза дают основания для оптимистичного прогноза в борьбе с болезнью.
Методы диагностики
Среди заболеваний, вызывающих деформацию шеи, встречаются серьезные патологии, диагностировать которые возможно после тщательного медицинского обследования:
- опрос пациента с целью составления подробного анамнеза предполагаемого заболевания,
- получение объективных данных об общем состоянии организма (измерение температуры тела, АД, частоты сердечных сокращений),
- детальный визуальный и тактильный осмотр пораженного участка,
- клинические лабораторные исследования (общие анализы крови и мочи, биохимический анализ крови, биопсия тканей),
- эндоскопия,
- рентгенография,
- УЗИ,
- радиоизотопное исследование.
Тревожные сигналы организма, побуждающие обратиться за медицинской помощью:
- лихорадочное состояние (повышение температуры свыше 38,5°С), не исчезающее даже после приема жаропонижающих средств,
- прогрессирующее увеличение размера опухоли,
- острые болевые ощущения в области поражения.
Важно! Самолечение влечет за собой риск возникновения тяжелых осложнений и вызовет трудности в процессе постановки врачом диагноза, искажая картину заболевания.
Медицинская помощь
Выбор метода лечения осуществляется врачом в соответствии с установленным диагнозом.
Стандартный курс противовоспалительной терапии включает прием препаратов:
- Антибиотики широкого спектра действия («,Азитромицин», , «,Ванкомицин», , «,Амоксициллин», ).
- Жаропонижающие («,Ибупрофен», , «,Диклофенак», , «,Парацетамол», ) в таблетках, а также в форме инъекций, порошков и свечей для экстренного снижения высокой температуры.
- Обезболивающие (анальгетики):
- мази («,Нурофен», , «,Долобене», , «,Индовазин», ),
- инъекции («,Промедол», , «,Дексалгин», , «,Буторфанол», ),
- таблетки («,Трамадол», , «,Диклофенак», , «,Брал», ).
Тяжелое течение фурункулеза и сиалоаденита, патологии, вызванные новообразованиями, требуют радикальных методов лечения. Вскрытие фурункула или слюнной железы проводится под местным наркозом с последующим назначением противовоспалительных препаратов.
Онкологических больных наблюдают и при необходимости оперируют в специализированных медицинских учреждениях (онкологических диспансерах), где они периодически проходят курсы радио- или химиотерапии.
Методы профилактики
Большинство заболеваний, вызывающих деформацию шеи, связано с проникновением в организм инфекции. Приверженцы здорового образа жизни имеют больше шансов остановить развитие патогенной микрофлоры:
- активные занятия физкультурой и спортом, сбалансированное питание укрепляют иммунитет,
- соблюдение правил личной гигиены отражает заботу о внутренней и внешней чистоте тела,
- своевременное лечение очагов воспаления устраняет опасность распространения инфекции в организме.
Заключение
Повседневная суета часто лишает возможности своевременно отреагировать на ухудшение самочувствия. Такая мелочь, как припухлость на шее, может сигнализирует о серьезном заболевании, которое потребует денежных средств и физических сил для его лечения.
Выявление патологии на ранних стадиях – залог успешного выздоровления без тяжелых осложнений и необратимых последствий.
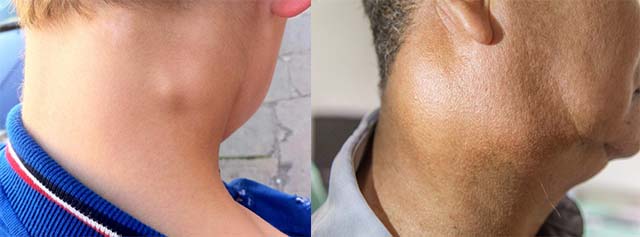
Припухлость, или опухоль появившаяся на шее, вынуждает человека беспокоиться. Образование припухлости причиняет психологический и физический дискомфорт. Развитие припухлости провоцируют различные патологические состояния, включая болезни, опасные для жизни. Многие тяжелые недуги, сопровождающиеся возникновением опухоли, долгое время текут бессимптомно. Если опухла шея, надо срочно посетить врача.
Опухоль на шее
На органе, соединяющем голову с телом, расположены важные анатомические структуры: позвоночный столб, гортань, глотка и миндалины, щитовидная, вилочковая и слюнные железы, пищевод. В шейных тканях пролегают магистральные сосуды и нервные волокна, связки, сухожилия, лимфоузлы.
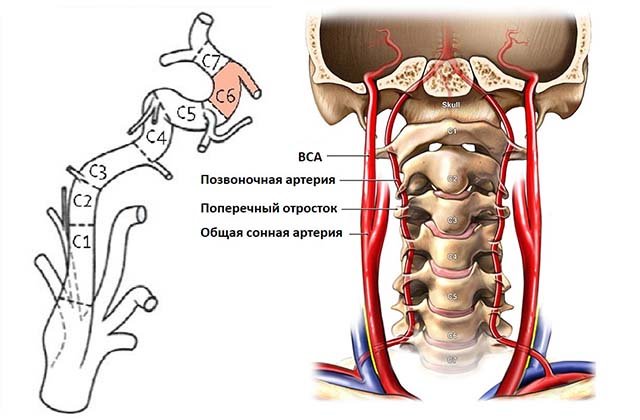
Все структуры шеи подвержены разным заболеваниям, это может быть отек, вызванный аллергией, раковая или доброкачественная опухоль, инфекция (что не редкость при ослабленном иммунитете – вирусы и бактерии приводят к развитию воспаления и отека в ротоглотке, железах, лимфатических узлах).
Болезни протекают по нескольким механизмам. Часто появление опухоли в области шеи взаимосвязано с воспалительными процессами, которые усиливают проницаемость сосудов. Сквозь ослабленные стенки жидкость просачивается в межклеточное пространство, в результате образуется отек.
К формированию припухлости приводит бесконтрольное разрастание тканей. Количество клеток, многократно увеличивающееся в короткий промежуток времени, вызывает развитие гиперплазии или новообразований.
Определяем причину
Следует немедленно посетит врача, если опухла шея, причин, провоцирующих образование опухолей разной природы множество. Выявить провокатора болезни способен только квалифицированный специалист. В определенных случаях предварительный диагноз подтверждается только по результатам клинических исследований.
Припухлость формируется под влиянием следующих факторов:
- Воспаление ЛОР-органов. Болезни уха-горла-носа провоцируют увеличение лимфоузлов. Припухлость вызывает ларингит, тонзиллит, гайморит, отит, болезни зубов и ротовой полости. Продукты метаболизма, проникнув в шейные узлы, приводят к опуханию лимфоидной ткани.
![]()
- Доброкачественные образования. В этом случае опухают эпителиальные ткани, жировая клетчатка, сосуды, нервные волокна, щитовидная железа и другие органы, локализующиеся в шейной области.
![]()
- Инфекции. Припухлости формируются при мононуклеозе, гриппе, дифтерии. Лимфатические узлы увеличиваются в размере при туберкулезе.
![]()
- Травмирование шеи. В очаге поражения возникает отечность, припухают кожные покровы.
- Патологии щитовидной железы. Дисфункции органа приводят к возникновению зоба, образованию узлов в тканях, формированию новообразований и опухоли.
![]()
- Раковые опухоли. Злокачественные образования из всех органов тела дают метастазы в шейные лимфоузлы. Также раковые клетки нарастают в органах шеи (трахее, пищеводе, ротоглотке, гортани, щитовидной железе).
![]()
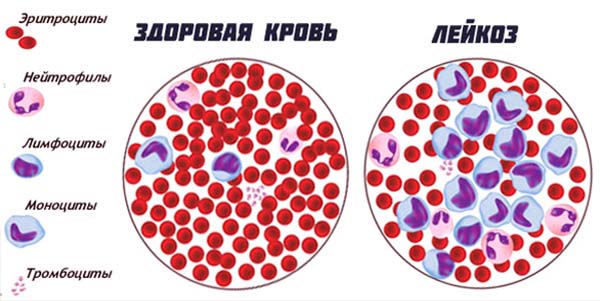
- Лейкозы – раковые патологии органов кроветворения.
![]()
Припухлость на шее спереди – симптом поражения эндокринных органов. Такое вздутие формируется при нескольких патологиях. Зоб возникает на фоне йододефицита. Болезнь в основном поражает женщин старше 50 лет. Кроме опухания щитовидной железы, отмечают сопутствующие признаки:
- обильное потоотделение;
- повышенное раздражение;
- утомляемость, усталость;
- тревожное состояние;
- похудение.
Существует 3 разновидности зоба: узловой, диффузный и смешанный. При диффузном зобе отек в зоне поражения распределяется равномерно. Если щитовидная железа в большей степени увеличилась справа или слева, возникла узловая форма зоба.
Острое воспаление железистых тканей – типичный процесс, объясняющий, почему отекает шея под подбородком. Заболевание возникает редко, но течет всегда в тяжелой форме. Симптомы появляются внезапно.
Пациентам доставляют страдания сразу несколько проблем:
- высокая температура;
- болевой синдром в горле;
- развитие отека (шея может очень сильно опухнуть);
- повышенная утомляемость, слабость.
Припухлость на железе приводит к увеличению шейных лимфоузлов.
Вздутие на шее образуется, если припухли локальные лимфоузлы. Отек лимфатической ткани вызывают инфекции. Врачи часто определяют заболевание по месту, в котором опухла шея, увеличенные лимфоузлы под подбородком указывают на стоматит, ОРЗ, дифтерию, краснуху.
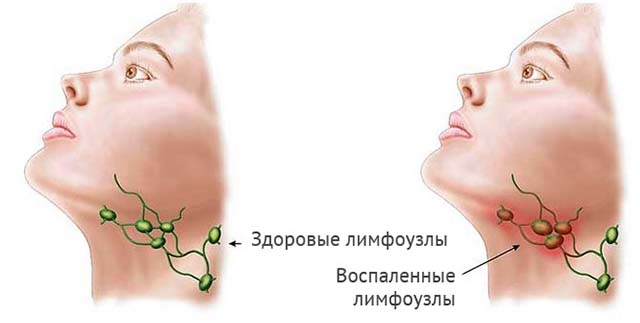
Шишки на затылке вкупе с высокой температурой, болями в горле – симптомы и признаки развития ангины, фарингита, острых респираторных инфекций. При частых простудах происходит воспаление подчелюстных лимфатических узлов.
Опухоли, которые формируются под влиянием бесконтрольно размножающихся раковых клеток, носят лимфоидный характер. Множественные шишки с обеих сторон шеи свидетельствуют о возникновении рака.
Отек мягких тканей шеи появляется при развитии воспалительных процессов. Из-за дисфункции сальных желез на эпителии образуются фурункулы или карбункулы. Гнойники формируются на волосяном покрове, обычно на затылке.
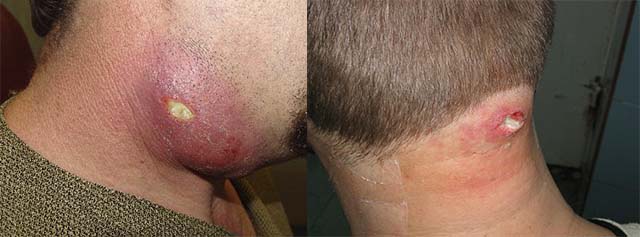
Пациенты жалуются на то, что шея:
- опухла;
- отекла;
- болит;
- покраснела;
- на поверхности кожи образовался гнойный волдырь.
К опуханию шеи приводит флюс. Если ткань опухла из-за больного зуба, лечение проводит стоматолог. Такие воспаления редко удается подавить консервативными методами. Обычно врач прибегает к хирургическому вмешательству (вскрытию гнойника, удалению зуба).
На шейных тканях образуются злокачественные или доброкачественные новообразования. Раковые опухоли возникают реже. К доброкачественным выростам относят:
- Липомы – неболезненные мягкие или твердые жировики. Припухлости такого рада возникают в области затылка и трапециевидной мышцы.
![]()
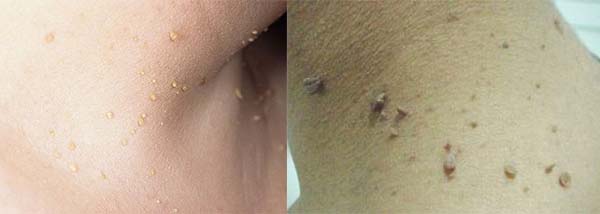
- Папилломы – единичные или сбившиеся в группы образования от телесного до темно-коричнево цвета. Подобные вздутия формируются на шее справа или слева.
![]()
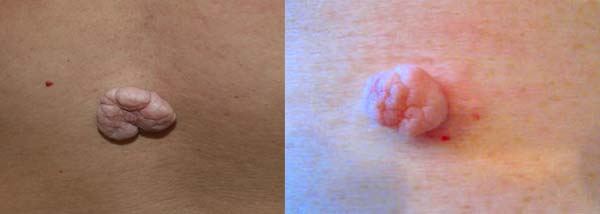
- Фибромы – разрастание соединительных структур, появляются с боков и в нижней части органа.
![]()
- Лимфангиома – новообразование, сформированное за счет лимфатических сосудов.
![]()
- Неврогенные выросты возникают в сонном треугольнике.
Развития злокачественных опухолей наблюдается в органах, находящихся в области шеи. У пациентов возникают лимфомы или болезнь Ходжкина.
При патологиях слюнных желез припухлости образуются в верхней части горла, под челюстью, ниже ушных раковин. К вздутию на шее приводит:
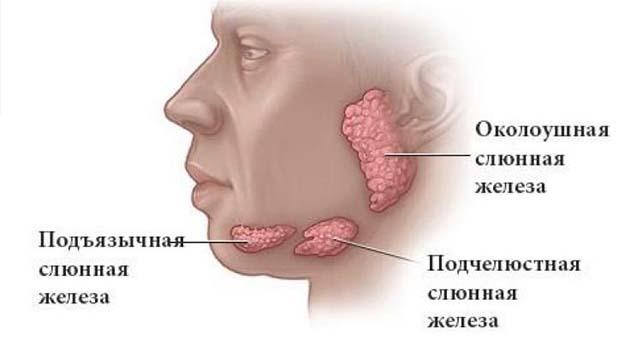
- сиалоаденит;
- паротит;
- сиалолитиаз.
Если появилась припухлость на шее из-за поражения слюнных желез, пациент испытывает боль при пальпировании, страдает от пониженной выработки слюны и сухости во рту.
Опухает и отекает шея после механических травм (ушибов, ударов). У пострадавшего в месте поражения краснеет кожа, появляются гематомы и ссадины, возникает боль. Вздутие в затылочной части образуется, если повреждается трапециевидная мышца.
- остеохондроз;
- повреждение позвоночника;
- остеопороз;
- гиподинамия;
- гормональный дисбаланс при климаксе.
Отек на шее появляется при атеросклерозе сонных артерий, кожных и системных патологиях. Отечность формируется при разрастании щитовидной железы, раковых заболеваниях. Припухлость, образовавшаяся в области шеи над ключицей, указывает на развитие зоба, кистозного образования, доброкачественных и раковых опухолей, инфекции. Отеки на шее возникают при остеохондрозе, травмах, воспалении лимфоузлов.
Если на шее появляются гематомы (синяки) без видимой причины, нужно посетить врача. К образованию кровоподтеков приводит:
- дефицит витамина P и C;
- гормональный сбой;
- медикаментозная терапия;
- плохая свертываемость крови;
- хрупкие сосуды.
Диагностика
Узнать, какой характер носит припухлость на шее, можно после медицинского обследования. Врач диагностирует заболевание по результатам клинических тестов и аппаратных технологий.

Патологию выявляют, проводя следующие исследования:
- общий анализ крови и мочи;
- биохимический анализ крови (обследование позволяет обнаружить гормоны, антитела, онкомаркеры и прочие показатели);
- пальпация припухлости;
- тест на аллергию;
- рентгенографию;
- томографию (ПЭТ, МРТ, КТ);
- УЗИ;
- сиалографию;
- биопсию опухших пораженных тканей;
- пункцию из лимфатических узлов;
- гистологические тесты.
Клиническое обследование опухоли позволяет выявить природу новообразований, найти причину их развития. С помощью аппаратных методик и пальпации доктор определяет размеры опухоли, дифференцирует один вид выроста от другого. По результатам диагностики врач назначает консервативное и радикальное лечение. На выбор методик влияет тип припухлости и причина, приведшая к образованию опухоли.
Консервативное лечение
Медикаментозная терапия помогает справиться с припухлостями, возникшими в результате аллергической реакции, эндокринных заболеваний, инфекций. В этом случае лечат болезнь, ставшую первопричиной опухоли.
Воспаление в горле купируют антибиотиками и противовирусными препаратами. Аллергические отеки снимают антигистаминными средствами. Для лечения эндокринных заболеваний, когда боли возникают в щитовидной железе, используют сильнодействующие лекарства.
Для лечения раковых опухолей применяют комбинированные методики. Пациентам назначают насколько курсов химеотерапии. Если нет положительной динамики, проводят операции.
Оперативным путем удаляют доброкачественный и раковые новообразования. Операции назначают при развитии:
- липомы;
- фибромы;
- невриномы;
- лимфангиомы.
Хотя перечисленные новообразования относятся к доброкачественным опухолям, их лечат только оперативным путем. При этом некоторые из них иссекают с прилегающими здоровыми тканями. Обусловлен такой подход 2 факторами:
- образования не рассасываются под воздействием медикаментов, несут угрозу здоровью и жизни;
- клетки в опухолях перерождаются в раковые (хемодектома – данная опухоль приводит к развитию онкологического заболевания).
Злокачественные образования, формирующиеся в области шеи, затрагивают любые органы и ткани, припухлость возникает под нижней челюстью, с боков, на затылке. Операции проводят при развитии таких болезней:
- рак гортани;
- онкологические патологии щитовидной железы;
- поражение ротоглотки (удаляют подъязычные опухоли, шишки на стенках ротоглотки и мягкого неба).
Если опухла, шея внизу, с двух сторон или в другой части, лекарственные препараты назначают для устранения заболевания, вызвавшего вздутие. В перечень медикаментов попадают:
- Антибиотики: Амоксициллин, Ципролет. Лекарства назначают, если шея распухла при ангине, фарингите, ОРВИ. В распухших тканях затухает воспаление.
![]()
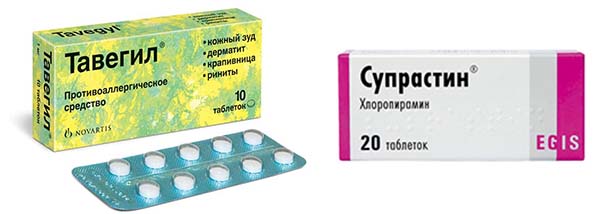
- Антигистаминные таблетки: Тавегил, Супарстин, Зиртек. Медикаменты устраняю аллергический отек.
![]()
- При увеличении лимфоузлов на шее используют нестероидные противовоспалительные средства: Нимесил, Нурофен, Ибупром. При серьезных патологиях применяют кортикостероиды: Преднизолон, Дексаметазон, Гидрокортизон. При вирусных и бактериальных инфекциях используют: Ремантадин, Арбидол, Циклоферон, Кагоцел, Амиксин, Амоксициллин и Аугментин.
![]()
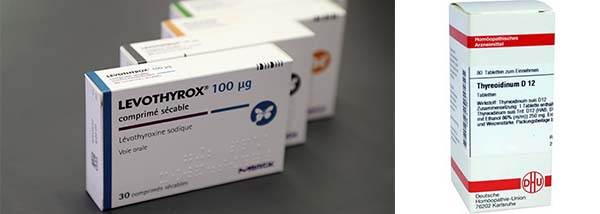
- При гипотиреозе щитовидной железы назначают: Левотироксин, Тиреоидин, Трийодтиронин, Лиотиронин.
![]()
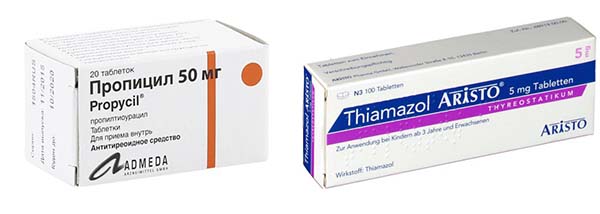
- От гипертиреоза помогают: Пропилтиоурацил, Тиамазол (Метизол, Мерказолил, Тирозол), Карбимазол.
![]()
На выбор народных средств влияет первопричина припухлости на шее.
- Если мышца на шее увеличена из-за простуды, горло полощут настоем ромашки, шалфея, мяты или солевым раствором. В 200 мл кипятка заваривают 1 чайную ложку травы. Охлаждают вытяжку до комфортной температуры, фильтруют, полощут горло. В 250 мл воды растворяют по 1 чайной ложке соли и соды, используют для полоскания. Процедура проводится 3 раза в день.
- Если шея опухла сзади или в другой части при лимфоадените, пьют чай из яснотки. В 200 мл кипятка заваривают 1 чайную ложку растения. Принимают по 50 мл средства 2 раза в день.
- Злокачественные образования лечат смесью чеснока и растительного масла (ингредиенты берут в равных количествах). Кашицу втирают в припухлость. Растирки рассасывают опухоль.
- Если опухла мышца на шее используют свеклу. Кашицу из корнеплода смешивают с растительным маслом. Средство втирают в место, которое способно припухнуть при раковых заболеваниях.
- Величина злокачественных новообразований уменьшается, если втирать в них лекарство из смеси лука и хозяйственного мыла. Крупную луковку запекают в духовке на протяжение 15 минут, превращают в кашицу. Добавляют в средство мыльную стружку (соотношение компонентов 1:1). Распределяют массу по шее, прикрывают пленкой, фиксируют повязкой. Метод может использоваться пока новообразование не рассосется.
Профилактика осложнений
Отек шеи и опухоли на этом органе – тревожный сигнал. Если своевременно не обратиться к врачу, и не начать лечение разовьются опасные для жизни осложнения. Даже крошечная шишка – это серьезный повод для неотложного посещения врача.
Предотвратить развитие смертельных болезней помогает:
- отказ от курения и алкоголя;
- средства защиты, используемые при работе с токсичными веществами;
- неотложное лечение заболеваний, при которых заметно, что шея припухла и отекла.
Внимательное отношение к здоровью исключит развитие опасных патологий. Строгое выполнение рекомендаций врача быстро избавляет от припухлостей на шее, носящих воспалительный и аллергический характер.
При доброкачественных и раковых опухолях врачи нередко дают обнадеживающие прогнозы. Главное, слушать врача, использовать правильно его советы по лечению тяжелой патологии.

Я пишу статьи по различным направлениям, которые в той или иной степени затрагивают такое заболевание как отек.
Читайте также: