Болит спина в области поясницы мрт чего делать
Боль в пояснице в англоязычных источниках называют болью в нижней части спины (low back pain). Боли часто способствует напряжение в поясничном отделе позвоночника, ограничение движения и анталгический сколиоз.
Острая боль в пояснице может длиться от нескольких дней до нескольких недель.
Причины, частота и факторы риска возникновения боли в пояснице
Боль в пояснице встречается почти у каждого человека хотя бы один раз в жизни.
Следует отметить, что боль может быть в любой части Вашей спины, но, однако же, боль в поясничном отделе позвоночника возникает наиболее часто. Это связано с тем, что на поясничные позвонки приходится максимальная нагрузка от веса Вашего тела.
Боль в пояснице стоит на втором месте по количеству обращений к врачу, сразу после вирусных инфекций.
Вы можете почувствовать боль в пояснице после поднятия тяжести, резкого движения, после нахождения в течение долгого времени в одной позе или же после травмы позвоночника.
Острая боль в поясничном отделе позвоночника чаще всего вызвана смещением межпозвонкового диска и травмой позвоночника.
Причины боли в пояснице:
- Остеохондроз поясничного отдела позвоночника
- Межпозвонковая грыжа и протрузия межпозвонкового диска
- Спондилоартроз
- Спондилез
- Спондилолистез
- Компрессионный перелом вследствие остеопороза, миеломной болезни, гемангиомы позвонка
- Опухоль в просвете позвоночного канала
Симптомы боли в пояснице (боли в нижней части спины)
Боль может быть разнообразной: острая, тупая, тянущая , жгучая, может сопровождаться покалыванием и мурашками, онемением.
Интенсивность боли в пояснице может значительно различаться - от слабой до нестерпимой боли, мешающей сделать даже небольшое движение. Боль может сочетаться с болью в бедре, болью в голени, болью в стопе.
Диагностика болей в пояснице
Сначала Вам необходимо обратиться к врачу-неврологу. Врач задаст Вам вопросы о характере Вашей боли, ее частоте, повторяемости. Врач попытается определить причину боли и начнет лечение простыми методами (лед, умеренные болеутоляющие средства, физиотерапия и необходимые упражнения).
В большинстве случаев такие методы лечения приводят к уменьшению боли в спине.
Во время осмотра врач определит точное положение боли, ее иррадиацию, неврологические рефлексы.
Большинство людей с болью в поясничном отделе позвоночника выздоравливают в течение 4-6 недель.
Диагностика включает в себя магнитно-резонансную томографию (англ. MRI) поясничного отдела позвоночника, компьютерную томографию пояснично-крестцового отдела позвоночника, рентген позвоночника.
Поскольку наиболее частой причиной боли в пояснице является межпозвонковая грыжа пояснично-крестцового отдела позвоночника, то в первую очередь Вам необходимо сделать МРТ поясничного отдела позвоночника. Это исследование также поможет исключить большинство причин болевого синдрома, таких как опухоль в просвете позвоночного канала, туберкулез позвоночника, перелом позвоночника, миеломную болезнь, анатомически узкий позвоночный канал, спонлилолистез, различные виде искривления позвоночника, спондилез и спондилоартроз. Если Ваш невролог не назначил Вам МРТ, то сделайте ее сами. Мощность аппарата МРТ должна составлять 1 Тесла и более.
Не стоит начинать диагностику с рентгеновского снимка и компьютерной томографии, эти методы небезопасны. Их можно сделать в первую очередь только при подозрении на перелом позвоночника.
Вот некоторые советы о том, что делать при боли в спине:
- Снизьте физическую активность в первые два дня после начала приступа. Это поможет уменьшить симптомы болезни и отек в зоне боли.
- Не сидите с наклоном вперед пока боль полностью не утихнет.
- Принимайте обезболивающие средства только в случае непереносимой боли. Лучше сделать внутримышечную инъекцию, чем выпить обезболивающий препарат. Это защитит стенку Вашего желудка от прямого контакта с противовоспалительным средством. Старайтесь избегать излишнего приема медикаментозных средств. Не применяйте для лечения гормональные средства, если боль в пояснице не связана с аутоиммунным заболеванием.
- Спите в позе эмбриона, положите подушку между ногами. Если Вы обычно спите на спине, то положите подушку под колени
- Общим заблуждением является представление о том, что Вы должны ограничить физическую активность на долгое время. Постельный режим не рекомендуется. Если у Вас нет повышения температуры, потери веса, непроизвольного мочеиспускания и дефекации, то Вы должны оставаться активным столько, сколько можете выдержать. Вы можете уменьшить свою активность только в первые два дня после возникновения боли. Начните делать легкие аэробные упражнения. Ходьба на тренажере, плавание помогут улучшить кровоток к мышцам Вашей спины. Посоветуйтесь с врачом для подбора упражнений, чтобы не вызвать усиления болевого синдрома.
Прогноз:
Большинство людей чувствуют себя значительно лучше уже после первой недели лечения.
Через 4-6 недель у значительной части больных боль исчезает полностью.
В каких случаях нужно немедленно обратиться к врачу:
- Боль в пояснице сочетается с болью в голени и болью в стопе
- Боль не позволяет Вам себя самостоятельно обслуживать
- Боль сочетается с недержанием мочи и кала
- Сочетание боли в нижней части спины с онемением в ягодице, бедре, ноге, стопе, паховой области
- Если у Вас уже была боль в спине раньше
- Если боль длится более 3 дней
- Если Вы принимаете гормоны
- Если боль в пояснице возникла после травмы
- Ранее был поставлен диагноз онкологического заболевания
- Если Вы похудели в последнее время по невыясненным причинам
Текст добавлен в Яндекс Вебмастер 25.01.2012, 15:38
Права защищены.
При копировании материалов с нашего сайта и их размещении на других сайтах мы требуем чтобы каждый материал сопровождался активной гиперссылкой на наш сайт:
Справки по телефону в Москве: +7(495)745-18-03.
Болевой синдром в области позвоночника различной степени выраженности всегда должен стать поводом для обращения к врачу и проведения качественной диагностики. Благодаря МРТ и КТ удается выявить изменения в структурах позвоночного столба даже на начальном этапе развития, когда они успешно корректируются с помощью терапевтических и малоинвазивных мероприятий. Доступность и неинвазивность данных методов исследования давно сделала их обследованиями номер один при выявлении вертеброгенной патологии.
Причины болей в спине
Наиболее частые причины болей в области спины и поясницы − это заболевания самого позвоночника и окружающих его тканей, реже патологии внутренних органов.
Патологии, из-за которых возникает боль в спине, следующие:
остеохондроз, межпозвонковые грыжи, спондилоартроз, спондилолистез;
искривления позвоночника и нарушения осанки (сколиоз, усиленный кифоз или лордоз);
травмы спины, особенно сопровождающиеся переломами или смещением позвонков;
патология мышц (миозит);
онкологический процесс, в том числе метастатического характера;
врожденные патологии развития (сакрализация, люмбализация, незаращение дужек и др.);
воспалительные, в том числе аутоиммунные заболевания (спондилит, болезнь Бехтерева).
Также боль могут спровоцировать болезни органов грудной клетки или брюшной полости. В некоторых случаях кардиологическая патология проявляется болями в левой половине спины или под лопаткой, а изменения в легких характеризуются симптомами в межлопаточной области или правой половине спины.
Почему болит под лопаткой
Появление боли в межлопаточной области, под правой или левой лопаткой – достаточно частая причина обращения пациентов к врачу неврологу или травматологу. Чаще всего такие неприятные ощущения в спине возникают во время сна или по утрам. Затем в течение дня боль может исчезать и снова возобновляться после отдыха.
Основная причина таких болей в лопатке − это остеохондроз позвоночника и нарушения осанки. Обычно эти патологии возникают у людей, ведущих малоподвижный образ жизни или работающих в течение дня в положении сидя и испытывающих перенапряжение мышц спины (бухгалтера, системные администраторы, швеи). Редко боли под лопаткой связаны с патологией легких воспалительного или деструктивного генеза. При наличии резких болей в левой лопатке всегда следует исключать заболевание сердца.
В любом случае боль в лопатке и спине требует обращения к врачу и проведения качественной диагностики. Ведь за таким на первый взгляд несущественным симптомом могут скрываться более серьезные патологии: грыжа межпозвонкового диска, спондилит или новообразование.
Если болит позвоночник, к какому врачу обращаться?
При наличии боли в области поясницы или спины следует обратиться к терапевту, неврологу или ортопеду-травматологу. Врач на основании данных объективного осмотра сможет предположить, какая именно патология у конкретного пациента. В этом ему поможет анализ характера, продолжительности и локализации болей в спине, с чем они связаны и когда возникают. Также потребуется проведение дополнительных методов исследования.
В ходе обследования может понадобиться привлечение и других профильных специалистов. При болевом синдроме в левой половине грудной клетки и выявлении кардиологической патологии нужна консультация кардиолога. Если есть подозрение на патологию легких, потребуется посетить пульмонолога.
Основные методы диагностики болей в спине
Для установления точной причины боли в области спины применяются следующие методики:
рентгенография позвоночного столба;
Рентген позвоночника является недорогим и доступным любому пациенту методом обследования. Современные цифровые рентген-аппараты позволяют получать изображения в считанные секунды и при этом обладают небольшой лучевой нагрузкой. Но, к сожалению, обычная рентгенография, выполняемая в поликлинике, часто малоинформативна, она выявляет только костную патологию − переломы или трещины.
Определить точную причину болей и поставить правильный диагноз помогут высокоточные методики исследования, такие как КТ или МРТ. С помощью томографии можно диагностировать любые болезни позвоночного столба и межпозвонковых дисков. Наиболее часто для диагностики болей в спине, в лопатке или пояснице все же назначают МРТ. Это связано с безопасностью метода, его можно проводить даже детям и беременным на поздних сроках.
При подозрении на патологию внутренних органов, как причину боли в спине, обязательными обследованиями являются рентгенография органов грудной клетки, ультразвуковое сканирование брюшной полости. Обязательно нужно делать электрокардиографию, если есть боль в левой части груди и под лопаткой. Для дифференцирования воспалительной или онкологической патологии требуется проведение лабораторных анализов (общеклинического анализа крови, онкомаркеров).
Если болит спина, нужно ли делать МРТ или КТ
Данные методы исследования позволяют с высокой достоверностью установить причину боли в спине. С помощью томографии получают послойные изображения тканей позвоночника, причем толщина среза составляет всего несколько миллиметров. Благодаря полученным данным врач диагностирует заболевание на ранней стадии развития и назначит лечение, которое будет максимально эффективным.
Какой из методов диагностики наиболее информативен, КТ или МРТ, зависит от клинической картины заболевания и предполагаемой причины боли в области спины. Компьютерная томография наиболее показательна в отношении заболеваний костной ткани: спондилитов, спондилолистезов, деструктивных патологий, в том числе онкологических. Также КТ часто делают при боли после травм для выявления переломов, определения смещения костных отломков.
Кому показана томография
Основанием для проведения томографии является любая боль в спине, свидетельствующая о проблемах в области позвоночника. Особенно показано обследование в случае:
хронической боли в области лопатки или поясницы;
если боль в лопатке или спине плохо купируется обезболивающими препаратами;
определяется гипертонус мышц грудного или поясничного отдела позвоночника;
выявляются другие неврологические расстройства на фоне боли в спине: онемение участка конечностей, нарушение движений, парестезии;
имеются нарушения функции тазовых органов:
при наличии косвенных признаков онкологического процесса (слабость, анемия, изменения в анализах крови).
Как пройти обследование и что для этого нужно
МР-томограммы поясничного отдела позвоночника
Магнитно-резонансная томография — высокоинформативный метод диагностики, способный выявить целый ряд патологий. Одно из показаний к проведению МРТ — боли в спине, появляющиеся при проблемах с мышцами, суставами, нервными окончаниями позвоночника и на фоне заболеваний внутренних органов.
Чаще всего неприятные ощущения возникают:
- после травм;
- при мышечном перенапряжении;
- при спазме околопозвоночной мускулатуры в результате избыточной нагрузки на спину;
- после длительного пребывания в одной позе;
- при неподготовленных движениях во время занятий спортом;
- вследствие растяжения или повреждения мышц;
- после переохлаждения и нахождения на сквозняке.
Болевой синдром в спине вызывают:
- врожденные аномалии и приобретенные патологии позвоночника (клиновидный дефект, расщепление позвонков, спондилолиз, сколиоз, спондилолистез и др.);
- остеохондроз — дегенеративные изменения хрящевой ткани межпозвонковых дисков с образованием грыж;
- спондилоартроз — деструктивно-дистрофическое заболевание дугоотросчатых и реберно-поперечных суставов;
- спондилоартрит — воспаление дугоотросчатых межпозвонковых суставов;
- острая, подострая, хроническая компрессии нервных корешков и сосудов спинного мозга;
- остеопороз — снижение плотности костной ткани (при длительных статических нагрузках болит в грудном и поясничном отделах позвоночника);
- спондилит и спондилодисцит — воспалительно-дегенеративное заболевание межпозвонковых дисков и смежным им позвонков специфического (туберкулез, сифилис и пр.) и неспецифического характера (иная бактериальная инфекция);
- остеомиелит — гнойно-некротическое поражение костных тканей позвоночника;
- первичные и метастатические опухоли внутренних органов, позвоночника и спинного мозга;
- сердечно-сосудистые патологии (инфаркт миокарда, ишемическая болезнь сердца и пр.);
- острые заболевания респираторной системы (пневмония, разрывы булл при эмфиземе легких и пр.);
- заболевания ЖКТ (пенетрирующая язва желудка, острый холецистит, острый панкреатит и др.);
- болезни органов малого таза;
- тревожные расстройства, депрессия, истерия.
Поводом к назначению МРТ могут стать не только боли в спине, но и потеря чувствительности конечностей или туловища.
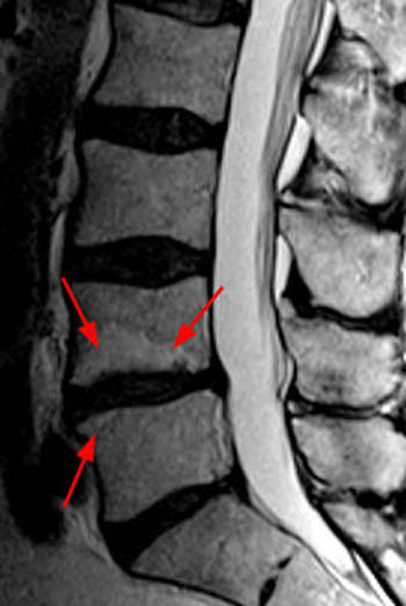
На снимке МРТ представлен поясничный остеохондроз, стрелками обозначен пораженный диск с формированием спондилодисцита
- Болит спина: МРТ какого отдела нужно делать
- МРТ при болях в пояснице
- МРТ при боли в грудном отделе
- МРТ при боли в шейном отделе
- При боли в спине что лучше: КТ или МРТ
- Может ли болеть спина после МРТ
- Цены на МРТ позвоночника в СПб
Болит спина: МРТ какого отдела нужно делать
С учетом характера проблемы невролог может назначить магнитно-резонансную томографию одного отдела позвоночника или проведение комплексного обследования. Сканирование зоны с выраженным болевым синдромом не всегда позволяет поставить точный диагноз, в некоторых случаях целесообразно проверить все области спины.
По снимкам можно получить представление о:
- размерах и форме тел позвонков;
- высоте и плотности дисков;
- диаметре спинномозгового канала;
- структуре спинного мозга;
- состоянии позвоночного столба (физиологические изгибы, искривления);
- толщине связок;
- состоянии межпозвонковых суставов;
- наличие патологических образований любой природы.
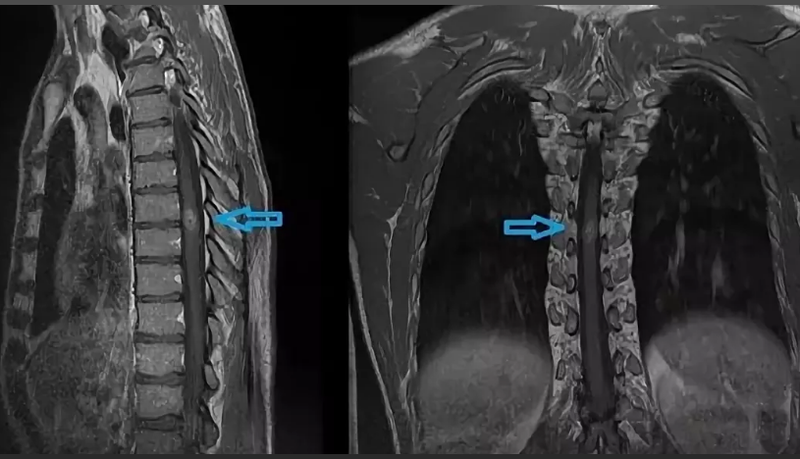
Опухоль спинного мозга на МР-томограмме (обозначена стрелкой)
При помощи МРТ-диагностики выявляют различные нарушения:
- смещение позвонков;
- протрузии и грыжи межпозвонковых дисков;
- патологии развития позвоночного столба;
- поражения спинного мозга;
- новообразования;
- последствия травм (трещины и переломы тел позвонков);
- дегенеративные и дистрофические изменения;
- воспалительные процессы.
На основании полученных результатов рентгенолог делает предварительное заключение. Постановкой окончательного диагноза и разработкой плана терапии занимается лечащий врач. Если МРТ позвоночника не обнаружила причину болей в спине, проводят дополнительное обследование внутренних органов, патологии которых могут их вызвать.
МРТ при болях в пояснице
На поясничный отдел позвоночника приходится максимальная нагрузка, поэтому в данной зоне спина болит чаще всего. Обычно возникает недомогание при резких движениях, после травм, поднятия тяжестей, при долгом нахождении в одной позе, после переохлаждения. Боли могут различаться по характеру и интенсивности. Нередко они иррадиируют в бедро, голень, стопу и сопровождаются ощущениями покалывания, онемения, бегающих мурашек, жжения.
МРТ делают при постоянных болях в пояснице и появлении других симптомов:
- ослаблении или утрате чувствительности и двигательных функций нижних конечностей;
- онемении, “прострелах” в ногах;
- дискомфорте при ходьбе и в положении сидя;
- нарушении работы кишечника или мочевого пузыря, сопровождающиеся болями в пояснице, крестце, промежности и ягодицах.
Магнитно-резонансную диагностику проводят при подозрении на опухоли, пороках развития позвоночника, в рамках предоперационного обследования и для контроля лечения.
МР-томограмма поясничного отдела позвоночника
- последствия травм (трещины, переломы);
- проблемы с межпозвонковыми дисками (протрузии, грыжи, секвестрация, разрывы, дегенеративно-воспалительные процессы, защемление нервов и др.);
- стеноз (сужение) спинномозгового канала;
- доброкачественные новообразования (гемангиомы, невриномы, менингиомы и пр.), злокачественные опухоли и метастазы области интереса (окончательный вывод о характере патологии делают после биопсии);
- потерю костной массы;
- воспаление суставов (артриты);
- деструкцию позвонков (спондилит);
- нарушение кровообращения в зоне поясницы;
- врожденные дефекты позвонков.
МРТ при боли в грудном отделе
Данный отдел позвоночника самый большой, здесь насчитывается 12 позвонков. Патологии и аномалии в рассматриваемой зоне могут стать причиной постоянных болей и ограничения подвижности, ухудшающих качество жизни.
На МРТ направляют при:
- болевом синдроме, чаще в межлопаточной области;
- чувстве скованности, онемения в области грудной клетки;
- “прострелах” в спине;
- неприятных ощущениях после травмы;
- признаках поражения спинного мозга (ухудшении подвижности тела, подергивании мышц спины и живота, затруднении дыхания, слабости и онемения в обеих ногах одновременно и др.);
- при болях в левой половине грудной клетки, после исключения патологии со стороны сердца.
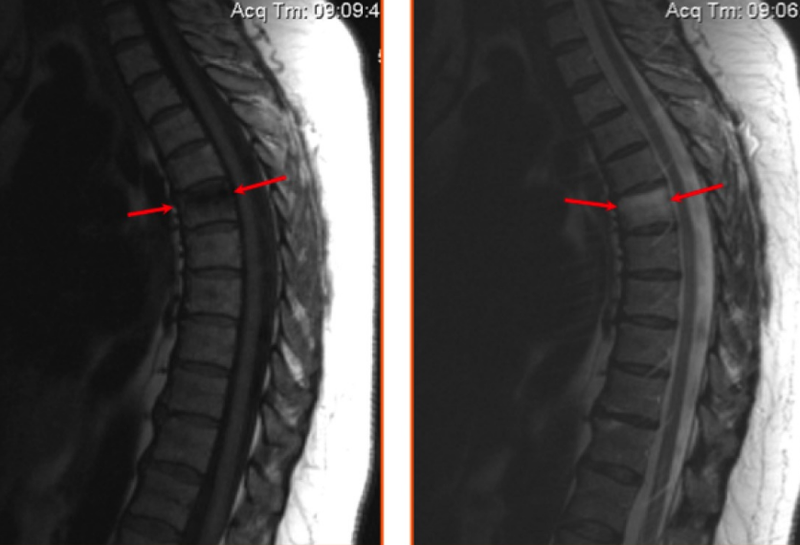
На МР-изображении стрелками показан ушиб шестого грудного позвонка (визуализируется отек костных структур без деформации тела позвонка)
В грудном отделе, как и в случаях, когда болит поясница, МРТ выявляет:
- остеохондроз;
- межпозвонковые грыжи и протрузии;
- врожденные аномалии развития костных и мягких тканей;
- опухоли и метастазы;
- стеноз позвоночного канала;
- сдавление и нарушения кровоснабжения спинного мозга;
- воспалительные процессы.
МРТ при боли в шейном отделе
Самая частая причина болей в шее связана с гипертонусом мышц, возникающим при некоторых состояниях и заболеваниях. Напряженность может появиться при:
- остеохондрозе;
- грыжах, в том числе секвестрированных, и протрузиях межпозвонковых дисков;
- переломах, трещинах и вывихах позвонков;
- травмах и растяжениях мышц шейного отдела;
- общих переохлаждениях и нахождении на сквозняке без шарфа;
- паркинсонизме;
- ряде инфекционных заболеваний.
При гипертонусе мышц человек испытывает боли давящего или ноющего характера, распространяющиеся на голову или область плеч. При попытках согнуть шею неприятные ощущения резко усиливаются. Болезненность мешает нормальным движениям.
Кроме этих симптомов есть и другие показания к тому, чтобы сделать МРТ:
- регулярные головные боли;
- слабость, ощущение ползания мурашек в руках;
- головокружения;
- частые обмороки;
- помутнение и “мушки” в глазах;
- ухудшение слуха;
- шум, свист, пульсация в ушах;
- шаткость походки;
- хроническая усталость.
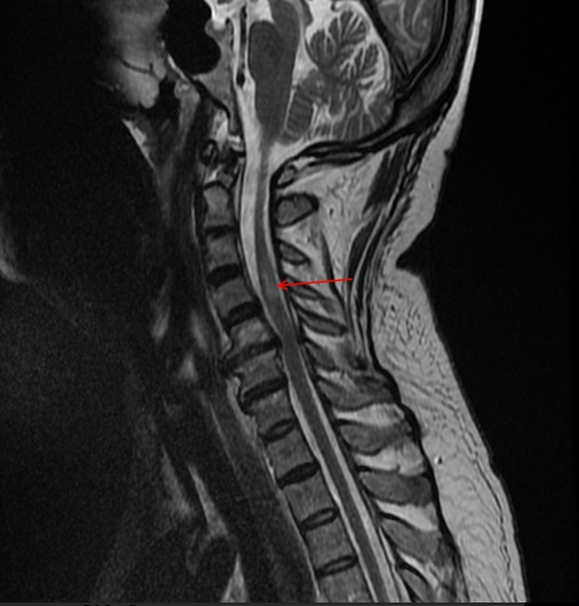
На МР-томограмме представлен остеохондроз шейного отдела позвоночника с формированием задней грыжи диска между пятым и шестым шейными позвонками, сдавливающий позвоночную артерию: стрелкой указан сформировавшийся в итоге участок инфаркта (нарушения процесса кровообращения) спинного мозга
Процедура магнитно-резонансной томографии помогает диагностировать ряд патологий шейного отдела позвоночника, при которых может болеть спина:
- новообразования и метастазы;
- остеохондроз;
- протрузии дисков и межпозвонковые грыжи;
- компрессию спинного мозга;
- защемление нервных окончаний;
- спондилит, спондилоартрит;
- аномалии развития шейных позвонков;
- нарушение кровообращения;
- стеноз спинномозгового канала;
- ослабление кровотока в тканях;
- остеомиелит, в том числе туберкулезный, тел позвонков и воспаление дисков;
- гематомы на поздней стадии;
- шейный миозит;
- рассеянный склероз, сирингомиелию и прочие дегенеративные заболевания спинного мозга;
- трещины, переломы позвонков.
При боли в спине что лучше: КТ или МРТ
Пациентов, у которых болит спина, интересует вопрос — делать МРТ или КТ? Выбор диагностического метода остается за специалистом. Более безопасной считается магнитно-резонансная томография, так как во время исследования человек не подвергается облучению.
При острых травмах с повреждением тел позвонков рекомендуется сделать КТ, так как компьютерная диагностика лучше показывает костные ткани. Данный вид обследования применяют, если пациент не может длительное время сохранять неподвижность и при противопоказаниях к МРТ.
Когда нужно изучить состояние спинного мозга, сосудов, выявить наличие межпозвонковой грыжи, следует сделать магнитно-резонансную томографию, которая прекрасно визуализирует мягкие ткани.
В ряде случаев для изучения одной и той же области могут потребоваться сразу оба исследования.
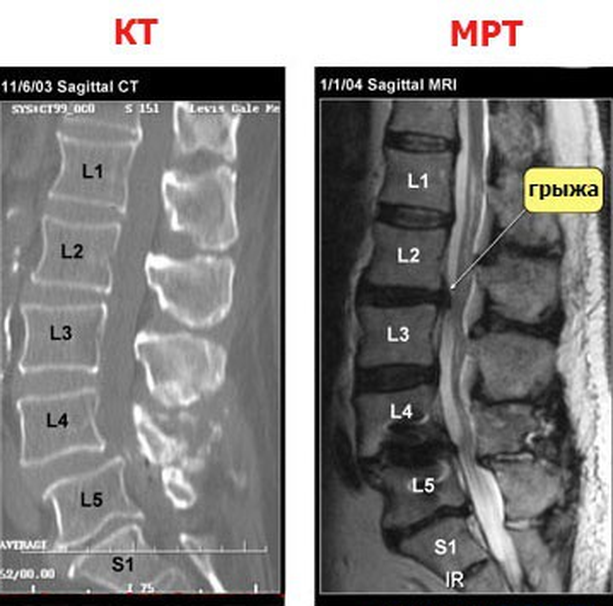
Сравнение компьютерной и магнитно-резонансной томограмм
Может ли болеть спина после МРТ
Процедура магнитно-резонансной томографии позвоночника длится от 30 минут до часа. Это время обследуемый должен не шевелясь провести в горизонтальном положении. Некоторым пациентам трудно пройти диагностику, так как больно лежать на спине.
Неприятные ощущения могут быть физиологическими (из-за невозможности сменить позу) либо являться следствием заболеваний мышечно-хрящевых или костных структур позвоночника. Вероятность появления болей в спине после МРТ высока при:
- остеохондрозе, артрозах;
- острых воспалительных процессах (спондилит);
- межпозвонковых грыжах, локализованных в пояснично-крестцовом отделе позвоночника.
Подготовка пациентки к МРТ позвоночника
Если болевой синдром выражен достаточно сильно, пациенту нужно, не дожидаясь окончания сканирования, нажать “тревожную кнопку” для прекращения процедуры.


✔Наконец-то я узнала причину сильной боли в пояснице!✔ Подробное описание моих ощущений внутри аппарата МРТ.
Здравствуйте дорогие читатели отзыва!
У большинства людей возникают боли в спине самого разного характера. Самостоятельное лечение не приносит обычно положительного результата. Так было у меня. После рождения моей доченьки, у меня в день выписки нас из родильного дома, начались боли в пояснице, идущие вниз,через седалищный нерв.
МРТ позвоночника проводят при наличии следующих симптомов:
- Выраженный болевой синдром на любом участке позвоночника, в груди, руках, ногах, малом тазу.
- Неврологические расстройства при корешковом синдроме (ущемление спинномозговых нервов).
- Подозрение на грыжу диска.
- Наличие симптомов онкологической патологии.
- Болезни спинного мозга.
- Воспаление или неопластическая трансформация клеток мозговых оболочек в опухолевые.
- Нарушение спинномозгового кровообращения.
- Недавние травмы спины.
- Врожденные патология развития позвоночника.
С каждым днём боль только усиливалась. Не давала мне покоя. Мною было испробовано многое, в борьбе с болью. Но ничего, абсолютно ничего не помогало. И вот, когда я не могла не то, что ходить от сильнейшей боли, даже лежать не могла спокойно, на семейном совете было принято решение обратиться ко врачу.
На следующий день меня отвёз мой папа на машине в платную поликлинику.
В итоге врач невролог в течении двух месяцев проставила мне четыре лечебные блокады в спину. После первой же блокады, мне стало полегче. Боль потихоньку стихала.
И только после блокад отправила на Магнитно- резонансную томографию.
В тот же день, я позвонила в центр имени Березина, который находится в Ставрополе. Мне была назначена дата исследования- 27 октября 2013 года. Это был воскресный день. Я должна была явиться к 15 часам.

Выходных по всей видимости нет, если даже в воскресный день работает аппарат МРТ.
Наступил день икс, так сказать. А накануне, в течении всего дня, я читала отзывы людей, которые сделали МРТ. Всяких страшилок тоже хватало. И, вот начитавшись многочисленной информации, по поводу томографии, я поехала в клинику.
Меня вызвали минут через 10, после заполнения мною всех документов: анкеты, согласия на проведение исследования. Шла в кабинет с замирающим дыханием. Что меня ждёт.
Меня попросила медсестра пройти в крошечную комнатку, с той целью, чтобы снять с себя все вещи, на которых есть металлические вставки. Я сняла только юбку, т.к. замок на ней был из металла.
Тщательнейшим образом проверьте, чтобы на вас не было абсолютно никаких предметов, с металлом. Это очень важно. Также я сняла цепочкус нательным крестом и обручальное кольцо.
И конечно, телефон следует оставить вместе с остальными вещами. Его категорически нельзя брать с собой.
ПРОТИВОПОКАЗАНИЯ К ПРОВЕДЕНИЮ МАГНИТНО- РЕЗОНАНСНОЙ ТОМОГРАФИИ ПОЗВОНОЧНИКА:
- клаустрофобия (возможно использование аппаратуры открытого типа);
- присутствие неферромагнитных имплантов внутреннего уха и прочих элементов, имеющих медицинское назначение;
- наличие татуировок, содержащих металлический пигмент (не исключена диагностика в случае локализации нательного рисунка вне зоны исследования);
- психические расстройства пациента;
- первый триместр беременности и лактация;
- травмы, сопровождающиеся тяжёлым состоянием человека;
- лишний вес больного.
Зайдя в кабинет, медсестра велела мне лечь на небольшое возвышение, прямо перед самим аппаратом МРТ. Я расспросила медсестру о самом исследовании, что да как. Также спросила, как быть, если у меня появится страх, пребывая внутри аппарата. Ещё бы, неизвестность всегда пугает и страшит. Да и информация из интернета никак не способствовала позитивному настрою, скорее наоборот.
В ответ на мои опасения медсестра вложила мне в руку так называемую грушу, с кнопкой вызова персонала. И велела при любой внештатной, так сказать ситуации, нажать на кнопку, будь то страх нахождения в трубе или иная причина.

Хочу отметить, что в аппарате МРТ я провела около 40 минут, т.к. у меня было 2 исследования- МРТ головного мозга и МРТ пояснично- крестцового отдела позвоночника.
Итак, вдох- выдох. Поехали!
Стол, на котором я лежала довольно узкий, и когда он стал задвигаться в трубу томографа, то мне пришлось прижать руки к телу, чтобы не касаться стенок. Хотя я на тот момент весила примерно 76 килограмм.
Когда я заполняла анкету, то необходимо было указать свой вес, так как существует ограничение по весу. Насколько я помню, максимальный вес пользователя, не должен составлять более 120 килограмм.
Мне не понадобилось нажимать на кнопку вызова в процессе обследования . Хотя я очень боюсь замкнутого пространства. И когда над тобой всего лишь около 7 сантиметров до потолка, так сказать, то немного становится не по себе.
Лучше конечно закрыть глаза. И просто лежать с закрытыми глазами. Я боялась не то, что даже малейшим образом пошевелиться, порой не могла нормально вдохнуть, но не из- за страха. Мне было велено лежать не шелохнувшись.
Просто мне казалось, что, если я буду глубоко дышать, то тем самым, данные МРТ будут не совсем точными. Ведь при дыхании, тоже производится движение тела, если грудная клетка и живот поднимаются в акте дыхания.
С каждой минутной, пребывания внутри томографа, страх постепенно улетучивался. И ему на смену, пришло расслабление, которое в свою очередь, способствовало тому, что я чуть было не уснула. Но, далее, по прошествии нескольких минут, начали раздаваться очень неприятные звуки.
Шум, издаваемый аппаратом МРТ довольно громкий и разнообразный. Да, неприятно, но потерпеть 20- 40 минут можно. Что поделать, такова техника.
Я делала МРТ на абсолютно разных томографах. И разницы в звуковом сопровождении нет. На всех аппаратах примерно одинаковая громкость.
Обычно предлагают надеть шумоподавляющие наушники, но мне ни разу их не давали. Да и без них вполне сносно. Звуки , издаваемые МРТ аппаратом, очень разнообразные. Я улавливала и звуки бор машины, и перфоратора. И чего только не слышали мои уши. Диапазон звуков разный.
Будьте готовы провести в трубе МРТ и около 40 минут. Да, и такое бывает. Если врач обнаруживает серьёзную патологию, то это требует большего времени для исследования. Ведь так важно ничего не пропустить!
Поэтому исследуемый орган, послойно, срез за срезом тщательнейшим образом исследуется специалистом.
Итак, по прошествии примерно 40 минут, меня вызволила медсестра из плена томографа.
Никаких побочных симптомов я не обнаружила после МРТ.
Стоимость МРТ пояснично- крестцового отдела позвоночника - 2600 рублей.
Отдельно можно было оплатить за диск- 500 рублей. Но я не стала.

Результат мне был выдан в этот же день, минут через 25.
Вот в таком пакете находился снимок с результататами



Приехав домой, я позвонила врачу- неврологу, который направил меня на МРТ. И врач мне сказала, что если бы не четыре блокады, то боль ещё могла меня мучить более месяца.
МАГНИТНО- РЕЗОНАНСНАЯ ТОМОГРАФИЯ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА И СПИННОГО МОЗГА
Мне была проведена в краевой больнице. 2 раза мне делали МРТ шейного отдела позвоночника.
По результатам МРТ головного мозга, у меня было подозрение на рассеянный склероз. ( Диагноз подтверждён в 2015 году). Нужно было посмотреть, нет ли в спинном мозге изменений, характерных для рассеянного склероза.
Исследование проводилось с контрастным усилением. Стоимость- бесплатно, по направлению от врача.

При исследовании проводилось контрастное усиление препаратом


Когда медсестра наконец-то за мной пришла, моей радости не было предела!

Побочные эффекты в виде тошноты и головокружения сохранялись до ночи того дня, в который была МРТ.

Результат МРТ шейного отдела позвоночника- протрузия диска.т.е. почти грыжа.
Подводя итог напишу все плюсы и минусы Магнитно- Резонансной Томографии
ПЛЮСЫ:
✔Высокая точность, информативность
✔ Будет найдена причина боли в спине
✔ Безболезнное проведение исследования
НЕДОСТАТКИ:
❌ Приходится долгое время лежать неподвижно.
❌ Побочные эффекты после применения контрастного вещества
Магнитно- резонансная томография- это метод исследования, который должен назначаться на мой взгляд специалистом. Просто пойти в медицинский центр и сделать данное исследование, я думаю стоит лишь в том случае, когда имеет место быть сильная боль в спине. Результаты МРТ в этом случае помогут врачу определиться с методом лечения в краткие сроки.
Спасибо всем за внимание!
Желаю всем крепкого здоровья!
Возможно вас заинтересуют другие мои отзывы по 💉МЕДИЦИНСКОЙ ТЕМАТИКЕ.
Читайте также:


