Боли в копчике лимфоузлы в паху

Во время беременности женщина испытывает невероятные положительные эмоции. Однако есть и обратная сторона медали: токсикоз, раздражительность, болевая симптоматика. Боли в костях таза — неприятная проблема, с которой сталкивается большинство женщин в период вынашивания ребёнка. Информация о причинах такой симптоматики и способах её устранения будет полезна каждой будущей мамочке.
Особенности строения таза
Тазовый пояс — один из самых крупных элементов человеческого скелета. Тазовые кости выполняют важные функции в организме:
- соединяют туловище с ногами;
- обеспечивают человеку возможность сидеть, выполнять движения;
- защищают внутренний органы таза от повреждения.
Тазовый пояс состоит из следующих частей:
- двух тазовых костей;
- крестца;
- копчика.
Тазовые кости соединяются в области лобкового симфиза — участка, расположенного сверху от наружных половых органов.

Тазовый пояс включает в себя две безымянные кости, крестец и копчик
Кости таза окружены мышцами живота, спины и ног. А также в области таза находятся связки — образования из соединительной ткани, которые прикрепляют мышцы к тазовым костям и удерживают внутренние органы в нужном положении.
Болеть в области таза могут кости, мышцы, связки.
Почему у беременных возникают боли в области таза
Беременные имеют повышенный риск возникновения болей в тазовой области. В первую очередь это обусловлено нормальными физиологическими изменениями в организме женщины:
- дефицит кальция, который наблюдается у каждой второй беременной. Кальций отвечает за состояние костей и мышц. Нехватка полезного вещества ведёт к патологиям опорно-двигательного аппарата и болезненной симптоматике;
- симфизиопатия — аномальная подвижность лобкового симфиза. Причины состояния — повышенная выработка гормона релаксина во время беременности, недостаток кальция в организме, наследственность, хронические патологии опорно-двигательного аппарата;

Симфизиопатия характеризуется расхождение костей в области лобкового симфиза

Остеохондроз характеризуется нарушением строения позвонков

Боли в тазу может вызывать защемление бедренного или седалищного нерва
Особенности симптоматики
По локализации болей в тазовой области и сопутствующим признакам можно определить заболевание.
Боли в паху у беременных возникают при следующих заболеваниях:
- варикозном расширении вен в паховой области. Боли при патологии ноющие, усиливаются при движениях. Дополнительные симптомы — образование отёчности, укрупнение вен на поражённом участке, болезненность при мочеиспускании;
- воспалении лимфатических узлов в паху. Другие признаки — высокая температура тела, озноб, тошнота, слабость, отсутствие аппетита.
Наиболее часто боли в лобковой кости беременные ощущают при развитии симфизиопатии. Дополнительные признаки:
Боли имеют резкий характер, усиливаются при смене положения тела и физической нагрузке.
Приступообразный болевой синдром в крестце и копчике может развиваться у беременной при остеохондрозе. Неприятная симптоматика ощущается не только в копчико-крестцовой области, но и в заднем проходе, на внешней поверхности бёдер. Боли усиливаются при физической нагрузке, а также когда беременная сидит или резко встаёт. Сопутствующие признаки:
- ограничение подвижности ног;
- бледность кожных покровов;
- онемение в области таза;
- повышенный сердечный пульс.

Боль в крестце и копчике у беременной — характерный признак остеохондроза
А также боли в крестце и копчике могут возникать при артрозе. Боль при заболевании острая и мучительная. Дополнительные симптомы:
- формирование отёка в поражённой области;
- снижение подвижности при ходьбе, поворотах, приседаниях;
- усиление симптоматики при любых движениях.
Чувствовать острую боль в крестце и копчике беременная может при защемлении седалищного нерва. Заболевание могут сопровождать такие клинические признаки:
- боль, жжение в нижних конечностях;
- ограничение подвижности ног, тазобедренного сустава.
В промежности боли возникают в следующих ситуациях:
- при воспалении мышц промежности. Боли при миозите ноющие, усиливаются при нагрузках. А также у беременной могут наблюдаться другие патологические признаки: общая слабость, повышение температуры тела, отёчность поражённой области, покраснение кожи в зоне воспаления;
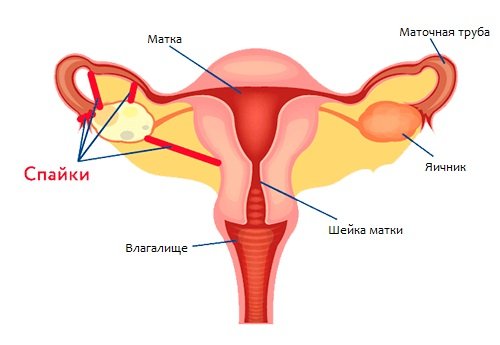
- при спайках органов малого таза. Болевой синдром в этой ситуации напоминает прострелы. Другие места болезненной симптоматики — прямая кишка, поясница, низ живота. Дополнительно беременная может чувствовать дискомфорт при мочеиспускании и дефекации, головокружение, тошноту.
Боли в этой области появляются при воспалении связок тазобедренного сустава. Симптоматика имеет ноющий и приступообразный характер, а также усиливается при ходьбе и ослабевает в состоянии покоя. Боли могут отдавать в паховую область. Отличительный признак патологии — отсутствие скованности движений.
Наружная поверхность бедра может болеть у беременных при недостатке кальция. Другие симптомы:
-
ломкость волос, зубов, ногтей;

Ломкие ногти — симптом дефицита кальция
Кроме этого боли в бёдрах могут возникать при защемлении бедренного нерва. Неприятная симптоматика также ощущается в области паха и коленях.
Диагностика
При появлении болей в тазовой области беременной первоначально следует обратиться к терапевту. В дальнейшем могут понадобиться консультации других специалистов:
- гинеколога;
- невролога;
- хирурга;
- ортопеда.
Для определения причин болевого синдрома могут применяться такие методы исследования:
- общий анализ крови;
- биохимический анализ крови. Исследование помогает оценить состояние внутренних органов беременной, а также выяснить содержание в организме витаминов и микроэлементов;
- общий анализ мочи;
- УЗИ мышц и связок тазовой области.

Лабораторные методы исследования помогут установить причину болей в тазовой области
Для диагностики состояния костей тазовой области эффективны такие инструментальные способы исследования, как рентгенография и компьютерная томография. Однако эти методы могут навредить плоду, поэтому при беременности не применяются.
Лечение болей в костях таза
Лечение болей в костях таза при беременности может включать в себя следующие способы:
- медикаментозную терапию;
- применение бандажей;
- лечебную гимнастику;
- массаж.
В зависимости от вида заболевания беременным могут быть назначены такие медикаменты:
- жаропонижающие средства. Наиболее безопасным препаратом при беременности является Парацетамол;
- спазмолитики. Лекарственные средства снимают спазм внутренних мышц, устраняют боли. Разрешённый препарат при беременности — Но-шпа форте;

Но-шпа форте снижает боли в костях таза

Кальцемин восполняет нехватку кальция в организме у беременной
Бандаж — полезное ортопедическое изделие, которое можно использовать не только при болях в тазовой области, но и для их профилактики. Бандаж оказывает на организм такое положительное влияние:
- снижает нагрузку на позвоночник, кости таза, нижние конечности;
- предотвращает образование растяжек;
- защищает брюшные мышцы от перегрузки;
- уменьшает болевую симптоматику.
Бандажи показаны при любых заболеваниях костей, хрящей, мышц и связок. Применяются изделия начиная с 22-й недели беременности.
Однако существуют ситуации, когда бандаж противопоказан. Например, ортопедическое изделие запрещено при тазовом подлежании плода.
Перед использованием бандажа беременной стоит проконсультироваться со специалистом.
Дородовые бандажи выпускаются следующей конфигурации:
-
в виде трусиков: надеваются на обнажённое тело и заменяют нижнее бельё. Такие изделия отлично поддерживает живот, однако требуют постоянной стирки;

Бандаж в виде трусиков надевается вместо нижнего белья

Длина бандажа-пояса регулируется при помощи липучек
Чтобы применение бандажа было эффективным и безопасным, придерживайтесь следующих рекомендаций:
Физические упражнения способствуют улучшению кровообращения в тазовой области, что снижает болевую симптоматику. А также лечебная гимнастика обладает и другими полезными свойствами:
- укрепляет мышцы;
- усиливает иммунитет;
- улучшает настроение.

Гимнастика не только укрепляет опорно-двигательный аппарат, но и дарит женщине положительные эмоции
Правила безопасного выполнения упражнений для беременных:
- заниматься следует не ранее, чем через час после приёма пищи;
- начинать гимнастику нужно с разминки: ходьбы на месте, поворотов туловища;
- выполнять все упражнения следует без напряжения, в медленном темпе.
Не стоит заниматься гимнастикой при высокой температуре тела, а также при остром болевом синдроме. В этих ситуациях физическая нагрузка противопоказана.
Лечебная гимнастика может включать в себя такие гимнастические элементы:
Массаж — эффективный способ снижения болей в тазовой области. Массировать в домашних условиях можно следующие области:
- крестец;
- копчик;
- промежность;
- внешнюю поверхность бёдер.
Массаж промежности на поздних сроках беременности профилактирует разрывы тканей в этой области во время родов.
Однако, выполняя процедуру в самостоятельно, следует придерживаться правил безопасности:
- в первом триместре беременности запрещается массировать область крестца и копчика. Массаж этих зон может спровоцировать выкидыш;
- все движения должны быть поверхностными и выполняться без сильного надавливания. Разрешённые манипуляции: поглаживания, лёгкие разминания, нежные растирания;
- начиная со второго триместра, беременной во время массажа запрещается лежать на животе.

При выполнении массажа женщина на поздних сроках беременности должна лежать на спине или боку
Противопоказания для проведения процедуры:
- гестоз;
- токсикоз;
- высокая температура тела;
- острые воспалительные процессы в организме;
- заболевания почек;
- варикозное расширение вен в тазовой области;
- сердечно-сосудистые заболевания.
Если беременной женщине тяжело самостоятельно массировать область крестца, то эту процедуру может выполнять кто-то из членов семьи.
Алгоритм проведения массажа:
- Начните процедуру с лёгких поглаживаний болезненной области.
- Выполните поверхностные растирания. Манипуляции можно производить подушечками пальцев или всей поверхностью ладошек.
- Завершите массаж вновь поглаживаниями.
Если боли в костях таза у беременной вызваны нехваткой кальция, то применяется диетотерапия. Рекомендуется активно включать в рацион следующие компоненты:

Молочные продукты богаты кальцием
Недостаток кальция не только ухудшает состояние опорно-двигательного аппарата, но и может вызывать заболевания сердечно-сосудистой системы.
Меры профилактики
Как известно, любое заболевание проще предотвратить, чем потом его лечить. Правила успешной профилактики болей в тазу при беременности:
- не поднимайте тяжести, откажитесь от избыточных физических нагрузок;
- выбирайте удобную обувь. Носка туфель на высоком каблуке способствует развитию варикоза;
- следите за весом, не допускайте ожирения. Избыточная масса тела повышает риск развития патологий опорно-двигательного аппарата;
- посещайте бассейн. Плаванье укрепляет мышцы таза, повышает защитные силы организма, улучшает обменные процессы;

Плаванье — отличный способ профилактики болей в костях таза
![]()
Здравствйте! Начну свой рассказ и очень надеюсь на ваши ответы и помощь! Меня зовут Аня, мне 22 года, рост 165-167, вес 55 кг. Болею с 27 марта 2012 года.
И так начну по порядку. 27 марта 2012 года я встала утром собралась на работу, всё было хорошо, пришла и сидя за компьютером, где около 11 дня у меня сначала заболел резко живот как будто при месячных - их не должно было быть. Я поняла, что терпеть не смогу и отправилась домой, к вечеру вся боль перешла на левую сторон живота, паха, на след.день я вызвала терапевта, она сказала сходить к гинекологу, к проктологу и к урологу, в платные больницы, потому что там быстро будет обследование. Я пришла в больницу в платное отделение, мне сказали, что у меня воспаление левого яичника, и то что срочно нужно ложиться в больницу, все анализы - мочи, крови, на инфекции - все хорошо, Соэ - не было повышено. Я легла в эту больницу, пролежала там 10 дней, лучше не стало, даже хуже, но мне сказали мы тебя выписываем, у тебя все хорошо стало, я говорю у меня боли не прошли вообще, сказали пройдут, пришла я домой, пролежала дома еще дней пять и обратно в эту же больницу, они меня опять положили, стали делать пункцию (4 раза) - в итоге сказали, что взять ее не удалось, и по ошибке перепутали и это была овулированная яйцеклетка. Пролежала я еще 10 дней, делала физио - от физио магнит-колибри мне вроде как получше было, а от тока, мне было ужасно, я выползала после токов - делали на животе и на пояснице. В итоге сказали все хорошо, опять выписывают, никаких документов, о том что делали пункцию, узи и тд. не отдали. После этого я была у двух других гинекологов и у профессора по гинекологии - они заявили, что воспаления нет и не было, то от чего лечили не знают. Потом меня положили в больницу с почками - проверять - сделали цистограмму, рентген, - всё хорошо, за искл.правая почка опущена - нефроптоз (сказали от того, что я похудела резко). Похудела я в первые два месяца своей болезни на 10 кг. Потом сделала колонископию - все хорошо. Лежала в отделении хирургии (меня там проверяли, нет ли свободной жидкости в тканях) на рак. Потом стали проверять на пах.грыжу. Пришла я к хирургу по месту жительства, он говорит, да у тебя грыжа (а в паху меня я всем показываю, какой то валик под кожей, но это не лимфоузлы, я на мрт и на узи их проверяла все в порядке), дал мне номер хирурга который проводит операции по грыжам, я пришла к нему на прием, он зав отделением, покрутил меня, повертел, и говорит - грыжи нет никакой, позвал главного врача хирургии - он посмотрел, говорит - нет грыжи. А хирург из поликлиники, который еще сказал мне сделать узи мягких тканей, чтобы найти грыжу, я сделала, там апоневроз в паху, в спокойном состоянии 5 мм, при кашле 8 -11мм. Хирурги, которые меня потом смотрели, сказали, что это филькина грамота. Сжалились на до мной, стали смотреть все документы и сказали, чтобы я шла и лечилась у невролога (спину), а то,что напряжено - это мышцы. Мрт поясницы я делала еще в апреле, вот когда только только заболела. Результаты его были такие: Это МРТ от 24.04.2012 года.
На серии МР томограмм взвешенных по Т1 и Т2 в двух проекциях лордоз сохранен. Отмечаются неровность контуров замыкательных пластинок, субхондральный склероз, кравые разрастания тел позвонков. Высота межпозвонкового диска L 5 S1 умеренно снижена, высота оостальных дисков исследуемой зона сохранна, сигналы от дисков исследуемой зоны по Т2 сохранены. Дорзальные диффузные протрузии дисков L4L5 L5S1 размером до 03 мм, распространяющиеся в межпозвонковые отверстия с обеих сторон. Просвет позвоночного канала сужен в соответствии с выявленными изменениями, сигналы от структур спинного мозга по Т2 и Т 1 ВИ не изменен. Форма и размеры тел позвонков обычные, признаки дистрофических изменений в телах позвонков.
Заключение. МР картина дегенеративно-дистрофических изменений пояснично-крестцового отдела позвоночника. Протрузии дисков L4L5 L5 S 1. Невролог мне сказала, что они у всех. И то что болеть так не может. Так же я делала мрт малого таза, есть рентген таза, (стоя-лежа), Повторно сделал мрт 31.08.2012 поясницы. Прошу вашей помощи, я пропустила сессии, уволилась с работы, (прошу вашей помощи). Я уже очень расстроена. Да еще забыла написать, первый месяц болел только пах, через недели три добавилась болеть нога, сначала сзади тянуло, потом спереди, а потом со всех сторон, потом месяца через три начала болеть поясница. Была у невролога повтороно - выписывала разные таблетки - алфлутоп, сердалут, нейромедин, лирика, мидокалм и тд, уже не по одному разу пропиваю такие курсы, витамины В естественно, но результатов ноль.
Неприятные ощущения в области копчика и ягодицах могут принести немало физических и моральных страданий. Однако из-за появления и внезапного исчезновения болей, многие люди не придают этому значения. А зря. Не стоит заниматься самолечением или тянуть с обращением к врачу, так как в запущенных случаях боли в ягодицах и копчике могут привести к значительному ухудшению состояния.

Довольно часто боль в районе копчика является следствием травмы ягодичной, крестцово-копчиковой или аноректальной области. Помимо травм, существуют и другие причины болевого синдрома:
- частые и длительные запоры;
- диарея;
- деформация ануса после операции;
- геморрой и воспалительные заболевания прямой и сигмовидной кишки;
- долгое сидение;
- радикулит (корешковый синдром), грыжи межпозвоночного диска;
- дисфункция крестцово-подвздошного сустава;
- остеохондроз поясничного отдела позвоночника;
- инфекционно-воспалительные заболевания органов малого таза: сальпингит, аднексит, эндометрит, простатит, а также эндометриоз.
- боли в ногах, ягодицах и внизу копчика могут являться следствием ишиалгии.
- особенности анатомии копчика (примерно у 15% людей), а также идиопатические боли.

Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Для уточнения диагноза необходимо обратиться к врачу — терапевту или колопроктологу. При этом необходимы будут консультации невролога, гинеколога (уролога). Истинную кокцигодинию (посттравматическую или идиопатическую) наблюдает невролог или травматолог. Анокопчиковые недуги, как правило, ведет колопроктолог, гинеколог, уролог.
О том, почему болит копчик, когда сидишь и встаешь, читайте здесь.
Боль в ягодице отдающая в ногу часто является следствием травм.
При обращении к специалисту необходимо дать характеристики ощущений
- Когда возникает болевой синдром: утром, днем, вечером. Как долго длится – постоянный или приступами.
- В каком положении тела болевой синдром усиливается.
- В каком положении тела боль уменьшается.
- Что помогает — лекарства, дефекация и т. п., насколько эффективно.
- Дополнительные симптомы, сопровождающие болевой синдром (болезненные менструации, болезненный половой акт, онемение нижних конечностей и ощущение мурашек и так далее).
- Характер боли (кинжальная, острая, тупая, ноющая).
- Сила боли по шкале от 1 до 10, а также нарушение сна и обычной активности, если есть.

Данный метод обследования позволяет установить характер болей со слов пациента.
| Синдром | Клиническая картина | Иррадиация |
| Анокопчиковый болевой синдром | Боль возникает и исчезает внезапно и беспричинно. Появляется в анальном канале, прямой кишке или ниже копчика. Тупая или колющая, длится от нескольких секунд до получаса. | Отдает в промежность, бедренную область, ребра или ягодицы. |
| Кокцигодиния | Болевые ощущения усиливаются при наклоне вперед или сидении, вставании из положения лежа. Может появиться жжение в области копчика. | Отсутствует. |
| Аноректальная невралгия | Обширные (или распространенные) боли. Чаще возникают у женщин. | В область бедра, промежности, в крестец или ягодицы. |
| Боли на фоне ишиаса | Возникают в пояснице. Степень интенсивности варьируется от слабого покалывания до сильного жжения. | В низ копчика, ногу, бедро, пальцы ног или ягодицы. |
Указанный синдром ставится только при разностороннем обследовании, которое проводится в определенной последовательности.
- Пальпация для определения тактильных изменений в поясничной области и промежности. Особое внимание уделяется тому, болит ли у пациента низ копчика при надавливании.
- Рентгенография для исключения травм копчика, остеоартроза крестцово-подвздошного сустава и сакроилеита. МРТ и КТ по показаниям (неврологическая симптоматика).
- Электрофизиологическое исследование мышц таза и прямой кишки. Определяется наличие спазма мышц и тип моторики толстой кишки.
- Копрограмма.
- Пальцевое исследование прямой кишки.
- Ирригоскопия, ректороманоскопия.
- У мужчин проводится исследование предстательной железы. У женщин – органов малого таза. Исключаются воспалительные заболевания.
- УЗИ органов малого таза.
Терапия анокопчиковых болей обусловлена тем заболеванием, которое является причиной этого недуга.
Диагностики истинной кокцигодинии осуществляется согласно перечню необходимых мероприятий:
- определение характера боли и точной локализации болевого синдрома при пальцевом ректальном исследовании;
- изучение состояния прямой кишки и копчика с помощью ректороманоскопии, сфинктерометрии;
- рентгенография, КТ или МРТ – определяется наличие/отсутствие свежих и давних травм, новообразований.
Диагностика на фоне заболеваний позвоночника
В этом случае применяются следующие методы:
- наличие травм позвоночника или болезней спины в анамнезе;
- рентгенография;
- КТ или МРТ;
- осмотр травматолога и невропатолога.
Практически всегда низ копчика лечится консервативными методами (медикаментозными, физическими и физиотерапевтическими). Особое внимание уделяется беременным женщинам. Им противопоказаны некоторые обезболивающие или противовоспалительные препараты. Для уменьшения болей используется резиновый круг или мягкая подушка. Также его можно применять мужчинам для снижения давления во время сидения.
Обезболивание включает в себя назначение НПВС и миорелаксантов центрального действия, выполнение новокаиновых или ГКС-блокад в область параректальной клетчатки.
НПВС могут быть назначены в виде таблеток и местных форм: свечей, микроклизм. Большой популярностью пользуются ибупрофен и напроксен. Эффективными и относительно безопасными противовоспалительными препаратами являются нимесулид, мелоксикам, целекоксиб. Из миорелаксантов могут быть назначены мидокалм, сирдалуд, баклофен. Хорошим препаратом является катадолон.
Следует помнить, что препарат и его назначения должен рекомендовать лечащий врач.
Данный метод столь же популярен, как и медикаментозное лечение. Применяется разные виды:
- лечение лазером;
- электролечение;
- ультразвук;
- УВЧ;
- лечебные грязи;
- диадинамические токи (подробнее здесь);
- озокерит;
- дарсонвализация.
Физические упражнения позволяют уменьшить боль. Из гимнастки исключаются прыжки, бег или быстрая ходьба, рывки и натуживание. Пациент может самостоятельно выполнять упражнения.
- В положении лежа на спине согнуть ноги, положить ладони на внутренние части коленных суставов и развести ноги. Нужно пытаться соединить колени, препятствуя этому движению руками. Повторить 8-12 раз.
- Лежа на спине согнутыми коленями закрепить мяч, а руки положить на живот. Стараться сжать коленями мяч и руками препятствовать выпячиванию живота. Повторить 6-8 раз.
- Лежа на спине с выпрямленными ногами зажать между стопами мяч. 6-8 раз сжимать его на протяжении 5 секунд.
- В положении лежа на спине развести согнутые ноги в стороны. Нужно стараться поднять таз на пару секунд. Число повторов 6-8.
Упражнения должны выполняться не спеша, с интервалом в 10-15 секунд.

Применяется при болях, не поддающихся медикаментозной коррекции, влияющих на качество жизни пациента. Решение об операции принимается после консультации травматолога. Оперативное вмешательство заключается в удалении копчика.
- Кокцигодиния. Беленький А.Г. Русский медицинский журнал.
- Попелянский Я.Ю. Ортопедическая неврология (вертебрология). Руководство для врачей. // М. Медпресс–информ. – 2003.– с.120–121.
- Баркан М.Б. О кокцигодинии. // Клиническая медицина. – 1980.– №1.– с.96.
Причины появления болей в копчике
Копчик представляет тот отдел позвоночника, который его замыкает. Характеризуется он как структура малоподвижная, состоящая из 5-и сросшихся между собой позвонков. Чешется или болит в области копчика у каждого пятого человека независимо от возраста или пола.
Болевые ощущения в копчике способны ограничить человека в подвижности и принести немало неприятностей и дискомфорта.
Очень часты такие случаи, когда человек не может ответить, где именно у него болит, поэтому просто говорит в общих чертах, что болит в области копчика. Однако, опытные специалисты различают два подхода, различных по симптоматике: когда симптомы связаны непосредственно с копчиком — в таком случае болит именно позвонковый отдел этой структуры и лечить нужно именно позвонки, второй подход — наличие патологий внутренних органов или систем, в таком случае необходимо сначала снять боль, а потом перейти к непосредственному лечению основной причины.


Когда возникают боли в области копчика? В большинстве всех случаев такие боли возникают при сидении. Сидеть можно неудобно — тогда боль возникает практически сразу, или сидеть на удобном стуле — тогда боль возникает со временем. Дело в том, что когда двигательная активность минимальна, а то и совсем равняется нулю, происходит застой в тканях, они получают недостаточное количество кислорода. Именно это провоцирует появление болевых ощущений.
Кроме того, нарушение процесса кровообращения может вызвать отложение солей, которое чревато нарушением функционирования суставов. Если повреждается сустав, который соединяет крестец и копчиковые позвонки, то боль возникает именно в копчике.
Очень часто жалобы на то, что болит или чешется в области копчика при сидении, поступают от тех людей, чья деятельность связана с нагрузкой на эти позвонки. Например, это могут быть велосипедисты или те люди, которые увлекаются конным спортом. Такие боли могут возникать вследствие микротравм, получение которых незаметно. Зачастую они проявляются спустя длительное время после появления.
Однако, необязательно увлекаться чем-то, что чревато получением травм. Причина, по которой может быть поврежден копчик, становится элементарное холодное время года. В зимнее время на улице гололед, который очень травмоопасен. Одно падение — и травма получена.
Кроме того, если после такого падения боли в области копчика долгое время не прекращаются, то, возможно, человек получил сильный ушиб или даже перелом. Важно знать, что после лечения все может вернуться на круги своя, однако, есть вариант, что травма напомнит о себе спустя много лет.
Получив микротравмы или ушиб в копчике, а также в суставе, который соединяет его с крестцом, появляется костная мозоль, при которой правильное кровообращение нарушается и начинается процесс откладывания солей. Далее, уменьшается подвижность в копчике, и когда ему нужно согнуться или разогнуться он перестает реагировать моментально, поэтому человек испытывает болевые ощущения при передвижениях или наклонах.
Если у Вас болит в копчике, то немедленно обратитесь к врачу для установления причины болей. Именно правильное определение причин возникновения боли дает возможность подобрать правильное лечение.
Нужно отметить, что боль в копчике могут испытывать женщины, которые перенесли сложные роды, например, если ребеночек был достаточно большой в размерах. В такой ситуации для того, чтобы малыш прошел по родовым путям и появился на свет, происходит сильное разгибание сустава, которое может сопровождаться разрывом, характеризующийся в итоге болевым синдромом.


В медицинском практике именно женщины являются основной категорией, которая жалуется на боли копчика. Однако, у мужчин бывают случае такой патологии. Прежде всего, она возникает из-за полученных травм крестца или его сустава, которое характеризуется изменением костной и хрящевой тканях. Стоит обратить внимание на то, что болезненные признаки являются симптомами заболеваний мочеполовой системы.
Заболевания внутренних органов, такие как геморрой и патологии прямой кишки также являются причинами того, что больно садиться на копчик.
При болевых признаках изредка можно наблюдать появление небольшой шишки на копчиковых позвонках. В сочетании с воспалением, можно говорить о том, что причина боли — это киста или свищ. Такая болезнь является врожденной, очень часто ей характерны гнойные процессы.
Таким образом, причины болевых ощущений могут быть широко разнообразны. К основным из них нужно отнести:
- микротравмы и травмы;
- патологии различных отделов позвоночника, которые касаются копчика;
- развитие заболеваний в тазовых костях;
- болезни нервных окончаний и мышечных волокон тазового дна;
- геморрой и болезни прямой кишки;
- тяжёлые роды;
- болезни мочеполовой системы;
- киста или свищ на копчике;
- постоянное сидение на мягкой мебели;
- узка одежда, которая постоянно давит на копчик;
- неустойчивое психоэмоциональное состояние;
- идиопатические боли, то есть боли, причина которых неясна.
Нужно сказать, что заболевания копчика провоцируют натяжение мышечного корсета вдоль позвоночника. Чаще всего это приводит к тому, что человека начинает сутулиться, перестает держать спину ровно и прямо. Когда такой процесс имеет запущенную форму, образуется горбик из позвонков в шейно-грудном отделе. Это связано с тем, что мозговая оболочка вдоль канала позвонка натягивается.
Кроме того, к копчику крепятся мышцы бедра, и когда развиваются патологии копчиковых позвонков, мышцы становятся дряблыми и слабыми. Если не произвести своевременное лечение копчика, то попытки сделать мышечные волокна сильнее, подкачать их, будут тщетными.
Когда наблюдаются проблемы в копчике, ослабевают мышечные волокна промежности, которые отвечают за правильное формирование диафрагмы таза. Слабые мышцы начинают провоцировать заболевания матки, яичников, органов брюшной полости.
Во время диагностики крайне важно обратить внимание на мышцы, которые крепятся к копчику. Важно также определить причину их слабости и вовремя устранить ее, чтобы избежать прогрессирования разных неприятных заболеваний.

Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Что касается методов диагностики, то самыми эффективными являются:
- рентгенографическое обследование разных отделов позвоночника, таки как поясница, крестец, копчик, при этом нужно обратить внимание на способы подготовки к обследованию, например, диета, чистка организма;
- томографические обследования — чаще всего включает компьютерную или магнитно-резонансную томографю;
- ультразвуковое исследование органов малого таза и мочеполовой системы человека;
- если необходимо, назначают обследование кишечника.
Очень важно определить причины появления болей в копчике, ведь от точности их определения зависит дальнейшее лечение.
Читайте также:


