Боль в шее с иррадиацией в руку
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Цервикобрахиалгия (боль в шее с иррадиацией в руку)
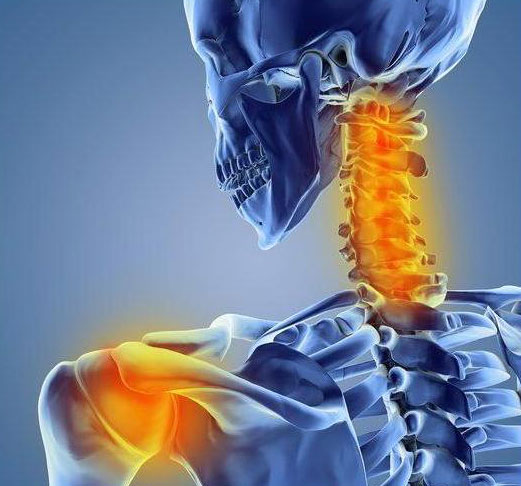
Причины
Наиболее частой причиной болей в плече и шее являются повреждения мягких тканей, включая мышцы, связки, сухожилия. Такие повреждения могут быть при хлыстовой травме или других травмах. При дегенеративном артрите в шейном отделе позвоночника может происходить компрессия корешков и появление болей в шее с иррадиацией в плечо и руку. При дегенеративных изменениях в межпозвонковых дисках может быть локальная боль или иррадиирущая боль при грыжах диска, когда происходит компрессия корешка грыжей диска. Боль в шее и плече может быть также обусловлена различными патологиями спинного мозга легких сердца, а иногда даже при заболеваниях органов брюшной полости.
Например, при таких состояниях как:
- Перелом ключицы. Как правило, перелом ключицы возникает при падении на вытянутую руку (например, это часто встречается у велосипедистов).
- Бурсит. При травме суставной сумки возникает воспаление, и появляются боль и скованность.
- Сердечный приступ (стенокардия или инфаркт) могут проявляться болями в шее и/или в плече, и боль носит отраженный характер.
- Перелом лопатки. Как правило, переломы лопатки возникают при форсированном воздействии на лопатку.
- Повреждение ротаторной манжеты. Ротаторная манжета представляет собой группу сухожилий, обеспечивающих поддержку плеча. Эти сухожилия могут быть повреждены при подъеме тяжестей занятиях видами спорта, где есть броски рукой или необходимость в повторяющихся движениях. Длительные повторяющиеся нагрузки приводят к появлению болей при движении плеча и развитию импинджмент синдрому и со временем к значительному снижению объема движений в плече (замороженное плечо).
- Отрыв плеча. Ключица и лопатка соединены связками и когда происходит травма, то связки могут растянуться или разорваться.
- Хлыстовая травма. Это повреждение связочно – мышечных структур шеи и плеча, которое возникает при резком переразгибании, например при ДТП на автомобиле.
- Тендинит. Сухожилия прикрепляют мышцы к костям. При растяжении сухожилий возникает воспаление сухожилий что может вызвать болевые проявления.
- Холецистит. Воспаление желчного пузыря может давать боль в правом плече.
- Воспаление диафрагмы вследствие различных причин также может быть источником отраженной боли.
Симптомы
Боль чаще всего бывает острой, но также может быть тупой или с ощущением жжения покалывания или прохождения электрического тока. Боль может приводить к скованности в шее или плече и снижению объема движений. Кроме того, возможно также будет головная боль. Особенность симптомов имеет значение для врача, так как позволяет выяснить причину болевого синдрома.
Слабость может быть связана с сильной болью при движении в мышцах или костях. Кроме того, повреждения могут затронуть также нервы и поэтому необходимо дифференцировать истинную слабость (мышечную или нервную) от редуцированной слабости, связанной с болью или воспалением.
Похолодание. Похолодание рук или кистей может свидетельствовать о возможном повреждении вен или артерий. Такой симптом, как правило, свидетельствует о недостаточном кровообращении конечности.
Изменение цвета. Посинение и побледнение руки или плеча могут быть также признаком повреждения вен или артерий. Покраснение может быть признаком наличия инфекции или воспаления.
Отечность. Отек может быть как генерализированным на всю руку, так и локальным в области проблемных структур (например, зона перелома или воспаленная бурса). Мышечный спазм или уплотнение могут симулировать отечность. Дислокация или деформация также могут вызвать отечность.
Деформация может быть при переломе или дислокации. Разрывы сухожилий могут приводить к ненормальному положению костных структур.
При наличии таких симптомов, как нарастающая боль, слабость, похолодание конечности, деформация, повышение температуры или появлении таких симптомов, как головокружение, нарушение дыхания или резкое онемение или слабость необходимо срочно обратиться за медицинской помощью.
Диагностика
В большинстве случаев диагноз может быть выставлен на основании истории заболевания и физикального обследования. Тем не менее, инструментальные методы обследования назначаются в случаях необходимости верифицировать диагноз, в зависимости от характера травмы, локализации боли и других симптомов.
Рентгенография назначается при наличии болезненности при пальпации костных тканей позвоночника или плеча, наличия травмы в анамнезе, наличия деформации или при подозрении на проблемы в легких или сердца.
ЭКГ - электрокардиография может быть назначена при болях в грудной клетке, нарушении дыхания и наличия факторов риска ИБС (высокое АД, диабет, высокий уровень холестерина, курение).
Анализы крови назначаются при наличии болей в грудной клетке укорочении дыхания и в тех случаях, когда врач подозревает наличие воспалительных заболеваний.
КТ. Компьютерная томография назначается, когда необходима большая детализация изменения в тканях или при наличии подозрений на заболевания органов грудной клетки.
МРТ. Как правило, МРТ назначается только в тех случаях, когда необходимо дифференцировать различные состояния.
Лечение
Лечение болей в шее с иррадиацией в плечо и руку зависит от причины, явившейся источником болей. При небольших повреждениях лечение может быть на дому. Если же источник болей не известен или симптомы могут быть признаком серьезного заболевания, то в таком случае необходимо обратиться за медицинской помощью.
Покой. Необходимо уменьшить нагрузку на поврежденную область на 2-3 дня, а потом можно постепенно начинать лечебные упражнения.
Холод. Применение холодных компрессов на поврежденную область в течение 15-20 минут несколько раз в день.
Элевация руки. Элевация поврежденной конечности позволяет уменьшить отек. Для этого могут быть использованы .
Иммобилизация проводится с помощью ортеза гипса или шины. Необходимо соблюдать все рекомендации врача, особенно когда есть необходимость в длительной иммобилизации.
Медикаментозное лечение. Анальгетики и препараты НПВС могут назначаться при болях в шее и плече в течение нескольких дней.
Физиотерапия - назначение физиопроцедур зависит от причины заболевания, и достаточно широко применяются в лечение болей в шее и плеча.
Хирургические методы показаны только при наличии четких клинических показаний.
Профилактика и прогноз
Для того чтобы предотвратить повреждения, необходимо четко оценивать возможные риски при выполнении определенных видов работ или занятий спортом. Правильная техника выполнения физических упражнений позволяет также избежать повреждений. При выполнении новых движений (упражнений) необходимо оценивать риск возможных повреждений.
Как правило, при небольших повреждениях, например при растяжении происходит достаточно быстрое выздоровление. В других случаях, когда причинами болей в шее и плече являются более серьезные состояния, длительность лечения может быть различной и восстановление может занять различные промежутки времени.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Боль в области шеи с иррадиацией в руку – нередкая жалоба в клинической практике врача-невролога. Эпизоды боли в шее регистрируются не менее чем у половины взрослой популяции, хронический болевой синдром в шее развивается в среднем в 20% случаев [1].
СПЛМ нередко является симптомом шейного остеохондроза, но это часто игнорируется клиницистами, т. к. в фокусе врачебного внимания оказываются другие, более яркие клинические симптомы. Однако больные с субклиническими формами скаленус-синдрома болеют дольше, течение обострений цервикалгии более тяжелое. Своевременное выявление скаленус-синдрома имеет не только лечебное и социальное значение, т. к. улучшает качество жизни больного, но и экономическое значение, т. к. сокращает количество дней нетрудоспособности и повышает качество выполняемой пациентом работы. СПЛМ дебютирует преимущественно (более чем у 2/3 пациентов) в возрасте от 30 до 60 лет, в наиболее активный период. Основной провоцирующий фактор развития СПЛМ – длительная статическая экспозиция головы и верхних конечностей. При движениях нервы подвергаются различным нагрузкам (сдавлению, растяжению, перегибам), которые обычно переносятся без боли или какого-либо функционального нарушения. Вследствие этого, чтобы адекватно функционировать, нерв должен обладать свободой скольжения по окружающим тканям и структурам. В физиологических условиях при движениях конечностей нерв способен к скольжению в продольном направлении в пределах нескольких миллиметров, что обеспечивает протекцию нерва [4]. Даже незначительное снижение мобильности нерва при движении конечностей может привести к его микроповреждению и образованию спаек, еще более ограничивающих движение нерва. Так формируется порочный круг, поскольку спайки в свою очередь способствуют нарушению оттока крови и лимфы, развитию отека соединительнотканных оболочек нерва и компрессии нервных волокон [5].
Клинически СПЛМ проявляется болями (более чем в 85% случаев), которые распространяются по внутренней поверхности плеча, предплечью и кисти до безымянного пальца и мизинца. Боли и чувствительные расстройства нарастают при движениях в шейном отделе позвоночника. Иногда боли иррадиируют в затылочную область, особенно при повороте головы, иногда в грудную клетку, что требует исключения стенокардии. Боли усиливаются во время глубокого вдоха, при повороте головы в здоровую сторону, по ночам. Значительно усиливаются боли при движениях рукой, особенно при ее отведениях. Характерны ощущения тяжести, слабости в руке, напряжение мышц шеи. Постепенно присоединяются сосудисто-трофические расстройства: похолодание конечности, синюшность, онемение, отечность, ломкость ногтей, уменьшение волосяного покрова, ослабление пульса, а иногда и исчезновение пульса при подъеме руки и наклоне головы в ту же сторону или при максимальном повороте головы в противоположную сторону.
Надо отметить, что сосудисто-нервный пучок может подвергаться сдавлению не только лестничной мышцей, но и добавочным шейным ребром. Шейные ребра могут быть 1- или 2-сторонними, имеют разные величину и степень клинических проявлений. В среднем частота встречаемости шейного ребра в популяции составляет 6%. Шейные ребра в 3 раза чаще встречаются в женской популяции. Различают 4 степени развития шейного ребра:
1) шейное ребро ограничено пределами поперечного отростка 7 шейного позвонка;
2) шейное ребро выходит за эти пределы, но не достигает I ребра;
3) шейное ребро соединено с I ребром посредством связки;
4) сформированное шейное ребро соединено с грудиной.
СПЛМ клинически развивается у каждого десятого обладателя шейного ребра на фоне провоцирующих факторов. Развивается порочный замкнутый круг, который поддерживается напряжением передней лестничной мышцы.
Кроме шейного ребра сдавление сосудисто-нервного пучка может быть вызвано переломом или деформацией различного генеза ключицы, I ребра. По мнению B. Judovich и W. Bates, к рефлекторному напряжению передней лестничной мышцы могут приводить интраспинальные опухоли, радикулопатия С4–С7, ирритация диафрагмального нерва, инфаркт миокарда и др.
Клиническая картина синдрома шейного ребра мало чем отличается от СПЛМ. Для классического облика пациента с синдромом шейного ребра характерны низко опущенные плечи, тюленеподобный вид. Нередко в надключичной области можно пальпаторно определить само шейное ребро той или иной величины. При надавливании на шейное ребро или большой поперечный отросток 7 шейного позвонка возникают или усиливаются боль и парестезия в руке. Реже при аускультации можно прослушать систолический шум.
Диагноз синдрома шейного ребра основывается на типичной клинической картине, положительной пробе с отведением руки, а также рентгенографических данных (удлиненные поперечные отростки 7 шейного позвонка или шейное ребро).
Объективный осмотр при скаленус-синдроме в большинстве случаев выявляет припухлость в надключичной ямке, которую объясняют компрессией лимфатических сосудов этой зоны за счет изменений передней лестничной мышцы. Сама передняя лестничная мышца резко напряжена. Перкуссия в области проекции лестничных мышц провоцирует усиление боли в шее с возможной иррадиацией в руку.
Неврологическая симптоматика проявляется комплексом чувствительных, двигательных и вегетотрофических нарушений. Последние могут проявляться в диапазоне от отечности кисти и легкого акроцианоза до выраженных трофических расстройств.
Значимая компрессия подключичной артерии приводит к ослаблению пульса на лучевой артерии руки пораженной стороны. Пациенты, имеющие определенные профессии, например, штукатуры, не могут работать с поднятыми вверх руками. При провокационных пробах: поворотах головы в здоровую сторону и глубоких вдохах пульс может исчезать совсем, что связано с дополнительным напряжением лестничных мышц, являющихся также вспомогательными мышцами вдоха. При проведении допплерографии сосудов шеи также необходимо использование пробы с поворотом головы в здоровую сторону, что значимо повышает диагностическую ценность этого метода [6].
Объективные методы диагностики особенно необходимы в случае, если СПЛМ манифестирует симптомами вертебрально-базилярной недостаточности при постепенном развитии или при остром, имитируя картину компрессионной радикулопатии [7]. Возможное ухудшение церебрального кровообращения обусловлено тем, что от подвергающейся сдавлению подключичной артерии отходит вертебральная артерия, имеющая кардинальное значение в кровоснабжении головного мозга.
Раннее выявление и адекватное лечение СПЛМ позволят избежать такого ургентного и опасного осложнения, как тромбоз в субклявио-вертебрально-базилярной системе, требующего срочного хирургического вмешательства. При СПЛМ рентгенография обязательна для исключения шейных ребер или гипертрофированных поперечных отростков, деформаций ключицы, I ребра. Общепризнанным методом диагностики туннельных синдромов считается электронейромиография. Однако на начальных стадиях компрессии недостаточная информативность этого исследования может привести к ошибочным выводам [8].
При компрессии нервов плечевого сплетения в первую очередь повреждаются толстые миелиновые волокна, несущие информацию от проприорецепторов, что приводит к функциональной слабости мышц. Выявление афферентного пареза путем мануального мышечного тестирования в настоящее время рассматривается как более перспективный метод ранней диагностики СПЛМ [9].
Поскольку между клиническими проявлениями различных туннельных синдромов данной области больше общего, чем отличий, порой решающее значение имеют ангиографические методы лучевой диагностики. Целесообразно агиографическое исследование в положении с отведенной рукой и поворотом головы в здоровую сторону.
Дифференциальный диагноз
Дифференциальный диагноз СПЛМ следует проводить с синдромом Педжета–Шреттера, компрессией шейного спинномозгового корешка, болезнью Рейно, облитерирующим эндартериитом.
Синдром Педжета–Шреттера представляет собой острый тромбоз проксимальных отделов подключичной вены с возможным распространением на подмышечную вену и вены плеча, что приводит к нарушению венозного оттока в руке. Ядром клинической картины синдрома Педжета–Шреттера являются отек и цианоз руки на пораженной стороне. Развитию заболевания способствует ряд особенностей подключичной вены, расположенной в окружении костных и сухожильно-мышечных образований. Чаще болеют мужчины (4:1) с хорошо развитой мускулатурой, занимающиеся спортом или тяжелым физическим трудом.
Как было сказано выше, усугубление клинических нарушений при повороте головы в здоровую сторону типично для скаленус-синдрома. В случае если боли нарастают при повороте головы в больную сторону, требуется исключить компрессию шейного спинномозгового корешка.
Основные клинические проявления СМГМ: болевой синдром в области данной мышцы, больше на уровне III–V ребер, возможны иррадиация в шею, парестезии в области передней грудной стенки, слабость в руке, больше в дистальных отделах, вегетативные расстройства.
Важное диагностическое значение при СМГМ имеет проба Райта – руку поднимают и заводят за голову. При подобном движении сосудисто-нервный пучок подвергается еще большему сдавлению под малой грудной мышцей. Проба считается положительной, если через 30 с появляется или усиливается болевой синдром соответствующей локализации, нарастают вегетативные нарушения (побледнение и отечность пальцев), ослабевает пульс на лучевой артерии [11].
Диклофенак обладает выраженной противовоспалительной активностью и мощным анальгетическим потенциалом. Механизм действия диклофенака связан с угнетением активности фермента циклооксигеназы (ЦОГ), участвующего в образовании простагландинов из арахидоновой кислоты и активности фермента липоксигеназы. В начале 90-х годов прошлого столетия были обнаружены две изоформы фермента ЦОГ – ЦОГ–1 и ЦОГ-2. Диклофенак ингибирует оба изофермента ЦОГ, за счет чего анальгетический эффект от диклофенака наступает раньше, чем в случае применения селективных НПВП. Оказывая как центральное, так и периферическое антиноцицептивное воздействие, диклофенак обеспечивает эффективное подавление болевого синдрома различной этиологии. Выраженное анальгезирующее действие, быстрый регресс воспалительных процессов, в том числе воспалительного отека, сделали этот препарат одним из самых необходимых для лечения компрессионно-ишемических синдромов.
Тиамин (витамин В1) в результате фосфорилирования превращается в организме человека в кокарбоксилазу, которая активно участвует в процессах проведения нервного возбуждения в синапсах.
Пиридоксин (витамин В6) выступает в качестве кофермента важнейших ферментов, действующих в нервных тканях, обеспечивает синаптическую передачу, нормализует соотношение процессов возбуждения и торможения в ЦНС.
Цианокобаламин (витамин В12) оказывает благоприятное влияние на процессы в нервной системе, участвует в синтезе миелиновой оболочки, способствует уменьшению болевых ощущений, связанных с поражением периферической нервной системы, необходим для нормального кроветворения и созревания эритроцитов, репликации и роста клеток.
Целесообразность комбинации НПВП с витаминами группы В состоит в потенцировании обезболивающего эффекта, снижении риска побочных явлений терапии НПВП, повышении приверженности лечению, а также уменьшении стоимости курса терапии при применении Нейродикловита по сравнению с отдельным применением НПВП + витаминные комплексы. Согласно целому ряду независимых исследований [14], витамины группы В потенцируют обезболивающий эффект НПВП и способствуют более быстрому регрессу болевого синдрома, чем монотерапия НПВП.
Показанием к назначению Нейродикловита служат: воспалительные и дегенеративные ревматические заболевания, многие болевые синдромы в неврологической практике (в частности, острая боль в спине, туннельные синдромы), нарушения опорно-двигательного аппарата, кроме того, препарат широко применяется в гинекологии при дисменорее, аднекситах; при воспалительных заболеваниях ЛОР-органов.
Препарат Нейродикловит представляет собой кишечнорастворимые гранулы диклофенака с замедленным высвобождением и отдельные гранулы витаминов В1, В6, В12 с немедленным высвобождением. Нейродикловит назначают внутрь, во время еды, с рекомендацией не разжевывать и обильно запивать жидкостью. Взрослым Нейродикловит назначают по 1 капсуле – в начале лечения 3 р./сут, в качестве поддерживающей дозы – 1–2 р./сут. Длительность терапии в среднем составляет 7–14 дней.
Сосудорасширяющие препараты являются дополнением в комплексной терапии туннельных синдромов, наиболее часто применяются ксантинола никотинат, дротаверин, пентоксифиллин (вазонит). Целесообразно продолжение терапии нейротропными витаминами группы В (например, Нейромультивит) для повышения эффективности терапии и снижения риска хронизации заболевания и рецидивов.
Показания к хирургическому методу лечения туннельных синдромов: безуспешность проведенного комплекса лечебных мероприятий, наличие грубых нарушений двигательных и чувствительных функций, быстрое нарастание симптоматики с развитием контрактур, развитие вторичных осложнений (в частности, тромбоза) [15, 16].
Радикальный метод лечения тоннельных синдромов – рассечение тканей, сдавливающих нерв, удаление, в случае необходимости, шейного ребра и создание оптимальных условий для нервного ствола и сосудов, предупреждающих их травматизацию.
При СПЛМ предпочтение нейрохирургов в настоящее время отдано резекции передней лестничной мышцы на возможно большем ее протяжении. Это уменьшает опасность рецидива болезни вследствие фиброзных изменений в указанной области, а также устраняет очаг патологической ирритации.
Прогноз при туннельных невропатиях зависит от своевременных постановки диагноза и начала терапии. В случае развития необратимых метаболических процессов в нервно-сосудистом пучке, а также атрофии и контрактур в иннервируемых мышцах прогноз неблагоприятный. Своевременное применение НПВП и витаминов группы В позволяет в ряде случаев предотвратить или хотя бы отсрочить наступление необратимых изменений.
Дата публикации: 10.03.2018
Дата проверки статьи: 29.11.2019
Цервикобрахиалгия (боль в шее с иррадиацией в руку) – рефлекторный синдром, вызванный сдавлением нервных корешков шейного отдела позвоночника. Данный симптом не возникает самостоятельно, а развивается на фоне патологий неврологического характера. В зависимости от причины появления, цервикобрахиалгия бывает 2 видов — вертеброгенная и невертеброгенная. Вертеброгенная развивается при различных болезнях позвоночника, а невертеброгенная считается симптомом заболеваний сердца, сосудов и суставов.
- Симптомы цервикобрахиалгии
- Причины цервикобрахиалгии
- Виды цервикалгии
- Диагностика
- К какому врачу обратиться
- Лечение цервикобрахиалгии
- Осложнения
- Профилактика цервикобрахиалгии
Симптомы цервикобрахиалгии
Цервикобрахиалгия сопровождается следующими симптомами:
- пульсирующая, стреляющая или ноющая боль, отдающая в одну или обе верхние конечности, область затылка, в плечи и между лопаток;
- усиливающийся болевой синдром при чихании, кашле, наклонах или поворотах головы;
- ограничения в движениях;
- гипотония;
- атрофия;
- нарушение чувствительности;
- чувство ползания мурашек;
- онемение;
- судороги в руках.
Болезнь может поражать как правую, так и левую сторону, но при этом симптомы отличаются. Вертеброгенная цервикобрахиалгия слева вызывает дискомфорт, схожий с инфарктом миокарда. Иногда он сопровождается онемением руки и шеи. Правосторонняя форма недуга для людей-правшей становится настоящей проблемой, поскольку они утрачивают способность к самообслуживанию. Двусторонняя форма цервикобрахиалгии встречается очень редко.
Заболевание чаще всего диагностируется у людей молодого и среднего возраста. Она приводит к потере трудоспособности, снижает качество жизни и двигательную активность.
Причины цервикобрахиалгии
Вертеброгенная цервикобрахиалгия развивается вследствие таких причин:
- шейный остеохондроз;
- воспаление тел позвонков;
- межпозвоночная грыжа;
- травмы шеи;
- спондилез;
- воспаление мышц шеи;
- опухоли головного мозга.
Виды цервикалгии
Боль в шее бывает 2 типов:
- вертеброгенная — возникает вследствие патологий позвоночника, характеризуется хроническим течением, нередко обостряется после переохлаждения, тренировки или сна в неудобной позе. Пациент жалуется на постоянный дискомфорт в шее и хруст при наклонах головы;
- невертеброгенная — обусловлена нарушениями различных структур, расположенном в шейной области.
По форме врачи выделяют 2 группы цервикалгии:
- острая — симптомы проявляются резко, отличаются выраженным характером, но проходят за короткий промежуток времени;
- хроническая — клиническая картина развивается постепенно, симптомы менее выражены и периодически повторяются, беспокоя человека длительное время.
Диагностика
Для выявления цервикобрахиалгии врач дает пациенту направления на миелографию, компьютерную томографию и МРТ. Полное обследование помогает определить причину заболевания, локализацию и степень тяжести.
Для диагностики цервикобрахиалгии в сети клиник ЦМРТ применяют разные методы:







К какому врачу обратиться
При первых симптомах цервикобрахиалгии обратитесь к неврологу. В зависимости от причины он назначит лечение и выпишет направление к ортопеду или хирургу.

Ортопед • Стромально-васкулярная фракция
Стаж 12 лет

Ортопед • Стромально-васкулярная фракция
Стаж 24 года
Физиотерапевт
Стаж 34 года

Ортопед • Стромально-васкулярная фракция
Стаж 7 лет

Ортопед • Стромально-васкулярная фракция
Стаж 6 лет

Ортопед
Стаж 12 лет

Невролог • Мануальный терапевт
Стаж 10 лет

Невролог
Стаж 12 лет
Невролог
Стаж 21 год
Невролог • Иглорефлексотерапевт
Стаж 14 лет
Массажист
Стаж 7 лет
Массажист • Мануальный терапевт
Стаж 7 лет

Ортопед
Стаж 25 лет

Невролог • УЗД • Мануальный терапевт
Стаж 19 лет
Невролог
Стаж 13 лет
Массажист
Стаж 32 года
Массажист
Стаж 4 года

Невролог
Стаж 39 лет
Ортопед
Стаж 5 лет

Невролог • Мануальный терапевт
Стаж 10 лет
Невролог
Стаж 18 лет

Невролог
Стаж 8 лет

Мануальный терапевт • Реабилитолог
Стаж 8 лет

Массажист
Стаж 8 лет

Невролог
Стаж 6 лет

Массажист • Реабилитолог
Стаж 30 лет

Ортопед • Невролог
Стаж 24 года

Физиотерапевт
Стаж 32 года

Невролог
Стаж 32 года

Мануальный терапевт • Массажист
Стаж 6 лет
Ортопед
Стаж 25 лет
Невролог
Стаж 34 года
Невролог
Стаж 29 лет

Мануальный терапевт
Стаж 15 лет

Ортопед
Стаж 3 года
Лечение цервикобрахиалгии
Лечение заболевания проводится только в условиях стационара. Пациенту показан постельный режим. При необходимости проводят иммобилизацию шейных позвонков при помощи специального воротника. Спустя некоторое время воротник снимают и назначают сеансы вытяжения, физиотерапию и лечебную физкультуру.
Чтобы избавиться от боли, врачи применяют нестероидные противовоспалительные препараты. Их следует принимать только в указанных доктором дозировках, иначе могут возникнуть разные осложнения.
Для снятия спазмов предназначены миорелаксанты. Улучшить метаболизм помогут витаминно-минеральные комплексы. Их подбирают с учетом возраста пациента. Чтобы улучшить микроциркуляцию и стабилизировать обменные процессы в нервных тканях, врачи назначают периферические вазодилаторы. При хронической форме цервикобрахиалгии следует регулярно делать самомассаж шейно-воротниковой зоны. Если возникают болевые ощущения, то справиться с ними помогут мази с противовоспалительным эффектом. Хорошо зарекомендовали себя в борьбе с шейной болью мази комплексного действия.
При наличии у пациента грыжи межпозвонкового диска размером более 8 мм, опухоли позвоночника с неврологическими признаками, отсутствии результата в консервативном лечении в течение 5 месяцев и наличии выраженной мышечной атрофии, требуется оперативное вмешательство.
Если цервикобрахиалгия возникла на фоне шейного остеохондроза, то выраженную боль лечат медикаментозными блокадами нервных окончаний. Они снижают проявления мышечно-тонического синдрома. В период реабилитации для усиления эффекта от лекарственных препаратов применяют лазеротерапию, ультразвуковую терапию, магнитотерапию и электрозвук. Откорректировать осанку, укрепить мышечный корсет и связочный аппарат, нормализовать функционирование мышц и снизить давление нервных волокон помогут кинезитерапия и комплекс упражнений лечебной физкультуры. Для снятия спазмов и зажимов, улучшения кровообращения и нормализации деятельности нервной системы рекомендуются сеансы мануального массажа. Увеличить межпозвоночное пространство и откорректировать нарушения строения позвоночного столба можно с помощью тракции позвоночника.
При шейном спондилезе врачи назначают противовоспалительные препараты и хондропротекторы. Если у пациента нестерпимый болевой синдром, тогда применяют анальгетики и миорелаксанты. Также ему показаны комплексы ЛФК, ультразвук и электрофорез, щадящий массаж и ношение эластичного воротника для снижения нагрузки на шею.
Для лечения цервикобрахиалгии в сети клиник ЦМРТ используют такие методы:
Читайте также:


