Атрофия мышц шеи и плеч
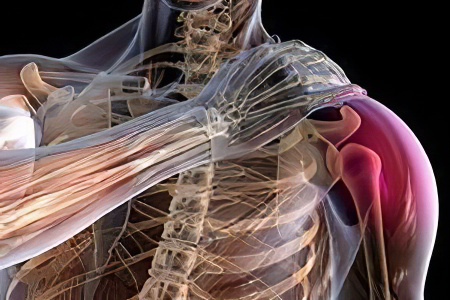
Атрофия мышц руки , кисти, предплечья развивается в основном, как вторичное заболевание на фоне нарушения иннервации (питания, кровообращения) на определенном участке мышечной ткани и реже, как первичное (как правило, при миопатии), когда двигательная функция не нарушается.
Для развития мышечной атрофии предрасполагающими причинами являются: профессиональный фактор (постоянное перенапряжение при тяжелом физическом труде), артроз лучезапястного сустава, эндокринная патология – ожирение, сахарный диабет и заболевания щитовидной железы, акромегалия; рубцовые процессы после перенесенных травм, метаболические и системные заболевания (красная волчанка), опухоли различного генеза, врожденные патологии развития нижней конечности.
Атрофия мышц – это серьезное заболевание, в результате которого происходит поражение преимущественно мышечных волокон. Основным типичным признаком является симметричность поражения (кроме миастении) и медленное развитие болезни (за исключением миозита), атрофия пораженных мышц и ослабление сухожильных рефлексов при сохраненной чувствительности.
Большинство периферических нервов имеют смешанную структуру, и при поражении нарушается работа чувствительных, двигательных и вегетативных волокон. Бывает, что больше всех оказывается затронутым одно из волокон.
Если в процесс вовлечены двигательные волокна, то наступает парез мышц, которые иннервируются этим нервом. Больной предъявляет жалобы на мышечную слабость, низкий тонус мышц. Атрофия развивается не сразу, а спустя 2-3 месяца после поражения. При отсутствии надлежащего лечения через год-полтора мышца полностью атрофируется.
Если в процесс вовлечены чувствительные волокна, клиника проявляется парастезиями – больные ощущают чувство покалывания, бегание мурашек. Неврологическая симптоматика выражается в виде гиперестезии (повышенная чувствительность), либо гипестезией (пониженная чувствительность). Ощущение онемения в пораженной конечности появляется при обширном поражении нервных волокон.
В большинстве случаев происходит снижение болевой чувствительности при сохранении тактильной. На поздних стадиях развития заболевания происходит глубокая гипестезия вплоть до полного отсутствия чувствительности. Покраснение или побледнение кожных покровов, появление мраморного рисунка говорит о сосудистых нарушениях, которые возникают при поражении непосредственно вегетативных волокон.
Как правило, присоединяется повышенная или пониженная потливость пораженной конечности. Беспокоит жгучая боль гиперпластического характера, иррадиирущая на всю вовлеченную в процесс конечность. Нарушается трофика (клеточное питание) тканей вследствие глубоких вегетативных расстройств.
Постановка диагноза не вызывает в настоящее время особых сложностей в связи с введением в клиническое обследование метода электромиографии и биопсии пораженных мышц. Больному назначается в обязательном порядке биохимический и общий анализы крови, анализ мочи; в сыворотки крови определяют активность мышечных ферментов (в основном методом КФК). В моче подсчитывают показатели креатина и креатинина. По показаниям больной направляется на КТ или МРТ шейно-грудного отдела позвоночника и головного мозга, обследование на эндокринологическую патологию.
При выборе метода лечения учитываются следующие факторы: форма заболевания, тяжесть и распространенность процесса, возраст больного. Наряду с медикаментозным лечением большое значение придается правильному питанию, выполнению физиотерапевтических процедур, прохождению курсов лечебного массажа и гимнастики, электролечению. В отдельных случаях уместно назначение больному сеансов психотерапии.
В настоящее время не существует лекарственного средства, которое способно полностью вылечить атрофию мышц, но правильный выбор метода лечения и вовремя установленный диагноз позволяют затормозить патологический процесс, восстановить регенерацию мышц и возвратить пациенту утраченные способности. Главное, неукоснительно придерживаться рекомендаций врача.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
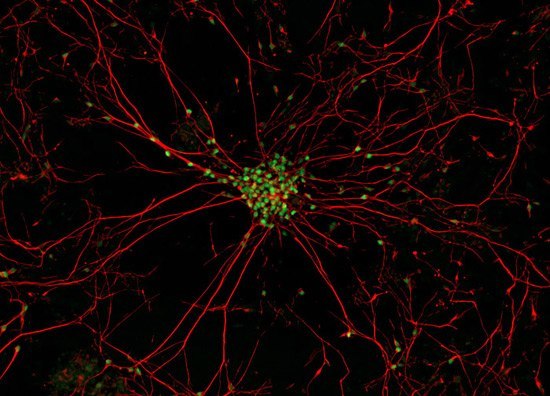
Настоящее фото мотонейрона (двигательного нейрона в передних рогах спинного мозга) - закупорка межсинаптических щелей (зелёные точки) - блокада передачи импульсов через медиаторы (вещества для передачи импульсов) в синапсы (места соединения) отростков нервных клеток.
В центре - тело мотонейрона.
Красные линии -длинные отростки мотонейрона - аксоны и короткие -дендриты.
Причина появления блокады передачи импульсов в межсинаптических щелях учёными мира не найдена. Предположительно - мутация гена,кодирующего фермент передачи этих импульсов через нейромедиаторы - супероксиддисмутазы. (СОД).
Предрасположенность к мутациям гена может иметь наследственный характер по аутосомно-рецессивному типу.
Эндемические (массовые вспышки) случаи этого заболевания зафиксированы у групп военных, живущих в островах на тихом океане. Чаще болеют мужчины от 40 до 60 лет.Следовательно не исключается инфекционная причина развития заболевания.
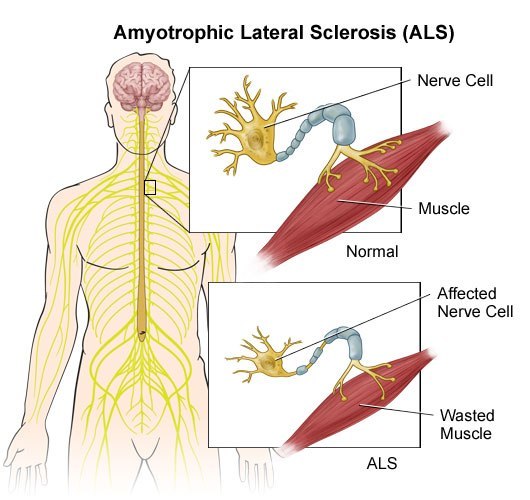
Боковой амиотрофический склероз. (БАС)..
Показано истончение нервных волокон в случае БАС и нарушение иннервации (передачи нервных импульсов) к мышцам. Как следствие - уменьшение работы мышцы и её последующая атрофия. (уменьшение размеров, обратное развитие.)
Блокада передачи нервных импульсов к мышцам (как к поперечно-полосатым которыми мы управляем сами своей волей так и к к гладким, работающим, независимо от нашего сознания, усилий и воли) пищеварительной и дыхательной системы ведёт к смерти из-за невозможности совершать эти жизненно важные моменты работы мускулатуры.
Две статьи из медицинских источников:
1) Теория аксостаза бокового амиотрофического склероза. Аксональная теория бокового амиотрофического склероза
Теория аксостаза основана на анализе патологических процессов, происходящих в аксональном транспорте мотонейронов [Chou S., 1992]. Наибольшими нейронами организма являются двигательные мотонейроны передних рогов спинного мозга и пирамвды Беца. Они должны поддерживать интеграцию дендритов, часто протяженностью более 1 см, и аксон, достигающий 100 см. В аксоне имеются непрерывные потоки, через которые клеточное тело направляет структурные и функциональные белки на периферию и получает обратные сигналы. Ортоградный транспорт бывает 2 видов: а) быстрый — 400 мм в день, идущий в обоих направлениях и транспортирующий связанные с мембраной белки и гликопротеиды, б) медленный — несколько миллиметров в день, транспортирующий сети микрофиламентов, микротрубочек, нейрофиламентов, как компонент "а" (0,1—2 мм в день), а также большой комплекс растворимых белков, как компонент "б" (2—4 мм в день). Ретроградный аксональный транспорт несет эндогенные (аминокислоты, фактор роста нервов) и экзогенные (токсин столбняка, вирус полиомиелита, простого герпеса, бешенства, лектин пероксидазы хрена и др.) субстанции от терминальных аксонов к клеточному телу со скоростью свыше 75 мм в день. Морфологические исследования аксонального транспорта в биоптатах двигательных веточек периферических нервов больных боковым амиотрофическим склерозом выявили уменьшение скорости ретроградного аксонального транспорта и, следовательно, связи терминального аксона с перикарионом [Bieuer A. et al., 1987]. В межреберных нервах больных АБС еще до развития признаков нейрональной дегенерации появляются изменения белков микротрубочек [Binet S. et al., 1988].
Улыраструктурные исследования проксимального аксона и аксонального бугорка мотонейронов переднего рога спинного мозга больных, умерших от бокового амиотрофического склероза [Sasaki S. et al., 1996], показали нарушение быстрого аксонального транспорта. Гладкий эндо-плазматический ретикулум теряет структуру: происходит скопление митохондрий, лизосом, Леви-подобных телец, эозино-фильных и гиалиновых включений, липофусциновых гранул, особенно в аксональном бугорке. Присутствие этих необычных структур является отражением дисфункции аксонального транспорта. Применительно к возможной этиологии АБС еще ранее выдвинута концепция "аксостаза" [Chou S., 1992]. Ней-ротоксические факторы путем ретроградного транспорта избирательно поражают нейрон, создавая феномен "суицидцального транспорта". Ухудшение медленного транспорта в аксоне сопровождается скоплением нейрофиламентов, набуханием проксимального аксона и последующей дистальнои аксональной атрофией, а также вторичной демиелинизацией, характерной для центральной дистальнои аксонопатии или "ретроградного умирания" — "dying back". Определенную значимость в развитии ранних морфологических изменений мотонейронов при АБС имеет теория аутоиммунитета [Smith R. et al., 1996], основанная на появлении антител к зарядам входа кальциевых каналов. Пассивный перенос фракций, содержащих иммуноглобулин, мышам вызывает изменения нервно-мышечных соединений, сходные с таковыми при спорадическом АБС. У животных эти изменения отражают расстройства внутриклеточного Са2+ гомеостаза, и раннее повреждение пластинчатого комплекса в мотонейронах в форме набухания и фрагментации. Иммуноглобулины от больных спорадическим боковым амиотрофическим склерозом вызывают зависимый от Са2+ апоптоз клеток вследствие оксидативных повреждений. Апоптоз, обусловленный иммуноглобулином от указанных больных, регулируется присутствием связанных белков, которые могут модулировать избирательную ранимость нейронов при спорадическом АБС.
2) Боковой амиотрофический склероз
Несмотря на более чем 100-летнее изучение, боковой амиотрофический склероз (БАС) остается фатальным заболеванием центральной нервной системы. Заболевание характеризуется неуклонно прогрессирующим течением с избирательным поражением верхнего и нижнего мотонейронов, что приводит к развитию амиотрофий, параличей и спастичности. До настоящего времени вопросы этиологии и патогенеза остаются невыясненными, в связи с чем не разработаны специфические методы диагностики и лечения этого заболевания. Рядом авторов отмечено повышение частоты встречаемости заболевания среди лиц молодого возраста (до 40 лет).
МКБ-10 G12.2 Болезнь двигательного неврона
ЭПИДЕМИОЛОГИЯ
Боковой амиотрофический склероз дебютирует в возрасте 40 – 60 лет. Средний возраст начала заболевания 56 лет. БАС - болезнь взрослых, и не наблюдается у лиц моложе 16 лет. Несколько чаще заболевают мужчины (отношение мужчины-женщины 1,6-3.0: 1).
БАС является спорадическим заболеванием и встречается с частотой 1,5 – 5 случая на 100 000 населения.
В 90% случаев БАС носит спорадический, а в 10% - семейный или наследственный характер как с аутосомно-доминантным (преимущественно), так и с аутосомно-рецессивным типами наследования. Клинические и патоморфологические характеристики семейного и спорадического БАС практически идентичны.
В настоящее время возраст является основным фактором риска при БАС, что подтверждается нарастанием заболеваемости после 55 лет, и в этой возрастной группе уже не наблюдается различий между мужчинами и женщинами. Несмотря на достоверную связь БАС с возрастом, старение является только одним из предрасполагающих факторов развития патологического процесса. Вариабельность заболевания как в различных возрастных группах, так и среди лиц одного возраста предполагает существование определённых факторов риска: дефицит, или наоборот, наличие определённых нейропротективных факторов, к которым в настоящее время относят: нейростероиды или половые гормоны; нейротрофические факторы; антиоксиданты.
Некоторые исследователи отмечают особо благоприятное течение заболевания у молодых женщин, что подтверждает несомненную роль половых гормонов, в особенности эстрадиола и прогестина, в патогенезе бокового амиотрофического склероза. Подтверждением этому являются: большая частота встречаемости БАС у мужчин до 55 лет (при этом у них отмечается более раннее начало и быстрое прогрессирование заболевания по сравнению с женщинами); с наступлением менопаузы женщины болеют также часто, как и мужчины; единичные случаи заболевания боковым амиотрофическим склерозом во время беременности. К настоящему времени существуют единичные работы по изучению гормонального статуса больных с боковым амиотрофическим склерозом, и ни одной, посвящённой определению концентраций гормонов у молодых пациентов.
Этиология заболевания не ясна. Обсуждается роль вирусов, иммунологических и метаболических нарушений.
В развитии семейной формы БАС показана роль мутации в гене супероксиддисмутазы-1 (Cu/Zn-супероксиддисмутазу, SOD1), 21q22-1 хромосома, выявлен также БАС, связанный с 2q33-q35 хромосомой.
Синдромы, клинически не отличимые от классического БАС, могут возникать в результате:
•опухоли большого затылочного отверстия
•спондилез шейного отдела позвоночника
•артериовенозная аномалия спинного мозга
•бактериальные - столбняк, болезнь Лайма
•вирусные - полиомиелит, опоясывающий лишай
Интоксикации, физические агенты:
•токсины - свинец, алюминий, другие металлы.
Болезнь миозит шеи – это острый воспалительный процесс, возникающий в шейном отделе позвоночника и плечевом поясе. Заболевание может перерасти в хроническую форму, если отсутствует должное лечение, а также могут возникнуть различные осложнения. Острое воспаление шейных мышц может протекать с периодами обострения и ремиссии.
Шейный миозит является распространенной патологией среди миозитов. Возникает воспалительный процесс в мышечных тканях, окружающие суставы в шейно-плечевом отделе. Болезнь, не имея возрастных и половых ограничений способна появиться у любого человека. Врачи не считают миозит шейного отдела тяжелым заболеванием. Зная причины и симптомы болезни можно быстро снять боль и провести эффективное лечение даже острой формы.
Методы лечения миозита шеи – это применение различных антибиотиков, противовоспалительных и обезболивающих препаратов, лекарств и таблеток. Кроме того, используются сеансы физиотерапии, гимнастика, лечебная физкультура, нетрадиционная медицина, диета, а также народные средства в домашних условиях. В данной статье подробно рассмотрим симптомы и причины шейного миозита, акая нужна диагностика, как и чем, лечить данную патологию.
Миозит шеи, что это за болезнь?
Шейный миозит – воспаление мышц на шее и плечевом поясе, которое проявляется в болезненности пораженной области, ухудшением подвижности и мышечной слабостью. В большинстве случаев боль возникает с одной стороны шеи, появляется отечность, спазм, и человек с трудом может повернуть голову. Болезнь доставляет больному дискомфорт и даже обычные, простые движения шеей и плечами дают сильные болевые ощущения. Если наблюдается тяжелая форма миозита шейного отдела, то происходит постоянное напряжение мышц, трудно держать голову, невозможно спать, так как возникает отек, жжение и спазм шейных мышц.
Данный недуг может появиться, как у взрослых, так и у детей. Если своевременно обратиться к врачу и начать быстрое лечение, то можно легко справиться с болезнью, не допуская каких-либо осложнений.
Внимание!
Если имеется запущенная форма миозита шеи, то это может привести к появлению хронических болей с обеих сторон шеи, которые способны передаваться в височную область головы.
Стоит признать, что практически каждый человек сталкивался или столкнется с миозитом мышц шеи. Как показывает статистика, чаще всего болезнь возникает из-за переохлаждения. Если недуг протекает в легкой форме, то пациент может самостоятельно справиться с возникшим шейным воспалением.
В некоторых случаях, несколько дней, миозит может пройти сам по себе без какого-либо лечения. Но иногда патология не проходит неделю, и воспаление начнет распространяться на соседние ткани, а это может быть уже опасно. Шейный миозит опасен тем, что начнет переходить в гнойную форму, вызывая серьезные осложнения. Чтобы этого не произошло желательно при первых симптомах обраться к врачу-неврологу или терапевту за последующей консультацией.
Следуя международной медицинской классификации болезней, миозиту приписан код M60. При идентификации каких-либо инфекционных агентов медики используют дополнительные коды и шифры. При этом не важно, где именно возникает воспаление. Миозиты любого вида входят в рубрику болезни мышц.
Фото шейного миозита:



Причины развития миозита шеи
От чего бывает миозит? Различные формы миозита шейных мышц могут быть вызваны разными причинами:

Различные формы миозита шейных мышц могут быть вызваны разными причинами
– Заболевания, вызванные инфекцией. К самой распространенной причине развития миозита шейных мышц можно отнести воздействие вирусов. Мышечная ткань может воспалиться при простуде или гриппе, а также при тонзиллите, и ангине. В редких случаях виновником данного недуга могут стать болезнетворные бактерии и грибки;
– Причиной развития миозита шейного отдела позвоночника могут быть некоторые лекарства. В мышцах не всегда могут наблюдаться признаки воспаления, а причиной развития болезни становятся препараты, используемые, к примеру, для снижения уровня холестерина в крови. Сюда также можно отнести альфа-интерферон;
– Болезнь могут вызвать различные отравления. К примеру, наркотиками, алкоголем, интоксикация другими токсическими веществами, а также лекарственными препаратами;
– Проблемы с мускулатурой в шее и плечах могут возникнуть в результате появления травм. Интенсивные спортивные занятия или тяжелые нагрузки могут спровоцировать развитие в шейных мышцах и тканях воспалительного процесса. Сюда можно отнести травмы шеи, растяжение мышц, переломы верхних конечностей;
– Нередко воспаление шеи может возникнуть в результате особых условий труда. Шейно-плечевые мышцы могут болеть у офисных работников, сидящих несколько часов в неудобной однообразной позе, пианистов и скрипачей;
– Уже давно доказано врачами, что миозит шеи могут вызвать стресс и депрессия;
– Различные болезни суставов. Это артроз, спондилез, остеохондроз , грыжа позвоночника и др. Заболевания опорно-двигательного аппарата способны привести к тому, что больной на подсознательном уровне начинает принимать те позы, которые ему максимально удобны. Но вынужденные положения тела в результате суставных болезней сказываются на состоянии не только шейных, но и других мышц. Если мышцы напряжены и находятся длительное время в неудобном для себя положении, то это приводит к воспалению и растяжению;
– Причиной появления шейного миозита могут стать нарушения обмена веществ в организме, подагрой или сахарным диабетом;
– Глистные инвазии. Патология мышечных тканей в шейном отделе будет связана с интоксикацией продуктами жизнедеятельности паразитических червей, которые находятся в организме.
Как видите, этиология миозита шейно-плечевого отдела различна. Если знать факторы развития недуга, то можно назначить максимально эффективное лечение, которое поспособствует быстрому и скорейшему выздоровлению.
Видео о миозите:
Какие симптомы у шейного миозита?
В большинстве случаев у миозита шеи симптомы чаще всего ощущаются в утренние часы, после пробуждения. Если потрогать пальцами шейные мышцы, то они могут отзываться резкими и острыми болями. Болевые ощущения отдают в затылок, в грудную клетку или под лопатку. Боль усиливается в ночное время, а также при резких изменениях погодных условий.
– Выраженная боль в шее. Интенсивные болевые ощущения, которые постепенно усиливаются. Боли особенно выражены, когда человек двигает шеей (наклоны, повороты), во время пальпации воспаленных мышц и соседствующих областей. Боль может иррадировать не только в плечи или голову, но и на всю руку, а также на мышцы лица, уши. Изначально воспаление и боли возникают с одной стороны шеи;
– Наблюдается напряжение мышц и связок шейно-плечевого отдела. Имеется некоторая скованность движений в суставах, если происходит обширный воспалительный процесс;

Одниз из симптомов шейного миозита могут быть отек или припухлость мышц
– Отек мышц, жжение, возникает припухлость в зоне поражения;
– Возможно появление шишки на шее, шум в голове
– Боль при миозите может отдавать в ухо;
– При гнойном миозите может наблюдаться гиперемия кожных покровов, повышается температура тела, боли усиливаются. Может наблюдаться лихорадочное состояние, головокружение;
– Появление головной боли. Как правило, это происходит при негнойном миозите. Болевые ощущения появляются в затылочной области и могут пульсировать в височной зоне. Движения челюсти скованны, напряжены жевательные мышцы. В некоторых случаях больной с трудом принимает пищу;
– Пораженные мышцы могут заметно реагировать на смену погоды. Если заболевание протекает длительное время, то повышается риск появления атрофии шейных мышц (частичная или полная);
– Одышка, кашель, нарушена функция глотания – это характерные симптомы при тяжелой стадии шейного миозита. Если отсутствует должное лечение, то впоследствии воспаление начнет распространяться на соседние здоровые мышцы горла, гортани, пищевода и при этом, нарушая их функции. В запущенных (редких) случаях, миозит шейно-плечевого пояса может привести к удушью;
– При дерматомиозите шеи появляются высыпания. В воспалительный процесс могут быть вовлечены соседствующие группы мышц, а также внутренние органы. Появляется мелкая пурпурная сыпь и могут наблюдаться отеки век и губ;
– Миозит паразитарного характера может привести к повышению общей температуры тела. Боль появляется в шее, груди и плечах. Болезненные ощущения усиливаются по мере роста и размножения таких микроорганизмов, как цистицерков и трихинелл;
– При шейном миозите в хронической стадии возможно появление лихорадки;
– Появляется болезненность языка.
Если болезнь имеет легкую форму, то через несколько дней она проходит сама, но из-за воздействия дополнительных факторов возможен рецидив шейного миозита. Если это хроническая форма, клиническая картина может быть выражена не достаточно сильно.
Больной может жаловаться только на небольшую скованность в движениях или на боли, которые возникают при физических нагрузках. Если симптомы выражены слабо, довольно трудно диагностировать заболевание и патологию могут оставить без внимания, не проводя соответствующую терапию.
Виды шейного миозита, формы и классификация
Патология может иметь различные формы развития. Специалисты проводят классификацию миозита шеи на 5 основных форм в зависимости от этиологии. В основе лежат причины, приводящие к развитию болезненного состояния.
- Инфекционный (негнойный) миозит. Патология возникает в результате попадания в организм патогенных болезнетворных микроорганизмов – вирусов и бактерий. К данному типу можно отнести миозиты, возникающие на фоне ларингита, ангины, тонзиллита и ОРВИ.
- Дерматомиозит. Данный вид болезни имеет особые симптомы. Кроме скованности в движениях на коже шеи появляется сыпь (фиолетовые или красные высыпания). Дерматомиозиты могут быть врожденными или иметь генетическую предрасположенность. Данное состояние в некоторых случаях развивается в результате аутоиммунных заболеваний или гормональных нарушений. На первой стадии миозит затрагивает только участки шеи и впоследствии наблюдается отечность век. Далее сыпь способна распространиться на руки и верхние отделы спины. Возникает слабость и боль в мышцах. Если поражаются глотательная или дыхательная система нужно срочно обратиться к врачу и медлить с этим нельзя.
- Гнойный миозит. Является распространенным состоянием, которое может возникнуть на фоне различных травм, имеющие открытые раны. В этом случае болезнетворные бактерии (стафилококки и стрептококки) легко попадают внутрь организма. Образует воспаление, имеющее большое количество гноя. При данной патологии возникают такие симптомы, как повышение температуры тела и интоксикация организма. Боль может усиливаться при поворотах головы и пальпации. Наблюдается уплотнение кожи, покраснение и отек мягких тканей.
- Нейромиозиты. При данном воспалении имеются проблемы с мускулатурой, которая повреждает находящиеся в ней нервные окончания. Имеются ярко выраженные болевые ощущения, а также наблюдается симптом натяжения.
- Оссифицирующий миозит. Данная форма патологии может быть приобретенной или врожденной. Сопровождается отложением кальция в области суставов. Кроме того болезнь, хоть и редко, может возникнуть по причине травм или инфекций, а также болезней внутренних органов. Оссифицирующий прогрессирующий миозит (болезнь Мюнхмейера) является довольно тяжелым генетическим заболеванием. Чаще встречается у мальчиков. Воспалительный процесс в организме вызывает окостенение сухожилий, апоневрозов и мышц. Небольшие уплотнения в виде пластинок могут прощупываться в области головы, шеи и спины. Сильно ограничивается двигательная активность. Впоследствии заболевание затрагивает брюшные и бедренные мышцы.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Один из возможных алгоритмов проведения дифференциального диагноза основан на учёте такого важного клинического признака, как односторонность или двусторонность клинических проявлений.

[1], [2], [3], [4], [5], [6]
Основные причины атрофии мышц кисти:
I. Односторонняя атрофия мышц кисти:
II. Двусторонняя атрофия мышц кисти:
- Боковой амиотрофический склероз;
- Прогрессирующая спинальная амиотрофия дистальная;
- Наследственная дистальная миопатия;
- Атрофия мышц кисти
- Плексопатия (редко);
- Полинейропатия;
- Сирингомиелия;
- Синдром запястного канала;
- Травма спинного мозга;
- Опухоль спинного мозга.
При синдроме запястного канала гипотрофия развивается в мышцах тенара (в мышцах возвышения большого пальца кисти) с их уплощением и ограничением объёма активных движений 1 пальца. Болезнь начинается с болей и парестезии в дистальных отделах руки (I-III, а иногда и все пальцы руки), а затем и гипестезии в области ладонной поверхности 1 пальца. Боли усиливаются в горизонтальном положении или при поднимании руки вверх. Двигательные нарушения (парез и атрофия) развиваются позже, спустя несколько месяцев или лет от начала заболевания. Характерен симптом Тинеля: при перкуссии молоточком в области запястного канала возникают парестезии в области иннервации срединного нерва. Аналогичные ощущения развиваются при пассивном максимальном разгибании (знак Фалена) или сгибании кисти, а также во время манжетного теста. Характерны вегетативные нарушения на кисти (акроцианоз, нарушения потоотделения), снижение скорости проведения по двигательным волокнам. Почти в половине всех случаев синдром запястного канала бывает двусторонним и, как правило, асимметричным.
Основные причины: травма (часто в виде профессионального перенапряжения при тяжёлом ручном труде), артроз лучезапястного сустава, эндокринные нарушения (беременность, гипотиреоз, повышенная секреция СТГ при климаксе), рубцовые процессы, системные и метаболические (сахарный диабет) заболевания, опухоли, врождённый стеноз запястного канала. Атетоз и дистония при ДЦП - возможная (редкая) причина синдрома запястного канала.
Факторы, способствующие развитию синдрома запястного канала: ожирение, сахарный диабет, склеродермия, болезни щитовидной железы, системная красная волчанка, акромегалия, болезнь Педжета, мукополисахаридозы.
Дифференциальный диагноз. Синдром запястного канала иногда приходится дифференцировать с сенсорными парциальными эпилептическими припадками, ночной дизестезией, радикулопатией СV - СVIII, синдромом лестничной мышцы. Синдрому запястного канала иногда сопутствуют те или иные вертеброгенные синдромы.
Нейропатия срединного нерва в области круглого пронатора развивается в силу компрессии срединного нерва при его прохождении через кольцо круглого пронатора. Наблюдаются парестезии в кисти в области иннервации срединного нерва. В этой же зоне развивается гипестезия и парез сгибателей пальцев и мышц возвышения большого пальца (слабость оппозиции большого пальца, слабость его абдукции и парез сгибателей II-IV пальцев). При перкуссии и надавливании в области круглого пронатора характерна болезненность в этой области и парестезии в пальцах. Гипотрофии развиваются в зоне иннервации срединного нерва, в основном в области возвышения большого пальца.
Нейропатия локтевого нерва (ульнарный синдром запястья; синдром кубитального канала) в большинстве случаев связана с туннельным синдромом в области локтевого сустава(компрессия нерва в кубитальном канале Муше) или в области лучезапястного сустава (канал Гийона) и проявляется, помимо атрофии в области IV-V пальцев (особенно в области гипотенара),болями, гипестезией и парестезиями в ульнарных частях кисти, характерным симптомом поколачивания.
Основные причины: травма, артриты, врождённые аномалии, опухоли. Иногда причина остаётся не выявленной.
Синдром лестничной мышцы со сдавлением верхней или нижней части сосудисто-нервного пучка (вариант плексопатии) может сопровождаться гипотрофиями мышц гипотенара и, частично, тенара. Сдавливается первичный ствол сплетения между передней и средней лестничными мышцами и предлежащим 1 ребром. Боли и парестезии наблюдаются в области шеи, надплечья, плеча и по ульнарному краю предплечья и кисти. Характерна боль в ночное время и днём. Она усиливается при глубоком вдохе, при поворотах головы в сторону поражения и при наклоне головы в здоровую сторону, при отведениях руки. Наблюдается отёчность и припухлость в надключичной области; болезненность при пальпации напряжённой передней лестничной мышцы.Характерно ослабление (или исчезновение) пульса на a. radialis больной руки при поворотах головы и глубоком вдохе.
Синдром малой грудной мышцы также может вызывать компрессию плечевого сплетения (вариант плексопатии) под сухожилием малой грудной мышцы (гиперабдукционный синдром). Наблюдаются боли по передневерхней поверхности грудной клетки и в руке; ослабление пульса при закладывании руки за голову. Болезненность при пальпации малой грудной мышцы. Могут быть двигательные, вегетативные и трофические нарушения. Выраженные атрофии наблюдаются редко.
Синдром верхней грудной апертуры проявляется плексопатией (компрессия плечевого сплетения в пространстве между первым ребром и ключицей) и характеризуется слабостью мышц, иннервируемых нижним стволом плечевого сплетения, то есть волокнами срединного и локтевого нерва. Страдает функция сгибания пальцев и запястья, что приводит к грубому нарушению функций. Гипотрофия при этом синдроме развивается на поздних этапах преимущественно в области гипотенара. Болевые ощущения обычно локализованы по ульнарному краю кисти и предплечья, но могут ощущаться в проксимальных отделах и грудной клетке. Боль усиливается при наклоне головы в сторону, противоположную напряжённой лестничной мышцы. Часто вовлекается подключичная артерия (ослабление или исчезновение пульса при максимальном повороте головы в противоположную сторону). В области надключичной ямки выявляется характерная припухлость, при компрессии которой усиливается боль в области руки. Ущемление ствола плечевого сплетения чаще происходит между I ребром и ключицей (thoracic outlet). Синдром верхней апертуры может быть чисто васкулярным, чисто нейропатическим или, реже - смешанным.
Предрасполагающие факторы: шейное ребро, гипертрофия поперечного отростка седьмого шейного позвонка, гипертрофия передней лестничной мышцы, деформация ключицы.
Плексопатия. Длина плечевого сплетения составляет15-20 см. В зависимости от причины могут наблюдаться синдромы тотального или парциального поражения плечевого сплетения. Поражение пятого и шестого шейного корешка (C5 - С6) или верхнего первичного ствола плечевого сплетения проявляется параличом Дюшенна-Эрба. Боли и нарушения чувствительности наблюдаются в проксимальных отделах (надплечье, шея,лопатка и в области дельтовидной мышцы). Характерен паралич и атрофии проксимальных мышц руки (дельтовидной, двуглавой мышцы плеча, передней плечевой, большой грудной, над- и подостной, подлопаточной, ромбовидной, передней зубчатой и других), а не мышц кисти.
Поражение восьмого шейного и первого грудного корешка или нижнего ствола плечевого сплетения проявляется параличом Дежерина-Клюмпке. Развивается парез и атрофии мышц, иннервируемых срединным и локтевым нервом, главным образом мышц кисти, за исключением тех, которые иннервируются лучевым нервом. Чувствительные нарушения также наблюдаются в дистальных отделах руки.
Необходимо исключать добавочное шейное ребро.
Известен также синдром изолированного поражения средней части плечевого сплетения, но он встречается редко и проявляется дефектом в зоне проксимальной иннервации лучевого нерва с сохранной функцией m. brachioradialis, которая иннервируется из корешков С7 и Сб. Сенсорные нарушения могут наблюдаться по задней поверхности предплечья или в зоне иннервации лучевого нерва на задней поверхности кисти,но обычно они выражены минимально. Фактически этот синдром не сопровождается атрофиями мышц кисти.
Указанные плексопатические синдромы характерны для поражения надключичной части плечевого сплетения (pars supraclavicularis). При поражении же подключичной части сплетения (pars infraclavicularis) наблюдаются три синдрома: задний тип (поражение волокон подмышечного и лучевого нервов); боковой тип (поражение n. musculocutaneus и боковой части срединного нерва) и средний тип (слабость мышц, иннервируемых локтевым нервом и медиальной частью срединного нерва, что приводит к грубой дисфункции кисти).
Синдром Панкоста (Pancoast) - злокачественная опухоль верхушки лёгкого с инфильтрацией шейной симпатической цепочки и плечевого сплетения, проявляющаяся чаще в зрелом возрасте синдромом Горнера, трудно локализуемой каузалгической болью в области плеча, груди и руки (чаще по ульнарному краю) с последующим присоединением чувствительных и двигательных проявлений. Характерно ограничение активных движений и атрофии мышц руки с выпадениями чувствительности и парестезиями.
Боковой амиотрофический склероз в дебюте заболевания проявляется односторонней амиотрофией. Если процесс начинается с дистальных отделов руки (самый частый вариант развития болезни), то его клиническим маркёром является такое необычное сочетание симптомов как односторонняя или асимметричная амиотрофия (чаще в области тенара) с гиперрефлексией. В далеко зашедших стадиях процесс становится симметричным.
Опухоль спинного мозга, особенно внутримозговая, при расположении в области переднего рога спинного мозга в качестве первого симптома может дать локальную гипотрофию в области мышц кисти с последующим присоединением и неуклонным нарастанием сегментарных паретических, гипотрофических и чувствительных расстройств, к которым присоединяются симптомы компрессии длинных проводников спинного мозга и ликворного пространства.
Сирингомиелия в дебюте заболевания может проявляться не только двусторонней гипотрофией (и болью), но иногда и односторонними симптомами в области кисти, которые по мере прогрессирования заболевания приобретают двусторонний характер с присоединением других типичных симптомов (гиперрефлексия на ногах, трофические и характерные чувствительные нарушения).
Болезнь моторного нейрона (БАС) на стадии развёрнутых клинических проявлений характеризуется двусторонней атрофией с гиперрефлексией, другими клиническими знаками поражения мотонейронов спинного мозга (парезы, фасцикуляции) и (или) ствола головного мозга и кортикоспинальных и кортикобульбарных трактов, прогрессирующим течением, а также характерной ЭМГ-картиной в том числе в клинически сохранных мышцах.
Наследственная дистальная миопатия имеет похожие клинические проявления, но без клинических и ЭМГ-проявлений вовлечения передних рогов спинного мозга. Обычно выявляется соответствующий семейный анамнез. На ЭМГ и при биопсии мышц указания на мышечный уровень поражения.
Плексопатия (редко) плечевая может быть двусторонней и тотальной при некоторых травматических воздействиях (костыльная травма и др.), добавочном ребре. Возможна картина двустороннего вялого пареза с ограничением активных движений, диффузными атрофиями в том числе в области кистей и двусторонними чувствительными нарушениями.
Полинейропатия с преимущественным поражением верхних конечностей характерна для интоксикации свинцом, акриламидом, при контакте кожи с ртутью, гипогликемии, порфирии (руки поражаются в первую очередь и преимущественно в проксимальных отделах).
Сирингомиелия в области шейного утолщения спинного мозга, если она преимущественно переднероговая, проявляется двусторонней атрофией мышц кисти и другими симптомами вялого пареза в руках, диссоциированными нарушениями чувствительности по сегментарному типу и, как правило, пирамидной недостаточностью на ногах. МРТ подтверждает диагноз.
Синдром запястного канала нередко может наблюдаться с двух сторон (профессиональная травматизация, эндокринопатии). В таком случае атрофия в зоне иннервации срединного нерва будет двусторонней, чаще - асимметричной. В этих случаях необходимо проводить дифференциальный диагноз с полинейропатией.
Травма спинного мозга на этапе остаточных явлений может проявляться картиной полного или частичного повреждения (перерыва) спинного мозга с образованием полостей, рубцов, атрофии и сращений с самой разнообразной симптоматикой, включая атрофии, вялые и центральные параличи, чувствительные и тазовые нарушения. Данные анамнеза обычно не дают повода для диагностических сомнений.
Опухоль спинного мозга. Интрамедуллярные первичные или метастатические опухоли поражающие передние рога спинного мозга (вентрально расположенные) вызывают атрофические параличи наряду с симптомами компрессии боковых столбов спинного мозга с проводниковыми чувствительными и двигательными симптомами. Прогрессирующие сегментарные и проводниковые расстройства с нарушением функций тазовых органов, а также данные КТ или МРТ помогают поставить правильный диагноз.
Дифференциальный диагноз в таких случаях часто проводят прежде всего с сирингомиелией.
К довольно редким синдромам относится врождённая изолированная гипоплазия тенара, которая в большинстве случаев носит односторонний характер, но описаны и двусторонние случаи. Иногда она сопровождается аномалиями развития костей большого пальца. Большинство описанных наблюдений имели спорадический характер.
Диагностические исследования при атрофии мышц кисти
Общий и биохимический анализ крови; анализ мочи; активность мышечных ферментов (в основном КФК) в сыворотке крови; креатин и креатинин в моче; ЭМГ; скорость проведения возбуждения по нервам; биопсия мышцы; рентгенография грудной клетки и шейного отдела позвоночника; КТ или МРТ головного мозга и шейно-грудного отдела позвоночника.

[7], [8], [9], [10]
Читайте также:


