Анталгическая поза при остеохондрозе

- 1. Приложить лед
- 2. Приложить тепло
- 3. Безрецептурные обезболивающие
- 4. Анталгическая поза и упражнения
- 5. Мануальная терапия и остеопатия
Большинство пациентов с остеохондрозом не знают, что боль при остеохондрозе можно уменьшить простыми способами без применения медикаментов и хирургии. Вот несколько фактов, которые помогут вам разобраться с лечением и сыграть активную роль в улучшении своего состояния:
- Боль при остеохондрозе не имеет тенденции прогрессировать с возрастом. Хотя процессы дегенерации в диске продолжаются, связанная с этим боль имеет тенденцию ослабевать. Обычно к возрасту 60 лет состояние диска стабилизируется и не вызывает болевых ощущений.
- В типичных случаях боль усиливается по временам, обостряется на несколько дней, недель или даже месяцев, но потом чаще всего уменьшается до терпимого уровня.
- Операция при грыжах диска в основном заключается в том, чтобы добиться стабилизации позвоночного сегмента, как бы сращивая два позвонка в один.
Следовательно, цель пациента, страдающего остеохондрозом, - сделать все возможное, чтобы предотвратить обострения, а если оно возникло, то уменьшить его интенсивность и продолжительность. Сфокусированность именно на этом поможет вам поддерживать себя ежедневно в рабочем состоянии и избежать операции.
Перед тем, как начать долгий процесс реабилитации, необходимо снять острые изматывающие проявления остеохондроза, связанные с грыжей или дегенерацией диска. После того, как боль взята под контроль и уменьшена до терпимого уровня, можно начать вести обычную жизнь, заняться активной физической реабилитацией и упражнениями по укреплению спины.
Быстрые способы облегчить боль:
Приложить лед
Чаще всего при боли в пояснице люди прибегают к теплу. Однако, во многих случаях, прикладывание льда может быть более эффективно. Воздействие холода на мышцы снимает воспаление и облегчает болевой синдром. Использование пакетов со льдом на поясницу – дешевое и простое средство справиться с болью дома. Можно заготовить несколько пакетов с кубиками льда в морозильнике и использовать при необходимости. О том, как правильно использовать лед при боли в пояснице, читайте здесь.
Приложить тепло
Более традиционным средством является согревающий компресс (например, полотенце). Он помогает расслабить спазмированные мышцы вокруг пораженного позвоночного сустава. Прикладывание тепла согревает мышцы поясницы, облегчает выполнение растяжки и упражнений, снижает вероятность травм.
Безрецептурные обезболивающие
Обазболивающие, продающиесмя в аптеке без рецепта, такие как парацетамол или нурофен, могут уменьшить воспаление вокруг позвоночного диска. Более серьезные препараты требуют назначения врачом. Это могут быть ингибиторы ЦОГ-2 или другие сильнодействующие препараты.
Анталгическая поза и упражнения
Анталгическую (противоболевую) позу человек принимает непроизвольно, когда чувствует боль. Но во многих случаях врожденный рефлекс не срабатывает, либо человек не может найти то положение, в котором ему станет легче. В этом случае надо сделать следующее:
- Можно упереться ладонями прямых рук в стол, или если его нет, в колени. Цель – расслабить поясницу, создав легкое растяжение в ней.
- Можно встать на четвереньки и прогнуть спину вверх или вниз. Это упражнение облегчает боль, возникающую вследствие застоя и спазма мышц.
- Лечь на живот, подложив под тазовые кости валик из одеяла. Поясница при этом расслабляется, и спазм уходит.
Активные упражнения в остром болевом периоде лучше не выполнять.
Мануальная терапия и остеопатия
В остром периоде мануальная терапия может оказаться не очень полезной из-за того, что ее приемы довольно грубые. Остеопатия обладает более мягкими техниками, которые можно использовать даже при самых тяжелых болевых синдромах, поскольку они не требуют от пациента напряжения и не имеют травматического воздействия. Остеопатические техники основаны на расслаблении мышц через фасции – футляры из соединительной ткани, в которые завернуты мышечные пучки. Очень мягкое воздействие на фасции позволяет расслабить мышцы, находящиеся в них, и снять болевой синдром. После этого пациент может приступать к более активной реабилитации и упражнениям под контролем врача.
В.А. Куршев, Волгоград
Among 2000 patients with pain syndromes In 78 cases marked the analgetic effect of different poses including diametricaly opposit. Intensification or weakening of the afferent impulses from muscles, vessels, nerves supressing the pain pattern are suggested In that cases.
В данной работе отобраны случаи, в которых необычные и диаметрально противоположные позы вызывали обезболивающий эффект. Всего исследовано более 2000 больных, страдающих головными, лицевыми, кардиальными болями, люмбоишалгиями, фантомными болями. У подавляющего большинства больных болевые феномены были в рамках функциональной патологии. В группе больных с головными болями были случаи с посттравматическим арахноидитом и опухолями головного мозга. Анталгические позы подбирались самими страдающими лицами. Обезболивающий эффект поз выявлен у 78 больных.
Анталгические позы при функциональных головных болях использовали 7 больных. В трёх случаях позы обязательно включали горизонтальное положение больного (рис. 1-3). В первом случае голову нужно было ещё максимально запрокинуть назад и свесить через край постели; во втором - голова должна находиться в приподнятом положении; в третьем - больной должен находиться в строго горизонтальном положении, без подушки, лицом вниз. В четвёртом случае больной вынужден сидеть, туловище и голову держать в строго вертикальном положении. В пятом случае больной также должен сидеть, но туловище и голову требовалось наклонить вперед. Двое больных должны каждый раз подбирать позу, используя различное положение головы, а затем, не шевелясь, строго удерживать голову в этом положении.

Рис. 1 - 5 - при головных болях
Антиболевые позы наблюдались у 11 больных на фоне церебрального арахноидита: двое из них должны лежать на правом боку, один - на левом, четверо - в горизонтальном положении, четверо - в вертикальном. У больной Т. спаечный процесс, по данным пневмоэнцефалографии, локализовался в затылочной и лобной областях. Острые приступообразные цефалгии находились в явной зависимости от положения тела. Когда больная вставала, боли проходили. Внутричерепное давление было повышенным (400 мм водного столба). У больного Р. диагностирован посттравматический церебральный арахноидит в лобно-теменной области слева. Внутричерепное давление - 560 мм. В этом случае головные боли прекращались в горизонтальном положении, лицом вниз.

Рис. 6 - 7 - при лицевых болях
Противоболевые позы при опухолях головного мозга наблюдались в четырех случаях. Больной Ю. жаловался на головные боли в правой лобно-височной области. Диагностирована опухоль базальных отделов лобной области справа. Для прекращения боли нужно было открыть рот, язык сместить кзади, правую бровь поднять вверх.
При невралгии тройничного нерва противоболевые позы имели место у двух больных. В одном случае больной должен обязательно сесть (рис. 8). Вольной Н. отмечал, что при поворачивании на правый бок боли как будто выливались из сердца (рис. 9). У больной К. (рис. 10) такой же эффект наблюдался, когда она ложилась на левый бок.

Рис. 8 - 10 - при кардиалгиях
При люмбоишалгиях у 6 человек боль ослабевала в положении лежа на животе, у 10 - на спине, у 16 - на здоровой стороне, у 10 - на больной, 14 человек для облегчения боли сгибали ноги, 10 должны были вытягивать их (рис. 14).
В ряде случаев при люмбоишалгиях больные использовали более сложные позы. В одном случае больной должен максимально согнуться, лёжа на боку (рис. 12). Больная Л. спала полусидя на раскладушке, согнув или вытянув ноги (рис. 18). Это было единственное обезболивающее "средство", которое позволяло ей в течение 12 лет спать всю ночь. Больной В. просыпался ночью и, чтобы снять боль в пояснице, 30 - 40 минут стоял согнувшись, опираясь руками на колени (рис. 14). Больной Т. периодически в течение суток становился в коленно-локтевое положение (рис. 15). Такой позой пользовались еще четверо больных. У двух больных люмбоишалгии проходили, едва ли они становились на одно или оба колена (рис. 16). В таком положении едва из них\'мог свободно колоть дрова. Больной Г. должен сидеть, поджав под себя ноги.

Рис. 11 - 16 - при люмбоишалгиях
При фантомных болях противоболевая поза использовалась в одном случае. У больного С. ампутировано бедро ва уровне средней трети. От фантомных болей он спасался таким образом: ложился на спину, культю устанавливал в полувертикальном положении, в такой позе нужно было находиться в течение полутора часов.
Описанным противоболевым позам невозможно найти прямолинейное объяснение, особенно для тех случаев, когда противоположные позы вызывают одинаковое действие. При головных болях и увеличение кровенаполнения сосудов при наклонённой голове, и его уменьшение в строго вертикальном положении могут ослабить боль. Так же, как усиление и, наоборот, ослабление натяжения нервов, корешков, мышц при люмбоишалгии могут уменьшить боль. Вероятно при анталгических позах создаются индивидуальные отношения между возбудимостью болевых структур и поступающими дополнительными афферентными импульсами от растянутых или, наоборот, ослабленных нервов, мышц, сосудов, которые подавляют болевой паттерн.
У конкретного больного воозможно оценить такое кровенаполнение сосудов, состояние мышечного тонуса, натяжение нервов, чтобы предложить занять ему определенную противоболевую позу. Даже если бы все эти параметры можно было рассчитать, всё равно недоступным остается адекватное изменение болевого паттерна, сформированного на нейронном уровне. Поэтому выбор противоболевых поз возможен только самым больным методом проб. Страдающее лицо без труда может перебрать все возможные позы в любом участке тела и, найдя положение, в котором боль ослабевает или прекращается, сразу использовать его
Заболевания опорно-двигательного аппарата встречаются часто, а с возрастом усугубляются. Наиболее распространенным диагнозом является остеохондроз. При обнаружении болезни требуется комплексная терапия. Следует узнать, как распознать первые симптомы патологии, чтобы вовремя начать лечение и не усугубить болезненное состояние. Также важны принципы профилактики недуга.
Остеохондроз МКБ, описание болезни
Остеохондроз – хронический патологический процесс, характеризующийся возникновением дегенеративных изменений в позвонках и межпозвоночных дисках. В зависимости от локализации поражения, возникает остеохондроз шейного отдела, грудного отдела и в поясничном отделе.
Остеохондроз поясничного отдела позвоночника в МКБ 10 присутствует, как отдельная болезнь. Исходя из данных международной классификации заболеваний, остеохондроз числится под кодом М42. Классификация болезней разделяется на несколько подкатегорий:
- М 42.0 – юношеский остеохондроз позвоночника;
- М 42.1 – остеохондроз позвоночника у взрослых;
- М 42.9 – остеохондроз позвоночника неуточненный.
Также из МКБ поясничного остеохондроза исключен позиционный кифоз, перенесенный под номер классификации М40.0.
Причины позвоночного остеохондроза
Первопричина болезни позвоночника – длительное пребывание в вертикальном положении. Доказано, что хождение на двух конечностях создает повышенную осевую нагрузку на спину. Из-за чего возникает компрессия межпозвоночных дисков, что чревато развитием осложнений со стороны хребта. Поэтому болезни поясницы – сугубо человеческий фактор, являющийся расплатой за прямохожение. У животных подобные проблемы не наблюдаются.
Безопасное вытяжение спины и шеи. Избавление от остеохондроза по цене от 990 руб за занятие.
Существуют факторы, повышающие риск появления остеохондроза:
- аиподинамия;
- Атония мышц позвоночника;
- ожирение;
- чрезмерные физические нагрузки;
- склонность к заболеваниям спины;
- нездоровый образ жизни;
- наличие сахарного диабета;
- аутоиммунные расстройства;
- нервное перенапряжение;
- нарушение обменных процессов;
- наличие травм позвоночника;
- ношение неудобной обуви;
- хроническое переохлаждение;
- неправильная осанка;
- гипотонус или гипертонус мышц-антагонистов спины, что чревато неправильным распределением нагрузки на туловище.
Симптомы остеохондроза позвоночника
Признаки зависят от локализации болезни. При поясничной форме ощущается дискомфорт в соответствующей области. Проявления бывают острыми или хроническими. Изначально неприятные ощущения дают о себе знать при длительном статическом напряжении – стоянии или неправильном сидении, при пребывании в анталгической позе. Нередко боли возникают при усиленном мышечном напряжении. На начальных стадиях дискомфорт возникает периодически. Без лечения болезненность постоянная.
Болезненность усиливает при кашле, чихании или резком повороте корпуса. Возможна иррадиация боли в ягодицу вниз по стопе. Такой симптом характерен для защемления нервного корешка. Иногда развиваются осложнения, проявляющиеся расстройством дефекации или мочеиспускания.
Другие, менее характерные симптомы:
- снижение мобильности поясницы, скованность, ограничение подвижности;
- онемение стоп;
- покалывания в нижних конечностях, напоминающих диабетическую полинейропатию;
- усиленная сухость кожи, вплоть до начала шелушения;
- нарушение чувствительности в области ягодиц, крестца.
Для занятий на тренажере правИло не требуется специальной физической подготовки. Разработанный нами комплекс упражнений подходит людям различных профессий, любого возраста и пола.
Лечение остеохондроза
Существуют общие и узкие принципы лечения болезни. Специализированная терапия будет отличаться, в зависимости от локализации повреждения. В лечении остеохондроза позвоночника важно придерживаться принципов комплексного подхода.
В остром периоденеобходимо убрать болевые ощущения. Для этого используется медикаментозное лечение остеохондроза. Назначают обезболивающие и противовоспалительные лекарства. Пример подходящих препаратов: Диклофенак, Кетопрофен, Мелоксикам. При повышении мышечного напряжения выписывают миорелаксирующие препараты – Мидокалм, Баклофен, Сирдалуд. Также показан покой и ношение поддерживающего корсета, пока острая боль не утихнет. Желательно больше находиться дома и соблюдать постельный режим.
Второй этап терапии – восстановление поврежденного межпозвоночного диска поясницы и профилактика дегенеративных процессов. На этом этапе показан активный период восстановления. Нужно выполнять упражнения из арсенала лечебной гимнастики, ходить на физиотерапию, посещать массажиста. Рекомендуются сеансы иглоукалывания.
Рекомендуемое медикаментозное лечение в восстановительный период – использование комплексных витаминных препаратов. Подходят медикаменты с витаминами группы В. Для улучшения регенеративных процессов назначают ретинол, альфа-токоферол, никотиновую кислоту, улучшающую кровообращение. Дома можно выполнять легкую гимнастику, направленную на улучшение подвижности позвоночника.
При обнаружении остеохондроза грудного отдела позвоночника, рекомендуется пересмотреть систему питания, нормализовать режим жизни и график сна. Основная терапия направлена на то, чтобы лечить боль и убрать дискомфорт. Пациент должен проводить гимнастику дома и слушать рекомендации врача.
Шейный остеохондроз позвоночника – распространенное явление. Развивается у лиц, много проводящих времени за компьютером в анталгической позе. Нужно научиться правильно сидеть, делать ЛФК, а при обострении использовать медикаментозное лечение.
Профилактика остеохондроза позвоночника
Чтобы заболевание не возникло, нужно заниматься физкультурой, укреплять мышечный корсет, но не усердствовать с чрезмерными физическими нагрузками на организм. В особенности для позвоночника вреден неправильный подъем большого веса. Второй важный момент – сохранение правильной осанки. Важно с детства приучить ребенка к правильному сидению и хождению. Другие значимые факторы – правильное питание, активный образ жизни.

Мнение редакции
Остеохондроз позвоночника – распространенное заболевание. Важно предупредить болезнь, нежели потом ее долго лечить. Более детальную информацию о лечении заболеваний спины можно узнать на специализированных медицинских сайтах. При возникновении осложнений рекомендуется обратиться в лечебные центры, расположенные в Москве или в вашем городе.
Остеохондроз пояснично-крестцового отдела позвоночника
Клинические проявления
Больные жалуются на боли, жжение и прострелы в пояснице, опоясывающие боли, боли по ходу седалищного нерва и других нервных стволов пояснично-крестцового сплетения, онемение ног, зябкость, судороги в икроножных мышцах.
Боль возникает внезапно, чаще во время неловкого движения (наклон вперед одновременно с поворотом в сторону), при подъеме тяжести или длительном физическом усилии, нередко в сочетании с переохлаждением. Боль напоминает удар током: человека как бы сковывает, он застывает на месте. Малейшее движение или разговор усиливают болевые ощущения. Боль может отдавать в грудную клетку, низ живота, ягодицы.
Легче становится обычно в положении лежа. Целесообразно лежать на спине, несколько подняв ноги, положив их на подушки или свернутые одеяла, что позволяет расслабить крупные мышцы в области позвоночника. Боль длится 20-30 минут, иногда и несколько часов, затем уменьшается. Изредка при люмбаго боль нарастает постепенно и становится максимальной к концу первых суток или на вторые. Полностью она обычно исчезает спустя 2-3 недели.
Люмбалгия - хроническая боль в пояснице. Иногда болевые ощущения могут быть вызваны спокойными движениями, например подъем после сна или выход из автомобиля. Со временем больные узнают, какие движения и позы усиливают или ослабляют боль.
Боль в пояснице при люмбалгии не достигает такой степени выраженности, как при люмбаго. Больные ходят, выполняют работу, но им трудно сгибаться, а согнувшись, еще труднее разогнуться. Боль усиливается при длительном сидении или стоянии. Боль больше беспокоит по утрам, уменьшается или исчезает после физических упражнений или во время работы, связанной с движением.
Боль может ощущаться только на одной стороне поясницы (чаще в нижнем отделе), отдавать в одну или обе ягодицы.
Продолжительность люмбалгии - от нескольких недель или месяцев до нескольких лет. Периоды обострения чередуются с периодами уменьшения или полного исчезновения боли.
Люмбоишиалгия проявляется болями в пояснице, распространяющимися на одну или обе ноги. Возникает боль после повышенной нагрузки на мышцы поясницы и ног или охлаждения. Боль может быть слабой, ноющей или жгучей, достаточно сильной, сжимающей, может быть более выраженном в пояснице или ноге.
При повышенном тонусе сосудов ног больные могут отмечать зябкость в ноге, которая при этом нередко холодная на ощупь, более бледная, чем здоровая. При пониженном тонусе, что встречается реже, может быть чувство жара, тепла в ноге. На разных участках ноги температура иногда бывает разной.
Люмбоишиалгия характеризуется чередованием обострений и ремиссий, длится годами.
Дискогенный пояснично-крестцовый радикулит, или корешковый синдром, может быть первым клиническим проявлением остеохондроза или ему может предшествовать долгий период люмбаго, люмбалгии или люмбоишиалгии. У большинства боль возникает внезапно. Вначале она локализуется в пояснице с одной стороны, реже - с обеих; иногда в ягодице, тазобедренном суставе. Спустя 5-7 дней боль захватывает ногу и локализуется в определенных ее участках. Возникает боль из-за подъема тяжести, особенно рывком, неловкого движения, резкого поворота или наклона туловища, ушиба поясницы, после длительной работы в согнутом положении. Иногда боль наступает после переохлаждения, перенесенных инфекционных заболеваний, операций, требующих длительного пребывания в постели.
Однако из сказанного выше нельзя сделать вывод, что выпадение межпозвонкового диска не случилось бы, если человек не сделал неловкого движения. Выпадают обычно те диски, в которых уже давно имеются дегенеративно-дистрофические изменения, то есть остеохондроз. Поэтому все факторы имеют только провоцирующий характер, а не являются основной причиной болезни. Выпадение диска наступило бы, но несколько позже и под влиянием других причин.
В начале заболевания основной причиной боли служит механическое давление выпавшей части диска на нервный корешок. Вскоре вследствие сдавления в корешке нарушается кровообращение, возникает венозный застой и отек, развивается асептическое (неинфекционное) воспаление, приводящее к развитию спаечных процессов. Вот почему повторные обострения заболевания часто возникают в силу разнообразных причин немеханического характера: простудных заболеваний, переохлаждений и т. д. Даже после удаления грыжи диска боль может полностью не исчезнуть из-за образовавшихся спаек вокруг корешка и в окружающих его тканях.
При раздражении корешка выпавшим диском боль бывает ноющей, тупой, режущей, сверлящей, стреляющей, рвущей. Иногда она невыносима, лишает человека отдыха и сна. Боль усиливается при любом движении: повороте туловища, ходьбе. Кашель, чиханье, натуживание при дефекации резко усиливают боль.
Характерным и постоянным симптомом дискогенных пояснично-крестцовых радикулитов является анталгическая (противоболевая) поза (вынужденное положение позвоночника) - признак рефлекторной защиты позвоночника, когда осуществляется перенос тяжести тела на здоровую ногу (рис.).
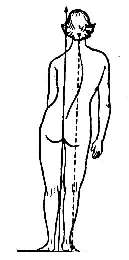
Происходит не только искривление (сколиоз) позвоночника, но и уплощение поясничного лордоза: таким способом позвоночник стремится принять положение разгрузки, при котором максимально расширяются межпозвонковые отверстия. В связи с этим сколиоз чаще бывает выпуклым со стороны боли. Однако встречаются исключения, при которых лордоз бывает нормальным, а сколиоз не направлен в сторону боли. Специалисты объясняют это состояние тем, что грыжа межпозвонкового диска давит на корешок сбоку.
Походка человека становится скованной, осторожной, он делает короткие шаги, прихрамывая на больную ногу, туловище наклонено вперед и в сторону. Нередко такие больные пользуются палкой или костылем, не могут долго сидеть и вынуждены либо опираться о стул руками, либо принимать горизонтальное положение.
Рекомендации врача
Помните, что боль - это признак повреждения. Уменьшив давление на чувствительные к боли ткани путем растяжения позвоночника, вы тем самым уменьшите боль при пояснично-крестцовом остеохондрозе. Этого можно достичь следующими способами:
• станьте перед открытой дверью, зафиксированной клином, ухватитесь руками за ее верхний край (если есть необходимость, встаньте на скамеечку). Согнув колени, повисните на прямых руках. Возникающее при этом растяжение уменьшит давление на диски, корешки спинномозговых нервов, суставы и другие чувствительные ткани. Останьтесь в этом положении не менее 1 минуты, затем минут 10 отдохните (рис.).
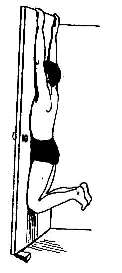
Можно несколько изменить лечебную позу:
• повисните на прямых руках на гимнастической стенке (если она есть) или на перекладине, укрепленной в дверном проеме. Осторожно поворачивайте тело попеременно направо и налево. При этом старайтесь не напрягать шею, плечевой пояс, спину, поскольку напряженные мышцы препятствуют растягиванию под действием массы тела и тем самым уменьшают эффект упражнения. Тело должно быть максимально расслаблено.
Продолжительность каждого виса не дольше 3 минут.
При боли в спине необходимо принять горизонтальное положение - так нагрузка на диски минимальная. Но если болевые ощущения не позволяют лечь в постель, тогда:
• станьте рядом с кроватью, ноги слегка согните, ягодицы напрягите. Руками держитесь за спинку кровати. Садитесь, повернувшись спиной к кровати, напрягая мышцы живота, осторожно опуская ягодицы на кровать. Подбородок направьте к груди, руки согните в локтях. Когда сядете, согнутые в коленях ноги медленно подтяните на кровать;
• повернитесь лицом к кровати, напрягите мышцы живота и ягодиц. Станьте на четвереньки и проползите немного вперед. Затем лягте на ту сторону тела, где боль меньше.
В положении лежа для уменьшения боли в спине вам необходимо принять специальные (лечебные) позы, снимающие нагрузку с поясничного отдела позвоночника
Если вы имеете лишний вес, старайтесь, чтобы живот остался между бедрами.
Поза с поднятыми ногами: лягте на спину, под голени положите подушки или свернутые одеяла так, чтобы угол между голенью и бедром составил 90˚. Согнутые таким образом ноги позволяют расслабить крупные мышцы в области поясничного отдела позвоночника.
Когда вы лежите, боль может продолжаться, и так, пока не найдете правильного положения и не научитесь расслабляться. Ищите! Чтобы почувствовать расслабление спине, закройте глаза, вдохните глубоко, но не настолько, чтобы усилить боль, и очень медленно выдыхайте. Когда боль прекратится, встаньте и несколько минут походите вокруг кровати. При ходьбе втягивайте живот, напрягайте ягодицы; а колени и бедра слегка сгибайте.
Не садитесь! Это спровоцирует боль. Ложитесь, если только почувствуете, что боль возвращается, не ждите, пока она усилится.
• Как правильно встать с постели? Приблизьте прямые ноги к краю кровати и опустите их. Выпрямляя руки, поднимите туловище. Напрягите мышцы живота, ягодицы и вставайте, но не резко!
• При появлении острых болей поглаживание и легкое растирание поясницы и ягодиц в позе, вызывающей наименьшую болезненность, помогут вам улучшить состояние и уменьшить боль.
Пожалуйста, прокомментируйте опубликованный на данной странице материал и поделитесь своим опытом. Нам важно ваше мнение!
Данный синдром стоит на первом месте среди всех синдромов остеохондроза позвоночника. Каждый второй взрослый человек хотя бы раз в течение жизни имеет проявления этого синдрома. Среди больных значительно преобладают мужчины наиболее работоспособного возраста (20-40 лет).
Как правило, первыми клиническими проявлениями дискогенного пояснично-крестцового радикулита являются боли в поясничной области. Эти боли могут быть либо резкими, внезапно возникающими (люмбаго), либо возникающими постепенно, длительно ноющего характера (люмбалгия).
В большинстве случаев люмбаго связаны с острым мышечным перенапряжением (резким натуживанием, чиханьем, кашлем, резким движением, подъемом тяжести и т. д.). Боли в области поясницы строго локализованы.
При люмбалгии больные не могут точно указать болевую точку. Боли усиливаются при физической нагрузке, после длительного сохранения вынужденной позы сидя или стоя.
Люмбаго и люмбалгия являются фоном, на котором возможно развитие типичной картины дискогенного пояснично-крестцового радикулита. В основе заболевания лежат раздражение или компрессия корешков спинномозговых нервов, исходящих из поясничных и крестцовых сегментов спинного мозга, как правило, грыжей диска.
Клиническая картина заболевания характеризуется болями, ограничением подвижности поясничного отдела позвоночника, нарушением чувствительности, двигательными и трофическими расстройствами.
Корешковые боли отличаются большой интенсивностью. По характеру они жгучие, колющие, стреляющие, ломящие и т. д. Локализация болей возможна в поясничной области, в области ягодицы, тазобедренного сустава, бедра, голени, стопы.
Острые боли сопровождаются защитным напряжением мышц поясницы. Боли и напряжение мышц ограничивают движения в поясничном отделе позвоночника и усиливаются при движениях туловища и ног. Так, у некоторых больных боли усиливаются при сгибании туловища. Боли вынуждают больных искать и находить противоболевые (анталгические) позы.
Анталгические позы могут быть самыми разнообразными (на спине с ногами, согнутыми в тазобедренных и коленных суставах, на боку, на животе, на четвереньках и т. д.).
Поиски анталгической позы диктуются необходимостью уменьшения раздражения или компрессии пораженных корешков. Анталгические позы сопровождаются изменением поясничного лордоза. Чаще всего поясничный лордоз уплощается, иногда исчезает совсем или даже сменяется кифозом. В некоторых случаях для высвобождения ущемленного корешка поясничный лордоз резко увеличивается, превышая физиологический.
Анталгической позой, направленной на ослабление болей, является также и сколиотическая установка поясничного отдела позвоночника. Различают сколиотическую установку позвоночника с выпуклостью, направленной в больную сторону (наклон туловища в здоровую) и в здоровую сторону (наклон туловища в больную). Направление выпуклости зависит от положения корешка по отношению к грыже диска. Найденная больным сколиотическая установка позвоночника способствует уменьшению раздражения или компрессии корешка.
Преобладают сколиотические установки с наклоном туловища в здоровую сторону. Реже наблюдаются сколиотические установки с наклоном туловища в больную сторону. Как правило, такие установки имеют место при поражении корешка I крестцового сегмента спинного мозга (S1). Поскольку данный корешок сращен с твердой мозговой оболочкой, уменьшению натяжения в нем способствует наклон туловища в сторону больной ноги.
Еще реже встречается перемещающаяся сколиотическая установка, когда больные могут менять направление наклонов туловища. Такие установки объясняются наличием или срединной грыжи, или нескольких грыж, или формой грыжи, при которой корешок легко смещается в любую сторону от грыжи.
При анталгических сколиотических установках позвоночника отмечается асимметричное напряжение мышц поясницы. На выпуклой стороне дуги мышцы растянуты, на вогнутой - напряжены.
По мере стихания болевого синдрома анталгические позы сглаживаются. Однако сохраняющиеся явления раздражения в области пораженных корешков дают себя знать симптомами натяжения корешков седалищного нерва и его ветвей (симптомы Ласега, Нери, Сикара, Бехтерева и т. д.).
По стихании воспалительных явлений симптомы натяжения постепенно исчезают, но при осевой нагрузке на позвоночник выявляется защитное напряжение мыщц поясницы, что говорит о наличии остаточных -явлений заболевания.
На втором месте после болей среди клинических проявлений пояснично-крестцового радикулита стоят чувствительные расстройства. Они могут проявляться в виде снижения и различных извращений чувствительности в зонах спинномозговых нервов, образуемых вовлеченными в процесс корешками. Наиболее отчетливо чувствительные расстройства определяются в дистальных отделах нижних конечностей. В ряде случаев возможны двигательные нарушения. Поскольку при поясничном остеохондрозе наиболее часто (95 % случаев) поражаются сегменты L5 - S1, соответственно атрофируются мышцы, иннервируемые спинномозговыми нервами, исходящими из этих сегментов. Данные сегменты участвуют в формировании седалищного нерва и его ветвей. Поэтому при дискогенном пояснично-крестцовом радикулите может наблюдаться атрофия мышц, иннервируемых седалищным нервом и его ветвями. Могут атрофироваться ягодичные мышцы-сгибатели голени, стопы, разгибатели стопы и пальцев. Особое внимание следует обратить на возможное поражение малоберцового нерва, при котором отмечаются атрофия и слабость мышц-разгибателей стопы и пальцев, а также мышц, отводящих стопу. Осложнением может быть формирование отвисающей стопы.
При раздражении или компрессии корешков, исходящих из верхних поясничных сегментов спинного мозга, могут возникать двигательные нарушения в зоне иннервации бедренного и запирательного нервов. При поражении бедренного нерва имеет место атрофия четырехглавой мышцы бедра, при поражении запирательного нерва атрофируются приводящие мышцы бедра.
Наряду с чувствительными и двигательными отмечаются и вегетативные нарушения. Они могут выражаться в вазомоторных расстройствах (цианоз, отечность), секреторных (потливость или сухость кожи) и трофических (шелушение кожи, усиленный рост волос и ногтей и т. д.).
Обострения заболевания чередуются с периодами относительного благополучия (ремиссиями).
Эффективное лечение больных с остеохондрозом позвоночника может быть достигнуто лишь при комплексном лечении, которое включает в себя медикаментозную терапию, ортопедические мероприятия, физиотерапию, рефлексотерапию, массаж и ЛФК. Каждый из перечисленных методов наиболее эффективен лишь при комплексном применении, когда один метод лечения содействует остальным.
Читайте также:


