Анализы крови при межпозвоночной грыже
С первого раза определить межпозвоночную грыжу у пациента бывает невозможно, потому что боль сопутствует многим другим патологиям позвоночника. Все проявления такого заболевания люди приписывают простому переутомлению и следовательно, затягивают с диагностикой в надежде, что болевой синдром уйдет. Опасность заключается в том, что без своевременной диагностики и лечения она приводит к инвалидности.

Что представляет собой заболевание?
Межпозвоночная грыжа — заболевание позвоночника человека, проявляющееся смещением фиброзного кольца, его разрывом и выпадением из него пульпозного ядра. Возникает грыжа вследствие искривления позвоночника или его длительного нахождения в анатомически неправильном положении, врожденных патологий, тяжелых физических нагрузок или, наоборот, их отсутствии. Кроме того, патологию провоцируют нарушения в обмене веществ и водно-солевом балансе организма.
По статистике грыжа чаще поражает людей в возрасте от 20—25 до 40 лет.
Симптомы заболевания
Грыжа сигнализирует о себе разными проявлениями, в зависимости от места ее расположения. Всего существует 3 вида грыж:
- пояснично-крестцового;
- грудного;
- шейного отдела.

При наличии грыжи возникают неприятные ощущения в области шеи.
При нарушениях в пояснично-крестцовом отделе наблюдаются боли в этой области, отдающие в ягодицу и бедро, слабость в обеих конечностях, онемение в области пораженного диска. Этот вид патологии часто сопровождается нарушениями функций близлежащих органов — затруднение мочеиспускания и дефекации, снижение потенции. Патология грудного отдела характеризуется сильными болями в соответствующей области позвоночного столба и наличие кифоза или сколиоза. При грыже шейного отдела наблюдаются следующие симптомы:
- боли в шее, отдающие в плечо;
- повышение АД;
- головокружение;
- онемение верхних конечностей;
- головные боли, сопровождающиеся головокружением и гипертонией.
Как определить наличие межпозвоночной грыжи?
Если человек внимателен к себе и своему здоровью, то он самостоятельно может распознать первые признаки грыжи: ноющая боль, проходящая в спокойном состоянии, постепенное появление слабости в нижних конечностях и изменение фигуры. Точно обнаружить грыжу позвоночника может только врач-невропатолог или ортопед. Диагностика происходит в несколько этапов: подробный опрос пациента, осмотр и при необходимости лабораторные и инструментальные исследования.
На первом этапе диагностики врач осматривает и прощупывает позвоночник с целью выявить область, где видно рефлекторное сокращение мышц, свидетельствующее о нарушении позвоночного диска. Кроме того, он анализирует рефлексы и чувствительность в нижних конечностях: в коленном суставе и ахилловом сухожилии, ухудшение состояния которых говорит о запущенной степени заболевания. Этого хватает для постановки предварительного диагноза.
Каждое изменение состояния организма отражается на показателях крови и мочи: изменяется количество основных элементов и повышается количество солей, реактивных белков и других составляющих. Для дополнительной диагностики назначаются следующие лабораторные методы исследования:
- общий анализ мочи и крови;
- биохимический анализ крови (уровень креатинина, мочевины, билирубина, белка);
- определение уровня глюкозы в плазме.
Межпозвонковая грыжа не несет опасности и тяжелых последствий при своевременной диагностике и правильном лечении.
Вопреки тому, что эти методы являются наиболее точными в диагностике, их используют в качестве дополнительных — для определения точного диагноза. К инструментальным мероприятиям относят:
- рентгенографию;
- КТ или МРТ;
- электронейромиографию.
На рентгене не видно грыжи, он показывает дефекты костной системы и повреждения позвоночника. Из-за своей малой информативности уже считается устаревшей методикой. Томография дает возможность узнать о возможном смещении диска, но не определяет патологии мягких тканей. Магнитно-резонансная терапия может показать все изменения в пораженной области: от нервов до мышечных структур. Электронейромиографическое исследование поможет диагностировать только повреждение нервных структур, оценивая проводимость импульсов по нервным окончаниям.
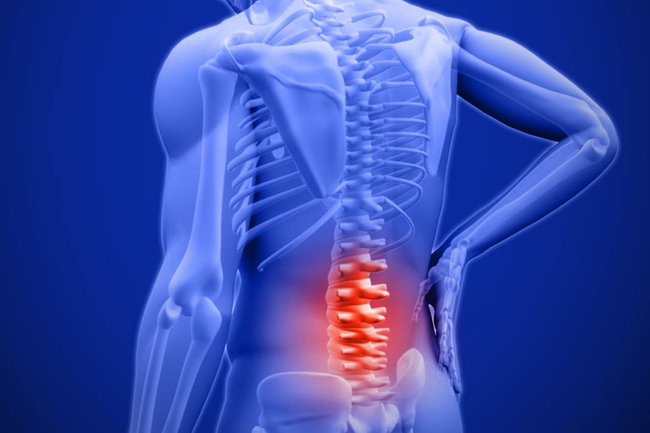
Поясница и крестцовый отдел спины – уязвимые места для травм и поражений дегенеративного характера в позвоночнике. По статистике, межпозвоночная грыжа крестцового отдела и поясницы диагностируется чаще, нежели появление заболевания в других отделах позвоночника. Чем раньше врачи диагностируют патологию, тем легче с ней будет бороться в ходе терапии. Нужно узнать, какие признаки указывают на заболевание и как нормально жить с таким диагнозом.
Как развивается грыжа пояснично-крестцового отдела позвоночника
При грыже пояснично-крестцового отдела происходят те же негативные процессы, что и при дегенеративных образованиях в любом другом отделе спины. Если у человека возникают негативные метаболические сдвиги в организме, то происходит ухудшенная доставка полезных веществ к хрящевой ткани в межпозвоночных дисках. Такие процессы приводят к остеохондрозу, на фоне которого чаще всего возникает грыжа в пояснично-крестцовом отделе спины.
Если никак не контролировать болезнь, то дегенеративные процессы позвоночника усугубляются, что создает трещины в пораженном фиброзном кольце. Это твердая структура, находящаяся внутри каждого межпозвоночного диска. В фиброзном кольце располагается пульпозное ядро – железистая, мягкая структура. В ходе развития болезни возникает растяжение фиброзного кольца, что называется протрузией. Когда твердая структура не выдерживает и разрывается, мягкое содержимое выходит в межпозвоночное пространство и становится грыжей.
Пояснично-крестцовая область позвоночника наиболее предрасположена к появлению подобных заболеваний, так как там повышенная подвижность суставов, что повышает риски получения серьезных травм. Также ввиду анатомических особенностей человека поясница получает самую большую нагрузку, поэтому там и возникают грыжи. Помимо места локализации, грыжи бывают правосторонними, левосторонними, внешними и внутренними. При создании сильного давления в области спинного мозга возникает угрожающее здоровью состояние.
Почему возникает грыжа пояснично-крестцового отдела позвоночника
Основные причины грыжи межпозвоночного диска – малоподвижность или чрезмерная гибкость суставов. Также на склонность к появлению повреждения межпозвонкового диска пояснично-крестцового отдела позвоночника влияет образ жизни и наличие сопутствующих болезней.
Предрасполагающими факторами являются:
- Генетическая склонность. Лица, чьи родители или ближние родственники имеют проблемы с позвоночником, должны всегда учитывать этот фактор риска и регулярно проходить медицинское обследование организма. При возникновении малейших признаков недомогания в поясничной области, рекомендуется сразу же обращаться к врачу.
- Ведение образа жизни. Если человек злоупотребляет спиртным, а его диета обеднена витаминно-минеральными включениями, то с возрастом костная ткань будет сильнее изнашиваться, что в будущем скажется появлением грыжи или любым другим сопутствующим заболеванием.
- Наличие других болезней опорно-двигательного аппарата. Если у пациента имеется ревматоидное поражение позвоночника, артрит суставов, остеохондроз или сколиоз, то наличие таких патологий с большей долей вероятности может спровоцировать межпозвоночную грыжу пояснично-крестцового отдела.
- Гиподинамия. При сидячем образе жизни у пациента возникают застойные явления в организме, нарушается кровообращение, замедляется обмен веществ. Это негативно сказывается не только на состоянии здоровья позвоночника, но и всего тела.
- Неумеренный физический труд. Если человек поднимает тяжести, то это может запустить патологический процесс. Чаще всего грыжи возникают у профессиональных спортсменов и лиц, чья деятельность связана с тяжелой работой – строителей, грузчиков. Физические нагрузки должны быть умеренными, чтобы не перегружать позвоночник.
- Наличие травм или искривлений позвоночного столба. Ранее перенесенные ушибы или растяжения могут запустить возникновение межпозвонковой грыжи, как и наличие сколиоза.
Менее значимые факторы риска:
- Рост свыше 170 см и возраст от 30 лет.
- Наличие ожирения или избыточной массы тела.
- Принадлежность к женскому полу (женщины больше склонны к болезням костей).
- Постоянная работа за компьютером.
- Курение.
- Переохлаждение.
Если человек находится в зоне риска, при появлении боли в спине нужно сразу идти на прием к врачу.
Симптомы грыжи пояснично-крестцового отдела позвоночника
Основной признак появления грыжи пояснично-крестцового отдела – боль внизу спины. Чем более запущенная стадия болезни, тем ярче дискомфорт по ощущениям. Если имеется только протрузия или выпячивание небольшое, то пациент не будет ощущать яркой симптоматики в большинстве случаев. Легкие симптомы, такие как чувство скованности по утрам в пояснице человек может долго игнорировать. Со временем неприятные ощущения усиливаются, а приступы учащаются.
Основные признаки грыжи пояснично-крестцового отдела:
- Болевые ощущения постоянные, беспокоят больного длительное время, чаще несколько раз в течение дня.
- Если сделать резкое движение или поднять тяжелый вес, то у пациента возникнут явные признаки ухудшения. Возможны схваткообразные боли.
- Развивается симптоматика ишиаса или люмбаго. У человека возникают резкие прострелы в область ног, ягодиц. Боль усиливается на холодную погоду. Если пациент простынет, симптомы обострятся. Этот симптом указывает на защемление нервных волокон в спинномозговом канале.
- Неприятные ощущения не иррадиируют, ощущаются четко в одном месте.
- Развитие корешкового синдрома, защемление седалищного нерва. У пациента бывают не только прострелы в пояснице, но и неприятные боли по ходу седалищного нерва, начиная от жгучего дискомфорта в ягодице, заканчивая парестезией или онемением стопы. Характерен бедренный и икроножный спазм с нарушением двигательной функции конечности. Прострелы по ходу нерва развиваются в той стороны, где возник корешковый синдром. Также развивается миофасциальный синдром грушевидной мышцы, что явно указывает на поражение поясничного отдела позвоночника.
По мере развития патологии боль нарастает. Из эпизодических приступов переходит в постоянные. Страдают нижние конечности, прострелы негативно сказываются на походке человека, развивается хромота. Неприятные ощущения обостряются во время чихания, кашля или при быстрой ходьбе. Со временем спина сильно искривляется, а в месте возникновения грыжи появляется явная отечность.
Диагностика патологии
При появлении подозрительных признаков болезни, нужно сразу же записаться на прием к участковому врачу. Терапевт осматривает пациента, собирает анамнез. Если у специалиста действительно появляются подозрения грыжи или протрузии, то он дает направление к врачу узкой профильной направленности – неврологу, травматологу или ортопеду. Затем после консультации и осмотра другого врача назначают ряд обследований:
- Рентгеновское исследование позвоночника. При возникновении любых жалоб на боли в спине, всегда направляют делать рентгена. В конкретном случае – пояснично-крестцовый отдел. Такое исследование позволяет выявить грубые нарушения со стороны скелета. Если между межпозвоночным пространством имеется патологическое изменение или проседание дисков, могут заподозрить врожденные дефекты, грыжу или остеохондроз.
- При наличии признаков воспаления назначают лабораторные тесты, включающие проведение общего анализа крови и сдачи ревматологических проб. Эти показания актуальны для лиц, у которых имеются сопутствующие заболевания суставов или аутоиммунные расстройства.
- Достоверный способ узнать о наличии грыжи или протрузии – проведение МРТ. Магнитно-резонансная томография позволяет выявить не только грыжу, но и конкретное место локализации. Способ определяет размер и тип выпячивания. В особенности важно провести МРТ, чтобы отличить грыжу от опухолевого процесса.
- Компьютерная томография. КТ назначают в том случае, если у пациента имеются прямые противопоказания к проведению МРТ – наличие кардиостимулятора или металлических соединений в теле (в суставах, позвоночнике). КТ – это усовершенствованный вариант рентгенографии, позволяющий получить трехмерное изображение позвоночника и внутренних органов.
- УЗИ. Ультразвуковая диагностика актуальна лишь в том случае, если в области поясницы наблюдают сильный отек мягких тканей или имеется подозрение на травму, ушиб.
Помимо вышеуказанных методов диагностики, специалист может назначить другие процедуры.
Лечение грыжи поясничного отдела
В незапущенных случаях обычно используют методы консервативного лечения лекарственного и физического воздействия. Медикаменты необходимо назначать в остром периоде, когда возникло обострение, сопровождающееся сильной болью, воспалением и корешковым синдромом. После купирования обострения физические методы необходимы для реабилитации пациента. В критических случаях необходимо оперативное вмешательство.
Лекарства эффективно устраняют запущенный болевой синдром и поддерживают больную поясницу в реабилитационный период. Какие фармакологические группы препаратов наиболее приемлемы:
- Нестероидные противовоспалительные средства и анальгетики. Эта группа медикаментов чаще всего назначается при болевых приступах. Лекарства действуют мощно, а при кратковременном использовании не вызывают побочных эффектов. Препараты первой линии выбора – Диклофенак, Мелоксикам, Налгезин, Индометацин. Реже используют Пироксикам, Анальгин или Кеторолак. Форму выпуска и длительность терапии должен определить лечащий врач.
- Миорелаксанты. Снимают боль при грыже, связанную с мышечной спастичностью. Частый спутник дегенеративного разрушения межпозвоночного диска – остеохондроз или искривление позвоночника. Когда возникают такие патологии, скелетная мускулатура претерпевает негативные изменения. Одни мышцы начинают снимать нагрузку со спины, что вызывает сильный спазм. Обычно при грыже пояснично-крестцового отдела наблюдают спазм мышц в соответствующей области. Чтобы убрать болезненную зажатость, показано курсовое использование миорелаксантов. Обычно назначают Мидокалм или Сирдалуд. Схема и длительность лечения подбирается врачом в индивидуальном порядке.
- Хондропротекторы – препараты на основе глюкозамина и хондроитина. Для получения стойкого терапевтического эффекта, необходим длительный курсовой прием лекарств не менее 3-4 месяца. Некоторые специалисты не назначают такие средства, считая их малоэффективными. Эти средства питают хрящевую структуру, укрепляя костный аппарат.
- Наружные охлаждающие гели или мази. Если у пациента боль не выраженная, то можно использовать НПВС в наружной форме. Иногда могут назначать гомеопатию на основе трав, обладающих противовоспалительным действием. Примеры препаратов – Найз гель, Вольтарен, Олфен, Траумель. Длительность терапии подбирается индивидуально.
- Минералы и витамины в пероральной форме. Врач может назначать курсовой прием кальция, цинка и железа, если есть необходимость. Также полезны витамины группы В. Добавки к пищевому рациону улучшают самочувствие пациента, укрепляют костную ткань. Длительность терапии индивидуальна. Примеры витаминно-минеральных комплексов – Витрум, Компливит.
- Нейротропные витамины группы В. Комбинированные лекарства на основе В1, В6 и В12 эффективно помогают при боли, вызванной защемлением нервных корешков. Инъекционные средства используют в течение 2-4 недель, после чего переходят на поддерживающую терапию в таблетированной форме выпуска в течение 1-2 месяцев. Примеры лекарств – Нейрорубин, Нейронорм, Мильгамма. Медикаменты не только поддерживают состояние больного при защемлении, ишиасе или люмбаго, но и укрепляют иммунитет и улучшают общее самочувствие.
- Глюкокортикостероиды. Гормональные препараты назначают в том случае, если воспаление очень запущено, а обезболивающие препараты не могут полностью купировать приступ боли. Кортикостероидное средство вводят внутрисуставно, чтобы подавить воспаление в очаге боли. Обычно используют медикаменты пролонгированного действия, такие как Дипроспан.
Некоторые препараты показано использовать в остром периоде – НПВС, миорелаксанты, нейротропные витамины и кортикостероиды. Остальные средства применяют курсами в реабилитационный период. Реже назначают спазмолитики и неврологические препараты.
Проведение реабилитационных и восстановительных мер в период после перенесенного обострения является важным этапом. Если симптомы грыжи и размеры не сильно беспокоят пациента и не являются прямым показанием к проведению хирургического вмешательства, то следующим этапом в нормализации состояния пациента будет проведение лечебных процедур, с помощью которых удастся закрепить результат после медикаментозной терапии.
Поможет ряд таких действий:
- Массажи. Выполнять массажные сеансы может только специально обученный реабилитолог или мануальный терапевт. Самостоятельный массаж не поможет в лечении, поэтому нужно проходить минимум дважды в год серию сеансов. При выполнении массажа у пациента улучшается самочувствие, усиливается кровообращение, зажатые мышцы расслабляются. Для позвонков данные манипуляции также полезны, так как вместе с улучшенным кровотоком в очаг повреждению доставляются полезные вещества. Лучше лежите в неподвижном положении на животе, пока работает массажист, чтобы максимально расслабиться. Это усилит эффект сеанса.
- ЛФК. Лечебную физкультуру нужно обязательно посещать, даже здоровому человеку. Если регулярно заниматься, укрепляются мышцы и улучшается осанка, что позволяет человеку ровно ходить. Это простой способ поддерживать тонус тела с пользой для здоровья позвоночника. Устраняются болевые ощущения, связанные со слабостью мышечного корсета. Упражнения нужно делать ежедневно и не спеша, соблюдая правильную технику.
- При межпозвоночной грыже крестцового отдела назначают реабилитацию методами физиотерапии. Используется магнитная терапия, электорофорез. К таким процедурам прибегают часто, потому что они помогают в восстановлении хрящей за счет улучшения местного кровотока. Под действием магнитного поля или электричества, с помощью специальных приборов, вводят витаминные средства подкожно в пораженный участок. Процедуры позволяют проникать лекарствам в глубокие слои кожи, что и оказывает лечебный эффект.
- Для устранения последствий боли в позвоночнике можно записаться на сеанс ударно-волновой терапии. Достаточно несколько раз посетить процедурный кабинет, чтобы наступило облегчение. Убирают воспаление, воздействуя ультразвуком на пораженное место, что запускает активные регенеративные процессы. Ударно-волновая терапия полезна при травмах, ушибах и растяжениях.
- Иглоукалывание или акупунктура. Главная задача процедуры – воздействие тонкими иглами именно на болевые чувствительные точки. Полезна процедура тем, что не даст образоваться новым мышечным триггерам. Ведь распространенная проблема при болезнях позвоночника – мускульная спастичность. При попадании иглой в нужную точку мышцы расслабляются, и боль в спине ослабевает.
Также в состав комплексного лечения могут включать различные комбинации профилактических методов, включая гимнастику, растяжку и использование тренажеров.
Существует несколько видов показаний, при которых нужно проводить хирургическое вмешательство:
- Часть грыжи перекрывает спинномозговой канал, из-за чего пациента парализует. У него отнимаются ноги и нарушаются процессы мочеиспускания, дефекации.
- Размеры грыжи превышают 1 см в диаметре.
- В поясничной области возник опухолевидный процесс, похожий по симптоматике с грыжей.
Что может относиться к не обязательным показаниям к операции:
- Частичная утрата чувствительности в нижних конечностях.
- Парестезии пальцев ног.
- Хроническое защемление седалищного нерва.
Народная медицина
Методы народной терапии не рекомендуют ставить во главе лечения. Обычно квалифицированные медики не назначают способы народной медицины даже в составе комплексной терапии. Домашнее лечение травами или другими способами на практике не подтвердили эффективность в поддерживании здоровья при наличии диагноза грыжа. Если пациент желает лечиться народными методами, он должен получить разрешение у специалиста.
Альтернативный вариант – обсудить конкретные рецепты с врачом и попробовать их совместить с основным лечением. Если больной займется самолечением и будет игнорировать методы консервативной медицины, его состояние со временем только ухудшиться и помочь врачам будет труднее. По этой причине самолечение является опасным для здоровья при наличии таких серьезных диагнозов, связанных с повреждением позвоночника.
Профилактика межпозвоночной грыжи пояснично-крестцового отдела
Не существует достоверных способов обезопасить человека на 100% от грыжи, если у него имеется вредная работа или генетическая предрасположенность. Имеются базовые рекомендации, соблюдение которых позволит частично защитить позвоночник от вредного воздействия:
- Поддержка правильной осанки. Если пациент осознанно сидит или ходит ровно, не сгорбившись и не переваливаясь на один бок, его мышечный корсет позвоночника нагружается равномерно, что предупреждает появление мышечного гипертонуса или гипотонии в разных местах.
- Регулярное выполнение ЛФК и гимнастики. Если нет болезней спины, можно выполнять поддерживающие упражнения 2-3 раза в неделю. Этого достаточно, чтобы поддерживать минимальный мышечный тонус, чтобы разгрузить позвоночник.
- Ношение обуви на плоской подошве или невысоком каблуке. Этот пункт актуален для женщин. Ношение обуви на высоком каблуке перегружает стопы и низ спины, негативно сказываясь на здоровье позвоночника. Также рекомендуется подобрать ортопедическую обувь, чтобы ходить в ней было действительно комфортно.
- Ношение рюкзака или сумки в двух руках, а не на одном плече. Если носить сумку только с одной стороны, со временем произойдет перекос в плечах, что вызовет сколиоз и искривление позвоночника. Это спровоцирует боли и появление сопутствующих диагнозов. То же самое качается и ношения тяжестей – пакеты с магазина лучше нести в каждой руке поочередно.
Также помогут предотвратить болезни позвоночника активный образ жизни и отказ от вредных привычек.
Мнение редакции
Межпозвоночная грыжа поясничного или крестцового отдела – серьезный диагноз, требующий комплексного подхода в терапии. Заподозрить патологию можно по специфическим симптомам. Чтобы ознакомиться с информацией о других патологиях опорно-двигательного аппарата и позвоночника, рекомендуется изучить другие статьи на нашем ресурсе.

С первого раза определить межпозвоночную грыжу у пациента бывает невозможно, потому что боль сопутствует многим другим патологиям позвоночника. Все проявления такого заболевания люди приписывают простому переутомлению и следовательно, затягивают с диагностикой в надежде, что болевой синдром уйдет. Опасность заключается в том, что без своевременной диагностики и лечения она приводит к инвалидности.

Что представляет собой заболевание?
Межпозвоночная грыжа — заболевание позвоночника человека, проявляющееся смещением фиброзного кольца, его разрывом и выпадением из него пульпозного ядра. Возникает грыжа вследствие искривления позвоночника или его длительного нахождения в анатомически неправильном положении, врожденных патологий, тяжелых физических нагрузок или, наоборот, их отсутствии. Кроме того, патологию провоцируют нарушения в обмене веществ и водно-солевом балансе организма.
По статистике грыжа чаще поражает людей в возрасте от 20—25 до 40 лет.
Вернуться к оглавлению
Симптомы заболевания
Грыжа сигнализирует о себе разными проявлениями, в зависимости от места ее расположения. Всего существует 3 вида грыж:
- пояснично-крестцового;
- грудного;
- шейного отдела.

При наличии грыжи возникают неприятные ощущения в области шеи.
При нарушениях в пояснично-крестцовом отделе наблюдаются боли в этой области, отдающие в ягодицу и бедро, слабость в обеих конечностях, онемение в области пораженного диска. Этот вид патологии часто сопровождается нарушениями функций близлежащих органов — затруднение мочеиспускания и дефекации, снижение потенции. Патология грудного отдела характеризуется сильными болями в соответствующей области позвоночного столба и наличие кифоза или сколиоза. При грыже шейного отдела наблюдаются следующие симптомы:
- боли в шее, отдающие в плечо;
- повышение АД;
- головокружение;
- онемение верхних конечностей;
- головные боли, сопровождающиеся головокружением и гипертонией.
Вернуться к оглавлению
Как определить наличие межпозвоночной грыжи?
Если человек внимателен к себе и своему здоровью, то он самостоятельно может распознать первые признаки грыжи: ноющая боль, проходящая в спокойном состоянии, постепенное появление слабости в нижних конечностях и изменение фигуры. Точно обнаружить грыжу позвоночника может только врач-невропатолог или ортопед. Диагностика происходит в несколько этапов: подробный опрос пациента, осмотр и при необходимости лабораторные и инструментальные исследования.
Вернуться к оглавлению

При первых признаках заболевания нужно обратиться к специалисту.
На первом этапе диагностики врач осматривает и прощупывает позвоночник с целью выявить область, где видно рефлекторное сокращение мышц, свидетельствующее о нарушении позвоночного диска. Кроме того, он анализирует рефлексы и чувствительность в нижних конечностях: в коленном суставе и ахилловом сухожилии, ухудшение состояния которых говорит о запущенной степени заболевания. Этого хватает для постановки предварительного диагноза.
Вернуться к оглавлению
Каждое изменение состояния организма отражается на показателях крови и мочи: изменяется количество основных элементов и повышается количество солей, реактивных белков и других составляющих. Для дополнительной диагностики назначаются следующие лабораторные методы исследования:
- общий анализ мочи и крови;
- биохимический анализ крови (уровень креатинина, мочевины, билирубина, белка);
- определение уровня глюкозы в плазме.
Вернуться к оглавлению
Межпозвонковая грыжа не несет опасности и тяжелых последствий при своевременной диагностике и правильном лечении.
Вопреки тому, что эти методы являются наиболее точными в диагностике, их используют в качестве дополнительных — для определения точного диагноза. К инструментальным мероприятиям относят:
- рентгенографию;
- КТ или МРТ;
- электронейромиографию.
На рентгене не видно грыжи, он показывает дефекты костной системы и повреждения позвоночника. Из-за своей малой информативности уже считается устаревшей методикой. Томография дает возможность узнать о возможном смещении диска, но не определяет патологии мягких тканей. Магнитно-резонансная терапия может показать все изменения в пораженной области: от нервов до мышечных структур. Электронейромиографическое исследование поможет диагностировать только повреждение нервных структур, оценивая проводимость импульсов по нервным окончаниям.
Грыжа межпозвоночного диска – это хроническое заболевание позвоночника, происходящее в результате смещения хрящевого диска, который находится между позвонками и сопровождается болью и нарушением функции позвоночника. Заболевание распространено повсеместно. Болеют чаще женщины по сравнению с мужчинами, в возрасте после 45 – 50 лет. Чаще всего наблюдаются грыжи межпозвоночных дисков в поясничном отделе позвоночника – около 48% всех случаев. 46% встречается грудном отделе позвоночника, 6% в шейном.
Заболевание носит хронический характер. Течение с частыми рецидивами (возобновлениями) болезни. Полное излечение наступает лишь при оперативных вмешательствах.
Причины возникновения грыж межпозвоночных дисков
Межпозвоночные диски это хрящевые прослойки, которые соединяют между собой позвонки в позвоночном столбе. По краям хрящевой диск очень прочный, плотно-эластичный, образует фиброзное кольцо, ближе к центру хрящ более мягкий, студенистый – эта часть называется пульпозным ядром.
Грыжа межпозвоночного диска возникает вследствие разрыва плотной фиброзной капсулы и выпячивании содержимого пульпозного ядра.
- травмы позвоночного столба;
- хронические заболевания позвоночника (дегенеративно-деструктивные процессы, остеохондроз, болезнь Бехтерева, ревматоидный артрит);
- врожденные и приобретенные искривления позвоночного столба (кифоз, лордоз, сколиоз);
- избыточная масса тела, ожирение;
- естественный процесс старения организма.
Факторы риска возникновения грыж межпозвоночных дисков:
- эндокринологические заболевания (сахарный диабет, гипотиреоз);
- курение;
- отсутствие регулярных физических нагрузок, сидячий образ жизни;
- чрезмерная ежедневная физическая работа, сопровождающаяся поднятием тяжестей, частым и длительным сгибанием позвоночника, однообразными движениями позвоночного столба;
- возраст свыше 45 лет;
- женский пол.
Классификация грыж межпозвоночных дисков
По локализации выделяют:
- грыжи межпозвоночных дисков в шейном отделе;
- грыжи межпозвоночных дисков в грудном отделе;
- грыжи межпозвоночных дисков в поясничном отделе.
- пролабирование – выпячивание межпозвоночной грыжи за пределы позвоночного столба на 2 – 3мм.
- протрузия – выпячивание межпозвоночной грыжи за пределы позвоночного столба на 15 мм.
- экструзия – полное выпадение пульпозного ядра межпозвоночного диска.
Симптомы грыж межпозвоночных дисков
Проявления заболевания зависят от локализации межпозвоночной грыжи.
При возникновении межпозвоночной грыжи в шейном отделе позвоночника возникает:
При возникновении межпозвоночной грыжи в грудном отделе позвоночника:
- боли в грудном отделе позвоночника, усиливающиеся при наклонах туловища;
- опоясывающие боли в грудной клетке;
- боли по ходу межреберных промежутков;
- боли в области сердца;
- боли при глубоком дыхании.
При возникновении межпозвоночной грыжи в поясничном отделе позвоночника:
- боли, усиливающиеся при движениях в поясничном отделе позвоночника;
- боль, отдающая в ягодицу, заднюю поверхность ноги;
- онемение пальцев ног;
- нарушение мочеиспускания, стула, эректильная функция;
- слабость, снижение чувствительности в нижних конечностях.
Диагностика грыж межпозвоночных дисков
- Общий анализ крови.
- Общий анализ мочи.
- Глюкоза крови.
- Биохимические исследования (общий и прямой билирубин, общий белок и его фракции, уровень трансаминаз – АЛТ, АСТ, щелочная фосфатаза, тимоловая проба, мочевина, креатинин).
- Инструментальные методы исследования:
- рентгенография позвоночного столба;
- МРТ (магнитно-резонансная томография);
- КТ (компьютерная томография);
- Электрокардиография.
- Осмотр специалистов:
- терапевт;
- травматолог;
- невропатолог.
Лечение грыж межпозвоночных дисков
Обязателен постельный режим на период обострения.
Нестероидные противовоспалительные препараты:
- диклофенак (диклоберл, диклак) по 3,0 мл внутримышечно 1 раз в сутки – утром, в течении 7 дней;
- мелоксикам (мовалис, ревмоксикам) по 1,5 мл внутримышечно 1 раз в сутки – утром, в течении 7 дней;
- лорноксикам (ксефокам) 16 мг внутримышечно 1 раз в сутки – утром, в течении 7 дней.
Инъекционные препараты сочетают с приемом таблетированных форм:
- ибупрофен (имет, ибуфен) 200 мг 1 таблетка вечером;
- нимесулид (нимид, найз) 200 мг 1 таблетка или пакетик вечером;
- диклофенак (диклоберл, диклак) 75 мг 1 капсула вечером;
Лечение таблетками можно продлевать до 1 месяца.
Мышечные релаксанты (мидокалм) по 1,0 мл внутримышечно 2 раза в сутки в течении 10 дней, затем переход на таблетированные формы по 150 мг 2 раза в сутки в течении 1 – 2 месяцев.
Витамины группы В (В1, В6, В12):
- мильгама по 2,0 мл внутримышечно 1 раз в сутки в течении 10 дней;
- нейрорубин 3,0 мл внутримышечно 1 раз в сутки в течении 10 дней.
С переходом на препараты в таблетках:
- нейробион 1 таблетка 2 раза в сутки;
- нейрорубин-форте-лактаб 1 таблетка 1 раз в сутки;
Препараты назначаются на 1 месяц.
Местное использование противовоспалительных мазей – фатсум-гель, дипрелиф, диклак.
Показание к оперативному лечению:
- возникновение неврологической симптоматики – нарушение работы органов малого таза, потеря двигательной функции и чувствительности в конечностях;
- интенсивный болевой синдром;
- неэффективность консервативной терапии.
Виды оперативных вмешательств:
- микрохирургическое удаление межпозвоночной грыжи: производится врачом нейрохирургом с помощью скальпеля под лупой с большим увеличением;
- эндоскопическое удаление грыжи – при использовании эндоскопа;
- восстановление межпозвоночных дисков – способ довольно новый, заключается в том, что больному удаляют грыжу, но удаленные ткани доставляют в лабораторию, где выращивают здоровые клетки, а потом с помощью иглы и под контролем рентгена получившуюся массу вводят в поврежденный межпозвоночный диск.
Осложнения грыж межпозвоночных дисков
- потеря чувствительности в конечностях;
- потеря двигательной активности в конечностях;
- нарушение функции тазовых органов (стул, мочеиспускание);
- инсульты, инфаркты на фоне повышения артериального давления при межпозвоночной грыже в шейном отделе;
- почечная недостаточность.
Профилактика грыж межпозвоночных дисков
- занятия спортом;
- правильное питание;
- отдых на ортопедических матрацах и подушках или относительно твердой поверхности;
- ходьба в спортивной обуви.
Что представляет собой заболевание?

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Межпозвоночная грыжа — заболевание позвоночника человека, проявляющееся смещением фиброзного кольца, его разрывом и выпадением из него пульпозного ядра. Возникает грыжа вследствие искривления позвоночника или его длительного нахождения в анатомически неправильном положении, врожденных патологий, тяжелых физических нагрузок или, наоборот, их отсутствии. Кроме того, патологию провоцируют нарушения в обмене веществ и водно-солевом балансе организма.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
По статистике грыжа чаще поражает людей в возрасте от 20—25 до 40 лет.
Подготовка к хирургическому вмешательству
Как правило, в этот список входят следующие пункты:
Если вы на постоянной основе принимаете какие бы то ни было лекарственные средства, обязательно сообщите об этом своему лечащему врачу и анестезиологу. Это может быть очень важно.
Почему появляется межпозвоночная грыжа
Если раньше заболевание считалось проявлением возрастных изменений в организме, сегодня его симптомы диагностируются и у молодых пациентов из-за недостаточной двигательной активности. К сожалению, дневные физические нагрузки ограничиваются пятиминутной прогулкой до ближайшей остановки. Однако помимо гиподинамии врачи выделяют и другие причины проявления межпозвоночной грыжи.
- Травмы. Опасность заключается в том, что грыжа может проявиться не сразу, а по истечении нескольких лет, когда позвоночник будет ослаблен постоянными нагрузками.
- Резкая смена образа жизни. Если человек после малоподвижного образа жизни вдруг активно занялся спортом и не рассчитал нагрузки, это может появление грыжи. Чтобы спорт не стал причиной патологических процессов, интенсивность тренировок необходимо увеличивать постепенно.
- Врожденные патологические процессы. Если в анамнезе пациента есть любые проблемы с мышцами или костной тканью, ему постоянно необходимы профилактические процедуры, которые препятствуют образованию грыжи. Среди них обязательно присутствует лечебная гимнастика.
- Резкое изменение веса. Прежде всего, речь идет об изменении веса во время беременности, когда организм не может быстро адаптироваться к возрастающим нагрузкам. Чтобы равномерно распределить вес, специалисты рекомендуют носить специальный корсет или бандаж.
- Неправильная система питания. По статистике, грыж позвоночника чаще всего проявляется у людей, которые не кушают мясо. Дело в том, что только в животных белках есть незаменимые аминокислоты и белки, питающие позвоночник.
- Дефицит витаминов. Для поддержания позвоночника организму необходим целый комплекс витаминов. В межпозвоночных дисках нет кровеносных сосудов, поэтому важно, чтобы в окружающих тканях было достаточно полезных веществ для питания позвоночника.
Что такое межпозвоночная грыжа?
Межпозвоночный диск – это образование из соединительной ткани, которое служит соединением и амортизатором между позвонками, а также обеспечивает подвижность позвоночного столба. Он состоит из плотного фиброзного кольца и желеобразного ядра. Такая структура позволяет межпозвоночному диску предупреждать сдавление сосудов, нервных пучков, которые проходят рядом с позвонками, и их травматизацию.
Под влиянием ряда факторов диск может терять свою эластичность. В нем формируются микротрещины. Он деформируется и истончается. В результате этого, позвонки соединяются, раздавливая диск. Он выпячивается за пределы позвонка, давя на корешки нервов и сосуды. Это сопровождается воспалением и отеком. Данная патология носит название межпозвоночная грыжа. Обычно страдает поясничный отдел.
Проявляется данная патология:
- Онемением нижних конечностей;
- Болевым синдромом;
- Снижением чувствительности в нижних конечностях;
- Нарушением координации движений;
- Снижением мышечной силы;
- Вынужденным положением тела.
Онемение стопы – это снижение чувствительности в нижних конечностях или ее полная потеря. Оно может появляется при множестве патологий, сопровождающихся нарушением кровообращения и сдавления нервных волокон, в том числе и при межпозвоночной грыже.
Различия пилатеса и йоги
Подвижность и гибкость деградированных позвонков и восстановление функционала позвоночника можно вернуть, используя лечебный комплекс специальных упражнений, который разработал Джозеф Пилатес. На чем основан метод, кому можно заниматься подобными упражнениями, можно ли совмещать тренировки с занятиями йогой?
В процессе развития и роста организма, вплоть до 20 лет, питание позвонков обеспечивается за счет кровеносной системы. Не зря анализ крови является главным показателем при диагностике любого заболевания. Однако впоследствии полезные вещества доставляются к позвоночнику путем диффузии и питания из прилегающих тканей. При образовании грыжи питательный процесс нарушается, поскольку организм все силы отдает на локализацию и блокирование боли в проблемном отделе. При грыже шейного или грудного отдела происходит смещение и выпячивание дисков, и если патология прогрессирует, чтобы удержать правильную осанку и положение головы, человек вынужден использовать корсет или воротник шанца. Йога и пилатес в специально разработанных при грыжах комплексах ускорят выздоровление.
Методика Дж. Пилатеса основана на восстановлении правильного физиологического размещения позвоночных дисков, нормализуя питание и обеспечивая беспрепятственный доступ веществ к местам развития патологии. В отличие от занятий йогой, пилатес устраняет защемление нервных окончаний и кровеносных сосудов. При регулярных занятиях можно достичь стабилизации двигательных процессов и возвращение координации движений, разгрузку поясничного отдела за счет сокращения и подтягивания мышц таза.
Назначение пилатеса – увеличить внутрибрюшное давление и путем сокращения мышц уменьшить нагрузку на поясничную область позвоночника. Этот лечебный комплекс, как и йога, показан пациентам, страдающих недугом, поскольку он полностью исключает силовые упражнения и вертикальную нагрузку на позвоночный столб. Поскольку пилатес проводится как комплексная терапия, то единственная категория пациентов, которым он противопоказан – это люди с острыми проявлениями патологии и болевыми синдромами.
Читайте также:


