Трехмерное изображение тазобедренного сустава
Тазобедренный сустав —, крупное сочленение тела человека, которое несет важную опорно-двигательную функцию. Он подвержен различным заболеваниям и травмам, которые важно вовремя диагностировать, иначе они перейдут в тяжелые формы патологии. Для выявления таких заболеваний назначается рентген тазобедренного сустава.
Преимущества и недостатки
Рентген костей таза помогает понять степень поражения сустава. Но и этот метод диагностики, как и любой другой, имеет определенные преимущества и недостатки.
Положительные моменты — простота и доступность, безболезненность, минимальное количество противопоказаний. Рентгеновский снимок позволяет врачу оценить характер и стадию заболевания.
Недостатки:
- воздействие рентген-излучения на организм,
- окружающие ткани часто перекрывают исследуемую область,
- невозможно оценить функцию сустава,
- отсутствие видимости мягких тканей без специального контрастирования,
- невысокая информативность по сравнению с компьютерными методами.
Показания и противопоказания
Рентген показывает различные заболевания и изменения в тазобедренном суставе: травмы, воспаления, дегенеративные и врожденные патологии, опухоли, метастазы.
Показания к диагностике патологий тазобедренного сустава:
- травмы,
- сильная боль, частичное онемение конечности,
- отек и кровоизлияние над тазобедренным суставом,
- подозрение на развитие артрита или контроль за течением заболевания,
- дегенеративные заболевания: артрит, коксартроз, артроз,
- опухолевые процессы в тканях костей,
- некротические изменения сустава,
- дисплазия тазобедренных суставов.
Противопоказания к проведению процедуры:
- беременность в любом триместре,
- дети до 14 лет, если на это нет особых причин,
- проведение процедуры с введением контрастного препарата может вызвать аллергию,
- тяжелая патология почек и печени,
- иммунодефицит,
- сердечно-сосудистая недостаточность,
- туберкулез в активной форме,
- онкология,
- общее тяжелое состояние пациента.
Рентген при дисплазии тазобедренных суставов у детей является незаменимым методом исследования. Только данный метод дает полную картину изменений в суставе и помогает определить способ лечения. Главное правило — дозирование лучевого облучения.
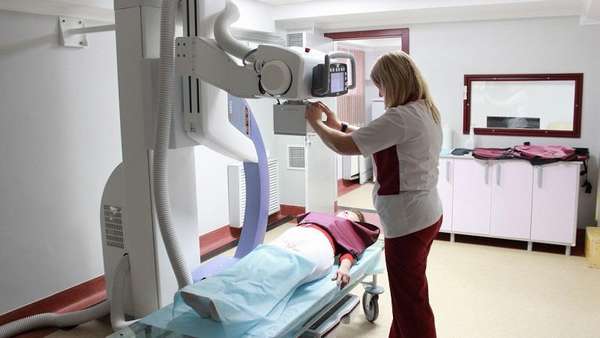
Проведение рентгенографии
Как подготовиться к рентгену тазобедренного сустава, где сделать снимок, подскажет лечащий врач. Перед процедурой пациенту рекомендуется накануне освободить кишечник, чтобы на снимке не было ложных затемнений. Перед проведением диагностики нужно снять одежду и украшения. Процедура длится примерно 10 минут.
Врач делает рентген в двух проекциях: прямой — пациент лежит на спине с вытянутыми ногами, повернутыми немного внутрь, боковой — пациент лежит на спине, сгибая в тазобедренном суставе одну конечность. Для максимальной оценки степени поражения кости врач проводит диагностику сустава под нужным углом, используя валик.
Важно! Для лучшей визуализации мягких тканей вводится контрастное вещество. Процедура безболезненна и безопасна для пациента.
Исследование тазобедренного сустава у детей при помощи рентгена выявляет даже дисплазию. Патология встречается у 15% детей, преимущественно у девочек. Если болезнь не выявлена до годовалого возраста и не проведено соответствующее лечение, она приводит к инвалидности.
Рентгенография противопоказана детям грудного возраста. Врачи заменяют ее УЗИ тазобедренных суставов. У маленького ребенка кости состоят из хрящевой ткани. После 3 месяцев жизни хрящи, наполняясь кальцием, превращаются в кости, ультразвук в этом случае становится неэффективен. Тогда верный метод диагностики — рентген.
Рентгенография тазобедренных суставов у грудничка проходит в положении лежа, с приведением ножек к телу. Таз малыша должен плотно прилегать к кассете, чтобы не было погрешностей на снимке. Половые органы защищают специальным воротничком из свинца или пластиной.
В результате процедуры врач получает снимок и оценивает показатели, сравнивая данные с нормой. Диагностика и полученный результат позволяет установить точный диагноз:
- хондродисплазию суставов,
- врожденную вальгусную деформацию шейки бедренной кости,
- врожденный вывиха бедра,
- различные дегенеративные заболевания тазобедренных суставов: коксартроз, ревматоидный артрит, болезнь Бехтерева, болезнь Петерса,
- внутрисуставные переломы и травмы,
- доброкачественные опухоли — хондробластомы,
- злокачественные опухоли — хондросаркомы.
Подготовка
Пациент должен выполнить некоторые действия для того, чтобы рентгенолог смог сделать качественный снимок:
- за двое суток до процедуры воздержаться от употребления пищи, вызывающей газообразование,
- накануне исследования провести очистительную клизму,
- проводить исследование натощак.
Очищение кишечника —, важный момент в подготовке. Его содержимое и процессы газообразования могут повлиять на качество снимка. Если проведение рентгена требует применение контрастного вещества, нужно заранее сделать пробу для определения аллергической реакции. Перед проведением процедуры пациент снимает плотную одежду, украшения и предметы из металла.
Методика проведения
При диагностике заболеваний тазобедренного сустава при помощи рентгена получают четкие снимки с двухмерным изображением, на которых можно рассмотреть костные структуры таза. Пленка выглядит как негатив с более светлыми и темными областями.
В связи с быстрым развитием медицинских технологий врач имеет возможность выбрать наиболее подходящий вид рентгена, в зависимости от причины возникновения патологии суставов и цели исследования. Рассмотрим, как делают рентгенограмму разными способами.
Основные виды рентгена:
- обзорная рентгенография в прямой и боковой проекциях,
- обзорная рентгенография в дополнительных проекциях,
- рентгенография с прямым увеличением,
- артрография —, рентгенография с применением контрастного вещества,
- фистулография — контрастный метод рентгеновского обследования свищевых ходов сустава с целью обнаружения источника гнойного процесса,
- компьютерная томография —, метод послойной диагностики организма, основанный на рентгеновском излучении.
Расшифровка рентгенограммы
Каждое заболевание имеет свои характерные особенности, что в большинстве случаев показывает рентгенодиагностика.
Рентгенологические показатели дисплазии:
- Ацетабулярный индекс — оценка величины отклонения между крышей впадины и головкой бедренной кости. Делается это путем построения двух линий. Касательная направлена к вертлужной впадине, а вторая соединяет у-образные хрящи с обеих сторон. Нормальное значение – 12-16 градусов.
- Шеечно-диафизарный угол — величина, определяющая возможное искривление впадения головки путем построения касательных между диафизом и шейкой.
- Угол вертикального соответствия определяется путем построения линий по касательной к вертлужной впадине, продольной осью шейки кости. У детей старшего возраста показатель – 85-90%.
- Степень покрытия определяется по линии, опущенной вниз от латеральной части крыши. Для оценки требуется визуализация расположения головки бедра. У детей 6 лет верхняя часть бедренной кости покрывается на ¾.
- Симптом Омбредана — для выявления диспластических изменений у детей. Если провести перпендикуляр от наружной части вертлужной впадины и соединить горизонтальной линией у-образные хрящи, то в норме точки окостенения располагаются в нижне-внутреннем квадранте.
- Центрация головки бедра определяется продолжением оси шейки бедренной кости на крышу впадины. В норме линия находится на границе между наружной и передне-средней частью. Показатель позволяет выявить переднюю или заднюю децентрацию (вывихи, подвывихи).
- Поправки на приведение, отведение изучаются путем проведения линий, которые соединяют оси бедренных костей с горизонталями по шейке. Коррекция продольной оси шейки бедра проводится на угол, полученный при сравнении перпендикуляра диафиза с полученным перпендикулярно.
- Величина физиологического дефицита — наличие или отсутствие ядер окостенения, которые должны быть по возрастным особенностям.
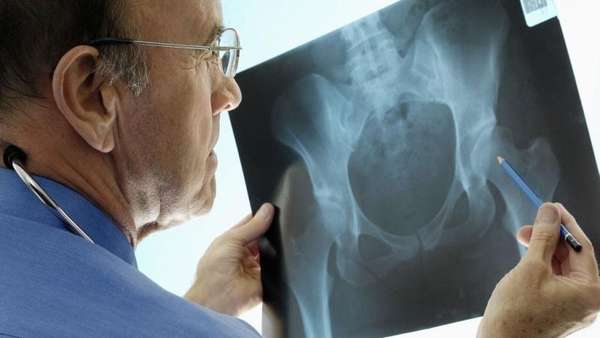
Рентгенолог анализирует данные, сравнивает полученное фото со снимком здорового тазобедренного сустава и выявляет отклонения или отсутствие патологии.
Нормой для взрослых считается:
- расположение головки бедра относительно впадины тазовой кости — если от ее края опустить перпендикулярную прямую и головка будет проецироваться внутрь, состояние расценивается как нормальное,
- ровные контуры головки кости бедра —, в месте прикрепления круглой связки визуализируется небольшая впадина,
- рассматривается ширина суставной щели. Если провести рентгенографию с отведением бедра, расстояние между головкой бедренной кости и дном впадины тазовой кости должно быть везде одинаковым,
- при измерении угла вертикального наклона вертлужной впадины его величина должна быть равна 42˚,
- величина шеечно-диафизарного угла у здорового человека равна 126˚,
- размер угла вертикального соответствия находится в пределах 70˚-90˚,
- угол Виберга (степень развития крыши впадины и центрация головки бедра в ней) — не более 20˚.
Норма угла у детей 1 года жизни для девочек — 20°, мальчиков —18,4°, в 5-летнем возрасте – <,15°. Увеличение угла наклона говорит об отставании окостенения, и показывает степень суставной дисплазии. В диагностике дисплазии показатель h – расстояние от горизонтальной черты до середины бедра. В норме h=9-12 мм. Уменьшение величины указывает на дисплазию. Величина d – расстояние от дна вертлужной впадины до h. В норме на снимке она 15 мм.
Сравнивая показатели нормы с полученными, рентгенолог диагностирует:
- развитие коксартроза — при истончении хряща головки бедренной кости,
- перелом при визуализации отломков костей,
- смещение суставов,
- остеоартроз — видны наросты на костной ткани,
- разреженность костной ткани и ее истончение при остеопорозе,
- асептический некроз, характеризующийся наличием очагов остеосклероза,
- дисплазию,
- артрит,
- опухоли, определяемые по характерным затемнениям на снимке.
Альтернатива рентгену
В качестве альтернативы рентгенографии врач может назначить:
- УЗИ —, быстрый и безвредный метод, не требующий подготовки,
- магнитно-резонансную томографию — обеспечивает хорошее качество изображения, высокую точность выявления, особенно поражений мышц, связок, наличие выпота в полости сустава,
- компьютерную томографию— создает трехмерную модель исследуемой области высокого качества,
- артроскопию тазобедренного сустава — с целью диагностики и лечения. Позволяет осмотреть полость сустава с помощью артроскопа и провести необходимые манипуляции. Как любая инвазивная процедура, может иметь множество осложнений.
Костные патологии у маленьких детей выявляют с применением УЗИ, так как данное исследование считается щадящим. Если ультразвуковое исследование не было произведено в роддоме, то необходимо его сделать в первый месяц жизни ребенка для выявления/исключения дисплазии. Рентген ребенку можно сделать в возрасте трех месяцев, если есть факторы риска или была проведена ранняя диагностика дисплазии до 1-месячного возраста.
Важно! Появление новых, более современных и высокотехнологичных методов исследования не исключает применение метода рентгенографии как быстрой и доступной диагностики заболеваний.
Заключение
При проблемах с тазобедренным суставом рентген проводят в обязательном порядке для установления причины патологии. Процедуру следует проходить не чаще чем раз в полгода. Рентгенографию маленьким детям поводят с минимальными дозами излучения и строго по показаниям.
Несмотря на наличие новых методов диагностики, рентген тазобедренного сустава до сих пор остается популярным исследованием. В некоторых случаях, несмотря на противопоказания, без него не обойтись.
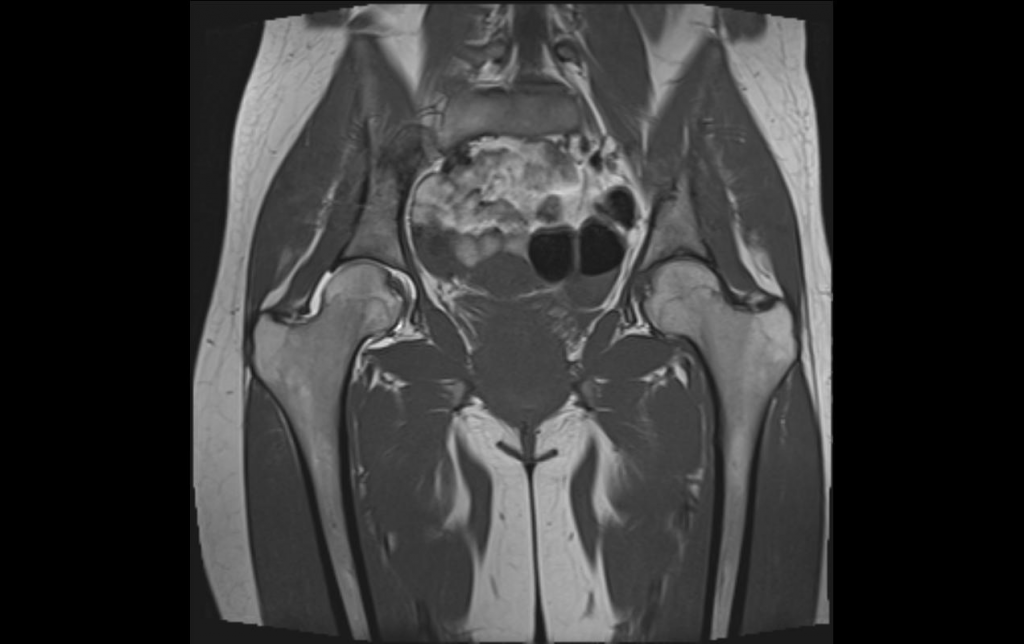
- Что показывает МРТ тазобедренного сустава
- Показания
- Противопоказания
- Подготовка к обследованию
- Как проводится процедура
- Расшифровка результатов
- Как часто можно делать
- Стоимость процедуры
МРТ тазобедренного сустава – это высокотехнологичный метод диагностики заболеваний и травм, который дает исчерпывающую информацию о состоянии костей, суставных хрящей и окружающих сустав мягких тканей.
Современные томографы способны получать детальные изображения в разных плоскостях и с разной степенью увеличения. Благодаря этому МРТ тазобедренных суставов позволяет распознать имеющуюся патологию лучше, чем другие диагностические методы.
Что показывает МРТ тазобедренного сустава
На снимках, полученных во время выполнения обследования можно увидеть:
- дисплазию тазобедренного сустава (недоразвитие отдельных структур сустава);
- остеохондропатию (болезнь Кальве-Пертеса);
- повреждения тазобедренного сустава: переломы и трещины костей, надрывы и разрывы сухожилий и связок, гематомы и проч.;
- воспалительные процессы в тканях: бурситы (воспаление суставной сумки), тендиниты (воспаление сухожилий), абсцессы, остеомиелит (гнойное расплавление костей);
- аваскулярный остеонекроз (омертвение головки бедра в результате нарушения кровоснабжения);
- доброкачественные и злокачественные опухоли сустава и окружающих его мягких тканей;
- защемление нервов;
- дегенеративно-дистрофические процессы в суставе (артроз);
- наличие протеза сустава.

Показания для проведения МРТ тазобедренного сустава
Получить направление на обследование можно в следующих случаях:
- хронические боли в суставе, которые не проходят после проведенного лечения;
- дисплазия тазобедренного сустава;
- изменения, выявленные во время проведения рентгена, для распознавания которых недостаточно информации;
- появление объемных образований в области сустава;
- травмы сустава;
- подозрение на остеомиелит;
- ревматические заболевания тазобедренных суставов (системная красная волчанка, ревматоидный артрит);
- инфекционный артрит (болезнь Рейтера, хламидийный артрит);
- снижение амплитуды движения в суставе, блокировка сустава;
- артроз;
- тендинит, абсцесс или бурсит;
- контроль состояния протеза тазобедренного сустава после операции.
Повторные исследования часто назначаются для того, чтобы оценить изменения в течении патологического процесса со временем или под влиянием лечения.
Противопоказания для МРТ тазобедренных суставов
Абсолютных противопоказаний для проведения обследования всего два:
- наличие любых металлических инородных тел за исключением медицинских изделий из титана (протезов суставов, пластин, шурупов, спиц, пирсинга, сосудистых клипс и проч.);
- имплантированные электронные устройства (инсулиновые помпы, кардиостимулятор и проч.).
К числу относительных противопоказаний относятся:
- клаустрофобия;
- наличие избыточного веса у пациента (в зависимости от типа аппарата и его конструктивных особенностей обследовать можно пациентов с весом до 150-200 кг);
- детский возраст до 5 лет;
- первый триместр беременности;
- эпилепсия;
- гиперкинезы (непроизвольные подергивания тела);
- интенсивный болевой синдром, из-за которого пациенту сложно будет сохранять неподвижность в течение длительного времени.
Не рекомендуется проведение МРТ с контрастным усилением следующим категориям лиц:
- беременным и кормящим женщинам;
- пациентам с почечной недостаточностью;
- пациентам, у которых в прошлом была отмечена непереносимость препаратов для контрастирования.
Подготовка к МРТ тазобедренных суставов
Специальной подготовки к проведению процедуры не требуется. Если МР томография будет проводиться без контрастирования, то в день процедуры можно есть и пить как обычно, принимать лекарственные препараты по назначенной врачом схеме.
Если планируется введение контраста, то врач может рекомендовать пациенту воздержаться от приема пищи в течение 8 часов до начала процедуры. Это поможет избежать появления тошноты и рвоты в ответ на внутривенное введение контрастирующего препарата.
С собой желательно взять результаты проведенных ранее исследований и заключения врачей, если такие имеются.
Пациентам, страдающим клаустрофобией, рекомендуется принять успокоительный препарат. Маленьким деткам, которые не могут в течение нужного времени сохранять неподвижность, необходимо будет заблаговременно в сопровождении родителей посетить врача-анестезиолога и решить вопрос касательно вида наркоза.
Как делают МРТ тазобедренного сустава
Подготовка к процедуре занимает порядка 15-20 минут. Это время необходимо будет для того, чтобы оформить необходимые документы в регистратуре, переодеться и оставить ценные вещи и электронику в раздевалке.
Перед процедурой можно и не переодеваться, если собственная одежда пациента достаточно свободная и не имеет металлических застежек и украшений. С собой в кабинет томографии нельзя брать часы, пластиковые банковские карты, телефоны, планшеты, электронные книги и прочую электронику, которая может быть повреждена мощным электромагнитным полем томографа.
Если планируется проведение МРТ тазобедренных суставов с контрастированием, то препарат на основе гадолиния вводят в вену по специальному пластиковому катетеру. Катетер может оставаться в руке пациента в течение всей процедуры на тот случай, если введение контраста необходимо будет осуществлять повторно или непрерывно.

Пациента размещают на специальном выдвижном столе томографа в положении лежа на спине. Для защиты органов слуха предлагают использовать беруши или наушники. Внутри томографа тепло и светло. Для связи с медперсоналом можно использовать двустороннюю голосовую связь.
Все то время, пока идет обследование, необходимо сохранять полную неподвижность. От этого зависит качество полученных снимков.
Расшифровка полученных результатов
Полученные во время выполнения МРТ снимки расшифровывает врач-рентгенолог или врач функциональной диагностики. По времени расшифровка занимает от 1 до 3 часов. В итоге, после процедуры пациент получает на руки снимки, их описание и заключение врача. Снимки можно получить в виде файлов на любом цифровом носителе информации или распечатанными на пленке или бумаге. Заключение выдается пациенту на бумажном носителе, заверенное подписью и печатью врача. Также заключение вместе со снимками может быть отправлено пациенту на электронный ящик.
Как часто можно делать МРТ тазобедренного сустава
В настоящее время нет ограничений на количество и кратность проведения процедур МРТ. Не ограничен также и объем обследования. Метод не предполагает использования рентгеновского излучения либо других вредных воздействий на организм человека, поэтому процедура обследования безопасна для пациента при соблюдении имеющихся противопоказаний. МРТ тазобедренных суставов можно делать столько раз, сколько это необходимо для постановки диагноза, контроля за течением патологического процесса и эффективностью лечения.
При съемке тучных людей производят компрессию мягких тканей живота с помощью широкого пояса.
Пучок рентгеновского излучения направляют на точку пересечения линии, соединяющей верхние передние подвздошные ости со срединной линией. Фокусное расстояние — 100 см (рис. 382).
При необходимости может быть выполнен снимок одной тазовой кости в прямой задней проекции. Для того, чтобы крыло подвздошной кости было параллельно кассете, противоположную сторону приподнимают на 15—20°, подкладывая под нее мешочки с песком для фиксации. В этих случаях используют кассету размером 24X30 см, располагая ее в кассетодержателе
в продольном положении.
Пучок рентгеновского излучения направляют отвесно на центр крыла подвздошной кости.
Информативность снимка. На снимке таза в прямой задней проекции хорошо видны обе тазовые кости, включающие подвздошную, лобковую и седалищную кости, а также нижние поясничные позвонки, крестец, копчик и тазобедренные суставы.
Выявляются крестцово-подвздошные суставы и лобковое сращение (рис. 383, 384). .png)
На рентгенограмме одной тазовой кости в прямой задней проекции видны те же анатомические образования, что и на обзорном снимке таза.
Однако эта рентгенограмма дает возможность лучше выявить структуру крыла подвздошной кости без проекционных искажений.
Критерием правильности укладки при обзорной рентгенографии таза является симметричность изображения: лобковое сращение соответствует срединной линии, размеры и конфигурация запирательных отверстий одинаковые с обеих сторон.
СНИМОК КРЫЛА ПОДВЗДОШНОЙ КОСТИ В КОСОЙ ПРОЕКЦИИ
Назначение снимка. Снимок предназначен для изучения передней и задней поверхности крыла подвздошной кости. При переломах крыла снимок дает возможность выявить направление смещения отломков. При новообразованиях позволяет уточнить локализацию и степень разрушения подвздошных костей. Снимок в данной проекции более информативен, чем снимок таза в боковой проекции, когда обе тазовые кости проекционно наслаиваются друг на друга, и удается лишь ориентировочно и далеко не на всем протяжении проследить их контуры. Ввиду большого массива мягких тканей по ходу пучка рентгеновского излучения при выполнении снимка таза в боковой проекции качество получаемого снимка, как правило, низкое и в практической работе этот снимок почти не применяется,
.png)
СНИМКИ ЛОБКОВОГО СИМФИЗА В ПРЯМОЙ ПРОЕКЦИИ
Назначение снимков. Снимки лобкового симфиза в прямой проекции выполняют при травматических повреждениях таза с целью выявления перелома лобковой дуги и нарушений соотношений в лобковом симфизе.
Лобковый симфиз более четко определяется на рентгенограммах, произведенных в прямой передней проекции, так как в таких случаях он ближе прилежит к пленке.
При невозможности уложить больного на живот, производят рентгенограмму лобкового симфиза в прямой задней проекции.
.png)
СНИМОК ЛОБКОВОГО СИМФИЗА В АКСИАЛЬНОЙ ПРОЕКЦИИ
Назначение снимка. Снимок применяют для выявления смещения в области лобкового симфиза в переднезаднем направлении при переломах таза, главным образом в тех случаях, когда снимки в прямой проекции оказываются малоинформативными.
Укладка больного для выполнения снимка. Больной сидит на столе.
Срединная плоскость тела перпендикулярна плоскости стола и соответствует его средней линии. Ноги свешены с короткого конца стола, слегка раздвинуты, стопы ротированы внутрь, упираются на подставку. Туловище отклонено кзади. Руки отведены назад, вытянуты, упираются в поверхность стола позади туловища. Кассета размером 18x24 см находится в кассетодержателе в поперечном положении. Передний край ее на 7—8 см выступает вперед от симфиза.
Пучок рентгеновского излучения направляют отвесно через лобковый симфиз на центр кассеты. Фокусное расстояние—100 см (рис. 391, а, б, в), .png)
Информативность снимка. На снимке определяются передние и задние поверхности лобковых и седалищных костей, проекционно наслаивающиеся друг на друга.
Хорошо видна вертикальная полоса просветления, ограниченная внутренними поверхностями вертикальных ветвей лобковых костей, обусловленная лобковым симфизом (рис. 392). .png)
Критерием правильности укладки являются симметричность изображения, раздельное отображение передней и задней поверхностей ветвей лобковой и седалищной костей.
УКЛАДКИ ДЛЯ РЕНТГЕНОГРАФИИ ТАЗОБЕДРЕННОГО СУСТАВА
СНИМКИ ТАЗОБЕДРЕННОГО СУСТАВА В ПРЯМОЙ ПРОЕКЦИИ
Назначение снимков. Выполнение снимков тазобедренных суставов в прямой проекции показано при различных заболеваниях сустава: воспалительных, в том числе туберкулезных поражениях; дегенеративнодистрофических, аномалиях развития и др., а также при травмах.
Укладка больного для выполнения снимков. Существует несколько вариантов укладки для снимка тазобедренного сустава в прямой проекции: рентгенография одного тазобедренного сустава и сравнительная рентгенография обоих тазобедренных суставов на одной пленке, что чаще всего делают детям для сопоставления ширины суставной щели и положения головки бедренной кости с той и другой стороны.
Фокусное расстояние — 100 см (рис. 393, а, б).
2. Для сравнительной рентгенографии обоих тазобедренных суставов в прямой проекции.больного укладывают так же, как и для обзорного снимка таза, но при этом обе нижние конечности симметрично ротируют внутрь на 10—20°. В заданном положении стопы фиксируют мешочками с песком, накладывая их сверху на область голеностопных суставов. Снимки производят с обязательной защитой гонад <рис. 394).
3. В тех случаях, когда ротация бедра невозможна, с целью получения изображения шейки бедренной кости без проекционных искажений рентгенографию тазобедренного сустава выполняют в прямой передней проекции. При этом больной лежит на животе. Противоположная половина таза приподнята на 15—20°, под нее для фиксации подложены мешочки с песком или валики. Проекция головки тазобедренного сустава соответствует середине кассеты, на нее отвесно и направляют пучок рентгеновского излучения (рис. 395). .png)
4. При сгибательной контрактуре в тазобедренном суставе снимок в прямой проекции выполняют в условиях полусидячего положения больного. Руки отведены назад и упираются ладонями в поверхность стола позади туловища. Ноги выпрямлены в коленных суставах, протянуты вдоль снимочного стола. Расположение кассеты и центрация пучка рентгеновского излучения такие же, как и при выполнении обычного снимка тазобедренного сустава в прямой проекции (рис. 396),
Информативность снимков. На снимке тазобедренного сустава в прямой проекции определяются тело подвздошной кости, полулунная поверхность вертлужной впадины, головка бедренной кости, рентгеновская суставная щель тазобедренного сустава, шейка бедренной кости, большой и малый вертелы и межвертельный гребень. Хорошо видна своеобразная костная структура как в области тела подвздошной кости, так и в области шейки бедренной кости, где костные балки имеют веерообразное направление. Ниже вертелов видны контуры медиальной и латеральной поверхностей диафиза бедра, корковое вещество и мозговая полость (рис. 397).
.png)
СНИМКИ ТАЗОБЕДРЕННОГО СУСТАВА В БОКОВОЙ ПРОЕКЦИИ
Назначение снимков. Снимки предназначены для отображения передней и задней поверхности головки бедренной кости, частично шейки, большого вертела и верхнего отдела диафиза бедра.
1. Рентгенография тазобедренного сустава в боковой проекции с отведением бедра. Больной лежит на спине. Исследуемую конечность сгибают в коленном суставе под углом 90°, максимально отводят в тазобедренном суставе в сторону. Бедро и голень наружной поверхностью прилежат к столу. Стопа подошвой касается внутренней поверхности коленного сустава противоположной конечности. Для более плотного прилегания бедра снимаемой конечности к плоскости стола противоположную сторону таза несколько приподнимают (на 10—15°), под нее подкладывают мешочки с песком или ватные валики. Кассету размером 24 х 30 см помещают в кассетодержателе таким образом, чтобы средняя продольная линия ее соответствовала направлению диафиза бедренной кости, а центр кассеты соответствовал проекции головки бедренной кости, на которую отвесно и направляют пучок рентгеновского излучения (рис. 398, а, б).
2. Рентгенография тазобедренного сустава в боковой проекции без отведения конечности производится в тех случаях, когда изменять положение конечности не рекомендуется (в случаях подозрения на перелом шейки бедра) или когда отведение в тазобедренном суставе невозможно в связи с различными заболеваниями сустава. Укладка может быть осуществлена двумя способами: а) больной лежит на спине. Исследуемая конечность вытянута, сагиттальная плоскость стопы перпендикулярна плоскости стола (стопа не отклонена ни кнутри, ни кнаружи). Противоположная конечность согнута в тазобедренном и коленном суставах под прямым углом, стопа лежит на специальной высокой подставке. Кассету располагают перпендикулярно плоскости стола у наружной поверхности исследуемого бедра таким образом, чтобы плоскость ее находилась под углом 40—50° к диафизу бедренной кости. При этом плоскость кассеты устанавливается параллельно плоскости шейки бедра. Верхним коротким ребром
кассета упирается в мягкие ткани области гребня подвздошной кости.
Кассету в заданном положении удерживает сам больной. Середине кассеты должен соответствовать большой вертел. В некоторых случаях проекция большого вертела оказывается расположенной ниже уровня центра кассеты. Тогда таз больного приподнимают на плоской подставке или поролоновых прокладках до необходимого уровня. Пучок рентгеновского излучения направляют со стороны внутренней поверхности бедра в горизонтальной плоскости латерально и вверх под углом 35—40° к плоскости диафиза бедра через шейку перпендикулярно плоскости кассеты в ее центр. Необходимо использовать неподвижную отсеивающую решетку.
Фокусное расстояние — 60—80 см (рис. 399, а, 6); б) больной лежит на спине. Кассета размером 24 х 30 см установлена вертикально с упором на длинное ребро вплотную к внутренней поверхности бедра. Короткое ребро кассеты упирается в область паха. Пучок рентгеновского излучения направляют в горизонтальной плоскости сверху и снаружи под углом 30° к срединной сагиттальной плоскости в центр кассеты. Необходимо использовать неподвижную отсеивающую решетку (рис. 400, а, б). .png)
середину расстояния между седалищным бугром и верхней задней остью подвздошной кости вышележащей стороны соответственно центру кассеты (рис. 401).
Читайте также:


