Статистика по заболеваниям тазобедренного сустава
Наиболее диагностируемая группа заболеваний сегодня - это заболевания суставов. По данным статистики ВОЗ (Всемирной Организации Здравоохранения), болезни суставов находятся на третьем месте по распространенности после болезней систем кровообращения и пищеварения. Согласно исследованиям, различные поражения суставов встречаются у каждого четвертого жителя России. А среди людей старше 60 лет на боли в суставах жалуются 97% человек.
Кроме того болезни суставов могут провоцироваться различными инфекциями и недолеченными травмами.
Все заболевания суставов можно разделить на несколько основных форм:
• воспалительные (артриты);
• дегенеративно-дистрофические (артрозы);
• артралгии (боли в суставах)
Для каждой группы недугов характерны свои признаки, но у большинства симптоматика очень похожа:
• Болевые ощущения в суставах – самый распространенный симптом, который сигнализирует о наличии проблем;
• Боль в суставах ночью. Если боль в суставах настолько сильна, что влияет на качество сна и заставляет вас просыпаться среди ночи, то это признак остеоартроза.
• Скованность суставов после сна, которая появляется после ночного сна или долгого бездействия, например, после просмотра фильма, является признаком ревматоидного артрита.
• Внезапная боль в большом пальце ноги сигнализирует, скорее всего, о приступе подагры, – распространенной формы артрита.
• Боль в коленях при подъеме по лестнице и, особенно, при спускании вниз, свидетельствует о наличии остеоартроза. Это состояние усугубляется, если у человека есть лишний вес, т.к. нагрузка на больные суставы возрастает.
• Состояние, похожее на грипп, сочетающееся со скованностью и болью в суставах, может указывать на ревматоидный артрит, который относится к системным воспалительным заболеваниям, когда в процесс воспаления вовлекается весь организм.
• Если Вы не можете вставить ключ в замок, нитку в иголку или застегнуть рубашку, то, как правило, это связано с ревматоидным артритом, который поражает мелкие суставы и делает пальцы рук малоподвижными.
Если Вы заметили у себя хотя бы один из вышеперечисленных признаков, то это серьезный повод обратиться к врачу, так как ранняя диагностика дает пациенту больше шансов на полное выздоровление.
Основные методы лечения заболеваний суставов.
В зависимости от вида патологии, возраста пациента и тяжести течения заболевания методы лечения могут сильно различаться. Поэтому назначить грамотное лечение может только врач после полного обследования пациента. Традиционно все методы разделяют на терапевтические (консервативные) средства, хирургическое вмешательство и альтернативные способы лечения.
Консервативные методы
Лечить при помощи терапевтических средств можно практически все поражения опорно-двигательного аппарата. В зависимости от направленности действия используемые препараты разделяются на две группы:
• Этиотропные – то есть воздействующие на причину заболевания. Например, при инфекционной природе артрита назначают антибиотики, а при аутоиммунных реакциях – стероидные гормоны.
• Симптоматические – устраняющие признаки болезни. Среди них наибольшее значение имеют противовоспалительные средства, которые уменьшают болевые ощущения и замедляют процессы воспаления.
Помимо медикаментов, консервативные средства включают физиотерапевтические процедуры, массаж, лечебную физкультуру и другие способы.
Хирургическое вмешательство
При неэффективности терапевтических средств или в случаях, когда заболевание приобрело тяжелые формы, могут помочь хирургические методы лечения болезни суставов. Операции могут выполняться и для устранения тягостных симптомов, чтобы облегчить страдания пациента и повысить качество его жизни. Наибольшее значение имеют артропластика (восстановление двигательной функции) и артродез (фиксация в заданном положении). В период обострения довольно часто производят обездвиживание с использование шины или тугой повязки. В тяжелых ситуациях выполняют операции по замене сустава на искусственный, то есть, прибегают к протезированию.
К альтернативным способам лечения относится клеточная терапия - лечение мезенхимальными стволовыми клетками.
Этот вид лечения может быть комплексным и включать как внутривенные введения мезенхимальных стволовых клеток, так и локальные инъекции в полость страдающих суставов. Также внутрисуставные инъекции мезенхимальных стволовых клеток можно применять отдельно. Это делается, как правило, в тех случаях, когда поражение суставов не сопровождается системной патологией и носит локальный характер – например, при посттравматических артрозах или при любом поражении одного или нескольких суставов в начальной стадии развития патологического процесса.
Введение стволовых клеток помогает бороться с патологическими изменениями тканей суставов, инициируя и стимулируя замену поврежденных суставных тканей здоровыми и полнофункциональными, а также способствуя уменьшению проявлений патологического процесса и улучшению качества жизни пациента.
Как правило, показаниями к назначению этого вида лечения являются многие воспалительные и дегенеративные заболевания суставов (артрит, артроз, остеохондроз, подагра, остеоартроз и др.), посттравматические поражения суставов, а также стремление к сокращению сроков и повышению качества реабилитации спортсменов в спортивной медицине.
Процедура лечения мезенхимальными стволовыми клетками довольно проста: у пациента под местной анестезией производится забор небольшого количества жировой ткани из околопупочной области. В дальнейшем из этой ткани выделяются мезенхимальные стволовые клетки, которые культивируются до определенного объема и вводятся пациенту внутривенно и в виде инъекций в полость сустава. Если терапия включает только внутрисуставные инъекции, то мезенхимальные стволовые клетки вводятся в полость поврежденного сустава без культивирования.
Внутрисуставные инъекции мезенхимальных стволовых клеток можно применять самостоятельно или сочетать их с медикаментозными средствами и восстановительными процедурами.
Терапия стволовыми клетками безопасна и исключает развитие аллергических реакций и других побочных эффектов.
В результате лечения с помощью стволовых клеток снижается выраженность воспалительных и дегенеративных процессов, болезненных и дискомфортных ощущений в области суставов, а также повышается эффективность других методов, применяемых для лечения или реабилитации пациента.
Но какой бы способ лечения вы ни выбрали, помните, что болезнь лучше предупредить, чем лечить. Защитите свой организм, применяя несложные профилактические меры:
• Ведите физически активный образ жизни. При этом избегайте больших нагрузок и резких движений, которые могут привести к травмам или растяжениям.
• Избегайте длительного переохлаждения. Под влиянием холода мышцы напрягаются, что приводит к увеличению нагрузки на суставы.
• Следите за своим питанием. Сведите к минимуму потребление острой, жирной, жареной и консервированной пищи. Не злоупотребляйте углеводами. Зимой и весной обязательно принимайте витаминные и аминокислотные комплексы.
• Используйте ортопедические изделия – стельки, матрасы, корсеты и т.д. Благодаря им Вы сможете поддерживать Ваше тело в физиологически правильном положении во время сна и бодрствования. Они помогут добиться максимального комфорта при совершении привычных действий и снизить риск возникновения заболеваний суставов.
• Избавьтесь от вредных привычек.
При первых признаках боли обращайтесь за врачебной помощью. Своевременная консультация специалиста позволит избежать возникновения серьезных, тяжело поддающихся лечению заболеваний и их осложнений.
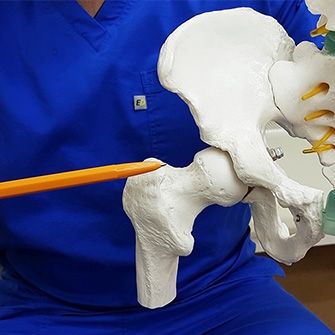
Артроз тазобедренного сустава ― болезнь, требующая незамедлительного лечения. В противном случае велик риск усиления болей в области бедра, коленей, паха, а также могут появиться скованность в движении, прихрамывание и другие симптомы.
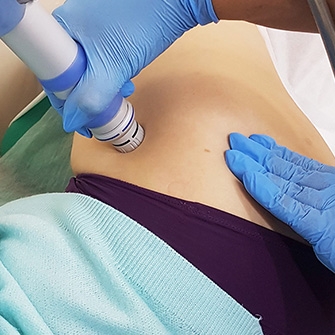
Процедуры ударно-волновой терапии призваны помочь разрушить солевые отложения, снять боль, повысить подвижность сустава.
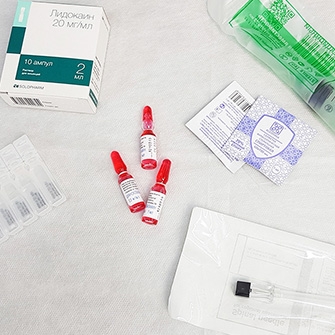
Внутрисуставное введение лекарственных препаратов может применяться при необходимости восстановить разрушенный хрящ сустава и выработку его смазки, простимулировать регенерацию тканей.
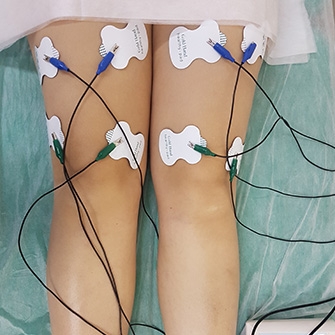
Для восстановления мышечного тонуса и нормализации кровообращения в проблемной области может использоваться электростимуляция — лечение посредством воздействия электрическими импульсами.
Введение лекарственных веществ непосредственно в патологический очаг может быть актуальным, если требуется добиться большего эффекта и оперативно снять боль.
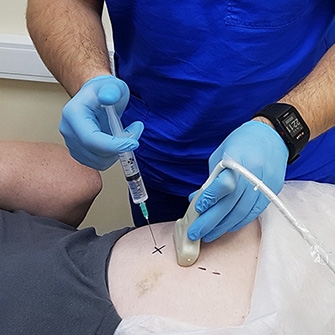
Внутрисуставное введение лекарственных препаратов — лечение посредством введения препарата в полость сустава непосредственно к поврежденному участку.
Боли и дискомфорт в тазобедренном суставе никогда не беспокоят здоровых людей — в сущности, можно прожить всю жизнь, не задумываясь о том, как работает это образование в нашем теле. Однако те, кому довелось столкнуться с артрозом тазобедренного сустава, невольно переходят в ранг экспертов и по строению сустава и по лечению заболевания — иначе надежд на хорошее самочувствие мало.
Что такое деформирующий артроз тазобедренного сустава и почему он возникает
Артроз тазобедренного сустава (известен также под названиями коксартроз и деформирующий остеоартроз тазобедренного сустава) — одна из наиболее часто диагностируемых патологий костно-мышечной системы. В России этот недуг является ведущей причиной нетрудоспособности у людей с болезнями суставов.
Обычно считается, что артроз тазобедренного сустава — возрастная проблема. Статистика подтверждает эту точку зрения: после 40 лет такой диагноз ставят одному из десяти, после 60 лет — одному из трех пациентов, а у тех, кому за 70, коксартроз выявляется в 80% случаев. Но нередко боли в бедре приводят в кабинет ортопеда и молодежь.
Так, среди причин остеоартроза тазобедренного сустава выделяют следующие наиболее значимые:
- врожденное нарушение развития (дисплазия) сустава, которое может никак себя не проявлять до зрелого возраста;
- преждевременное изнашивание суставов, возникающее вследствие интенсивных нагрузок у спортсменов или при ожирении;
- травмы и инфекции, затрагивающие опорно-двигательный аппарат;
- другие заболевания костно-мышечной системы, которые приводят к патологическому перераспределению нагрузки на суставы;
- нарушение кровоснабжения сустава (например, вследствие атеросклероза сосудов).
Врачи полагают, что к артрозу тазобедренного сустава ведет совокупность факторов, поэтому у людей с предрасположенностью к этой болезни патологический процесс возникает раньше, как и у больных ожирением, сахарным диабетом или ишемическим поражением сердца.
Первым признаком артроза является боль после физической нагрузки. Неприятные ощущения возникают как в паховой области, так в бедре и колене.
Для удобства диагностики врачи выделяют три степени коксартроза:
- 1 степень остеоартроза тазобедренного сустава выставляется при умеренных болевых проявлениях и отсутствии скованности в движениях. При рентгенографии заметно небольшое сужение суставной щели и единичные костные выросты, остеофиты. При условии адекватного лечения коксартроз 1 степени можно остановить, устранив симптомы заболевания.
- 2 степень коксартроза сопровождается появлением ноющей боли даже в состоянии покоя ноги. Движения в суставе затруднены: человек не может поднимать и отводить ногу вбок. Особенно ощутима боль при попытке разворачивать стопу выпрямленной ноги вправо и влево. Больной хромает, иногда в суставе слышен хруст. На рентгеновских снимках — деформация головки бедренной кости, многочисленные остеофиты и сужение суставной щели на треть. Лечебные меры позволяют приостановить ход болезни на долгие годы.
- При 3 степени коксартроза боль в суставе не стихает круглосуточно, развивается атрофия мышц бедра и ягодиц — все тело человека кажется перекошенным в сторону поражения. Рентген указывает на глубокую деформацию сустава и сужение просвета щели вплоть до полного соединения костных поверхностей. Терапевтический подход, как правило, не дает ощутимого эффекта — требуется замена сустава протезом.
Для диагностики деформирующего остеоартроза применяется как наружный осмотр, при котором доктор изучает подвижность ноги, оценивает походку и внешний вид больного, так и рентгенография. При сомнениях в правильности диагноза специалист дополнительно выписывает направление на магнитно-резонансную томографию (МРТ) тазобедренного сустава.
Борьба с коксартрозом требует привлечения разных методик: от лекарственных препаратов и лечебной физкультуры до курсов вытяжения сустава и операции, которую обычно назначают при безуспешных попытках обратить развитие болезни вспять.
Безоперационное лечение требует времени и финансовых затрат, но оно может улучшить качество жизни пациента и в долгосрочной перспективе – отменить потребность в хирургической операции. Первое, что выписывает ортопед больному с коксартрозом, — лекарства, снимающие боль и воспаление (нестероидные и стероидные противовоспалительные препараты, миорелаксанты). Для активизации кровоснабжения в области артроза и восстановления хрящевой ткани прописывают сосудорасширяющие лекарства и хондропротекторы. Кроме того, больному могут предложить современную методику стимуляции регенераторных процессов — плазмолифтинг, то есть инъекции компонентов крови пациента в патологический очаг. Эти меры наиболее эффективны при остеоартрозе тазобедренного сустава 1 и 2 степени тяжести.
Помимо таблеток, мазей и инъекций лечение коксартроза требует использования физиотерапии и кинезитерапии, а также коррекции диеты. Стратегия помощи, разработанная опытным ортопедом, позволяет людям с 1 и 2 степенью артроза тазобедренного сустава избежать эндопротезирования и ограничить потребность в лекарствах.
- Ударно-волновая терапия (УВТ) применяется в кардиологии, неврологии, ортопедии и спортивной медицине. Основа воздействия на организм — звуковые волны, обеспечивающие приток крови к нужному участку тела, что стимулирует процессы регенерации и ускоряет обмен веществ. Этот сравнительно новый метод уже показывает значительные результаты в лечении заболеваний опорно-двигательного аппарата и становится одним из самых популярных.
- Миостимуляция при коксартрозе направлена на восстановление работы мышц, ослабших из-за вынужденного ограничения движений в суставе.
- Фонофорез сочетает преимущества ультразвукового и лекарственного воздействия на тело: под влиянием прибора фармацевтический препарат в виде мази или крема эффективнее проникает сквозь кожные покровы к тазобедренному суставу.
- Озонотерапия снижает неприятные ощущения и активизирует рост хрящевой ткани благодаря свойствам озоно-кислородной смеси.
Требуется всем пациентам с коксартрозом, но наиболее важна для пациентов с ожирением. Похудение снижает нагрузку на воспаленный сустав и улучшает метаболизм. В комбинации с прочими консервативными методиками сбалансированное питание позволяет забыть о болевом синдроме и других проявлениях артроза тазобедренного сустава.
В эту группу входят процедуры, осуществляемые хирургом в условиях операционной. Все они, кроме пункции тазобедренного сустава, требуют госпитализации и многомесячного восстановительного периода. При коксартрозе 3 степени, когда консервативное лечение не приносит облегчения, только протезирование помогает избавить больного от дискомфорта и боли, вернув ему радость движения.
- Пункция (малоинвазивное вмешательство) подразумевает откачивание из полости сустава избыточной жидкости, что снимает боль и улучшает подвижность ноги. Может проводиться неоднократно, особенно при назначении стероидных препаратов.
- Артроскопический дебридмент подразумевает очистку внутренней поверхности сустава от фрагментов измененной хрящевой ткани и промывание его полости лечебным раствором для снятия воспаления. Эта операция проводится через несколько проколов, без вскрытия полости сустава.
- Околосуставная остеотомия — искусственный перелом бедренной кости с последующим ее сращиванием под другим углом, что позволяет снизить нагрузку на сустав. Такое вмешательство нельзя назвать панацеей — спустя 2–5 лет боль возвращается, однако в некоторых условиях, когда эндопротезирование невозможно, околосуставная остеотомия тазобедренного сустава — наилучшее решение проблемы коксартроза.
- Эндопротезирование означает полную замену сустава на протез, который может служить до 20-ти лет. Несмотря на сложность вмешательства, его хорошо переносят пациенты разных возрастов, готовые к активной реабилитации после операции. Хирурги отмечают, что важное условие успеха — предварительное лечение ожирения и использование методов кинезитерапии с целью восстановления силы мышц, окружающих сустав.
Профилактика остеоартроза тазобедренного сустава важна людям после 40 лет, спортсменам и родственникам людей с уже диагностированным коксартрозом или переломом шейки бедренной кости. Врачи рекомендуют группе риска следить за фигурой, беречься от травм (например, носить зимой обувь на нескользящей подошве) и регулярно заниматься фитнесом. При первых симптомах артроза тазобедренного сустава незамедлительно обращайтесь к ортопеду. Лечение заболевания нужно проходить у врача-специалиста, опытного и внимательного к любым изменениям в самочувствии пациента.
Поиск подходящей клиники при остеоартрозе важен не только с финансовой точки зрения. Конечно, грамотный врач подскажет, когда оправдано тратить деньги и время на консервативные методики, а в каких случаях операция станет оптимальным решением. Но медицинские центры, специализирующиеся на лечении суставов, еще имеют опыт и подходящее оборудование, чтобы индивидуально подойти к проблеме каждого больного — с учетом его возраста, жизненной позиции и сопутствующих заболеваний.
Лицензия на осуществление медицинской деятельности № ЛО-77-01-013822 от 27 января 2017 года, выдана Департаментом здравоохранения города Москвы.
Заболевание позвоночно-двигательных сегментов
Дегенеративно-дистрофические поражения ПДС (позвоночно-двигательных сегментов) – настоящая чума 21 века. Это наиболее распространенные хронические заболевания в мире.
Статистика ВОЗ свидетельствует : различными болезнями опорно-двигательного аппарата страдает 80% населения. Причем большинство – трудоспособного возраста: от 30 до 50 лет.
В Российской Федерации основная часть амбулаторного приема неврологов приходится на пациентов, у которых диагностируются те или иные патологии позвоночника и суставов [1].
Вертеброневрологические поражения получили почетное третье место по количеству больных в год, их обогнали только сердечнососудистые и онкологические патологии.
На международном уровне существует некоторая путаница в терминологии, и все же львиную долю вертеброневрологических поражений составляет заболевание, которое в отечественной классификации называется остеохондрозом [5].
В отличие от многих других патологий, болезни ОДА по мере развития городской культуры распространяются все больше. Согласно официальной статистике общая динамика болезней опорно-двигательного аппарата в России с конца 20 века возрастает с каждым десятилетием приблизительно на 30%.
Количество больных в разных странах разительно отличается, что можно рассматривать, как подтверждение гипотезы о значительном влиянии на состояние ОДА экологии, уровня здравоохранения, специфики профессиональной деятельности и ряда других факторов .
Российская Федерация
976
Данные таблицы нужно оценивать с поправкой на то, что количество обратившихся за помощью не равно числу больных. Нельзя исключать, что австрийцы более бдительно относятся к своему здоровью, чем, например, французы.
Установить же абсолютно точное количество человек, страдающими болезнями ОДА, попросту невозможно.
Заболевания ОДА редко служат причинами смертей, если только речь не идет о травмах и переломах . По этой причине ВОЗ не высчитывает процентное соотношение больных артрозом или остеопорозом.
Однако исследовательские институты отдельных стран собирают подобную статистику – довольно приблизительную. Например, российские специалисты отмечают, что собрать сведения о больных артритом непросто.
Многие люди игнорируют симптомы этого заболевания, считая их естественными в определенном возрасте.
Распространенность отдельных заболеваний ОДА
Заболевание
Страна
Количество зарегистрированных больных в год
Источник
США (313,9 млн. человек)
Россия (143 млн. человек)
Беневоленская Л. И., Бржезовский М. М. Эпидемиология ревматических болезней. – М.: Медицина, 1988. – 237 с
Евросоюз (506,8 млн. человек)
Эта цифра совпадает с официальными данными о темпах распространения заболеваний позвоночника и суставов. Процент больных в год приблизительно одинаковый для России и США – стран с совершенно разным климатом, системой медицинского обслуживания и т.д.
Травмы позвоночника – один из основных врагов опорно-двигательного аппарата. По данным ВОЗ в 2009 года в мире было зарегистрировано около 20-50 миллионов травм, приведших к различным проблемам ОДА или послуживших причинами инвалидности [4].
А вот наиболее актуальные данные за 2013 год свидетельствуют о том, что ежегодно от травм позвоночника страдает до 500 тысяч человек. То есть количество повреждений, вызванных травмами, сокращается – в развитых странах.
Согласно прогнозам все той же ВОЗ в державах с высоким уровнем дохода число болезней ОДА , вызванных травмами, должно достичь минимальной отметки приблизительно в 2030 г. Конечно, при условии, что сохранятся существующие тенденции.
Совершенно другая картина наблюдается, например, в Африке. 90% случаев травм во всем мире – результаты ДТП, падения и насилия. Но ВОЗ подсчитала: в Африке бесспорным лидером выступают дорожно-транспортные происшествия, а в развитых странах – падения.
Остаются еще 10% случаев нетравматических повреждений. За ними часто стоят такие патологии, как опухоли, спина Бифида и туберкулез.
Понять, насколько стремительно увеличивается число людей, страдающих болезнями позвоночника и суставов, можно, сравнив статистику советских времен и данные, опубликованные после 2000 года.
Так, 80-е гг. прошлого века в СССР среди заболеваний периферической нервной системы от 70 до 90% случаев приходилось на остеохондроз позвоночника. При численности населения в 300 млн. человек ежегодно под диспансерным наблюдением находилось 25 млн. пациентов с различными клиническими проявлениями остеохондроза .
В 2002 г. в РФ насчитывалось 14 млн. больных остеохондрозом – вроде бы меньше. Однако вместе с границами государства изменилась и численность населения. Если 25 млн. больных приходилось на общие 300 млн., то актуальные 14 млн. нужно соотносить уже с 143 млн. россиян.
Проще говоря, если в советское время остеохондроз диагностировался у 8% населения, то сейчас им страдает почти 10% россиян. А ведь нужно еще учесть, что значительному числу больных был присвоен другой классификационный код заболеваний.
Остеохондроз потерял в численности из-за путаницы в терминологии. В соответствии с приказом Министерства Здравоохранения отечественные медики перешли на Международную классификацию болезней десятого пересмотра (МКБ-10). В ней остеохондроз отнесен к группе дорсопатий [5].
Причина стремительного роста числа больных в развитых странах – изменение образа жизни . Газета La Repubblica опубликовала статью Элены Дузи, в которой итальянская исследовательница утверждает: то, что раньше помогало выжить, сегодня вредит человеку.
Особенности анатомии и метаболизма, помогавшие выживать в первобытном мире, при современном образе жизни превращаются в неудобство. Наш организм не создан для жизни между авто, любимым диваном и компьютером.
Эту гипотезу подтверждают также исследования влияния физических нагрузок на состояние костной массы при остеопорозе. Научные работники Университета Северной Калифорнии провели эксперимент, и выяснили, что периодические занятия спортом в течение 5 месяцев способны увеличить плотность костей при остеопорозе на 3,9% [2].
Анализируя результаты, американцы сослались на так называемый закон Вольфа. Он заключается в том, что кости реагируют на напряжение. Если каждый день прыгать на правой ноге, ее кости станут намного плотнее и крепче.
Уже через 2 недели разница между костями правой и левой ноги будет заметна на рентгеновском снимке [2]. Однако во все хороша мера: если нагрузка полезна для нашего опорно-двигательного аппарата , то перегрузка может сильно навредить.
Согласно современным представлениям остеоартроз (ОА) – это гетерогенная группа заболеваний различной этиологии со сходными биологическими, морфологическими и клиническими проявлениями, при которых в патологический процесс вовлекаются все структуры сустава: хрящ, субхондральная кость, связки, суставная капсула, синовиальная оболочка и периартикулярные мышцы [1].
По данным статистики, в Российской Федерации распространенность ОА за последние годы возросла на 48%, а ежегодная первичная заболеваемость – более чем на 20%, что связано с глобальным старением населения [2]. ОА встречается у каждого третьего пациента в возрасте от 45 до 64 лет и у 60–70% – старше 65 лет, при этом соотношение мужчин и женщин составляет 1:3, а при ОА тазобедренных суставов – 1:7 [3]. По данным ВОЗ, ОА коленных суставов находится на 4-м месте среди основных причин нетрудоспособности у женщин и на 8-м месте у мужчин.
Классификация
Различают первичный и вторичный ОА. Первичный, или идиопатический, ОА имеет 2 формы: локальную и генерализованную. Локальная форма характеризуется поражением 1-го или 2-х суставов (ОА суставов кистей, стоп, коленного, тазобедренного суставов, ОА позвоночника); для генерализованной формы (полиостеоартроз) характерно поражение 3-х и более суставов или группы суставов. Особые формы первичного генерализованного ОА – узловой и эрозивный ОА. Среди локальных форм наиболее часто встречаются ОА коленных (гонартроз) и тазобедренных (коксартроз) суставов.
Вторичный ОА развивается в результате травмы, врожденной дисплазии опорно-двигательного аппарата, эндокринных заболеваний (акромегалия, гиперпаратиреоз, сахарный диабет), метаболических нарушений (охроноз, гемохроматоз, подагра) и других заболеваний костей и суставов (ревматоидный артрит, инфекционные артриты, асептические некрозы костей).
Факторы риска
В настоящее время ОА рассматривается как мультифакториальное заболевание, развитию которого способствуют генетические, приобретенные и внешнесредовые факторы риска (табл. 1).
Таблица 1. Факторы риска ОА
| Генетические | Женский пол, дефекты (синдром Стиклера) и мутации (COL2A1) гена коллагена II типа, этническая принадлежность, другая наследственная патология костей и суставов |
| Приобретенные | Пожилой возраст, избыточная масса тела, снижение уровня женских половых гормонов, нарушения развития или приобретенные заболевания костей и суставов, хирургическое вмешательство на суставах |
| Факторы внешней среды | Профессиональные особенности и физические нагрузки на суставы, травма суставов, занятия спортом |
Большое значение в развитии ОА придается метаболическим нарушениям. Установлено, что метаболический синдром независимо от индекса массы тела (ИМТ) повышает риск развития тяжелого гонартроза, но не коксартроза, а уровень адипокинов в крови прямо коррелирует с развитием ОА кистей [4].
Патогенез
В развитии ОА ключевую роль играют нарушения метаболизма хряща, воспаление и изменения субхондральной кости. Воспалительный процесс затрагивает практически все структуры сустава с формированием хондрита, синовита и остеита. Хронический воспалительный процесс в синовиальной оболочке способствует изменению метаболизма хондроцитов и нарушению баланса между анаболическими и катаболическими процессами с преобладанием последних.
В основе нарушения метаболизма хряща лежат количественные и качественные изменения протеогликанов – белково-полисахаридных комплексов, обеспечивающих стабильность структуры коллагеновой сети, которая является основой хрящевого матрикса. При ОА концентрация протеогликанов снижается. Имеют значение активация матричных протеиназ (коллагеназы, фосфолипазы А2), гиперэкспрессия провоспалительных цитокинов (интерлейкин (ИЛ) -1, фактор некроза опухоли-α) и дефицит противовоспалительных цитокинов, например, трансформирующего фактора роста-β и ингибитора плазминогена-1, которые усиливают катаболические процессы в пораженном хряще [5]. Кроме того, цитокины способны тормозить синтез ингибиторов энзимов, что приводит к увеличению активности протеаз. Избыточное накопление ферментов в матриксе хряща запускает лизосомальный путь клеточного повреждения, разрушение коллагеновых волокон II типа и деградацию протеогликановых макромолекул, что ведет к дальнейшей деградации матрикса хряща.
Один из механизмов деструктивных процессов в суставах связан с гиперэкспрессией изоформы синтетазы оксида азота (NO) – фермента, регулирующего образование NO под действием ИЛ-1. Повышение уровня NO приводит к развитию резистентности хондроцитов к действию факторов роста, что подавляет синтез компонентов хрящевого матрикса, а также индуцирует апоптоз хондроцитов. Однако в настоящее время уделяется большое внимание состоянию субхондральной кости как фактору риска и прогрессирования ОА. Большую роль в патогенезе ОА отводят супероксидным радикалам, уменьшению синтеза синовиоцитами гиалуроновой кислоты, а также гиперпродукции простагландина Е2, который стимулирует активность остеобластов и индуцирует фибропластическую дегенерацию хряща [6].
Состояние хряща при ОА
Как известно, при ОА наиболее выраженные патоморфологические изменения происходят в хрящевом матриксе. Хрящ из прочного и эластичного превращается в сухой и тусклый с шероховатой поверхностью. Ранняя стадия ОА характеризуется набуханием и разволокнением коллагенового каркаса. Далее в хряще нарастают процессы деградации с разрушением протеогликанов протеазами, что приводит к истончению и размягчению хряща в местах максимальной нагрузки. На поздних стадиях происходит фрагментация хряща с образованием в нем вертикальных трещин. Местами хрящ обызвествляется. Растрескивание хряща приводит к его изъязвлению с обнажением подлежащей субхондральной кости и отделением фрагментов, которые поступают в полость сустава в виде детрита. При истонченном хрящевом покрове распределение давления между суставными поверхностями становится неравномерным. Это ведет к локальным перегрузкам, появлению участков остеосклероза, субхондральных кист и возникновению остеофитов [7].
Клиника
Основные клинические проявления ОА – это боль, деформация и тугоподвижность суставов. Боль носит неоднородный характер и имеет разнообразные механизмы возникновения:
При наличии синовита, помимо боли в суставе, отмечаются утренняя скованность, припухлость сустава и гипертермия над ним. По мере прогрессирования заболевания рецидивы синовита учащаются. Постепенно развиваются деформация и тугоподвижность суставов за счет развития фиброзно-склеротических и гипотрофических изменений периартикулярных тканей. При прогрессировании заболевания на снижение объема движений влияют сухожильно-мышечные контрактуры, остеофиты и нарушение конгруэнтности суставных поверхностей.
К основным факторам риска прогрессирования гонартроза относят хроническую микротравматизацию хряща, возраст пациентов, ожирение, избыточную нагрузку на суставы, врожденные или приобретенные дефекты опорно-двигательного аппарата, наследственную предрасположенность (узелки Гебердена встречаются в 2 раза чаще у матерей и в 3 раза чаще у сестер больного ОА), выраженный болевой синдром, рецидивирующий синовит коленных суставов.
Диагностика
Диагностика ОА основывается на классификационных критериях Американской коллегии ревматологов и базируется на оценке клинических проявлений, лабораторных и рентгенологических признаков поражения суставов в зависимости от локализации процесса.
Классификационные критерии ОА суставов кистей [8]
Боль или скованность в суставах кистей при наличии не менее 3-х из 4-х критериев:
1) костные разрастания 2-х и более суставов из 10 оцениваемых*;
2) менее 2-х припухших пястно-фаланговых суставов;
3) костные разрастания, включающие 2 и более дистальных межфаланговых суставов;
4) деформация 1-го и более суставов кисти из 10-ти оцениваемых*
* Второй и третий дистальные межфаланговые суставы, второй и третий проксимальные межфаланговые суставы и первый запястно-пястный сустав обеих кистей.
Чувствительность – 94%, специфичность – 87%.
Классификационные критерии ОА тазобедренных суставов [9]
Боль в тазобедренном суставе в течение большинства дней предыдущего месяца и не менее 2-х из следующих 3-х критериев:
1) СОЭ >20 мм/ч;
2) наличие остеофитов на рентгенограмме;
3) выявление сужения суставной щели на рентгенограмме.
Чувствительность – 89%, специфичность – 91%.
Классификационные критерии ОА коленных суставов
Боль в колене в течение большинства дней предыдущего месяца, наличие остеофитов на рентгенограмме плюс 1 из следующих 3-х критериев:
1) возраст >50 лет;
2) утренняя скованность 3) крепитация при активном движении. Чувствительность критериев – 91%, специфичность – 86%.
В соответствии с последними рекомендациями EULAR (2010) для диагностики ОА коленного сустава рекомендуется учитывать следующие критерии [10]:
Лечение
Комплексное лечение ОА на современном этапе требует комбинированного использования нефармакологических, фармакологических и, при необходимости, хирургических методов.
Немедикаментозная терапия включает обучение больных в ревмошколе, физические нагрузки (аэробные, плавание), коррекцию массы тела, применение специальных приспособлений, ортезов (наколенников, ортопедических стелек и др.). В качестве дополнительных методов терапии используют физиотерапию, иглорефлексотерапию, массаж, бальнеотерапию (сульфидные, радоновые ванны и т. д.).
Фармакотерапия включает применение симптоматических препаратов быстрого действия (анальгетиков, например парацетамола, нестероидных противовоспалительных препаратов (НПВП)) и симптоматических препаратов замедленного действия (СПЗД).
Для лечения ОА активно используют локальные (топические) средства, такие как НПВП, капсаицин, а также внутрисуставное введение глюкокортикоидов при развитии реактивного синовита.
В качестве анальгетического средства при слабом и умеренном болевом синдроме назначается парацетамол в суточной дозе до 4 г/сут, даже при отсутствии признаков воспаления. НПВП более эффективны, чем парацетамол, и показаны при ОА в случае его неэффективности, а также при наличии признаков воспаления. При назначении НПВП необходимо тщательно оценивать кардиоваскулярные и гастроинтестинальные факторы риска. Опиоидные анальгетики (трамадол) применяются коротким курсом при неэффективности и/или плохой переносимости НПВП: в первые дни – по 50 мг/сут с постепенным увеличением дозы до 200–300 мг/сут [1].
СПЗД (хондроитин сульфат (ХС) и глюкозамин) являются базисной терапией ОА, позволяющей замедлить прогрессирование заболевания. Данный эффект объясняется тем, что СПЗД способны стимулировать синтез хрящевого матрикса, тем самым угнетая его деструкцию. Показано, что адекватное количество ХС в хрящевой ткани жизненно необходимо для поддержания регенерации хрящевых поверхностей суставов при их повреждении. ХС – естественный глюкозамингликан, который расположен в экстрацеллюлярном матриксе суставного хряща, способен ингибировать свободные радикалы, угнетать активность ферментов, вызывающих поражение хрящевой ткани, а также участвовать в синтезе глюкозаминогликанов и увеличивать продукцию внутрисуставной жидкости.
Препаратом выбора для лечения ОА считается ХС, который по уровню безопасности вошел в пятерку препаратов, рекомендованных Европейской антиревматической лигой (EULAR, 2008). ХС отнесен к группе болезнь-модифицирующих препаратов для лечения ОА как препарат с потенциальным структурно-модифицирующим действием. В эту же группу включены и препараты, находящиеся на стадии доклинических исследований: ингибиторы аггреканазы, ликофенол (ингибитор циклооксигеназы (ЦОГ) и липооксигеназы-5), ЦОГ-2 ингибиторы, ингибитор синтетазы NO, ингибитор митоген-активирующего протеина, ингибиторы металлопротеиназ (матриксные металлопротеиназы (ММР), в т. ч. тканевый ингибитор MMP), стронция ранелат [11]. В свете недавно появившихся работ по возможному отрицательному влиянию глюкозамина на инсулинорезистентность [12] использование ХС является более предпочтительным у больных диабетической остеоартропатией.
В настоящее время в терапии ОА используют различные лекарственные формы ХС. Широкое применение нашел препарат Хондрогард, представляющий собой раствор ХС натрия для в/м применения. Хондрогард, как и другие препараты ХС, подавляет активность ферментов, вызывающих деградацию суставного хряща, стимулирует выработку хондроцитами протеогликанов, усиливает метаболические процессы в хряще и субхондральной кости.
Преимуществом в/м введения препарата ХС является быстрое всасывание в системный кровоток с накоплением в синовиальной жидкости через 15 мин, а в хрящевой ткани – через 30 мин. Максимальная концентрация ХС в суставном хряще достигается через 48 ч [13]. Кроме того, в/м способ введения ХС увеличивает биодоступность и долю нативных молекул в системном кровотоке, что приводит к повышению эффективности проводимой терапии и более быстрому развитию симптоматического эффекта [14].
Применяется Хондрогард в/м, по 100 мг через сутки. При хорошей переносимости с 4-й инъекции разовую дозу увеличивают до 200 мг. Курс лечения – 25–30 инъекций, повторный курс – через 6 мес. С осторожностью следует применять при склонности к кровоточивости, тромбофлебитах. Возможно усиление действия непрямых антикоагулянтов, антиагрегантов, фибринолитиков, что требует более частого контроля показателей свертываемости крови при совместном применении.
В ряде исследований были продемонстрированы высокая эффективность и безопасность препарата Хондрогард у больных с клинически выраженным гонартрозом и коксартрозом [14, 15]. На фоне лечения было выявлено значимое уменьшение боли, скованности, функциональной недостаточности суставов, а также индекса WOMAC [14]. Из побочных проявлений отмечены небольшие гематомы в месте введения препарата у 8 (11%) пациентов, кожный зуд и папулезная сыпь – у 4 (6%), болезненные уплотнения в месте инъекции – у 2 (3%); чувство жара после инъекции – у 1 (1%); тошнота, диарея – у 1 (1%) пациента [14]. Серьезные нежелательные явления отсутствовали. Ни в одном из проведенных клинических исследований не было выявлено каких-либо значимых побочных эффектов Хондрогарда, в т. ч. и при длительном применении.
Таким образом, новый отечественный препарат Хондрогард является доступным, эффективным и безопасным средством для базисной терапии больных ОА, в т. ч. с сопутствующими нарушениями углеводного обмена. Своевременное назначение препарата позволит улучшить ближайшие и отдаленные исходы, замедлить прогрессирование болезни.
Читайте также:


