Синдром квадратной мышцы бедра
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Синдром квадратной мышцы поясницы
В связи с тем, что в наше время все большее распространение получает сидячий образ жизни, у большинства людей так или иначе возникают проблемы со спиной и беспокоят боли в спине, особенно в пояснице. Боль в пояснице может быть обусловлена плохой посадкой, нарушенной осанкой, низкой физической активностью или другими факторами, и может быть в виде дискомфорта или же достаточно сильной. Одна из наиболее распространенных причин болей в пояснице является синдром квадратной мышцы поясницы. Квадратная мышца поясницы расположена в нижней части спины. Она соединяет ребра, позвоночник и тазовые кости и, когда она сокращается слишком много или слишком часто, это вызывает элевацию бедра, и боли в спине, бедрах и ягодицах. Квадратная мышца поясницы отвечает за наклон туловища, выпрямление туловища и стабильность нижней части спины. Поскольку квадратная мышца поясницы является частью мышц, отвечающих за движение позвоночника, повреждение этой мышцы может привести к ограничению подвижности и болям при выполнении различных движений.
Нередко трудно бывает определить, когда произошло перенапряжение мышцы. Иногда, боль может быть острой и достаточно сильной и в таких случаях пациент отмечает четкую связь с определенной травмой. В других случаях может быть стойкая боль в течение нескольких дней, без внешних очевидных причин. В тех случаях, когда есть напряжение квадратной мышцы поясницы, у пациентов могут быть спазмы или крампи и, несмотря на то, что это неприятные ощущения они говорят о том, что организм включает механизмы саморегуляции.
Как при любой травме мышц, при повреждении в квадратной мышце поясницы появляется воспаление и ощущение тепла в области мышцы. Объясняется это тем, что когда мышца напряжена, организм реагирует увеличением притока крови, тем самым, ускоряя процесс заживления.
Припухлость в области мышц является признаком того, что есть скопление жидкости в окружающих мышцу тканях, что еще больше подвергает мышцу повреждению и поэтому любые повреждения мышц, которые сопровождаются отеком, требуют внимательного подхода к лечению.
Причины
Причиной синдрома квадратной мышцы могут быть острые травмы, такие как подъем тяжестей, скручивание туловища при подъеме. Боль также может появиться при длительном нахождении спины в согнутом положении (например, при работе в огороде). Причиной синдрома может быть также разница в длине конечностей (когда одна нога короче другой), которая может быть как врожденной, так и приобретенной. Но наиболее часто синдром квадратной мышцы возникает вследствие длительных статических нагрузок. Очень характерно в этом случае развитие этого синдрома у людей, которые проводят большую часть времени за компьютером, так как квадратная мышца поясницы является одной из нескольких мышц, которые подвергаются перегрузке при обычном сидении.
Симптомы
Боль, обусловленная квадратной мышцей поясницы обычно ощущается в области гребня подвздошной кости и крестцово-подвздошных сочленений, а также в глубине верхних отделов ягодиц. Боль может также иррадиировать в нижнюю часть ягодицы и в область большого вертела. Боль может усиливаться после сна, когда пациент встает и начинает ходить. Болезненный спазм мышц при принятии туловищем вертикального положения является характерным для острого перенапряжения. В таких случаях кашель или чихание также могут быть болезненными, как и поворот в постели во время сна. Часто усиление происходит в утренние часы, даже при небольших движениях, после того как напряженные мышцы находились в сокращенном состоянии всю ночь. Пациенты часто сообщают, что болезненный спазм произошел после того, как они вышли из душа и потянулись за полотенцем, или когда произошло скручивание, поворот, наклон за чем - либо на кухне во время завтрака. Менее острое начало, с постепенным усилением боли, возникают у пациентов, которые сидят в течение длительного времени на работе, не вставая и не передвигаясь. Постуральная напряженность квадратной мышцы в связи с неправильным положением во время сна также может быть важным фактором, усугубляющим болевые проявления. Боль, связанная с синдромом квадратной мышцы, может также отмечаться в области нижней части спины, боль может быть в области бедер и ягодиц, в паху, в тазовой области, внизу передней части бедра.
Существуют симптомы, которые могут указывать, что есть и более серьезная причина болей:
- Онемение, покалывание в ногах или стопе.
- Постоянная боль, которая не уменьшается после отдыха.
- Постепенно усиливающиеся боли.
- Нарушение функции мочевого пузыря или кишечника.
- Боль, которая усиливается во время сна.
- Онемение в промежности.
- Утренняя скованность, которая длится более получаса после вставания.
- Потеря веса, ночная потливость или повышение температуры
При наличии таких симптомов необходимо обязательно обратиться за медицинской помощью.
Диагностика
Существует ряд заболеваний, которые могут приводить к мышечным спазмам.
По симптоматике схожими с таковыми при синдроме квадратной мышцы поясницы являются:
- Вертельный бурсит
- Компрессия корешка на уровне S1
- Остеохондроз
- Стеноз межпозвонковых отверстий
- Пояснично-крестцовый радикулит
- Синдром конского хвоста
- Болезнь Бехтерева
- Сколиоз
- Артроз
- Ревматоидный артрит
- Ослабленные мышцы живота
- Дивертикулез
- Эндометриоз
- Миома матки
- Выпадение матки
- Воспаление тазовых органов
- Инфекции почек
- Мочекаменная болезнь
- Инфекции мочевыводящих путей
Из-за схожей симптоматики необходимо, в первую очередь, исключить эти заболевания с использованием инструментальных (рентгенография, МРТ или КТ, УЗИ органов малого таза) и лабораторных методов исследования. После исключения другого возможного генеза болевого синдрома можно предположить наличие синдрома квадратной мышцы. Как правило, для диагностики этого синдрома достаточно физикального обследования. Отмечается болезненность при пальпации пораженной мышцы и усиление боли при повороте туловища и наличие болевых триггерных точек, особенно в области прикрепления к 12 ребру (пальпация этой области вызывает боль в квадратной мышце). Кроме того, характерно наличие латерального паравертебрального спазма.
Лечение
В тех случаях, когда есть четкая связь с определенной перегрузкой мышцы бывает достаточно покоя и применения холода на мышцу. Но нередко необходимо применение других методов лечения.
Физиотерапия. Современные физиотерапевтические методы такие как, например криотерапия или ХИЛТ терапия, помогают быстро снять мышечный спазм, воспаление мышцы.
Массаж и мануальная терапия позволяют снять мышечные блоки и улучшить кровообращение в мышце
ЛФК. Лечебная физкультура позволяет восстановить нормальный мышечный тонус и эластичность мышц и особенно эффективна, когда речь идет о синдроме, который возникает вследствие статических нагрузок.
Медикаментозное лечение. Возможен прием НПВС в течение короткого времени.
Инъекции в триггерные точки также широко используются при лечении синдрома квадратной мышцы.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Квадратная мышца поясницы является одним из источников болей в нижних отделах спины…

Боль в нижних отделах спины служит причиной значительных страданий и нарушения трудоспособности.
Каждый год около 10—15 % взрослого населения вынуждены прерывать трудовую деятельность из-за болей в спине. Врачи, умеющие выявлять ТГ при осмотре, считают квадратную мышцу поясницы наиболее частым миогенным источником болей в спине и отмечают, что квадратная мышца поясницы наиболее часто бывает причиной боли у военнослужащих, предъявляющих жалобы на мышечные боли.
Острое внезапное возникновение миофасциального болевого синдрома в квадратной мышце поясницы приводит к значительным и, зачастую, неотложным проблемам, например, при возникновении боли, когда человек встает утром с постели с переполненным мочевым пузырем, и вокруг нет никого, кто бы помог. Ситуация представляется трагической до тех пор, пока больной не сообразит, что до ванной комнаты можно добраться на четвереньках. Такая поза не требует стабилизации в поясничном отделе позвоночника, которую обеспечивает квадратная мышца поясницы.
Боль, отраженная от триггерной точки в квадратной мышце поясницы, становится постоянной, если длительно существующие факторы, ее обусловливающие, не выявляются и упускаются из внимания. Различные односторонние болевые паттерны — специфические зоны распространения, отмечаются в четырех областях мышцы. Боль, как правило, носит ноющий, тупой характер, однако, при движениях становится колющей или режущей. Зоны отраженной боли, особенно в области крестцово-подвздошного сустава и над большим вертелом бедренной кости, характеризуются также повышенной болезненностью при надавливании, из-за этой которой часто допускаются ошибки при диагностике, диагностируя локальное поражение.

Пациенты описывали молниеносную боль – удар или ощущение разряда электрического тока — боль, отраженную от глубоких триггерных точек в квадратной мышце поясницы, которая иррадиировала по передней поверхности бедра и распространялась в виде узкого пучка толщиной с палец к верхнебоковой части надколенника от передневерхних отделов подвздошной ости. При этом отсутствовал двигательный компонент.
Очень интенсивную отраженную боль, кратковременную, может вызвать сильное сокращение мышцы при стабилизации реберного каркаса во время кашля или чиханья. Квадратная мышца поясницы может быть источником люмбаго, боли в спине и поясничной миалгии. При этом боль может иррадиировать в область крестцово-подвздошного сустава, в бедро или ягодицу, в область большого вертела бедренной кости, в область живота, а также в паховую область. Возможны также ощущение тяжести в области бедер, жжение в голенях и стопах, судороги в икроножных мышцах. Кроме того, иногда боль иррадиирует по передней поверхности бедра, а также в яички и мошонку или по ходу седалищного нерва. Последнее происходит под влиянием сателлитных триггерных точек, появляющихся в околопозвоночных мышцах или в задних отделах малой ягодичной мышцы. При наличии хронических болей, обусловленных активными триггерными точками в квадратной мышце поясницы, пациентам приходится прилагать усилия, чтобы подавлять боль и оставаться активными, несмотря на мучения. Отмечается снижение их жизнестойкости и терпения. В этих случаях лечение, прежде всего, направляют на восполнение сил и восстановление активности. Для того, что бы облегчить боль, пациенты избегают положения лежа на боку или на спине.
Больные отмечают, огромное значение положения угла наклона вперед или назад в тазобедренных суставах относительно поясничного отдела позвоночника. В особенно тяжелых случаях, передвижение возможно только на четвереньках, а сидеть или стоять можно, лишь разгрузив поясницу от воздействия массы верхней половины тела, когда пациент опускается, держась руками за ручки кресла, или же, чтобы временно уменьшить интенсивность боли, располагает руки на бедрах и давит ими вниз. Временное облегчение может вызвать сдавливание или пощипывание кожи над квадратной мышцей поясницы. В острый период эффективным средством может быть правильное использование пояснично-крестцового корсета, который уменьшит нагрузку на квадратную мышцу поясницы, и что будет способствовать стабилизации поясничного отдела позвоночника. Нужно знать, что при длительном использовании корсета может усилиться возбудимость триггерных точек в квадратной мышце поясницы из-за иммобилизации мышцы.
Если иммобилизация продолжается в течение продолжительного времени — несколько недель и более, то это может привести к развитию мышечной слабости и предрасполагает к появлению триггерных точек.
Триггерные точки могут проецировать боль вниз по бедру, соответствуя области иннервации седалищного нерва, если они локализованы в малой ягодичной мышце в качестве сателлитных точек. Избавиться от миофасциальных триггерных точек можно методом периодического охлаждения и растягивания мышцы. Для того, чтобы обеспечить благоприятный эффект, больной должен находиться в расслабленном положении. Вращательные компоненты следует использовать, если растягивание, проводимое с помощью наклонов в стороны, не принесло облегчения. Более полное расслабление больного будет в положении лежа на боку . Для обкалывания миофасциальных триггерных точек, которые находятся в глубоких отделах квадратной мышцы поясницы, необходим правильно выбранный подход, а так же правильное, адекватное положение больного и достаточно длинная игла для того, чтобы достигнуть тригерной точки.
Лечение
Задачи лечения – найти и убрать триггерные точки в мышце, а также выявить и устранить причину их формирования. При длительно существующей или очень интенсивной боли сначала необходимо убрать или хотя бы уменьшить болевые ощущения пациента. Для этого используются обезболиваюшие, противовоспалительные препараты, вводимые, как правило, внутримышечно или внутривенно. Если длительный спазм мышцы вторично оказывает влияние на нервные структуры, необходимы витамины группы В. После уменьшения боли необходима мягкая мануальная терапия, а в дальнейшем – массаж. Так как проблемы квадратной мышцы поясницы очень часто провоцируются нарушениями в позвоночнике, чаще всего, в комплекс лечебных мероприятий входит аутогравитационное вытяжение позвоночника, что позволяет работать с причиной возникновения боли в мышце. Также спазм мышцы и связанная с ним боль могут быть уменьшены с помощью иглорефлексотерапии, электроанальгезии.

Лечение обязательно должно быть комплексным, то есть параллельно должны использоваться 3-4 разных метода воздействия на организм. Это необходимо потому, что ни один метод в отдельности не обладает, в полной мере, всеми необходимыми эффектами: обезболивание, обеспечение питания нервных корешков и окончаний, восстановление тонуса мышцы, нормализация подвижности позвонков и костей таза, нормализация кровоснабжения корешков спинного мозга, иннервирующих мышцу.
Корригирующие действия
Для исправления сколиоза поясничного отдела позвоночника необходимо ношение особой обуви для компенсации укорочения ноги, а также, подъем седалищной, ягодичной области при уменьшенных размерах одной половины таза.
Если у пациента укорочены плечи, то следует использовать специальные подушечки в дополнение к обычным горизонтальным подлокотникам у кресла, либо кресло с наклонными подлокотниками.
Если пациент совершает наклоны вперед и вниз, то ему следует избегать отклонений в стороны.
Пациентам необходимо выполнять особый комплекс упражнений, направленных на растяжение мышц.
Все права защищены законом об авторском праве. Никакая часть содержимого сайта не может быть использована, репродуцирована, передана любым электронным, копировальным или другим способом без предварительного письменного разрешения владельца авторских прав.

Синдром грушевидной мышцы – самая распространенная туннельная (компрессионно-ишемическая) невропатия седалищного нерва. Болевой синдром локализуется в ягодичной области с возможной иррадиацией в область бедра, голени и паха.
Патогенетический механизм чаще всего связан с рефлекторным фактором. Он возникает вследствие отека клетчатки между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой, что приводит к раздражению седалищного нерва.
Компрессионные радикулопатии связаны с дискогенными нарушениями (протрузия или грыжа межпозвоночного диска). Они сопровождаются ишемией корешка, гипорефлексией, парестезией, отеком задней продольной связки, флебостазом, эпидуритом, вегетативными нарушениями вследствие отека в области позвоночного канала; длительным болевым синдромом, двигательными (парез) нарушениями, при хроническом течении развиваются мышечные атрофии в области нижней конечности.
Возможно клиническое сочетание корешковых и рефлекторных механизмов с возникающими неврологическими проявлениями вертеброгенной патологии.
Синдром грушевидной мышцы встречается у 1/2 больных, страдающих дискогенными нарушениями в нижнепоясничном отделе позвоночника.
Причины поражения грушевидной мышцы:
Рефлекторные – миофасциальный болевой синдром. Травма (растяжение, неудачные инъекции лекарственных веществ), хроническая статодинамическая перегрузка (перетренированность или длительное пребывание в одной позе), функциональная блокада крестцово-подвздошного сочленения, коксалгия, коксартроз, урогенитальная патология.
Компрессионный синдром – дискогенные нарушения при остеохондрозе нижнепоясничного отдела позвоночника, последствия травм, опухоли, поясничный стеноз.
К экстравертебральным факторам относятся компрессия седалищного нерва между крестцово-остистой связкой и спастически сокращенной грушевидной мышцей как вариант при его прохождении через грушевидную мышцу, сдавление ветвей 2, 3, 4-го крестцовых нервов, нижнего ягодичного нерва, заднего кожного нерва бедра, полового нерва.
Анатомо-топографические и биомеханические особенности грушевидной мышцы
Грушевидная мышца (m. piriformis) по форме – это плоский равнобедренный треугольник. Она начинается у переднего края верхних отделов крестца, проходит через седалищное отверстие и прикрепляется к внутренней поверхности большого вертела бедренной кости. Между грушевидной мышцей и крестцово-остистой связкой проходит седалищный нерв (см. рисунок).
Грушевидная мышца не занимает все седалищное отверстие, она образует верхнюю и нижнюю щель. Верхняя щель занята верхней ягодичной артерией и нервом. В нижней щели расположены нижняя ягодичная артерия и седалищный нерв. В 90% случаев сосудисто-нервный пучок проходит под грушевидной мышцей. В 10% случаев он при переходе в ягодичную область прободает грушевидную мышцу. Иннервируется грушевидная мышца ветвями крестцового сплетения из спинномозговых корешков S1 и S2. Кровоснабжение поступает из верхней и нижней ягодичных артерий.
Функционально грушевидная мышца предназначена для отведения бедра и ротации его кнаружи. Она одновременно разгибает и отводит бедро, а также вращает его при резкой флексорно-абдукционной позе.
Эта мышца способствует качанию (антинутации) крестца. Если нутирующие мышцы тянут крестец вперед, грушевидная мышца тянет назад его нижние отделы в сторону задних отделов безымянных костей.
Спазм и гипертонус грушевидной мышцы приводит к легкому растяжению ее антагонистов – аддукторов бедра. Однако они одновременно вращают бедро кнаружи и являются в этом отношении синергистом грушевидной мышцы. Частично средняя ягодичная мышца вращает бедро внутрь, также она отводит бедро, не являясь полным антагонистом грушевидной мышцы.
Таким образом, в отношении функции отведения бедра все ягодичные мышцы являются агонистами грушевидной мышцы, а все аддукторы – антагонистами. Более сложными комплексами мышц осуществляются вращательные движения.
Клиническая картина синдрома грушевидной мышцы
Симптомами компрессии сосудов седалищного нерва и нижней ягодичной артерии являются:
• резкий спазм сосудов ноги, который приводит к перемежающейся хромоте: пациенту при ходьбе приходится останавливаться, садиться, ложиться;
• кожа на ноге бледнеет;
• после отдыха больной способен продолжить ходьбу, но вскоре тот же приступ повторяется.
Мануальные тесты при диагностике синдрома грушевидной мышцы
• Болезненность, возникающая при пальпации верхневнутренней области большого вертела бедренной кости (на месте прикрепления грушевидной мышцы).
• Болезненность, возникающая при пальпации нижнего отдела крестцово-подвздошного сочленения (на проекции места прикрепления грушевидной мышцы).
• Воспроизведение боли при пассивном приведении бедра и его одновременной ротации внутрь (симптом Бонне–Бобровниковой).
• Тест на исследование крестцово-остистой связки, который позволяет одновременно диагностировать состояние подвздошно-крестцовой и крестцово-остистой связок.
• При поколачивании с больной стороны ягодицы возникает боль и распространяется по задней поверхности бедра.
• При ударе по нижнепоясничным или верхнекрестцовым остистым отросткам молоточком (сложенными пальцами) происходит сокращение ягодичных мышц (симптом Гроссмана).
План мануального и кинезотерапевтического лечения и алгоритм манипуляций
1. Дифференцированный массаж пояснично-крестцовой области, таза, нижней конечности, живота.
2. Постизометрическая релаксация (ПИР) мышц поясницы, таза и нижней конечности, особенно ишоикруральной группы.
3. Лечебная гимнастика: упражнения по Уильямсу, коррекция постурального мышечного дисбаланса, формирование оптимального двигательного стереотипа.
Рекомендуемые точки акупрессуры (ТА): V25 да-чан-шу – между L4 и L5 на 1,5 цуня; V26 гуань-юань-шу – между L5 и S1 на 1,5 цуня; V31-34 ба-ляо – крестцовые отверстия; VB29 цзюй-ляо – посередине между большим вертелом и передней верхней остью.
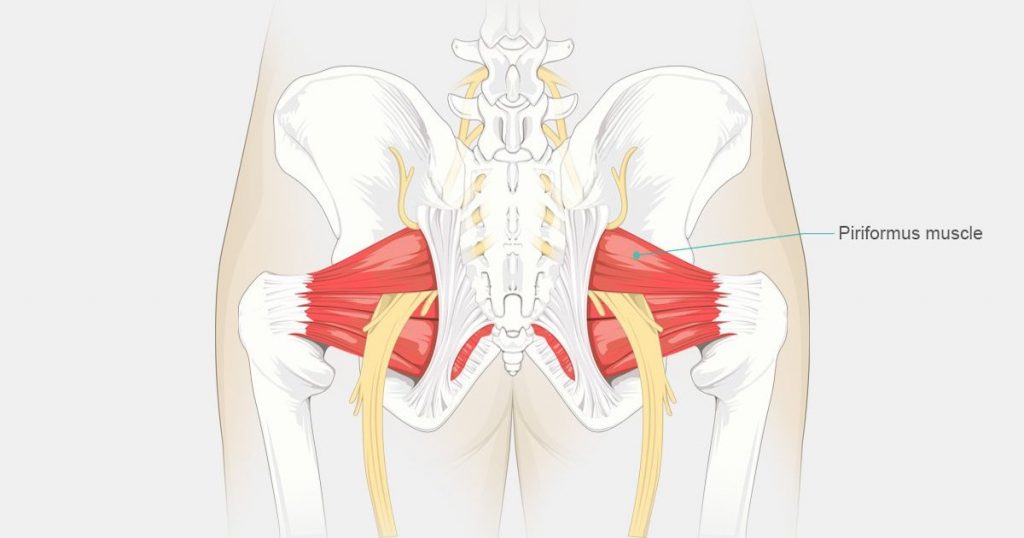
Синдром грушевидной мышцы (СГМ) – это состояние, характеризующееся болью в ягодице и/или бедре. В некоторых статьях СГМ определяется как периферический неврит ветвей седалищного нерва, вызванный аномальным напряжением грушевидной мышцы. Часто используются такие синонимы как глубокий ягодичный синдром, экстраспинальная радикулопатия седалищного нерва и некоторые другие. У женщин СГМ диагностируют чаще, чем у мужчин (соотношение ж/м составляет 6:1).
Клинически значимая анатомия
Грушевидная мышца начинается от тазовой поверхности крестцовых сегментов S2-S4, латеральнее передних крестцовых отверстий, крестцово-подвздошного сустава (верхний край большой седалищной вырезки), передней крестцово-подвздошной связки и иногда передней поверхности крестцово-бугорной связки. Она проходит через большую седалищную вырезку и прикрепляется к большому вертелу бедренной кости. Грушевидная мышца участвует в наружной ротации, отведении и частично экстензии бедра.
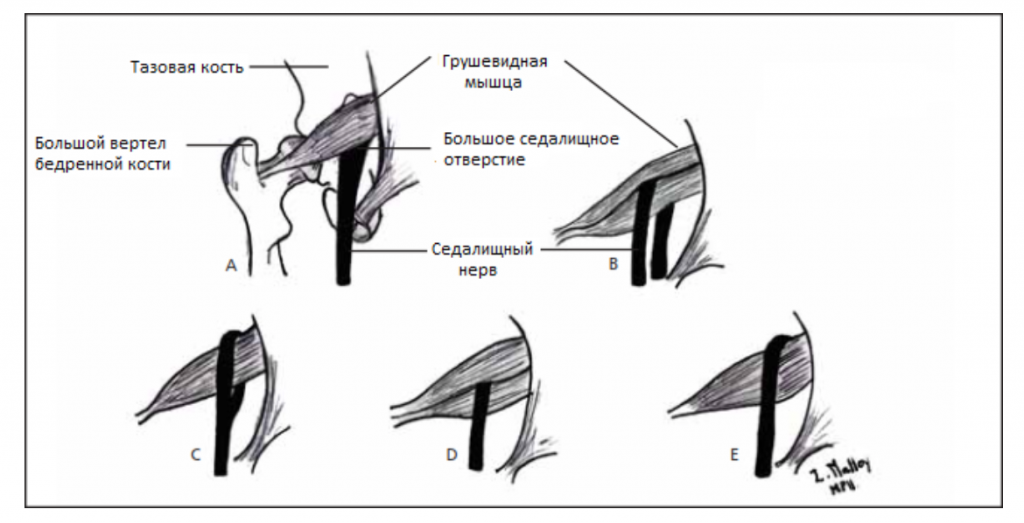
Вариации взаимосвязи седалищного нерва и грушевидной мышцы, показанные на рисунке выше:
(А) Седалищный нерв выходит из большого седалищного отверстия вдоль внутренней поверхности грушевидной мышцы.
Седалищный нерв расщепляется при прохождении через грушевидную мышцу
(D) весь седалищный нерв проходит через брюшко мышцы;
(Е) Седалищный нерв выходит из большого седалищного отверстия вдоль верхней поверхности грушевидной мышцы. Нерв может также делиться проксимально, где нерв или деление нерва могут проходить через брюшко мышцы, через ее сухожилия или между частью врожденно раздвоенной мышцы.
Эпидемиология/Этиология
Согласно Boyajian-O’ Neill L.A. и соавт. существует два вида синдрома грушевидной мышцы – первичный и вторичный.
Первичный СГМ имеет анатомическую причину, вариации которой могут быть представлены разделенной грушевидной мышцей, разделенным седалищным нервом или аномальным путем седалищного нерва. Среди пациентов с СГМ меньше 15% случаев обусловлены первичными причинами. В настоящее время не существует принятых значений распространенности аномалии и мало доказательств в поддержку того, приводит ли аномалия седалищного нерва к появлению СГМ или других типов ишиаса. Эти наблюдения предполагают, что грушевидная мышца и аномалии седалищного нерва могут быть не настолько значимыми для формирования патофизиологии СГМ, как это считалось раньше.
Вторичный СГМ возникает в результате отягчающего фактора, включая макро- или микротравму, эффект длительного накопления ишемии и существования локальной ишемии.
- СГМ наиболее часто (50% всех случаев) возникает из-за макротравмы ягодиц, что ведет к воспалению мягких тканей, мышечному спазму или комбинации этих факторов, что в итоге приводит к сдавлению нерва.
- Мышечные спазмы грушевидной мышцы чаще всего вызваны прямой травмой, послеоперационным повреждением, патологиями или чрезмерной нагрузкой на поясничный отдел и/или крестцово-подвздошный сустав.
- СГМ также может быть вызван укорочением мышц из-за измененной биомеханики нижней конечности и пояснично-крестцового отдела. Это может привести к сдавливанию или раздражению седалищного нерва. Когда существует дисфункция грушевидной мышцы, это может вызвать различные симптомы в зоне иннервации седалищного нерва, включая боль в ягодичной области и/или по задней поверхности бедра, голени и латеральной поверхности стопы. Микротравма может появиться из-за чрезмерного использования грушевидной мышцы, например, ходьба или бег на дальние расстояния или прямая компрессия.
| Травма крестцово-подвздошной и/или ягодичной области | Предрасполагающие анатомические варианты |
| Миофасциальные триггерные точки (про МФТТ читайте здесь) | Гипертрофия и спазм грушевидной мышцы |
| Последствия ламинэктомии | Абсцесс, гематома, миозит |
| Бурсит грушевидной мышцы | Новообразования в области подгрушевидного отверстия |
| Колоректальная карцинома | Невринома седалищного нерва |
| Липома толстой кишки | Осложнения внутримышечных инъекций |
| Бедренные гвозди | Оссифицирующий миозит грушевидной мышцы |
| Синдром Клиппеля-Треноне |
Другие причинные факторы – это анатомические вариации строения седалищного нерва, анатомические изменения или гипертрофия грушевидной мышцы, повторяющиеся травмы, крестцово-подвздошный артрит и эндопротезирование тазобедренного сустава. Палец Мортона также может предрасположить к развитию СГМ.
В наибольшей степени возникновению СГМ подвержены лыжники, водители, теннисисты и байкеры, передвигающиеся на дальние расстояния.
Про большую ягодичную мышцу можно почитать здесь. Про среднюю ягодичную мышцу посмотрите тут.
Характеристики/Клиническая картина
- Пациенты с синдромом грушевидной мышцы имеют множество симптомов, обычно включающих постоянную боль в спине, боль в ягодице, онемение, парестезии, сложности при ходьбе и других функциональных видах деятельности (например, боль при сидении, приседаниях, стоянии, дефекации или боль, возникающая во время полового акта).
- Пациенты также могут испытывать боль в области ягодицы с той же стороны, где находится пораженная грушевидная мышца, и почти во всех случаях отмечать болезненность над седалищной вырезкой. Боль в ягодице может распространяться по задней части бедра и голени.
- Пациенты с СГМ также могут страдать от отечности ноги и нарушения половой функций.
- Может наблюдаться обострение боли при физической активности, продолжительном сидении или ходьбе, приседании, отведении бедра и внутреннем вращении, а также любых движениях, которые увеличивают напряжение грушевидной мышцы.
- В зависимости от пациента боль может уменьшаться, когда пациент лежит, сгибает колено или ходит. Некоторые пациенты испытывают облегчение только при ходьбе.
- Для СГМ не характерны неврологические нарушения, типичные для корешкового синдрома, такие как снижение глубоких сухожильных рефлексов и мышечная слабость.
- Нога пациента может быть укорочена и повернута наружу в положении лежа на спине. Это наружное вращение может является положительным признаком в отношении поражения грушевидной мышцы (результат ее сокращения).
- Тромбоз подвздошной вены.
- Бурсит большого вертела бедренной кости.
- Болезненный синдром сдавления сосудов седалищного нерва, вызванный варикозным расширением ягодичных вен.
- Грыжа межпозвонкового диска.
- Постламинэктомический синдром и/или кокцигодиния.
- Фасеточный синдром на уровне L4-5 или L5-S1.
- Нераспознанные переломы таза.
- Недиагностированные почечные камни.
- Пояснично-крестцовая радикулопатия.
- Остеоартроз пояснично-крестцового отдела позвоночника.
- Синдром крестцово-подвздошного сустава.
- Дегенеративное поражение межпозвонковых дисков.
- Компрессионные переломы.
- Внутрисуставное поражение тазобедренного сустава: разрывы вертлужной губы, импинджмент-синдром тазобедренного сустава.
- Поясничный спинальный стеноз.
- Опухоли, кисты.
- Гинекологические причины.
- Такие заболевания как аппендицит, пиелит, гипернефрома, а также заболевания матки, простаты и злокачественные новообразования органов малого таза.
- Псевдоаневризма нижней ягодичной артерии после гинекологической операции
- Сакроилеит.
- Психогенные расстройства: физическая усталость, депрессия, фрустрация.
Обследование
Рентгенологические исследования имеют ограниченное применение для диагностики СГМ. Данный тип исследований используется для исключения других патологических состояний; с этой целью используются КТ и МРТ.
Электромиография (ЭМГ) также может быть полезна для дифференциальной диагностики других возможных патологий, таких как грыжа межпозвонкового диска. Ущемление спинномозгового нерва приведет к изменениям на ЭМГ мышц, ближайших к грушевидной мышце. Однако, у пациентов с СГМ результаты ЭМГ будут нормальными для мышц, ближайших к грушевидной мышце, и изменёнными для мышц, расположенных дистально по отношению к ней. Электромиографические исследования, включающие активные маневры, такие как тест FAIR (тест на сгибание, приведение и внутреннюю ротацию), могут иметь большую специфичность и чувствительность, чем другие доступные тесты для диагностики СГМ.
Электрофизиологическое тестирование и блокады играют важную роль, когда диагноз является неопределенным. Инъекции анестетиков, стероидов и ботулинического токсина типа А в грушевидную мышцу могут служить как диагностическим, так и терапевтическим целям.
Для постановки точного диагноза важны тщательный сбор анамнеза и детальный неврологический осмотр.
У пациентов с СГМ может наблюдаться атрофия ягодичных мышц, а также укорочение конечности на пораженной стороне. В хронических случаях мышечная атрофия наблюдается и в других мышцах пораженной конечности.
Пациент сообщает о повышенной чувствительности во время пальпации большой седалищной вырезки, области крестцово-подвздошного сочленения или над брюшком грушевидной мышцы. Спазм грушевидной мышцы можно обнаружить при осторожной глубокой пальпации.
При глубокой пальпации в ягодичной области могут возникать болезненность или резкая боль, сопровождающаяся спазмом и онемением.
Положительный симптом Пейса заключается в том, что у пациента наблюдается боль и слабость при отведении и внутренней ротации через сопротивление в положении сидя. Положительный симптом Пейса встречается у 46,5% пациентов с СГМ.
Пациент сообщает о боли в ягодице и по задней поверхности бедра во время пассивного поднятия прямой ноги, выполняемого исследователем.
Включает боль и слабость при пассивном принудительном внутреннем вращении бедра в положении лежа на спине. Считается, что боль является результатом пассивного растяжения грушевидной мышцы и давления на седалищный нерв в области крестцово-остистой связки. Результат положительный у 56,2% пациентов.
Боль при сгибании, приведении и внутренней ротации бедра.
Это активный тест, который включает в себя подъем согнутой ноги с пораженной стороны, в то время как пациент лежит на здоровой стороне. Отведение вызывает глубокую боль в ягодице у пациентов с СГМ, а также боль в пояснице и ноге у пациентов с поражением поясничного межпозвонкового диска.
Наружная ротация пораженной нижней конечности, следующая за максимальной внутренней ротацией, также может быть болезненна у пациентов с СГМ.
Пациент лежит на боку с согнутой нижней ногой, чтобы обеспечить стабильность тела, а верхняя нога выпрямлена по линии туловища. Терапевт стоит перед пациентом на уровне ступней и наблюдает (без использования рук), как пациент по его просьбе медленно поднимает ногу.
Тест Тренделенбурга также может быть положительным.
Лечение
Консервативное лечение СГМ включает в себя фармакологические средства (нестероидные противовоспалительные средства (НПВС), миорелаксанты и препараты для лечения нейропатической боли), физиотерапию, изменения образа жизни и психотерапию.
Инъекции местных анестетиков, стероидов и ботулинического токсина типа А в грушевидную мышцу могут служить как для диагностики, так и для лечения. Специалист должен быть знаком с вариациями анатомии и ограничениями методов, основанных на анатомических ориентирах. В последнее время применяется метод инъекции под ультразвуковым контролем. Было показано, что этот метод имеет как диагностическое, так и терапевтическое значение при лечении СГМ.
СГМ часто переходит в хроническую форму, поэтому фармакологическое лечение рекомендуется в течение короткого периода времени.
Хирургические вмешательства следует рассматривать только тогда, когда нехирургическое лечение не принесло результатов, а симптомы становятся трудноизлечимыми и приводят к потере трудоспособности. Классические показания к хирургическому лечению включают абсцесс, новообразования, гематомы и болезненное сдавливание сосудов седалищного нерва, вызванное варикозным расширением ягодичных вен.
Как сообщают некоторые авторы, хирургическое освобождение грушевидной мышцы с рассечением сухожилия для освобождения седалищного нерва от сдавления приводит к немедленному облегчению боли.
Иногда внутреннюю запирательную мышцу следует рассматривать как возможную причину боли в зоне иннервации седалищного нерва. Тем не менее, диагноз синдрома внутренней запирательной мышцы может быть поставлен только путем исключения других возможных причин болей в ягодичной области, что аналогично тому, как диагностируется СГМ. Хирургическое освобождение внутренней запирательной мышцы может привести как к кратковременному, так и к долгосрочному уменьшению боли у пациентов с ретровертлужным болевым синдромом и должно рассматриваться в случае неудачного консервативного лечения.
Послеоперационное ведение пациента состоит из частичного облегчения веса путем использования костылей в течение 2 недель и подбора упражнений. Вышеуказанный хирургический подход показал многообещающие краткосрочные результаты.
Алгоритм лечения ретровертлужного болевого синдрома:
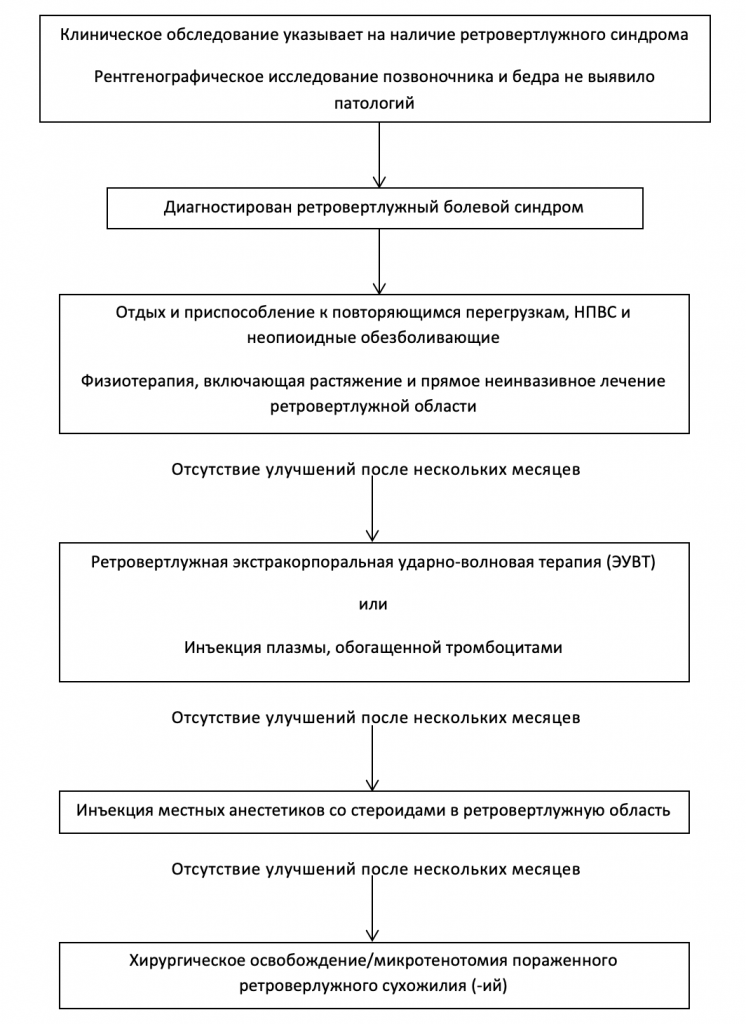
Несмотря на малое количество недавно опубликованных контролируемых исследований, в которых критически исследуется эффективность неинвазивных методов лечения, существует ряд методов лечения СГМ, хорошо зарекомендовавших себя в клинической практике.
Неинвазивные методы лечения включают физическую терапию и изменение образа жизни. По словам Tonley и соавт., наиболее часто упоминаемые физиотерапевтические вмешательства включают мобилизацию мягких тканей, растяжение грушевидной мышцы, криотерапию (горячие компрессы или холодный спрей), а также мануальное лечение пояснично-крестцового отдела позвоночника.
Если у вас есть вопрос, то вы можете обсудить его с нашим экспертом в рамках онлайн-консультации. Узнать подробнее…
Для достижения улучшения на 60-70% пациент обычно проходит 2-3 процедуры в неделю в течение 2-3 месяцев.
- Начните с ультразвукового лечения: 2,0-2,5 Вт/см 2 в течение 10-14 минут. Нанесите ультразвуковой гель широкими движениями в продольном направлении вдоль грушевидной мышцы от соединяющего сухожилия к боковому краю большого седалищного отверстия. Пациент должен находиться в контралатеральном положении лежа на боку и в положении FAIR (сгибание, приведение, внутренняя ротация).
- Перед растяжкой грушевидной мышцы обработайте то же место с помощью горячих компрессов или холодного спрея в течение 10 минут. Использование горячего и холодного перед растяжением очень полезно для уменьшения боли.
- После этого перейдите к растяжению грушевидной мышцы, которое может быть выполнено различными способами. Важно не давить вниз, а направлять давление вдоль поверхности (по касательной) к ипсилатеральному плечу (Fischmanи др. (2002), уровень доказательности А2). При надавливании вниз седалищный нерв сжимается по сухожильному краю верхней близнецовой мышцы. Еще один способ растянуть мышцу – это положение FAIR. Пациент находится в положении лежа на спине с бедром, согнутым, приведенным и повернутым вовнутрь. Затем пациент переносит стопу с пораженной стороны поперек и над коленом здоровой ноги. Специалист может усилить растяжение, применяя мышечно-энергетические техники.
- После растяжения грушевидной мышцы можно выполнить миофасциальный релиз мышц поясничного отдела, а также поделать упражнения по Маккензи.
- Поскольку СГМ может возникать, когда напряженная грушевидная мышца вынуждена выполнять работу других крупных мышц (таких как большая ягодичная или средняя ягодичная мышцы), то альтернативный подход к лечению СГМ с использованием программы укрепления мышц бедра (особенно слабой ягодичной мускулатуры) с повторным обучением движению может помочь в облегчении боли.
Терапевт также может дать несколько советов, чтобы избежать обострения симптомов.
- Избегайте сидеть в течение длительного периода времени; стоять и ходить необходимо каждые 20 минут.
- Делайте частые остановки при движении, чтобы встать и потянуться.
- Предотвращайте травмирование ягодичной области и избегайте дальнейших отягчающих положение действий.
- Рекомендуется ежедневное растяжение во избежание рецидива СГМ.
Пациент может также выполнять некоторые упражнения дома.
Заключение
Синдром грушевидной мышцы является болезненным мышечно-скелетным состоянием и чаще всего вызывается макротравмой ягодиц, что приводит к воспалению мягких тканей и/или мышечным спазмам, что в свою очередь вызывает сдавление седалищного нерва. Пациенты с СГМ имеют много симптомов, которые обычно состоят из постоянных и иррадиирующих болей в пояснице, (хронических) болей в ягодицах, онемения, парестезии, затруднений при ходьбе и других функциональных нагрузках. СГМ продолжает оставаться диагнозом исключения в отношении боли в ягодичной области. Сбор анамнеза и объективное обследование крайне важны для постановки диагноза. Оптимизация терапевтического подхода требует междисциплинарной оценки лечения.
Читайте также:


