Шрамы после эндопротезирования тазобедренного сустава
Операции и манипуляции
Эндопротезирование тазобедренного сустава, или, называя общедоступным языком, замена тазобедренного сустава – один из основных методов лечения коксартроза, субкапитальных переломов шейки бедра, асептического некроза головки бедра и ряда других, более редких заболеваний. Во время эндопротезирования хирург удаляет поражённые участки кости и суставного хряща и заменяет их искусственными, чаще всего сотоящими из нескольких частей, изготовленных из высокопрочной хирургической стали, медицинского пластика или керамики. Такая операция позволяет восстановить амплитуду движения, значительно уменьшить или вовсе избавиться от боли, значительно улучшить качество жизни пациента.
Эндопротезирование тазобедренного сустава является методом выбора при коксартрозе 2-3-4 стадии в том случае если постоянные боли в области тазобедренного сустава препятсвуют вашей нормальной жизни, а консервативные методы лечения в виде приёма обезболивающих препаратов, лечебной физкультуры и физиотерапии не дают эффекта.
Большинство людей, которые обращаются за помощью к ортопедическому хирургу для замены тазобедренного сустава, страдают от следующих симптомов: выраженная боль, мешающая ходьбе, работе и досугу, не снимаемая приёмом обезболивающих препаратов, выраженное ограничение амплитуды движений в тазобедренном суставе.
Тазобедренный сустав работает по принципу простого шарнира, он состоит из шарообразной головки бедра и чашеобразной суставной впадины, по латыни называемой ацетабулюм.
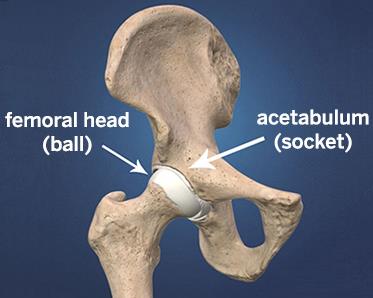
Чаша является частью тазового кольца, а головка бедра, вращаясь в ней, обеспечивает сгибание, разгибание, приведение, отведение, наружную и внутреннюю ротацию бедра.
Для того чтобы уменьшить трение в суставе и более эффективно адсорбировать ударные нагрузки чаша и головка покрыты суставным хрящом. С возрастом хрящ изнашивается, трение в суставе затрудняется. Для того чтобы уменьшить нагрузку на сустав организм начинает выращивать остеофиты, чтобы увеличить площадь контакта и ограничить подвижность. Это снижает подвижность в тазобедренном суставе.
В большинстве случаев выполняется тотальное эндопротезирование сустава. То есть производится замена как головки бедра, так и ацетабулярной впадины. Вместо ацетабулюма устанавливается металлическая чаша, в неё устанавливается полиэтиленовый или керамический вкладыш. Головка бедра замещается при помощи ножки, утанавливаемой в канал бедренной кости, на которой фиксируется головка. Таким образом, большинство эндопротезов тазобедренного сустава является тотальными, и состоят из четырёх частей.
У пожилых пациентов с крайне высоким уровнем риска операционных осложнений возможно использование биполярного эндопротеза, в котором замещается только бедренная часть сустава, что позволяет немного снизить операционную травму и уменьшить время операции.
У молодых пациентов (возраст до 60 лет) возможно выполнение менее травматичной операции, сохраняющей анатомию, называемой в англоязычной литературе ресёрфейсинг. При этом вмешательстве сохраняется как ацетабулярная чаша так и шейка и частично головка бедра, меняется только покрытие головки бедра.
В случае, когда протезирование производится по поводу износа уже имеющегося эндопротеза, его расшатывания, нестабильности, инфекции, речь идёт о ревизионном эндопротезировании. Это отдельная, очень сложная тема, заслуживающая рассмотрения в отдельной статье.
Возможно использование переднего, наружного и заднего доступов к тазобедренному суставу. Каждый из них имеет свои преимущества и недостатки, но, как и в случае с любой другой операцией, самое важное это не то, какой доступ используется, а кто и как его выполняет. Так для переднего и заднего доступа характерен менее выраженный болевой синдром в раннем послеоперационном периоде (первые 2 недели после операции) однако при заднем доступе достоверно выше число вывихов эндопротеза, так как повреждаются задние отделы суставной капсулы, а при переднем доступе возможно повреждение нерва, которое приводит к стойкому онемению передне-наружной поверхности бедра. При наружном доступе более выражен болевой синдром в раннем послеоперационном периоде, так как при нём производится отсечение средней ягодичной мышцы от бедра, но он обеспечивает самую лучшую визуализацию ацетабулярной впадины и таким образом снижает риск неправильной установки компонентов эндопротеза. Также для наружного доступа характерно наименьшее количество послеоперационных осложнений, таких как вывих эндопротеза и поражение бедренного нерва.
В последние десятилетия дизайн эндопротезов, инструментарий для их установки и используемые материалы претерпели значительные изменения и сроки их эксплуатации значимо возрасли. В случае эндопротезирования тзобедренного сустава 10 летняя выживаемость эндопротеза составляет 95%. 20-летняя выживаемость составляет 80%. То есть 4 из 5 прооперированных пациентов повторная операция по замене компонентов эндопротеза не потребуется на протяжении 20 лет.
Клиника К+31 является лидером в эндопротезировании тазобедренного сустава в России. В нашей клинике возможно выполнение как стандартного первичного эндопротезирования тазобедренного сустава, так и более сложные ревизионные вмешательства по поводу перипротезных переломов, нестабильности, нагноения эндопротезов, протезирования в случаях тяжёлых дисплазий, анкилозов тазобедренного сустава, а также возможно выполнения протезирования у очень пожилых пациентов с множественной сопутствующей патологией.
Ортопедические хирурги, выполняющие протезирование тазобедренного сустава в нашей клинике являются ведущими специалистами России в данной области, их опыт позволяет гарантировать отличные результаты лечения даже в самых тяжёлых случаях.
Пациенты К+31 высоко удовлетворены результатами, 99% пациентов отмечают уменьшение болей после операции, 97% могут лучше передвигаться и обслуживать себя, 95 % считают что качество их жизни значительно улучшилось после операции.
Эндопротезирование тазобедренного сустава является стандартной и широко используемой операцией, но, как и у любой другой операции, у протезирования есть свои риски. Наиболее частыми из них являются инфекция, тромбоз глубоких вен, нестабильность эндопротеза. Благодаря огромному опыту наших специалистов, использованию только современных технологий обеспечивающих максимально возможное соблюдение асептики и антисептики в нашей операционной, клиника К+31 считается одним из самых безопасных учреждений для выполнения данного вида оперативных вмешательств в России. Количество осложнений потребовавших повторного вмешательства после протезирования тазобедренного сустава в К+31 не превышает 1,4 %.
Эндопротезирование тазобедренного сустава – большая ортопедическая операция, характеризующаяся высокой травматичностью и значительной кровопотерей даже в современных условиях. Надо осознавать, что после операции потребуется довольно длительный период реабилитации для того чтобы полностью восстановить функцию прооперированной конечности. Существует несколько основных шагов, которые вы можете предпринять до и после операции для того, чтобы уменьшить время реабилитации и получить лучший функциональный результат.
Операция первичного тотального эндопротезирования тазобедренного сустава занимает в среднем 1-1,5 часа. Пациент находится в клинике в среднем от 3 до 5 дней, после чего может быть переведен в отделение реабилитации. Пациента обучают садиться, вставать из кровати и ложиться обратно, ходить с дополнительной опорой на костыли, ходунки в течение 24 часов после операции. На 2-е сутки пациента обучают ходить с костылями по лестнице. На 3-и сутки болевой синдром в значительной мере регрессирует и пациент может быть выписан при условии что дома ему будет обеспечен адекватный уход и обезболивание. Пациент должен продолжать заниматься лечебной физкультурой ежедневно ещё на протяжении 6-8 недель. После этого большинство пациентов возвращаются к нормальной жизни и занятиям спортом.
Назначая дату операции со своим оперирующих врачом рассчитайте время, которое вы планируете провести в больнице. В случае если вы не прошли предоперационное обследование заранее вам потребуется провести в больнице лишние 12-24 часа до операции для того чтобы сдать все необходимые анализы, исследования и консультации. Если планируется продлённая реабилитация, то вы будете находится в госпитале дополнительные 4-5 дней для активизации.
Перед операцией потребуется отменить приём некоторых препаратов, таких как препараты разжижающие кровь: аспирин, плавикс, варфарин, кумадин, ксарелто, прадакса и многие другие. Препараты необходимо отменить за 5 дней до планируемой даты операции, при высоком риске тромбоза необходимо перейти на низкомолекулярные гепарины такие как эноксапарин или фраксипарин, последняя инъекция препарата выполняется не позднее чем за 12 часов до операции. Необходимо принести полный список принимаемых вами препаратов на консультацию к анестезиологу до начала операции.
За неделю перед операцией желательно начать диету с незначительным содержанием простых углеводов, большим количеством пищевых волокон. Вечером перед операцией и утром в день операции надо отказаться от приёма пищи. Вечером перед операцией надо очистить кишечник при помощи клизмы или слабительных препаратов.
В день операции надо прибыть в клинику утром в 8-8,30 с полным набором документов и предоперационным обследованием. Время начала операции может сильно варьировать в зависимости от загрузки операционной и очередности операций.
В большинстве случаев используется спинальная, эпидуральная и другие виды регионарной анестезии в комплексе с внутривенной седацией для того чтобы снизить стресс от оперативного вмешательства. После укола в нижнюю часть спины вы не будете чувствовать ноги на протяжении 4-8 часов, по этой причине вставать после операции не следует до полного восстановления чувствительности. Также вам будет установлен мочевой катетер, так как вы не сможете контролировать функцию мочевого пузыря до окончания действия спинальной анестезии, катетер будет удален после восстановления чувствительности. Анестезиолог поддерживает артериальное давление на низком уровне во время операции, это называется контролируемой гипотензией, с целью снижения кровопотери и улучшении визуализации.
После операции пациент находится в отделении интенсивной терапии на протяжении 2-3 часов, при стабильных показателях гемодинамики и отсутствии необходимости в постоянном мониторинге гемодинамики пациент переводится в отделение.
Реабилитация начинается в течение 24 часов после операции. В случае если операция выполнена рано утром, вечером пациент уже может начать активизироваться под присмотром врача лечебной физкультуры. В течение 3 дней после операции пациент тренирует мышцы ног, обучается ходьбе с дополнительной опорой на костыли, вставать из кровати, ходить в туалет. На этом первичная реабилитация завершается, и пациент может быть выписан домой. Если пациент чувствует себя неуверенно возможно продолжение реабилитации в стенах нашей клиники. Также возможно приезжать и заниматься в амбулаторном порядке. Третьей альтернативой является реабилитация в одном из подмосковных реабилитационных санаториев.
Для того чтобы вы могли понять что из себя представляет операция эндопротезирования тазобедренного сустава, мы подготовили для вас ряд клинических примеров.
Клинический пример №1.
Пациент П. 64 лет на протяжении 3 лет отмечает выраженные, постепенно прогрессирующие боли в области правого тазобедренного сустава. Обратился в К+31 в мае 2017, осмотрен ортопедом, выполнены рентгенограммы тазобедренных суставов. Диагностирован коксартроз справа 3 ст, слева 2 ст. Рекомендовано оперативное лечение – тотальное эндопротезирование правого тазобедренного сустава.
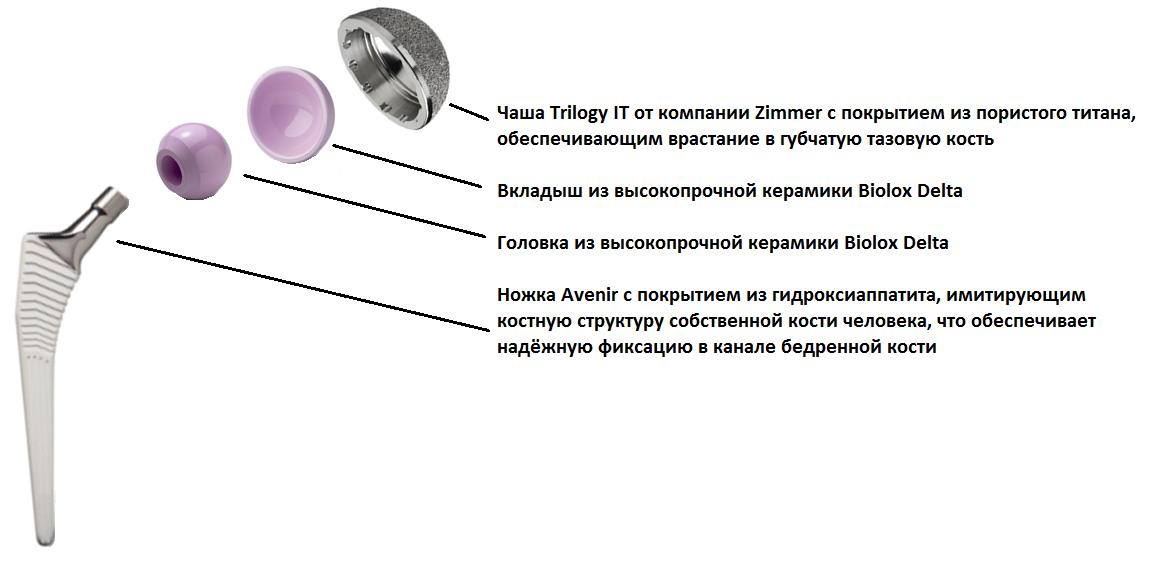
Учитывая возраст пациента решено использовать протез бесцементной фиксации фирмы Zimmer, пара трения керамика\керамика.
Произведено предоперационное планирование, рассчётные размеры: ножка Avenir 6, чаша Trilogy 60, керамический вкладыш с внутренним диаметром 40 мм, керамическая головка 40 мм.
В мае 2017 выполнено оперативное вмешательство, тотальное эндопротезирование правого тазобедренного сустава.

Пациент был активизирован и вертикализирован в день операции. (выражаясь общедоступным языком через 6 часов после операции пациент был посажен в кровати, и встал с дополнительной опорой на ходунки).
На следующий день после операции пациент обучен ходьбе с дополнительной опорой на ходунки. Болевой синдром был минимальным за счёт применения наркотических и ненаркотических анальгетиков, а также интраоперационного обкалывания мягких тканей в зоне вмешательства анальгетиком длительного действия. На второй день после операции пациент обучен ходьбе с костылями по лестнице. Пациент выписан на 4 день после операции на амбулаторное долечивание.
Клинический пример №2
Пациент К. 68 лет, на протяжении 1 года отмечал постепенное нарастание болей и ограничение амплитуды движений в правом тазобедренном суставе. Обратился в К+31 в августе 2017 года, при выполнении рентгенографии выявлен асептический некроз головки правого бедра, коксартроз 3 стадии.
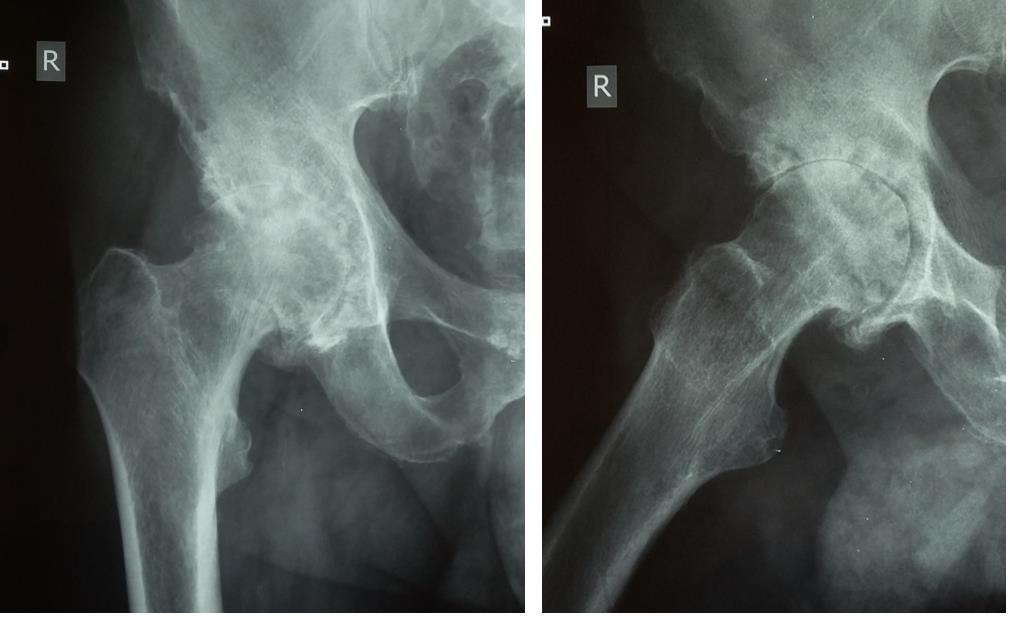
Выполнено тотальное эндопротезирование правого тазобедренного сустава эндопротезом фирмы Zimmer бесцементной фиксации, пара трения керамика\полиэтилен. Гладкое течение послеоперационного периода.
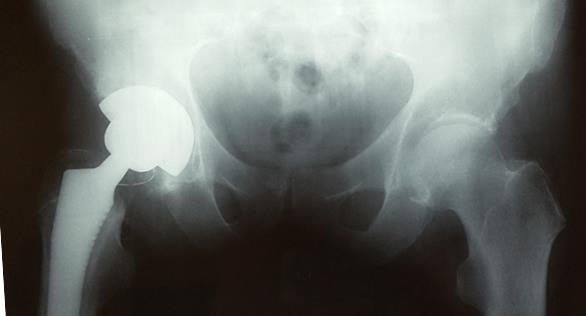
Рентгеногграммы после операции, положение компонентов эндопротеза правильное. Пациент активизирован на следующий день после операции, обучен ходьбе с дополнительной опорой на ходунки. Вторые сутки после операции, пациент ходит по палате и коридору без посторонней помощи с дополнительной опорой на ходунки.
Пациент выписан на 4 сутки после операции в удовлетворительном состоянии. В настоящее время функция опоры и ходьбы полностью восстановлена, ходит без дополнительной опоры, боли не беспокоят, восстановился нормальный стереотип походки.
Клинический пример №3
Пациент З. 28 лет, обратился в клинику всентябре2017, травма за 7 лет до обращения в результате ДТП получил перелом ацетабулярной впадины, осложнившийся остеомиелитом, выполнена санация сустава с последующим артродезированием. Ходьба осуществлялась за счёт поясничного отдела позвоночника.
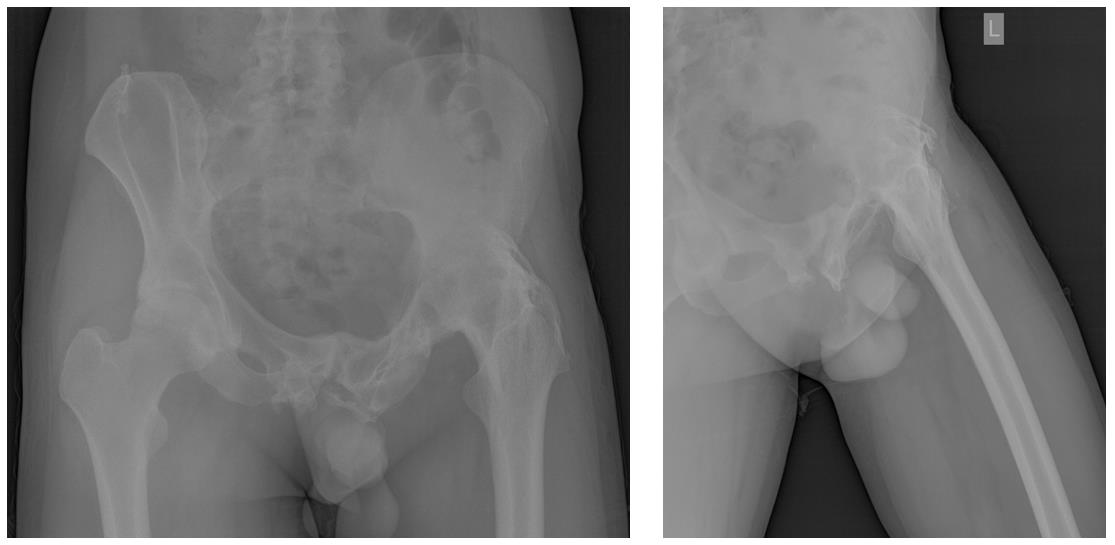
В связи с отсутствием движений в тазобедренном суставе, активным образом жизни и молодым возрастом пациента, принято решение о выполнении тотального эндопротезирования тазобедренного сустава. Данный тип операции относится к крайне сложным ортопедическим вмешательствам.
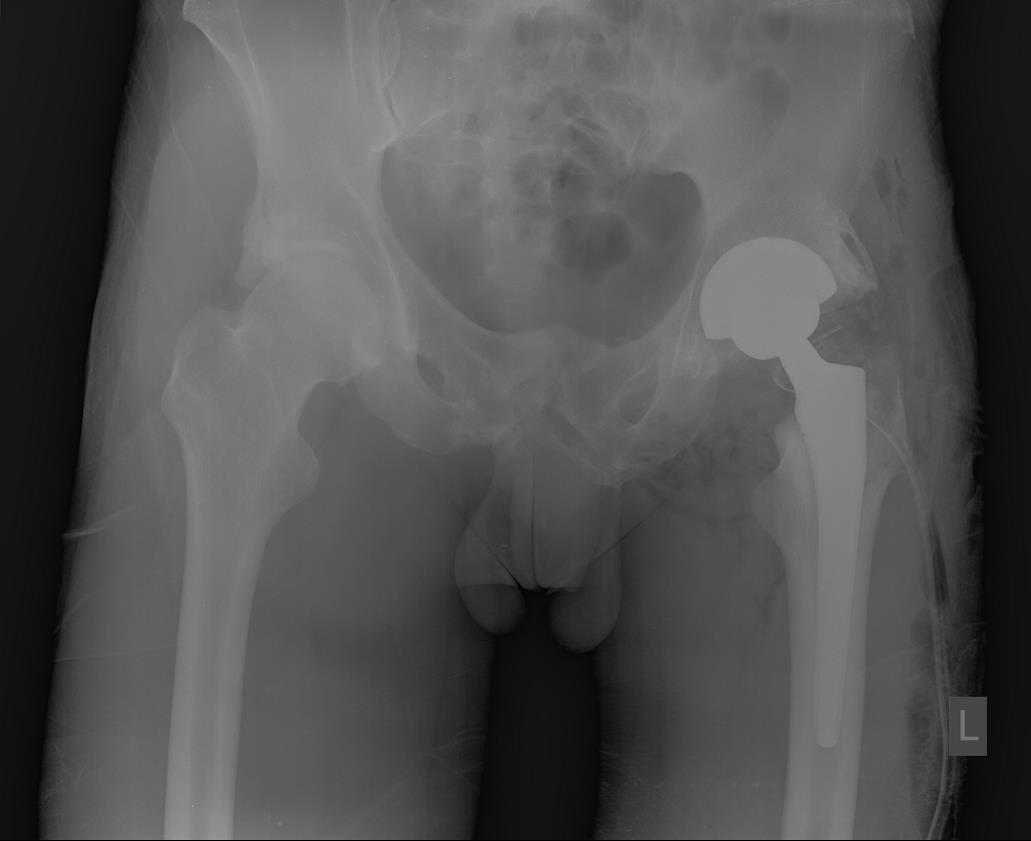
Другой категорией пациентов, которым показано тотальное эндопротезирование тазобедренного сустава являются пациенты с переломами шейки бедра, в особенности субкапитальными. Для данной категории пациентов критичным является максимально быстрое выполнение оперативного вмешательства, так как, учитывая возраст и сопутствующую патологию, риск осложнений увеличивается с каждым часом прошедшим с момента травмы.
Клинический пример №4
Пациентка Р. 74 года, доставлена в клинику К+31 бригадой СМП в сентябре 2017, травма за 3 часа до поступления, дома, упала на левый бок.
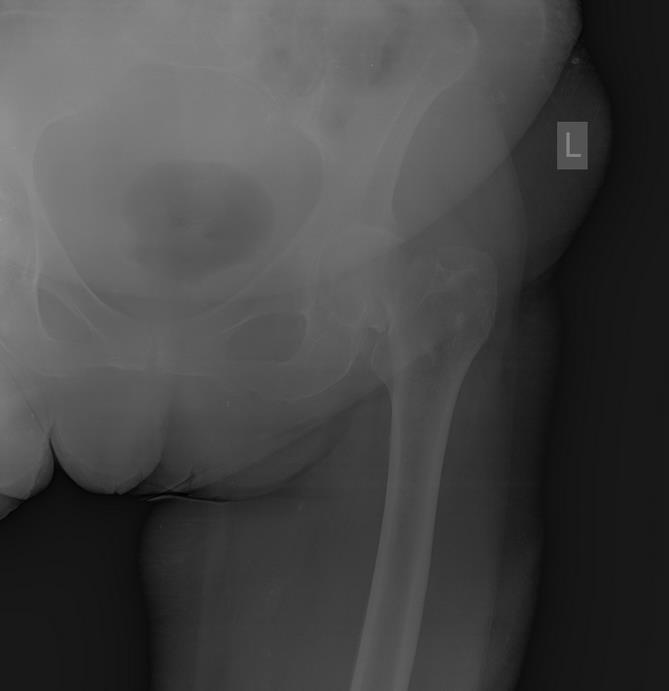
Госпитализирована в РАО, обследована, произведена коррекция водно-электролитных нарушений на протяжении 5 часов, после чего пациентка взята в операционную. Выполнено тотальное эндопротезирование левого тазобедренного сустава.
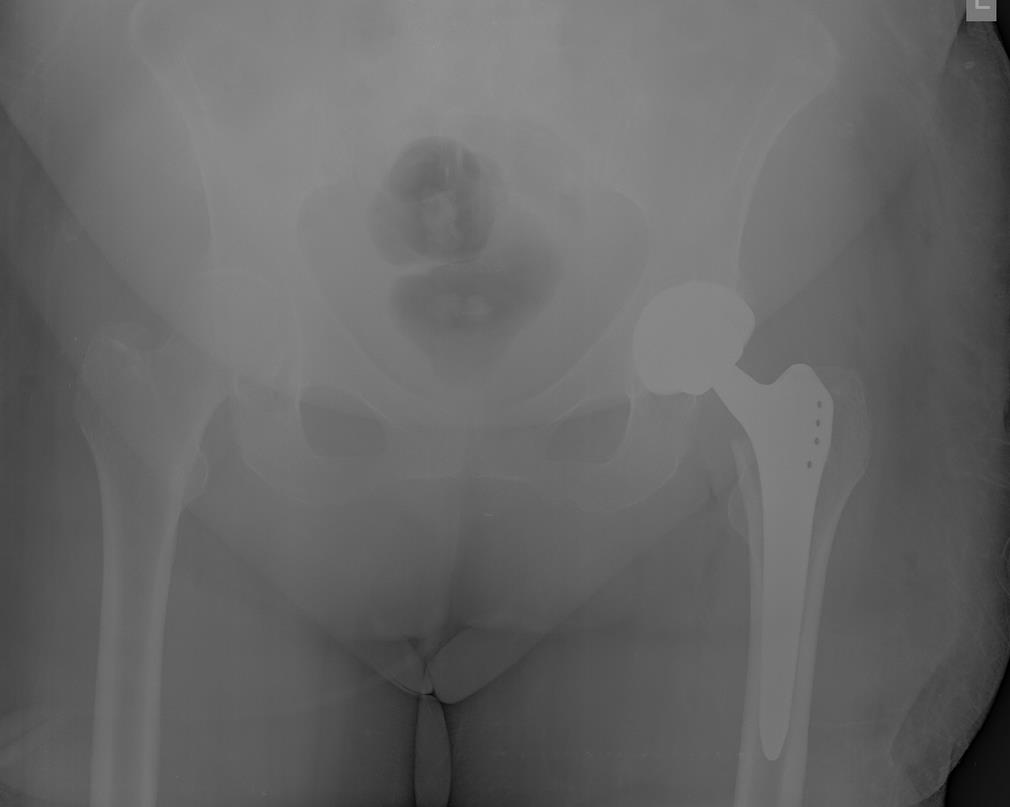
На вторые сутки госпитализации пациентка переведена в палату стационара. В К+31 пациентам данной категории обеспечивается максимально возможный комфорт и безопасность раннего послеоперационного периода за счёт обеспечения одноместных палат с индивидуальной сиделкой. После курса перевязок, антибиотикопрофилактики, лечебной физкультуры, пациентка былавыписана на амбулаторное долечивание.
Ещё одна категория пациентов, которой показано выполнение тотального эндопротезирования тазобедренного сустава - пациенты с врождённым вывихом бедра. В случае, когда лечение врождённого вывиха бедра не проводится, или проводится неправильно, происходит недоразвитие всего проксимального отдела бедра и ацетабулярной впадины. Из-за уменьшенной площади суставной поверхности, нагрузка на них значительно возрастает, что приводит к раннему развитию коксартроза.
Клинический пример №5
Пациентка Ж, 28 лет. Обратилась в К+31 в октябре 2017. Страдала врождённым подвывихом головки правого бедра, лечение в детсве не проводилось (на тот момент рутинного УЗИ скрининга в СССР не было, а к детскому ортопеду направляли не всех детей). В возрасте 23 лет отметила появление болей в области правого тазобедренного сустава. На протяжении последних 3 лет отмечала нарастание болевого синдрома, нарушение походки, ограничение амплитуды движений и постепенное укорочение конечности. Обратилась в К+31, выполнены рентгенограммы на которых визуализируется коксартроз 3 ст справа на фоне дисплазии правого тазобедренного сустава.
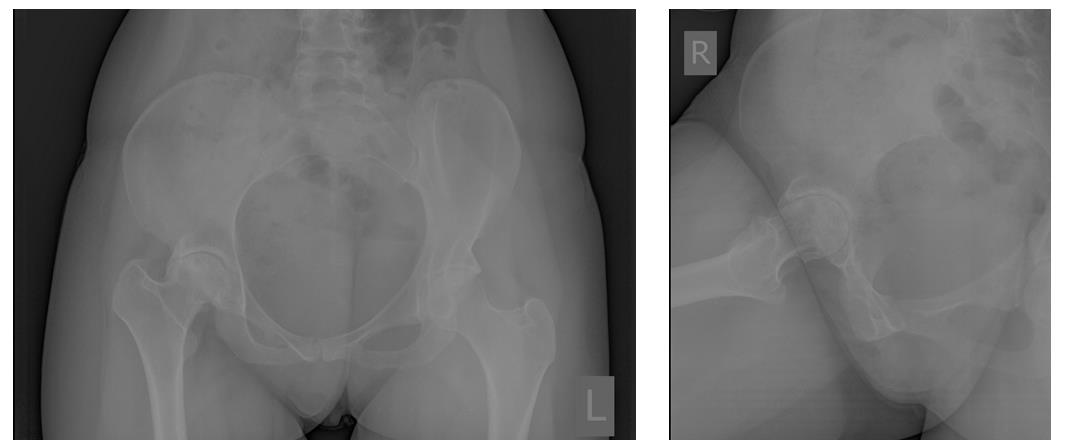
Принято решение о выполнении тотального эндопротезирование правого тазобедренного сустава протезом бесцементной фиксации пара трения керамика-керамика, с восстановлением длины конечности.
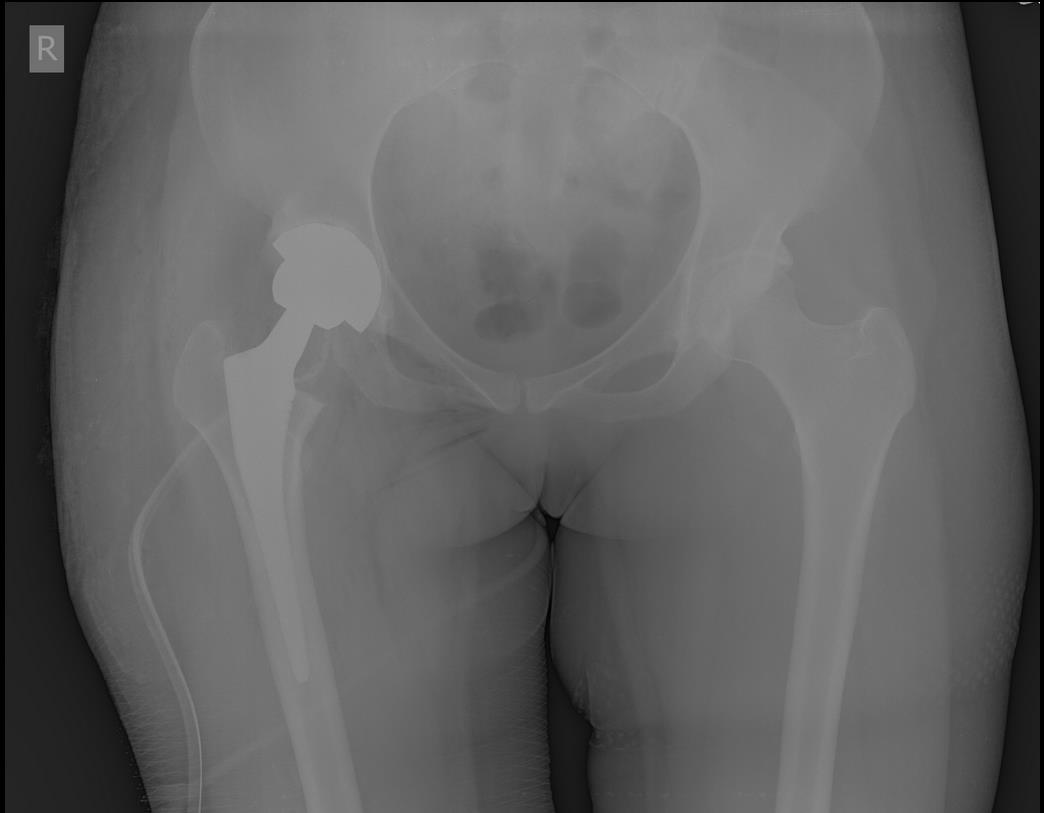
Снимки после операции. Длина конечности восстановлена. В сравнении со снимками до операции хорошо видно как восстановилось нормальное положение тазового кольца и поясничного отдела позвоночника. Пациентка была прооперирована в день поступления, переведена из РАО через 2 часа после операции, активизирована через 6 часов после операции. На вторые сутки обучена ходьбе с дополнительной опорой на костыли.

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Абсцесс после укола часто встречается в медицинской практике, особенно когда инъекцию делает человек с недостаточным количеством практики. Постинъекционный абсцесс характеризуется образованием воспалительного очага гнойного характера в месте проведенной инъекции с расплавлением тканей.
Абсцесс — это гнойно-воспалительный процесс, который протекает в мягких тканях и вызывается, чаще всего, стафилококками. Но причиной развития патологического процесса могут стать и другие патогенные микроорганизмы.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

Причины образования постинъекционного абсцесса чаще всего связаны с несоблюдением правил асептики и антисептики, но бывают и другие причины, которые приводят к появлению абсцесса. К провокаторам, которые способны вызывать постинъекционный абсцесс относят:
- использование нестерильного шприца;
- грязные руки человека, который делает укол;
- расчесывание места укола;
- нестерильные расходные материалы (вата, бинт);
- необработанное место укола;
- несоответствующая длинна иглы;
- ожирение (лекарство попадает в подкожный жир, а не в мышцу);
- ошибочное введение инъекции (вместо подкожного или внутривенного — укол в ягодичную мышцу);
- прокол сосуда, который привел к возникновению гематомы;
- ослабленный иммунитет;
- длительный курс лечения лекарственными препаратами, которые раздражающе влияют на организм (антибиотики, сульфат магния и другие);
- аллергия на используемую инъекцию;
- аутоиммунные заболевания;
- пролежни.
Постинъекционный абсцесс чаще всего возникает на ягодицах, так как многие внутримышечные инъекции делают именно туда. Ягодицы имеют достаточное количество жировой клетчатки, которая является благоприятной средой для активного размножения патогенных микроорганизмов.
Вторым местом, на котором часто диагностируются постинъекционные абсцессы, являются бедра (их боковая или передняя сторона). Данная часть тела используется для инъекций, когда пациент сам себе делает укол.

Симптомы, которые указывают на то, что появился абсцесс после укола, могут быть общими и местными.
Общая симптоматика патологического процесса характеризуется ухудшением самочувствия пациента. Больной испытывает слабость, на фоне чего снижается работоспособность. Воспалительный процесс приводит к повышению температуры дела. Рост температуры может достигать критической отметки.
Если укол был сделан на ягодице, то пациенту трудно сидеть, так как воспалительный процесс провоцирует возникновение боли в ягодичной области.
К местным признакам, которые указывают на то, что появился абсцесс после укола, относят:
- Покраснение кожных покровов и их припухлость в пораженной области.
- Боль при надавливании на место укола. Через некоторое время болевой синдром будет присутствовать независимо от того, оказывается на него воздействие или нет.
- Повышение температуры тела в месте укола.
- Образование гнойного содержимого. При тяжелом течении заболевания наблюдается генерализация процесса с формированием внутренних и наружных свищей, распространяющих инфекции.
Гнойник образуется не сразу после того, как будет сделан укол и занесена инфекция. До формирования абсцесса после укола должно пройти определенное время, которое сопровождается вышеперечисленными симптомами. Если своевременно обратить внимание на проблему и направиться к врачу, то можно предотвратить развитие серьезных осложнений.

Диагностика патологии изначально осуществляется с помощью визуального осмотра пациента и его опроса. Чтобы поставить правильный диагноз степени выраженности абсцесса, пациенту назначается ряд анализов:
- общий анализ мочи и крови;
- биохимический анализ крови;
- посев на микрофлору.
При необходимости может быть назначено ультразвуковое обследование или магнитно-резонансная томография. Такие способы диагностики рекомендуются при тяжелом течении воспалительного процесса, когда есть вероятность поражения воспалительным процессом внутренних органов.
Постинъекционный абсцесс, как и другие виды абсцессов, отличается от прочих заболеваний гнойно-воспалительного характера наличием пиогенной мембраны или инфильтративной капсулы. Капсула ограждает окружающие ткани от проникновения в них гнойного содержимого и предотвращает распространение инфекции по всему организму. Бурно протекающий воспалительный процесс без должного лечения рано или поздно приведет к большому скоплению гноя. Когда капсула уже не сможет вмещать в себе весь выработанный гной, происходит ее прорыв. Распространение гноя в межмышечное пространство и окружающие ткани приводит к образованию свищевых ходов и обширной флегмоны. Такие осложнения могут приводить к сепсису и формированию остеомиелита.
Лечение рекомендуется начинать еще на начальной стадии, когда происходит формирование инфильтрата. Первое, что требуется сделать, это прекратить инъекционное ведение лекарств в проблемную область. Далее пациенту назначаются физиотерапевтические процедуры. Дополнительно прописывается курс антибиотиков широкого спектра действия. При наличии высокой температуры пациенту назначают жаропонижающие средства. Если данный способ лечения патологического процесса не дает результатов даже после 4-го сеанса физиотерапии, пациенту назначают ультразвуковое обследование. При обнаружении аппаратом УЗИ капсулы с жидким содержимым пациенту назначается более серьезный курс лечения. Лечить инъекционный абсцесс, который уже находится в стадии обострения, медикаментозно можно с помощью мазей, которые вытягивают гной (мазь Вишневского или Гепариновая). Но в большинстве случаев такое лечение непродуктивно. Чтобы избавиться от гнойного содержимого, рекомендуется хирургический способ лечения.
Хирургическое лечение подразумевает вскрытие очага абсцесса и дренирование его содержимого. Существует также пункционный способ лечения, но он используется редко по причине частых осложнений.

После хирургического лечения у пациента остается шрам. Как правило, рубец выглядит некрасиво из-за неровной формы. Также происходит деформация подкожного жирового слоя. На месте абсцесса остается ямка.
В домашних условиях самостоятельно вскрывать гнойник и пытаться избавиться от его содержимого нельзя.
Такие действия небезопасны и могут привести к заражению крови и летальному исходу.
Если пациенту прописывают курс лечения, который подразумевает инъекционное введение лекарственных средств внутримышечным способом, рекомендуется придерживаться некоторых правил, которые позволят избежать появления постинъекционного абсцесса.
Профилактика появления абсцесса заключается в следующем:
- Правильный способ введения лекарственных средств. Нужно точно соблюдать дозировку и учитывать совместимость лекарств. Наряду с этим важную роль в данном вопросе играет скорость введения инъекции. Никогда нельзя спешить.
- Инъекционная игла должна полностью входить в тело, чтобы ее край вошел в мышцу.
- Не делать укол дважды в одну точку.
- Соблюдать правила антисептики и асептики.
- Делать предварительный массаж той области, в которую будет вводиться лекарство. Легкий массаж благотворно влияет на процесс рассасывания инъекции.
- Не допускать переохлаждения.
Если пациенту назначается лечение, которое подразумевает внутримышечное введение лекарственных препаратов, то постановку уколов рекомендуется доверить специалисту. Такое решение позволит сократить вероятность возникновения осложнений более, чем в половину.
Кому необходима замена тазобедренного сустава — реабилитация после операции

Формирование тазобедренного сустава (ТС), относящегося к простым синовиальным, происходит с участием двух сочленяющихся костей – подвздошной и бедренной.
Чашеобразное углубление с наружной стороны тазовой кости (вертлужная впадина) и шарообразная кость головки бедра вместе образуют тазобедренный сустав, который представляет собой некую шарнирную конструкцию.
Хрящ является упругой и, одновременно, прочной и гладкой прослойкой в суставе. Обеспечивает скольжение при работе сустава, выделяя суставную жидкость, распределяет нагрузку при движении и необходимую амортизацию.
Вокруг головки сустава расположена капсула, состоящая из очень плотной и прочной фиброзноволокнистой ткани.
Крепление сустава происходит с помощью:
- Связок. Внешние крепятся одним концом к бедренной кости, другим – к тазовой. А внутренняя связка головки тазовой кости связывает саму головку с вертлужным углублением тазовой кости.
- Мышц. Они окружают тазобедренный сустав – ягодичные сзади и бедренные спереди. Чем лучше развит мышечный каркас сустава, тем меньше травматических нагрузок на него при беге, неудачных прыжках и перемещениях тяжестей. Еще немаловажно то, что хороший объем крепких работающих мышц доставляет с кровью достаточный объем питательных веществ суставу.
С помощью тазобедренного сустава человеку обеспечены одновременно такие функциональные возможности:
- устойчивость тела (опора, равновесие);
- разнообразие движений.
К очевидным причинам, вызывающим поражение, относятся травмы. Примерами являются перелом шейки бедра, вывих ТС или его подвывих.
К неочевидным – заболевания (инфекционные и нет артриты, остеоартроз, воспалительные процессы в суставе и околосуставных тканях).
- воспаление тазового сустава — обычно вызываем артритами различной этиологии, бурситом, синовитом и т.д.;
- патология отклонения сустава – дисплазия;
- омертвение в головке ТС некоторых участков костного мозга – неинфекционный некроз (аваскулярный).
Возникновение боли в тазобедренном суставе – сигнал о том, что следует обратиться к профессионалу для установления ее причин. Для этого на начальной стадии 
следует пройти рентгенологическое исследование ТС.
Решением проблемы для изношенного или безвозвратно травмированного сустава может стать эндопротезирование, которое может быть показано в таких случаях:
- не срастающийся перелом головки ТС;
- переломы шейки бедра или вертлужной впадины у больных преклонного возраста;
- асептический некроз;
- опухолевидные заболевания ТС;
- деформирующий артроз третьей стадии;
- врожденный вывих бедра и т.д.
В условиях современной медицины пациентам по виду протезирования предлагается три вида операций:
- Замена поверхностей ТС – удаление хрящевых прослоек из вертлужной впадины с заменой специальным искусственным материалом и обточка головки бедренной кости с надеванием на нее металлического колпака. Скольжение, благодаря такой замене суставных поверхностей, достигается близкое к естественному.
- Частичное протезирование – замена, например, головки тазового сустава с частью шейки бедренной кости, суставного ложа.
- Полное протезирование – удаление всего тазобедренного сустава и замена его на ЭП (эндопротез).
В современной медицине день существует более шести десятков модификаций эндопротезов. Они подразделяются по способу фиксации и по материалу. Способов фиксации сегодня предлагается три:
- бесцементный – фиксация происходит за счет того, что кость сустава врастает в поверхность ЭП;
- цементный – эндопротез фиксируется с использованием особого костного цемента;
- смешанный (гибридный) – чашка крепится без костного цемента, а ножка – с цементом.
Современные комбинации материалов, из которых изготавливают протезы, подбираются в зависимости от заболевания пациента, его возраста и образа жизни. Они могут быть таковы:
- металл – металл;
- металл – пластик очень высокого качества;
- керамика – керамика;
- керамика – пластик.

Вся необходимая информация по подготовке к операции будет изложена вам лечащим врачом.
Однако существую моменты, к которым пациенту придется подготовить заранее (особенно тем, кто одинок).
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Так как реабилитация после того, как произведена замена сустава продолжается и дома, то стоит подготовить свой дом к послеоперационному периоду восстановления:
- приобрести специальное оборудование в виде ходунков или костылей, специальный стульчак и прочее;
- прекратить прием некоторых препаратов (аспиринсодержащих, противовоспалительных);
- при необходимости снизить свой вес;
- заняться физической подготовкой;
- посетить стоматолога;
- отказаться от вредных привычек (курения).
Перед операцией пациент обязан оформить необходимые документы (проведение операции за наличный расчет, по договору в рамках медстрахования или по квотам федеральной программы оказания бесплатной высокотехнологичной медпомощи); побеседовать с анестезиологом по поводу наиболее благоприятного для вас варианта анестезии; минимум за 12 часов до операции прекратить есть.
Современные достижения медицины позволяют проводить как открытые операции по эндопротезированию ТС, так и малоинвазивные и минимально инвазивные.
Сегодня малоинвазивные операции (МО) наиболее распространены из-за своего минимального воздействия на организм.
Для проведения МО необходимы:
- высокая квалификация и профессионализм хирурга и всего медперсонала;
- наличие технических возможностей (эндоскопическое оборудование, высокотехнологичные материалы).
В зависимости от сложности операции (частичное или полное протезирование) время ее может длиться от одного до трех-четырех часов:
- анестезия;
- установка катетера в мочеиспускательный канал (для предотвращения непроизвольного мочеиспускания и контроля за количеством жидкости, выделяемым организмом);
- разрез с наружной части бедра (или два малых – на бедре и в паховой области);
- отслаивание и сдвиг тканей вокруг ТС;
- установка протеза;
- восстановление целостности тканей и зашивание раны.
На видео четко видно, как проходит эндопротезирование тазобедренного сустава.
Любое оперативное вмешательство в организм может иметь свои негативные последствия. Осложнения после процедуры чаще всего возникают у оперируемых:
- с большой деформацией сустава;
- с ожирением или большой мышечной массой;
- имеющие ряд серьезных сопутствующих заболеваний – диабет, заболевания крови, сердца и всей ССС и т.д.
Замена сустава может вызвать такие осложнения:
Реабилитация после эндопротезирования может быть долгой и занимать до 6 месяцев.
Пациент должен вести наблюдение за швом, температурой тела и своими ощущениями. Боль в этот период может проходить и возвращаться, пациент должен быть готов к этому и прилагать усилия для полного восстановления двигательных функций организма.
Первые несколько дней пациенту назначают обезболивающие препараты, противовоспалительные.
Дальнейшая реабилитация после замены тазобедренного сустава заключается в назначении специальной легкой гимнастики и дыхательных упражнений.
Для предотвращения рубцовых стягиваний сухожилий и кожи, для укрепления мышечного каркаса вокруг протеза пациенту назначается лечебная физкультура (ЛФК).
Как указывают отзывы пациентов, которым была проведено эндопротезирование, стоит максимально придерживаться рекомендаций специалистов и тогда реабилитация будет быстрой и практически безболезненной.
Как проходит реабилитация после операции на тазобедренном суставе подробно изложено в ролике.
Операция по протезированию ТС является высокотехнологичным процессом.
Поэтому здесь мы не будем уточнять, кто будет платить за операцию – пациент или страховые компании.
Цена замены тазобедренного сустава складывается из протеза и самой операции. На сегодняшний день стоимость операции (тотальное эндопротезирование тазобедренного сустава) составляет от 210 до 300 тысяч рублей (в зависимости от стоимости протеза).
Замена тазобедренных суставов в России делают как в федеральных бюджетных учреждениях здравоохранения (ФЦ травматологии, ортопедии и эндопротезирования, краевых клинических больницах, научно-исследовательских институтах), так и в частных клиниках РФ.
Читайте также:


