Развитие тазобедренного сустава в норме
Медицинская статистика новорожденных детей говорит, что в 2 – 3 % случаев встречается врожденная дисплазия ТБС. В 80% из них патология обнаруживается у девочек. Задержка формирования ядер окостенения тазобедренного сустава начинает развиваться внутриутробно. В течение первого года жизни кости таза должны стабилизироваться и начать развиваться, но это происходит не всегда, поэтому особое внимание педиатры уделяют формированию костной ткани в первые пол года жизни.
Более серьезная патология – аплазия ТБС. При этом отсутствует какая-либо часть сустава – головка бедра или вертлужная впадина.
Анатомические особенности
Кости таза начинают формироваться на 6 неделе внутриутробного развития и заканчивают свой рост, когда человеку исполняется 19 – 20 лет. Самым важным и ответственным периодом является внутриутробный и первый год жизни. Поскольку связочный аппарат у младенцев еще слабый, тазобедренный сустав нестабилен. У недоношенных детей он незрелый, так как окончательно формироваться заканчивает в 8 – 9 месяцев внутриутробного развития.
Следующие три месяца показывают, как развивается сустав:
- уменьшается ли угол вертикального расположения вертлужной впадины – в норме он должен уменьшиться с 60 градусов до 50;
- совпадает ли головка бедренной кости с центром круглой впадины и степень вхождения.
При дисплазии задерживается оссификация (процесс образования) тазобедренных суставов у грудничков. Процесс может развиваться по-разному:
- в виде заращения вертлужной впадины или заполнение ее жировой тканью;
- увеличения или уменьшения размеров бедренной головки.
Это приводит к несоответствию размеров бедренной головки и впадины. При несвоевременном обращении родителей ребенка к врачу сустав может полностью разрушиться, что грозит операцией по его замене.
Норма развития по месяцам
При рождении ядра окостенения тазобедренных суставов у детей имеют размеры от 3 до 6 мм, однако могут появиться позже – до 6 месяцев.
Первые три месяца определить проблему тяжело, потому что сустав представляет собой хрящи, которые не видны на рентгеновских снимках и УЗИ. Первую информацию о состоянии суставов можно получить другими способами.
В 4 месяца появляются признаки окостенения головки бедра. У девочек центры появляются раньше, чем у мальчиков. При отсутствии ядер окостенения тазобедренных суставов в течение 6 – 7 месяцев, процесс формирования сустава считается запоздалым, и врачи предлагают коррекционную гимнастику или ношение приспособлений, удерживающих ножки малыша в согнутом разведенном положении.
Если в течение 6 месяцев у ребенка не развивается ядро окостенения, его опорно-двигательный аппарат находится под угрозой.
В норме при развитии ядер окостенения тазобедренных суставов до 5 – 6 лет прирост костной ткани должен увеличиться в 10 раз.
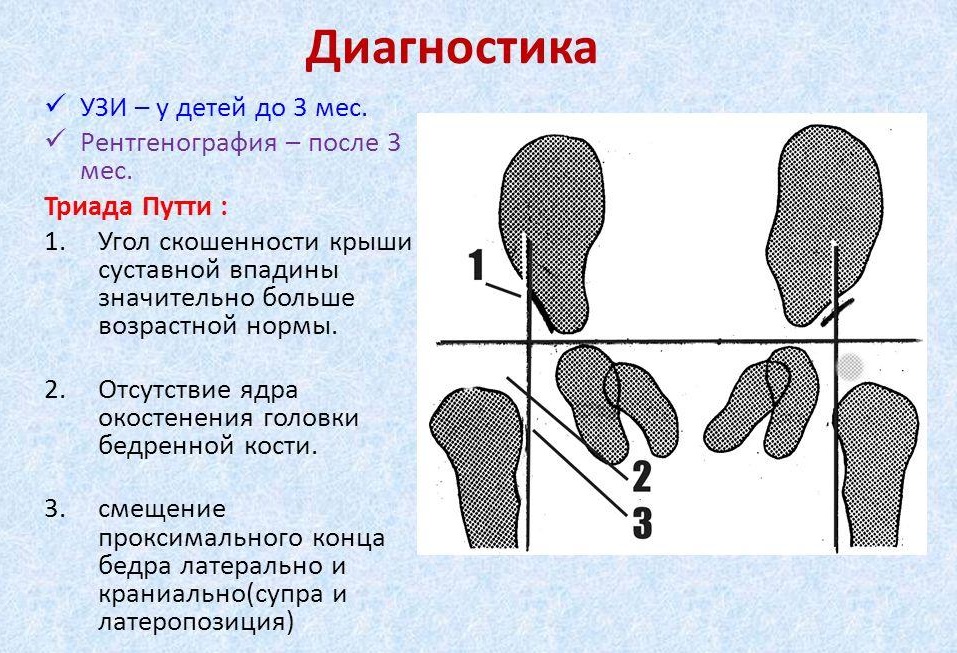
Дисплазию различают по степеням:
- Незрелость ТБС. Может наблюдаться у здоровых детей. Не является патологией.
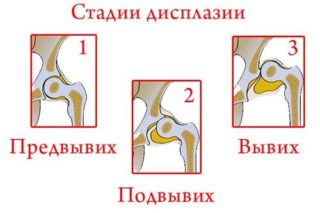
- Дисплазия первой степени – предвывих. Патология видна на рентгеновских снимках. Бедренная кость находится на своем месте без смещения.
- Подвывих, при котором головка частично смещена, но находится в вертлужной впадине.
- Вывих ТБС – бедренная головка находится отдельно от впадины или выше нее.
Замечено, что при отсутствии тугого пеленания с прямыми ногами дисплазия способна самоустраняться в течение первых шести месяцев жизни.
Причины нарушения оссификации ядра
Выделяют 4 группы причин, которые оказывают влияние на неполноценное формирование тазобедренных суставов у детей:
- Нарушения внутриутробной закладки тканей. Патология плохо поддается лечению, так как некоторые ткани изначально отсутствуют и не могут вырасти.
- Генетическая предрасположенность. Передается по материнской линии.
- Врожденные патологии позвоночника и нервной системы. Обычно имеют сопутствующие нарушения опорно-двигательного аппарата.
- Воздействие гормонов матери на организм ребенка. Предположение оправдывает себя, так как в первые месяцы после рождения сустав начинает развиваться нормально. Такие проблемы легче всего лечатся, а иногда проходят незамеченными.
Кроме основных причин, влияющих на задержку развития бедренного сочленения, выделяют факторы, способствующие появлению симптомов:
- повышенный тонус матки, тазовое предлежание ребенка, крупный плод;
- недостаточное поступление в организм матер питательных веществ – кальция, йода, витамина D, железа, витамина Е, витаминов группы В;
- многоплодная беременность;
- искусственное вскармливание новорожденного;
- эндокринные нарушения – гипотиреоз, сахарный диабет одного из родителей;
- рождение ребенка зимой, когда меньше солнца и витамин D в коже не вырабатывается, в результате хуже усваивается кальций.
Вирусные или бактериальные инфекции матери в период вынашивания плода могут провоцировать недоразвитие тазобедренного сустава.
Диагностика патологии
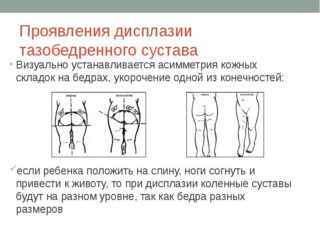
Обнаружить проблему нужно раньше, так как лечение переносится малышом гораздо легче, чем в старшем возрасте. При первом посещении ортопеда или травматолога проводится осмотр ребенка:
- Складки на одной ноге расположены выше, значит есть риск патологии на этой стороне. Явно выраженная асимметрия – признак дисплазии. Незначительно выраженная не является подтверждением диагноза.
- Симптом щелчка – наиболее достоверный признак, по которому определяют наличие дисплазии без медицинской аппаратуры. При разведении ножек и надавливании на большой вертел слышен слабый хруст – головка бедра вправляется в круглую впадину. При сведении в обратном порядке звук повторяется – головка выходит из впадины.
- В норме грудничок способен развести ножки на 90 градусов. При патологии обе ноги или одна не ложатся на плоскость. Один из самых достоверных признаков, по которым определяют проблему на самых ранних стадиях.
- У детей старше 1 года по причине не леченной дисплазии могут укорачиваться конечности со стороны вывиха. Для определения кладут малыша на спину. Ноги согнуты в тазобедренном суставе. Стопы находятся на столе. Разницу определяют по высоте колен.
Детям в возрасте от 4 месяцев назначается рентген или ультразвуковое исследование.
Методы лечения

В возрасте до 6 месяцев малышам рекомендуется ношение стремян без ограничения подвижности суставов. После 6 месяцев при отсутствии прогресса в формировании ядрышек нужна фиксирующая конструкция – перекладина между разведенными ногами. При задержке развития ТБС дополнительно назначаются препараты кальция и прогулки на воздухе, солнечные ванны. Если ребенок находится на грудном вскармливании, препараты кальция назначаются матери.
Массаж начинают проводить с первых дней жизни, если при осмотре выявлено отставание в развитии тазобедренного сустава. При регулярном проведении массажных процедур патология может исчезнуть самостоятельно к трехмесячному возрасту.
Лечебная физкультура также проводится рано. Это позволяет улучшить кровоснабжение суставов, способствует укреплению мышц и связок. Упражнения делаются в двух положениях: лежа на спине и на животе. В период лечения ребенка нельзя сажать и ставить на ножки.
Температура расплавленного парафина должна бать в пределах 40 – 45 градусов для маленьких детей. Процедура направлена на ускорение кровотока в пораженном месте. Мышечная ткань лучше развивается при тепловой стимуляции. В парафин иногда добавляют озокерит. Для лечения дисплазии ТБС детям накладывают слой парафина от области ягодиц до стопы в форме сапожка. Новорожденным вещество держат на теле 7 минут. После 6 месяцев – 10 минут. После процедуры проводят массаж. Рекомендуется 20 обертываний парафином.
Профилактика патологии у детей
Профилактику начинают с питания матери во время беременности. Если в семье по материнской линии случались заболевания суставов, можно предугадать, что у новорожденного ребенка могут быть подобные проблемы. Особенно, если ребенок – девочка.

Малышу следует вовремя начинать давать прикорм и витамины, если проводится лечение. Осенью и зимой дополнительно назначается витамин D. Помогают закаливания и контрастные процедуры на область таза.
Своевременный ранний осмотр ребенка – в 1 месяц, 3 месяца от рождения. Тугое пеленание может негативно отразиться на состоянии суставов. Еще в конце прошлого столетия в Японии проводилась программа, которая не рекомендовала пеленание детей грудного возраста. Информацию старались донести до бабушек, ухаживающих за младенцами, чтобы те не пользовались старыми методами. В результате случаи дисплазии в стране снизились до 0,1 %.
Старших детей рекомендуется отдавать в бассейн на плавание, чтобы развивались мышцы и суставы, так как остаточные явления дисплазии могут проявляться в зрелом возрасте в виде коксартрозов.
Профилактические меры для матери
Тяжелое протекание беременности – токсикоз, повышенный тонус матки, беременность двойней – являются факторами риска, при которых замедляется развитие тазобедренного сустава. Чтобы избежать последствий, мать должна рационально питаться, употреблять витамины, минеральные вещества. Во второй половине беременности контролировать маточный тонус и больше гулять на свежем воздухе.
В начале беременности женщина должна сообщить врачу, если в семье были случаи заболевания тазобедренных суставов. После рождения ребенка мать обязана приносить малыша для регулярных осмотров узкими специалистами.
Что такое дисплазия тазобедренных суставов

В Международной классификации болезней она относится к рубрике деформации костно-мышечной системы (пороки развития), считается суставным недугом. Это современное название заболевания, которое ранее называлось по-простому – неполноценность сустава. Согласно медицинской терминологии, дисплазия – понятие собирательное, представляет собой трансформацию тканей, клеток, органов или частей тела в аномальное состояние. В данном случае, как следует из самого названия (сокращенно это ДТБС), речь идет о нарушении развития тазобедренного костного сочленения.
Дисплазия ног встречается довольно часто, из периферических суставов изменениям более всего подвержены коленный и тазобедренный суставы. Термин дисплазия обозначает врожденную патологию, т.е. это дисфункция развития. Тазобедренная дисплазия – состояние, отмеченное аномальным формированием и созреванием элементов суставов таза. Такими элементами могут быть суставная капсула, полость, эпифизы, связки, мениски, хрящевая пластинка, нервы, окружающие мягкие ткани.
Врожденная дисплазия возникает как результат задержки или неправильного формирования структур в предродовой период (в поздние стадии эмбрионального развития) и/или относящийся ко времени непосредственно после появления ребенка на свет. Дисплазия тазобедренных суставов у взрослого – явление достаточно редкое, в большинстве случаев является следствием не до конца вылеченной врожденной детской болезни.
Как проявляется тазобедренная дисплазия

Чтобы понять, что такое ДТС, необходимо изучить описание болезни, перечень симптомов, ее вариации и стадии. По сути, дисплазия не является болезнью, так называют патологические изменения в строении тазобедренного сустава, анатомия которого в норме гарантирует мобильность, обеспечивая движение во всех плоскостях.
Диспластический тип развития тазобедренных суставов – крайняя граница нормы. В ходе него происходит изменение анатомического, гистологического состояния сустава, нарушается функциональность конечности. У новорожденных с подобными отклонениями могут наблюдаться разные стадии развития патологического процесса и соответственно степень выраженности ограничения возможностей организма.
Тяжелой формой принято считать состояние, характеризующееся несоответствием размеров головки бедренного сочленения и вертлужной впадины – составной части массивной тазовой кости. При утрате контакта бедро смещается, когда головка полностью выходит за пределы чашеобразного углубления возникает вывих бедра.
Различают одностороннюю и двухстороннюю дисплазию (патология справа и слева). Замечено, что чаще страдает левый сустав, это объясняется особенностью внутриутробного положения плода, при котором левая ножка ребенка сжата сильнее. Правосторонние процессы и двухсторонняя дисплазия регистрируются реже.
Виды и стадии дисплазии тазобедренных суставов у детей
Так как же разобраться, что это такое – дисплазия суставов у детей. Классическая медицина разработала критерии, позволяющие классифицировать болезнь, оценить тяжесть состояния пациента, последствия нарушений.
Дисплазия нижних конечностей представлена несколькими формами. В зависимости от характера и глубины патологического изменения, выделяют следующие степени патологии:
-
физиологическая незрелость (недоразвитие или отставание) – при осмотре конечности структурные дефекты не обнаруживаются, поверхности сопоставлены правильно. Это наиболее легкая форма, начальная. Такое пограничное состояние собственно и есть дисплазия. Дисплазия 1 степени специального лечения не требует, при выполнении несложных лечебно-профилактических мероприятий созревание сустава ускорится, он нормально разовьется; предвывих – смещения бедренной кости не наблюдается или есть, но незначительное, сохраняется нормальное прилегание концов сустава. Это легкая степень тяжести, к потере двигательной активности или другим сильным нарушениям не приводит. Такая форма также выявляется на здоровой ноге у подростков и взрослых с односторонним вывихом; подвывих – неполный вывих, т.е. суставные поверхности частично соприкасаются, их соотношение нарушено. Это среднетяжелая дисплазия (2 степени) – при ходьбе или других активных движениях головка бедра смещается со своего естественного местоположения, связки бедра растягиваются, утрачивая свойственную им напряженность и эластичность. Чтобы избежать деформации, сильных болей, развития артроза, неизбежной трансформации в вывих головки бедренной кости, потребуется активное безотлагательное лечение; истинный вывих (дисплазия) бедра – крайняя степень. Приводит к возникновению контрактуры, деформации сочленения и мягких тканей, хромоте, приступам боли, развитию диспластического коксартроза, инвалидизации.
По структурно-анатомическому уровню поражения различают:
- Дисплазия вертлужной впадины (ацетабулярная) – обнаруживается недоразвитие основных крупных элементов: уменьшение и уплощение суставной ямки, неполноценность костного края, укорочение хрящевой губы, окружающей впадину. Лимбус тазобедренного сустава деградирует, перестает поддерживать головку и препятствовать ее выдвижению. Гипоплазия вертлужных впадин говорит о полной деформации и перекосе крыши впадины, о неспособности обеспечивать опорную и двигательную функцию.
- Дисплазия бедренной кости (эпифизарная) – наблюдается неправильное развитие костяных эпифизов, их уплотнение. Затрагивается проксимальный бедренный отдел. В результате меняется шеечно-диафизарный угол, угол наклона впадины. Нарушение биомеханики сустава ведет к точечному окостенению хрящевых тканей, ТБС (иначе тугоподвижность тазобедренных суставов).
- Ротационная дисплазия – возникают анатомические дефекты, нарушается геометрия кости. Уменьшения угла антеторсии до физиологических показателей не происходит (в норме в процессе освоения прямохождения он должен уменьшиться), головка бедра отклоняется от срединной плоскости вперед. Внутренняя ротация бедер обуславливает характерную походку носками внутрь.
Причины возникновения дисплазии

От чего она бывает?
По мнению педиатров и ортопедов спровоцировать нарушение может:
-
плохая экология; поздние роды (беременность после 35 лет), избыточный вес, перенесенные инфекции, тяжелый токсикоз, прием медикаментозных препаратов, гормональный сбой; тазовое предлежание, обвитие плода пуповиной, преждевременные роды; вес младенца при родах более 4 кг; традиция тугого пеленания ножек малыша; наследственная предрасположенность; гендерная составляющая – в 80% случаев диагностируется у девочек.
У взрослого человека помимо врожденной детской аномалии причиной ДТБС может послужить травма таза или бедренных костей, приобретенные пороки развития позвоночного столба или спинного мозга.
Признаки и диагностика
Существует несколько способов, как определить дисплазию. В основе заболевания лежат диспластические изменения, поэтому выявить симптоматику самостоятельно родителю вряд ли удастся. Внешний осмотр малыша должен проводить опытный диагност, но есть ряд настораживающих симптомов, позволяющих заподозрить нарушение. Обязательные условия: создание спокойной обстановки, ребенок умиротворен, сыт, ему тепло, мышцы тела максимально расслаблены.
На что следует обращать внимание:
В качестве аппаратных методов применяется рентгенодиагностика (после 3-х мес.), ультрасонография (безопасно для любого возраста) – это диагностический стандарт обследования. Дополнительными служат – КТ, МРТ. Эти процедуры проводятся, когда решается вопрос о целесообразности хирургического лечения.
Как вылечить дисплазию тазобедренных суставов
Врачебное заключение о сущности состояния маленького пациента необходимо, чтобы в дальнейшем наблюдать ребенка, провести тщательное обследование с целью уточнения и установления окончательного диагноза. Такой подход позволяет вовремя назначить профилактические меры, максимально быстро начать ортопедическое лечение. Оно базируется на применении специальных приспособлений, обеспечивающих длительное удерживание конечностей в положении разведения и сгибания.

Также важно совершать активные движения в суставе в пределах физиологических возможностей. Для достижения этих целей подойдут:
-
штаны Беккера – напоминают детские трусики, у которых в районе ластовицы встроена гибкая жесткая прокладка, не позволяющая сводить ноги; обычные пеленки в количестве 3 шт.: две прокладываются между ног, придавая им нужное положение, третья – фиксирующая; стремена Павлика – легкое, сшитое из мягкой ткани ортопедическое приспособление. Включает грудной бандаж, вожжи, фиксирующиеся на плечах ремешки, отводящие ремешки с эластичной петлей, пришитой к краю (располагаются сзади), сгибающие ремешки (спереди), маленькие бандажи для голеностопа; подушка (перинка) Фрейка – мягкое изделие, внешне похоже на валик. Такой фиксатор размещается между ножек и крепится ремнями по типу подтяжек; детские рюкзаки, сумки-кенгуру, переноски, в которых свободу ног ничто не ограничивает.
Чтобы укрепить мышцы, стимулировать двигательные навыки, противодействовать застойным явлениям, повысить уровень здоровья, больному показаны ЛФК, массаж.
Противопоказания при дисплазии:
-
малый вес ребенка; воспалительные процессы; лихорадка; болезни нервной системы; грыжи; дисфункция печени, почек, крови; внутриутробные аномалии развития сердца; гнойные заболевания мягких тканей, болезни кожи; диатез, острый гепатит.
Если консервативные методы не помогают, приходится прибегать к хирургическому лечению. В отношении детей до 5 лет практикуют еще бескровное (закрытое) вправление, позже только открытые способы. Предложено большое разнообразие оперативных вмешательств, но предпочтение при дисплазии отдается внесуставным операциям.
При лечении детей рекомендуется проводить операцию по Солтеру, в зрелом возрасте – остеотомию таза по Хиари. Взрослым для снятия болевого синдрома также назначаются обезболивающие противовоспалительные средства из группы нестероидных препаратов, для предупреждения осложнений – хондропротекторы в виде уколов.
Дополнительно посмотрите видео про данное заболевание:
Общее состояние костно-мышечной системы человека имеет тесную взаимосвязь с состоянием его тазобедренного сустава.
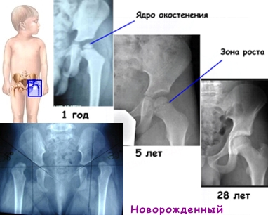
Ядра окостенения начинают формироваться еще в период пренатального развития, а заканчивается этот процесс ближе к 20 годам. Нередко к моменту рождения малыша диагностируется задержка формирования ядер или их полное отсутствие.
- Что это за процесс?
- Норма развития ядер окостенения тазобедренного сустава
- У плода до рождения
- После рождения
- Видео
- Как происходит развитие?
- Как выявляется окостенение ядер?
- Что приводит к данной проблеме?
- Профилактические меры
Что это за процесс?
Ядра окостенения являются показателем нормы или отклонения в формировании сочленения тазовой и бедренной кости. Как правило, этот естественный процесс протекает незаметно для всех грудничков, но если проявляются какие-то патологии, то это серьезно сказывается на работе всего опорно-двигательного аппарата.
Развитие всех составляющих сочленения происходит сложно и в несколько этапов. На первом этапе созревают те элементы, на которые будет оказываться первичная нагрузка. Это ядро бедренной головки, а также верхний сегмент ацетабулярной впадины. Если в этих областях окостенение не обнаруживается, то повышается риск развития предвывиха, подвывиха или вывиха тазобедренного сустава. 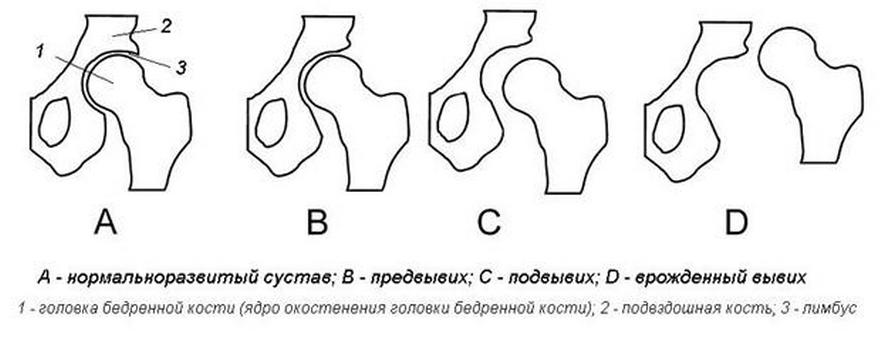
Норма развития ядер окостенения тазобедренного сустава
Развитие ядра окостенения тазобедренного сустава в норме является естественным физиологическим процессом. Рост костных тканей плода не сопряжен с какими-либо болезненными ощущениями и никак не ощущается младенцем.
К моменту родоразрешения тазобедренный сустав частично созревает, поэтому может выдерживать дальнейшие нагрузки.
Нормальный процесс развития тазобедренного сустава протекает в 3 этапа:
- все начинается с момента закладки основных элементов сочленения у плода, а дальше первый период продолжается до 3-4 месяцев после родоразрешения. На этом этапе в сочленениях преобладает хрящевая ткань, а их форма и размеры сильно отличаются от строения сочленения тазовой и бедренной кости у половозрелого человека.
- Следующий этап начинается, когда малышу исполняется полгода, и длится он на протяжении 12 месяцев. В это время костные ядра максимально развиваются, а также динамично происходит процесс окостенения, который со временем приведет к полному замещению хрящевой ткани на костную.
- Третий период продолжается до 17-20 лет. В это время отдельные ядра сливаются в прочные пластинки. На заключительном этапе происходит окостенение нижних и центральных сегментов углубления подвздошной кости, являющейся частью тазовой кости.
По мере развития и повышения активности ребенка ядра окостенения также должны динамично развиваться. Все начинается с его попыток ползать, садиться, а со временем он уже легко стоит, передвигается без посторонней помощи. Для нормального функционирования костно-мышечного аппарата ядра окостенения должны соответствовать норме. 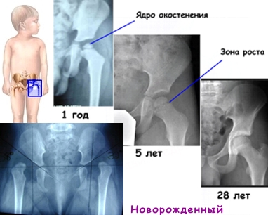
Обеспокоенные родители предпочитают проходить все необходимые обследования во время вынашивания ребенка, чтобы исключить риск развития внутриутробных патологий, таких как дисплазия тазобедренного сустава. Большие надежды они возлагают на ультразвуковое исследование, но с его помощью выявить на раннем сроке у плода задержку формирования ядер окостенения невозможно, ввиду следующих причин:
- формирование сочленения тазовой и бедренной костей возможно оценить только при проведении третьего скрининга, когда у плода уже будут четко распознаваться все основные органы и системы.
- К моменту родоразрешения у грудничков сочленение сформировано лишь из соединительной и хрящевой тканей, поэтому даже на этом этапе обнаружить крупные ядра окостенения не представляется возможным.
- Поскольку сочленения тазовой и бедренной костей у плода и новорожденного не принимают особого участия в движениях, то первичные признаки окостенения будут наблюдаться лишь с момента, когда малышу исполнится 3-4 месяца.
Ультразвуковая диагностика во время беременности может показать исключительно грубые пороки развития тазобедренных суставов у детей — его полное отсутствие или выраженные врожденные деструктивные процессы.
С момента родоразрешения костно-мышечная система начинает особенно интенсивно формироваться. Ядро окостенения тазобедренного сустава в норме развиваются благодаря следующим факторам:
- когда ребенок динамично двигает нижними конечностями, то активно сокращаются мускулы бедра, что усиливает микроциркуляцию крови в глубоких отделах костной ткани.
- На этом этапе также запускается процесс разрушения хрящевой ткани, формирования на ее месте костной.
- Одновременно формируется несколько ядер, что существенно ускоряет заместительный процесс. Самые крупные образования выявляются в центральных сегментах бедренной головки, а дальше они распространяются к поверхности сустава.
- Углубление в подвздошной кости начинает формироваться параллельно с головкой бедренной кости, но окончательную форму оно приобретает, когда ребенок начинает стоять и перемещаться на прямых конечностях.
Сразу после появления младенца на свет степень окостенения не удается выявить каким-либо образом. При ультразвуковой диагностике нормальные признаки ядер окостенения становятся заметными у грудничков, которым уже исполнилось 4-6 месяцев с момента родоразрешения.
Видео
Дисплазия тазобедренного сустава у детей
Как происходит развитие?
Свобода движений в тазобедренных суставах крайне необходима для того, чтобы человек был способен к прямохождению. Развитие сочленения тазовой и бедренной костей происходит в определенные промежутки времени. Процесс оссификации бедренной кости начинается на 8 неделе эмбриогенеза, когда появляются ядра окостенения в центре тела трубчатой кости.
При достижении ребенком 4-6 месяцев начинается особенно интенсивное формирование ядер окостенения. К 6 годам их размер значительно увеличивается, а ближе к 18 годам хрящевая ткань полностью замещается костной.
Как выявляется окостенение ядер?
Прежде чем прибегать к специальным методам диагностики правильное формирование сочленения оценивают с помощью простых медицинских тестов:
- в процессе физикального осмотра младенца оценивается то, насколько складки на бедрах и под ягодицами симметричны. Если у них разный уровень, то это скорее всего указывает на то, что произошла задержка развития сочленения тазовой и бедренной костей.
- Нижние конечности грудничка сгибают и прижимают к животику, а затем мягко и аккуратно разводят в стороны. Такая манипуляция называется пробой на отведение бедра. Учитывая, что в норме у грудничка впадина сочленения небольшая, ножки легко раздвигаются. Если же имеется какая-либо патология сочленения тазовой и бедренных костей, то разведение происходит с трудом.
- Кроме того, во время выполнения предыдущей манипуляции также оценивают соскальзывание. Это подразумевает оценку звуков при отведении. Если слышен щелчок или хруст, то это указывает на замедление окостенения и объясняется тем, что головка бедра плохо фиксируется в несформированной впадине.
![]()
Даже в домашних условиях родители самостоятельно могут выполнить такие пробы, но при этом они должны соблюдать осторожность, чтобы не травмировать малыша. Если хотя бы одна из описанных манипуляций дает положительный результат, то ребенок в обязательном порядке нуждается в проведении ультразвукового исследования для оценки окостенения головок бедренных костей.
Если с костной тканью начинаются проблемы на фоне нарушенных процессов ее формирования, то это сказывается на общем развитии грудничка. Когда мышечные волокна и мягкие ткани будут полностью сформированы, наступит время для выполнения сочленением опорно-двигательной функции. Но если сустав физиологически не подготовлен к этому, то первые нагрузки спровоцируют его деформацию.
Что приводит к данной проблеме?
Различные факторы влияют на процесс формирования ядер сочленения тазовой и бедренной костей:
- генетическая предрасположенность,
- врожденный вывих или подвывих тазобедренного сустава,
- заболевания эндокринной системы (гипофункция щитовидной железы, сахарный диабет),
- расстройство костеобразования и недостаточность минерализации костей на фоне нарушенного обмена веществ и дефицита витамина D,
- токсикоз на поздних сроках,
- возраст беременной старше 35 лет,
- расположение плода при беременности (ножки или ягодицы направлены ко входу в малый таз), маловодие, крупный плод.
Дисплазия сочленения тазовой и бедренной кости довольно часто диагностируется у детей с рахитом. Нарушение фосфорно-кальциевого обмена отрицательно сказывается на формировании тазобедренного сустава. При дисплазии ребенок не может свободно разводить нижние конечности и его тазобедренный сустав не способен нормально функционировать. 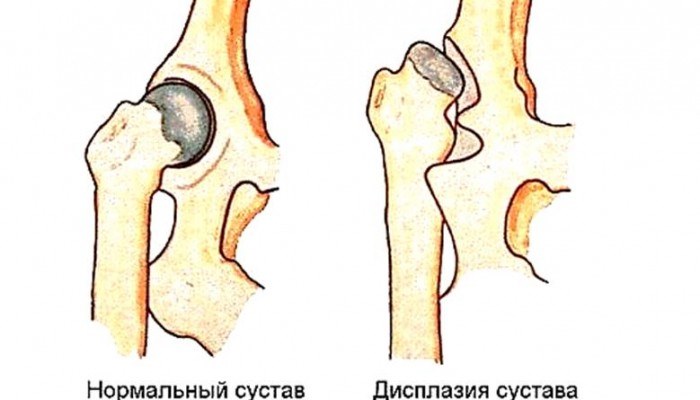
Профилактические меры
Чтобы процесс окостенения происходил своевременно, необходимо придерживаться таких рекомендаций:
- во время вынашивания ребенка и кормления грудью женщина должна уделять особое внимание своему питанию — оно должно быть сбалансированным и богатым на минералы и витамины,
- после 5 месяцев в обязательном порядке необходимо в рацион ребенка вводить прикорм,
- регулярно проводить сеансы массажа,
- освоить лечебную физкультуру и регулярно выполнять с малышом развивающие упражнения,
- ежедневно гулять на свежем воздухе,
- в осенне-зимний период в целях профилактики рахита давать малышу витамин D,
- регулярно приходить в детскую консультацию для плановых осмотров.
Если ядра окостенения полностью отсутствуют или признаки окостенения замедляются, то в будущем это может спровоцировать развитие серьезных патологий костно-мышечной системы.
Однако если своевременно проводить лечение, прислушиваться к рекомендациям специалиста, то избавиться от задержки окостенения возможно за 7-8 месяцев, после чего костные структуры малыша начнут развиваться без отклонений от нормы.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter. Мы обязательно её исправим, а Вам будет + к карме
Читайте также: