Плечевого суставов а также тазобедренного сустава
Рассмотрены нозологические формы периартикулярных заболеваний плечевого и тазобедренного суставов, диагностика и подходы к лечению околосуставной патологии мягких тканей с применением нестероидных противовоспалительных средств, глюкокортикостероидов.
Nosologic forms of para-articular diseases of hip and shoulder joints are analyzed, together with diagnostics and approaches to treatments peribursal soft tissues pathology with application of nonsteroidal antiinflammatory agents, glycocorticosteroids.
Периартикулярная патология широко распространена и включает в себя огромный спектр изменений от синдромов, выделенных в отдельные нозологические единицы, до симптомов, сопутствующих ревматологическим заболеваниям.
При описании мягкотканой патологии обычно используют следующие понятия:
- тендинит — воспаление ткани сухожилия;
- теносиновит/тендовагинит — воспаление ткани сухожилия и сухожильного влагалища;
- энтезит/энтезопатия — воспаление ткани сухожилия в месте прикрепления его к кости;
- бурсит — воспаление синовиальных сумок, тонкостенных полостей, выстланных синовиальной оболочкой, которые облегчают движение сухожилий и мышц над костными выступами.
Периартикулярные заболевания плечевого сустава представлены несколькими нозологическими формами:
1) изолированным поражением сухожилий мышц, окружающих сустав:
- тендинит мышц вращательной манжеты (с указанием конкретной мышцы);
- тендинит двуглавой мышцы плеча;
- кальцифицирующий тендинит;
- разрыв (частичный или полный) сухожилий мышц области плечевого сустава;
2) диффузным невоспалительным поражением капсулы плечевого сустава (ретрактильный капсулит);
3) субакромиальным синдромом (комплексное поражение структур, окружающих субакромиальную сумку).
Шаровидное строение плечевого сустава позволяет производить в нем разнообразные движения: сгибание, разгибание, отведение, приведение и ротацию. Следует помнить, что угол движения в плечевом суставе без участия лопатки характеризует истинный объем движений в нем, а с участием их — полный объем. При тестировании отведения плеча боль в суставе может появляться лишь в момент, когда оно достигает 70–90°. При этом большой бугорок плечевой кости поднимается вплотную к акромиальному отростку и может сдавливать проходящие здесь структуры (сухожилие надостной мышцы и субакромиальную сумку). При продолжении подъема руки большой бугорок отходит от акромиального отростка и боли значительно уменьшаются. Такая болезненная дуга характерна для тендинита надостной мышцы или субакромиального бурсита. Появление боли в момент максимального отведения руки в плечевом суставе (до 160–180°) указывает на поражение ключично-акромиального сустава. При переднем вывихе отмечается смещение головки плечевой кости кпереди и книзу, что ведет к характерному изменению контуров плеча и резкому ограничению подвижности из-за болезненности (табл. 1).
При тендинитах мышц плеча рекомендуется следующее:
- избегать движений, вызывающих боль, в течение 2–3 нед;
- назначение нестероидных противовоспалительных средств (НПВС) на время выраженного болевого синдрома, воспаления;
- локальное применение мазей и гелей с НПВС 3 раза в день в течение 14 дней (в остром периоде), а также раздражающие мази, усиливающие кровоток (с капсаицином), — при хроническом течении;
- периартикулярное введение глюкокортикоидов (ГК) (избегать при тендините двуглавой мышцы);
- физиотерапевтические методы: фонофорез, электрофорез, криотерапия, магнитные токи, бальнеотерапия.
Лечение кальцифицирующего тендинита сухожилий вращательной манжеты плеча соответствует тем же принципам, что и при обычном тендините. Однако кальцифицирующий тендинит редко излечивается полностью и часто рецидивирует. Имеются данные об эффективности в ряде случаев экстракорпоральной ударноволновой терапии в отношении как болевого синдрома, так и самих кальцификатов.
Лечение ретрактильного капсулита направлено на физическую реабилитацию с восстановлением первоначального объема движений в плечевом суставе, подчиняется принципам лечения рефлекторной симпатической дистрофии.
Субакромиальный синдром (субакромиальный синдром столкновения) развивается вследствие нарушения баланса между мышцами — стабилизаторами и депрессорами головки плечевой кости (надостной, подостной, подлопаточной и двуглавой мышцы плеча), что приводит к уменьшению пространства между головкой плечевой кости и акромионом, к хронической травматизации сухожилий мышц вращательной манжеты плеча при движениях.
Выделяют стадии субакромиального синдрома.
I. Отек и кровоизлияния в сухожилиях.
II. Фиброз, утолщение сухожилий, появление в них частичных надрывов.
III. Полные разрывы сухожилий, дегенеративные костные изменения, вовлекающие нижнюю поверхность акромиона и большой бугорок плечевой кости.
Лечение субакромиального синдрома зависит от степени выраженности клинических проявлений и стадии процесса. При I стадии — избегать подъема руки над головой, пробная терапия полными дозами НПВС в течение двух недель, подакромиальное введение глюкокортикостероидов (ГКС) (повторная инъекция не ранее чем через 6 недель), физиотерапевтическое лечение при наличии слабости мышц плечевого пояса (через 1–2 недели). При II стадии — медикаментозное лечение (см. выше), при неэффективности в течение года — субакромиальная декомпрессия (пересечение клювовидно-акромиальной связки с передней акромионопластикой), при III стадии — артроскопическая ревизия субакромиального пространства, удаление остеофитов, восстановление целостности сухожилий.
Тазобедренный сустав — крупный шаровидный сустав, который обладает значительным объемом движений: сгибание/разгибание, отведение/приведение, пронация/супинация. Подвижность тазобедренного сустава обусловливается удлиненной шейкой бедренной кости, которая образует с осью конечности угол 130°. Наиболее частыми причинами болей в тазобедренных суставах служат травмы, артриты (остеоартроз (ОА), ревматоидный артрит), асептический некроз головки бедренной кости, рассекающий остеохондрит (болезнь Пертеса), инфекции (например, остеомиелит, туберкулезный коксит). Однако нередко встречается и патология мягких тканей, окружающих сустав (табл. 2).
Наиболее трудная диагностическая ситуация возникает тогда, когда пациент жалуется на боли в области тазобедренного сустава, но при рентгенологическом исследовании изменений не обнаруживается. В этих случаях имеет значение:
- хорошо собранный анамнез;
- физическое обследование: сочетание болей при крайнем отведении и внутренней ротации позволяет подозревать артрит или остеонекроз; ограничение движений в прямой проекции у больных сахарным диабетом позволит заподозрить адгезивный капсулит;
- наличие таких общих признаков, как слабость, лихорадка, уменьшение массы тела или усиление боли ночью, требует специального лабораторного исследования для исключения опухоли или скрыто протекающих инфекционных процессов.
Наиболее частой причиной боли становятся бурситы в области больших вертелов, для которых характерны:
- боли глубокие, иногда жгучие, преимущественно по латеральной поверхности сустава и бедра. Боль возрастает при ходьбе по ровной поверхности и лестнице, сидении на корточках, сочетается с хромотой у 15% пациентов;
- боли уменьшаются в покое, но периодически могут усиливаться по ночам, особенно в положении лежа на больной стороне;
- при пальпации отмечается напряжение в зоне большого вертела;
- ощущается сопротивление при отведении бедра в положении пациента лежа в противоположном направлении, при этом может возникнуть ощущение дискомфорта.
Одно из основных направлений в лечении околосуставной патологии мягких тканей — это назначение различных форм НПВС. Противовоспалительная и анальгетическая активность НПВС связана с уменьшением продукции простагландинов. Противовоспалительное действие НПВС обусловлено подавлением активности циклооксигеназы (ЦОГ) — основного фермента метаболизма арахидоновой кислоты на пути превращения ее в простагландины. Механизмы действия НПВС достаточно хорошо изучены, описаны также основные побочные эффекты данной группы лекарственных средств, ограничивающие их применение у пациентов в группах риска. Альтернативой пероральному и парентеральному использованию НПВС, а также важным вспомогательным компонентом комплексного лечения болевого синдрома при периартикулярной патологии является локальная терапия с применением НПВС. В настоящее время сформулированы основные требования к локальной терапии: препарат должен быть высокоэффективен, не должен вызывать местных токсических и аллергических реакций, а также обладать способностью к проникновению через кожу, достигая ткани-мишени, концентрация препаратов в сыворотке крови не должна достигать уровня, приводящего к побочным эффектам. Наиболее удачной формой для локальной терапии является использование геля, в составе которого спирт в качестве растворителя обеспечивает быстрое всасывание действующего вещества в поверхностно расположенные структуры сустава. Поэтому применение геля является оправданным по сравнению с мазями или кремами и более экономичным. Всем этим требованиям отвечает Дип Рилиф — двухкомпонентный гель для наружного применения на основе ибупрофена 5,0% и ментола 3,0% природного происхождения, в котором анальгетический и противовоспалительный эффекты ибупрофена дополняются и усиливаются терапевтическими свойствами левоментола (оптического изомера ментола) за счет рефлекторной реакции, связанной с раздражением нервных окончаний кожи, стимуляцией ноцицепторов. Благодаря компонентам основы геля молекулы ибупрофена в связанном состоянии проникают сквозь поверхностный слой кожи. Ментол обуславливает освобождение сосудорасширяющих пептидов, что приводит к дополнительному отвлекающему, обезболивающему эффектам, вызывая ощущение легкой прохлады. Для усиления локального противовоспалительного эффекта средство должно наноситься многократно в течение дня. Клинические исследования последних лет показали, что минимальным является 4-кратное нанесение локального средства в течение суток. При активном воспалении с максимально выраженными болями нанесение препарата следует увеличить до 6 раз в день.
Литература
- William J. Koopman (editor) et al. Arthritis and Allied Conditioins: A Textbook of Rheumatology, 13 th edition. Williams & Wilkins, 1997.
- Hakim A., Clunie G., Hag I. Oxford Handbook of Rheumatology, 2 nd edition. Oxford University Press, 2008. 606 p.
- John H. Klippel. Primer on the Rheumatic Diseases, 12 th edition. In: Leslie J. Grofford, John H. Stone, Cornelia M. Weyand. Atlanta, Georgia, 2001.
- R. Watts et al. Oxford Desk Reference: Rheumatology. Oxford University Press, 2009.
Н. А. Шостак, доктор медицинских наук, профессор
Н. Г. Правдюк, кандидат медицинских наук
А. А. Клименко, кандидат медицинских наук, доцент
ГБОУ ВПО РНИМУ им. Н. И. Пирогова Минздравсоцразвития, Москва
Периартикулярная патология широко распространена и включает в себя огромный спектр изменений - от синдромов, выделенных в отдельные нозологические единицы, до симптомов, сопутствующих ревматологическим заболеваниям. При описании патологии мягких тканей обычно используют следующие понятия:
Периартикулярные заболевания плечевого сустава
Периартикулярные заболевания плечевого сустава представлены несколькими нозологическими формами:
1) изолированное поражение сухожилий мышц, окружающих сустав (дегенерация, воспаление, частичные и полные разрывы): тендинит мышц вращательной манжеты (с указанием конкретной мышцы), тендинит двуглавой мышцы плеча, кальцифицирующий тендинит, разрыв (частичный или полный) сухожилий мышц области плечевого сустава;
2) диффузное невоспалительное поражение капсулы плечевого сустава (ретрактильный капсулит); 3) субакромиальный синдром (комплексное поражение структур, окружающих субакромиальную сумку).
Шаровидное строение плечевого сустава позволяет производить разнообразные движения: сгибание, разгибание, отведение, приведение и ротацию. Следует помнить, что угол движения в плечевом суставе без участия лопатки характеризует истинный объем движений в нем, а с участием их - полный объем. При тестировании отведения плеча боль в суставе может возникнуть, когда угол отведения достигает 70-90°. Это связано с тем, что большой бугорок плечевой кости поднимается вплотную к акромиальному отростку и может сдавливать проходящие здесь структуры (сухожилие надостной мышцы и субакромиальную сумку). При продолжении подъема руки большой бугорок отходит от акромиального отростка и боли значительно уменьшаются. Такая болезненная дуга характерна для тендинита надостной мышцы или субакромиального бурсита. Появление боли в момент максимального отведения руки в плечевом суставе (до 160-180°) указывает на поражение ключично-акромиального сустава. При переднем вывихе отмечается смещение головки плечевой кости кпереди и книзу, что ведет к характерному изменению контуров плеча и резкому ограничению подвижности из-за болезненности (табл. 1).
Таблица 1. Выявление симптомов при осмотре пораженных структур области плечевого сустава
Боль, ограничение движения
Поражение структур
При отведении руки
Сухожилие надостной мышцы, субакромиальная сумка
При максимальном подъеме руки вверх
При наружной ротации (попытка причесаться)
Сухожилие подостной и малой круглой мышц
При внутренней ротации (попытка завести руку за спину)
Сухожилие подлопаточной мышцы
При сгибании в локтевом суставе и супинации предплечья (подъем тяжести, поворот ключа в двери кнаружи)
Сухожилие двуглавой мышцы плеча
Нарушены (болезненны и/или ограничены) все движения
Поражение капсулы (или собственно плечевого сустава)
Боль в области плеча, не связанная с движениями
Плексит, синдром грудного выхода
При тендинитахмышц плеча рекомендуется следующее:
Субакромиальный синдром (субакромиальный синдром столкновения) развивается вследствие нарушения баланса между мышцами - стабилизаторами и депрессорами головки плечевой кости (надостной, подостной, подлопаточной и двуглавой мышцы плеча), что приводит к уменьшению пространства между головкой плечевой кости и акромионом, к хронической травматизации сухожилий мышц вращательной манжеты плеча при движениях. Выделяют следующие стадии суб акромиального синдрома:
Лечение субакромиального синдрома зависит от степени выраженности клинических проявлений и стадии процесса. При I стадии следует избегать подъема руки над головой, рекомендуется пробная терапия полными дозами НПВС в течение 2 недель, подакромиальное введение глюкокортикостероидов (ГКС) (повторная инъекция не ранее чем через 6 недель), физиотерапевтическое лечение при наличии слабости мышц плечевого пояса (через 1-2 недели). При II стадии - медикаментозное лечение (то же, что и при I стадии), при неэффективности терапии в течение года - субакромиальная декомпрессия (пересечение клювовидно-акромиальной связки с передней акромионопластикой); при III стадии - артроскопическая ревизия субакромиального пространства, удаление остеофитов, восстановление целостности сухожилий.
Поражение периартикулярных тканей области тазобедренного сустава
Тазобедренный сустав - крупный шаровидный сустав, который обладает значительным объемом движений: сгибание-разгибание, отведение-приведение, пронация-супинация. Подвижность тазобедренного сустава обусловливается особенностями строения - удлиненной шейкой бедренной кости, которая образует с осью конечности угол 130°. Наиболее частыми причинами болей в тазобедренных суставах служат травмы, артриты (остеоартроз (ОА), ревматоидный артрит), асептический некроз головки бедренной кости, рассекающий остеохондрит (болезнь Пертеса), инфекции (например, остеомиелит, туберкулезный коксит). Однако нередко встречается и патология мягких тканей, окружающих сустав (табл. 2).
Таблица 2. Периартикулярная патология области тазобедренного сустава
Вид патологии
Характеристика
Воспаление глубокой сумки большого вертела
Чаще возникает у женщин 40-60 лет, страдающих ОА. Боль в области большого вертела. Боль иррадиирует по наружной поверхности бедра
Припухлость и болезненность определяются по передневнутренней поверхности бедра ниже паховой связки, внизу живота. Усиление болей отмечается при разгибании бедра, ходьбе
Энтезопатия вертела (трохантерит)
Невозможность лежать на боку. Локальная болезненность вертела. Сохранность объема ротации бедра. Боль при сопротивлении активному отведению бедра
Боль в области седалищного бугра (но сумка расположена более поверхностно по отношению к седалищному бугру). Развивается вторично при сидении на твердой поверхности, особенно у худых людей, а также у бегунов. Боли могут усиливаться при сгибании бедра
Тендинит приводящей мышцы бедра
Часто развивается в результате спортивных травм. Боли, как правило, локализуются в наиболее проксимальной части паховой области, вблизи от места прикрепления мышц к костям таза. Боли усиливаются при отведении ноги в тазобедренном суставе, могут возникнуть хромота и определенные ограничения функциональной активности пациента
Энтезопатия в области седалищного бугра
Боль при сидении на жестком основании в области седалищного бугра. Боль при ходьбе в момент отрыва ноги от пола
Синдром грушевидной мышцы
Боли в пояснице, ягодице, крестцово-подвздошном суставе, тазобедренном суставе и по задней поверхности бедра. Боль и слабость мышцы при отведении согнутого до 90° бедра в тазобедренном суставе. Боль и обнаружение уплотненных пучков мышцы при наружной или внутритазовой пальпации. В случае грубой компрессии ствола седалищного нерва появляются глубокие, тупые, тянущие, простреливающие, иногда жгучие боли, которые усиливаются в основном ночью, в тепле и при перемене погоды. Боли и другие симптомы могут уменьшаться в постели, но появляются или усиливаются в положении сидя или стоя, при вставании из положения сидя или приседании из положения стоя
Наиболее сложная диагностическая ситуация возникает тогда, когда пациент жалуется на боли в области тазобедренного сустава, но при рентгенологическом исследовании изменений не обнаруживается. В этих случаях имеет значение:
Наиболее частой причиной боли являются бурситы в области больших вертелов, для которых характерны:
Лечение околосуставной патологии области тазобедренного сустава должно проводиться с учетом основного заболевания (например, при ОА - назначение хондропротективных средств, контроль массы тела; при серонегативном спондилоартрите - назначение болезнь-модифицирующих препаратов (БМП) (сульфасалазин, метотрексат и др.), при туберкулезном коксите - противотуберкулезных специфических средств и т.д.). Нередко основными методами лечения становятся локальное введение глюкокортикоидов, проведение электрофореза и ионофореза, назначение миорелаксантов.
Одним из основных направлений в лечении околосуставной патологии мягких тканей является назначение различных форм НПВС. Противовоспалительная и анальгетическая активность НПВС связана с уменьшением продукции простагландинов. Противовоспалительное действие НПВС обусловлено подавлением активности циклооксигеназы (ЦОГ) - основного фермента метаболизма арахидоновой кислоты, катализирующий ее превращение в простагландины. Механизмы действия НПВС достаточно хорошо изучены, описаны также основные побочные эффекты данной группы лекарственных средств, ограничивающие их применение у пациентов в группах риска. Альтернативой пероральному и парентеральному использованию НПВС, а также важным вспомогательным компонентом комплексного лечения болевого синдрома при периартикулярной патологии является локальная терапия с применением НПВС. В настоящее время сформулированы основные требования к препаратам, применяемым для локальной терапии: высокая эффективность, отсутствие местных токсических и аллергических реакций на препарат, способность лекарственного средства проникать через кожу, достигая ткани-мишени; концентрация препаратов в сыворотке крови не должна достигать уровня, приводящего к побочным эффектам. Наиболее удачной формой для локальной терапии является гель, в составе которого содержится спирт, обеспечивающий быстрое всасывание действующего вещества в поверхностно расположенные структуры сустава. Поэтому применение геля является оправданным по сравнению с мазями или кремами и более экономичным. Всем этим требованиям отвечает ДИП Рилиф - двухкомпонентный гель для наружного применения на основе ибупрофена 5% и ментола 3% природного происхождения, в котором анальгетический и противовоспалительный эффекты ибупрофена дополняются и усиливаются терапевтическими свойствами левоментола (оптического изомера ментола) за счет рефлекторной реакции, связанной с раздражением нервных окончаний кожи, стимуляцией ноцицепторов. Благодаря трансдермальному проводнику (диизопропаноламин), входящему в состав основы геля, молекулы ибупрофена в связанном состоянии проникают сквозь поверхностный слой кожи. Ментол способствует выделению сосудорасширяющих пептидов, что приводит к дополнительному отвлекающему и обезболивающему эффекту, вызывая ощущение легкой прохлады.
Для усиления локального противовоспалительного эффекта средство следует наносить многократно в течение дня. Клинические исследования последних лет показали, что минимальным является 4-кратное нанесение локального средства в течение суток. При активном воспалении с максимально выраженными болями количество нанесений препарата следует увеличить до 6 раз в день.
Остеоартроз плечевого сустава — это дегенеративное заболевание, поражающее костные и хрящевые структуры сустава. Артроз плечевого сустава менее распространен, чем остеоартроз коленного или тазобедренного сустава, так как плечо подвержено меньшим нагрузкам. Обычно артроз плечевого сустава развивается не самостоятельно, а после травм, часто в результате повторяющихся вывихах и подвывихах в суставе, а также в ответ на длительно существующие массивные разрывы ротаторной манжеты.
Еще одним заболеванием, которое приводит к разрушению костной и хрящевой основы головки плечевой кости, является остеонекроз или асептический некроз.
При этом состоянии в головке плечевой кости в виду определенных причин нарушается кровообращение, что приводит к ее медленному разрушению. В этой статье мы попробуем доступным языком объяснить Вам, как и почему развивается артроз плечевого сустава и остеонекроз головки плечевой кости, как диагностировать эти заболевания и как на современном уровне развития медицины их лечат.
Анатомия плечевого сустава по-своему уникальна и адаптирована для обеспечения максимальной свободы движений. Плечевой сустав составляют три кости лопатка, ключица и головка плечевой кости.
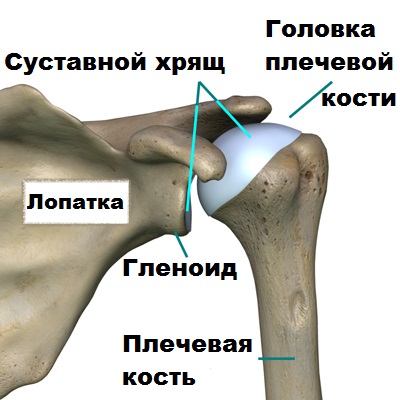
Часть лопатки, образующая ее суставную впадину и соприкасающаяся с головкой плечевой кости называется гленоидом. Суставная впадина лопатки или гленоид, как минимум в четыре раза меньше головки плечевой кости по размеру. Благодаря такой анатомии достигается большой объем движений в плече, однако страдает стабильность плечевого сустава. По краю, периметру гленоида, расположена суставная хрящевая губа, которая увеличивает глубину гленоида, что повышает стабильность сустава.
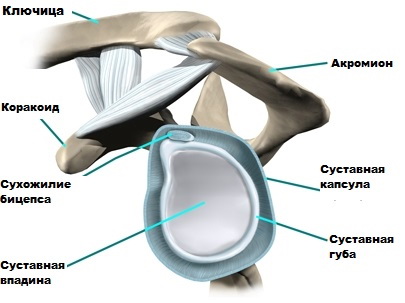
При вывихах плеча происходит отрыв суставной губы от гленоида, что нередко приводит к рецидиву вывихов и подвывихов в будущем.
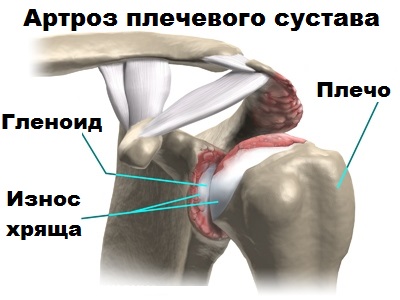
Головка плечевой кости и гленоид покрыты гиалиновым суставным хрящом. Суставной хрящ очень гладкий и твердый.
Суставной хрящ покрыт пленкой синовиальной жидкости, это позволяет головки плечевой кости скользить относительно гленоида почти без всякого сопротивления. При артрозе суставной хрящ размягчается и разрушается, а плечевая кость и гленоид деформируется.
Стабильность сустава также обеспечивается за счет капсулы сустава. Капсула сустава — это своеобразный плотный водонепроницаемый мешок, в стенках которого расположены прочные связки, соединяющие плечевую кость и лопатку.
Вокруг плечевого сустава расположена ротаторная манжета. Ротаторная манжета представлена сухожилиями четырех мышц, соединяющих лопатку и плечевую кость и обеспечивающих движения и стабильность головки плечевой кости.
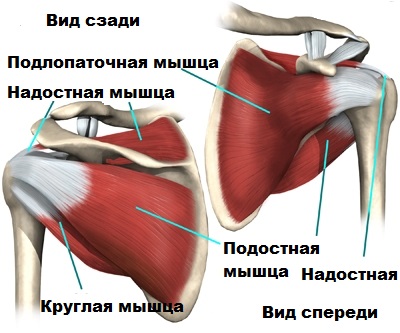
Манжета образована подлопаточной, надостной, подостной и малой круглой мышцой. При разрыве ротаторной манжеты в значительной степени нарушается функция сустава (пациент не может поднять руку и выполнять обыденные движения рукой). Плечевой сустав дестабилизируется, нарушается центровка головки плеча относительно гленоида, усиливается износ хряща, что приводит к развитию артроза.
Рука человека достаточно хорошо кровоснабжается. В области плечевого сустава проходят крупные артерии и вены. Однако есть участки головки плечевой кости, под суставным хрящом, в которых питание несколько снижено.
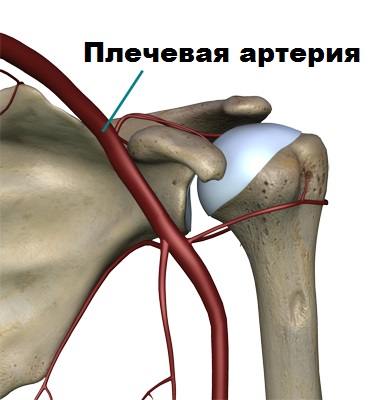
При некоторых заболеваниях и травмах, о которых мы поговорим ниже, а также после приема некоторых препаратов, кровообращение в этих зонах полностью прекращается. В результате нарушения кровообращения в головке плечевой кости формируются зоны некроза кости или, простым языком, наступает смерть кости. Суставной хрящ над некротизированными участками кости также разрушается, а форма головки плечевой кости со временем претерпевает значительные изменения.
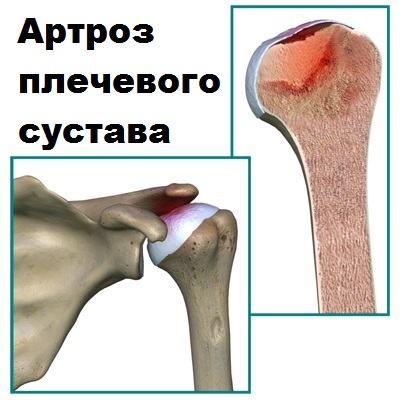
Артрозу в основном подвержены пациенты старшего возраста (50-60 лет), чаще женщины. У молодых пациентов наиболее частой причиной артроза плечевого сустава служит привычный вывих. Нередко отмечается развитие артроза после перелома головки или шейки плечевой кости.
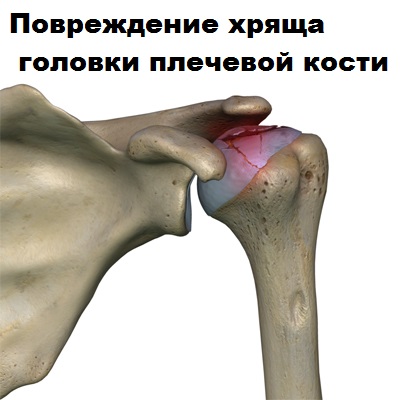
Описано возникновение артроза плечевого сустава у пациентов после операций по стабилизации сустава при привычном вывихе. Это вероятно связано с перераспределением нагрузок в суставе после операции.
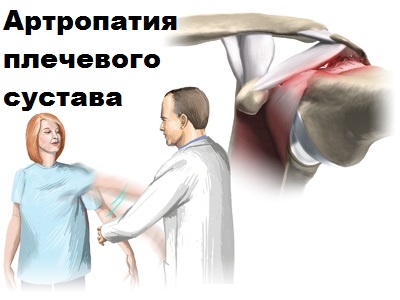
Часто пусковым моментом к дегенерации плечевого сустава становится повреждение ротаторной манжеты. Разрушение сустава после разрыва ротаторной манжеты врачи называют артропатией плечевого сустава.
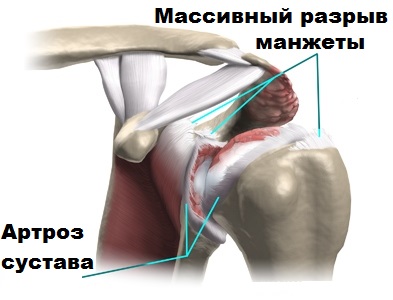
После разрыва ротаторной манжеты правильные движения в плечевом суставе нарушаются, утрачивается центрация головки плечевой кости по отношению к гленоиду. Головка плечевой кости смещается к верху и при движениях соударяется с акромиальным отростком. Это состояние называется импиджмент синдром. Результатом длительно существующего импиджмента на фоне порванной ротаторной манжеты становится значительное повреждения хряща головки плечевой кости.
Наиболее быстро и сильно хрящ повреждается при массивных разрывах ротаторной манжеты. Причиной разрывов манжеты чаще всего является ее дегенерация, которая усиливается после 50 — 55 лет.
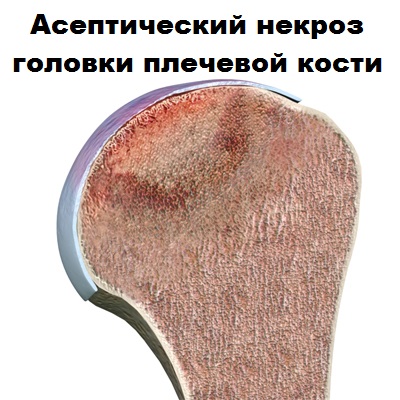
Причиной развития остеонекроза или асептического некроза головки плечевой кости может стать травма, при которой сосуды, питающие головку плечевой кости, повреждаются или тромбоз, при котором сосуд закупоривается, и кровь не поступает в кость. Результатом нарушения кровообращения в кости может стать разрушение костной ткани, изменение формы головки плечевой кости, образование трещин и неровностей на суставном хряще.
Основные симптомы артроза — это боль и ограничение движений. Выраженность этих проявлений зависит, прежде всего, от стадии заболевания. Как правило, присутствует ограничение движений во всех плоскостях.

Основным проявлением артропатии плечевого сустава на фоне разрыва ротаторной манжеты также является боль. Боли часто мучают пациента в покое, ночное время, при изменении погоды. Пациенты отмечают скованность в плече. В связи с нарушением функции ротаторной манжеты больной оказывается не в состоянии поднять руку в сторону более чем на 30-40 градусов.
При обследовании пациента с артропатией и артрозом можно выявить припухлость, а также уменьшение мышц в области плечевого сустава.
Остеонекроз или асептический некроз головки плечевой кости на ранних стадиях обычно протекает бессимптомно. К тому моменту, когда у пациента появляется боль и ограничение движений, заболевание чаще всего носит необратимый характер.
Диагноз устанавливается врачом травматологом-ортопедом после клинического осмотра и на основании данных инструментального обследования, таких как ренгенография, МРТ, КТ и радиоизотопного исследования.
При артрозе возраст пациентов обычно превышает 50 лет, в анамнезе у них может быть травма плечевого сустава, например, вывих или перелом. Врач при клиническом осмотре оценивает объем движений в суставе, определяет локализацию боли.
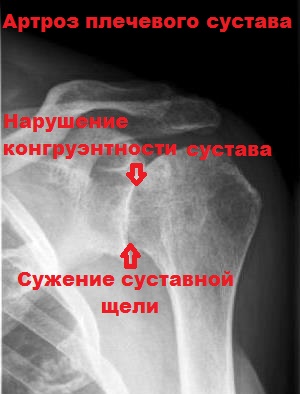
При рентгенографии кости, составляющие плечевой сустав, обычно деформированы, по краям выявляются костные разрастания (остеофиты). Если планируется операция по эндопротезированию плечевого сустава, может быть дополнительно назначено МРТ и КТ плечевого сустав.
У пациентов с артропатией на фоне повреждения ротаторной манжеты при осмотре чаще всего выявляется значительное ограничение подвижности в плечевом суставе.
Для выявления этого вида патологии врач проводит специальные клинические тесты на импиджмент (соударение) и нестабильность. При артропатии они положительные. Иногда для исключения похожих по течению заболеваний при проведении тестов в сустав вводят местные анестетики, например, лидокаин. Боль в суставе является частым спутником артропатии особенно при запущенных стадиях.
При рентгене плечевого сустава часто выявляются множественные разрастания кости по краям головки плеча и гленоида, деформация костей и суставных поверхностей, но главное это уменьшение расстояния между головкой плечевой кости и акромионом (сужение субакромиального пространства). В тяжелых случаях головка полностью внедряется в акромион.

Разрыв ротаторной манжеты и сопутствующие повреждения внутрисуставных структур не видны на рентгене, поэтому требуется выполнение МРТ или УЗИ плечевого сустава. Если решается вопрос о эндопротезировании плечевого сустава при поздних стадиях болезни, то необходимо проведение КТ сустава для планирования операции.
Наиболее распространенной жалобой при остеонекрозе головки плечевой кости является боль и иногда хруст. Хруст обусловлен передвижением внутри сустава отколовшихся фрагментов суставного хряща. При рентгенографии на поздних стадиях болезни можно наблюдать изменение контуров головки плечевой кости, она теряет свою шаровидную форму. МРТ плечевого сустава при остеонекрозе или асептическом некрозе головки плечевой кости является самым надежным методом диагностики на ранних стадиях болезни.

При МРТ можно определить даже небольшие изменения костного мозга и выявить нарушение питание кости.
Для лечения артроза плечевого сустава, артропатии после повреждения ротаторной манжеты, остеонекроза головки плечевой кости применяют консервативные и оперативные методы. Консервативным называется лечение без операции.
К консервативным методам лечения можно отнести лечебную физкультуру, физиотерапию, использование специальных поддерживающих повязок (ортезов, бандажей), применение нестероидных противовоспалительных препаратов, хондропротекторов, препаратов улучшающих микроциркуляцию.
Если речь идет о остеонекрозе головки плечевой кости, причиной развития которого стал прием пациентом глюкокортикоидов, цитостатиков или имунносупрессоров, может потребоваться коррекция их доз. Имеет смысл также снизить количество потребляемого алкоголя и табака.
Обычно у пациентов с остеоартрозом, артропатией плечевого сустава или асептическим некрозом консервативное лечение дает временное облегчение. Показанием к операции служит безуспешность консервативных мероприятий, сильная боль в покое и значительное нарушение функции плечевого сустава.
Артроскопический метод обычно применяется на ранних стадиях заболевания. Шов или пластика ротаторной манжеты применяется при ее разрыве, способна предотвратить развитие артропатии плечевого сустава.
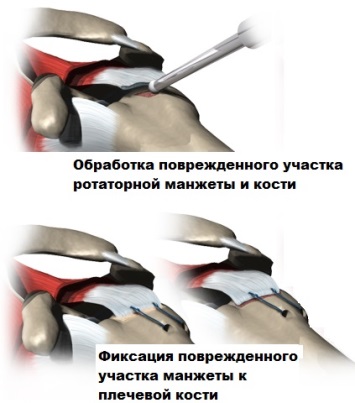
Для этого пациент должен своевременно обратиться к врачу специалисту, пройти требуемое обследование и получить адекватное лечение. При артроскопии плечевого сустава возможно оценить состояние мышц и сухожилий ротаторной манжеты и устранить дефекты.
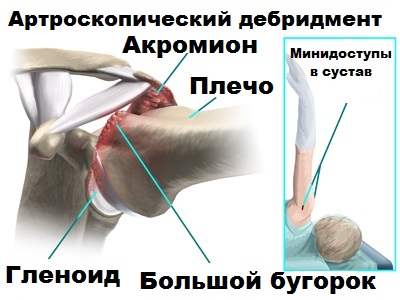
Также при артроскопии с помощью специальных инструментов и приборов можно откорректировать форму костей, например, акромиона, что уменьшит повреждающее воздействие на внутрисуставные структуры плечевого сустава.
Артроскоп и инструменты вводятся в полость сустава через небольшие проколы кожи, что выигрышно для пациента с косметической точки зрения.
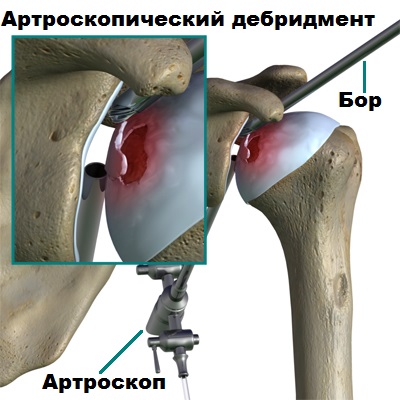
Артроскопия, проведенная вовремя, особенно у молодого пациента, позволяет отсрочить эндопротезирование плечевого сустава. У возрастных пациентов с выраженным болевым синдромом артроскопически возможно удалить костные разрастания (остеофиты), которые как раз и ограничивают движения в суставе и вызывают постоянную боль.
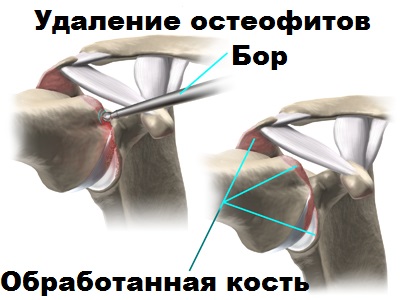
Артроскопический дебридмент дает неплохой, но все же временный эффект.
На запущенных стадиях заболевания, при выраженных поражениях сустава и не купируемом болевом синдроме показано радикальное оперативное вмешательство, такое как эндопротезирование.
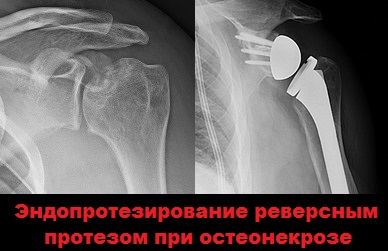
Эндопротезирование плечевого сустава позволяет избавить пациента от боли, вернуть прежнюю подвижность, силу и стабильность плечевого сустава.
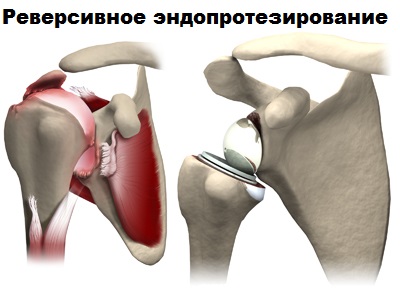
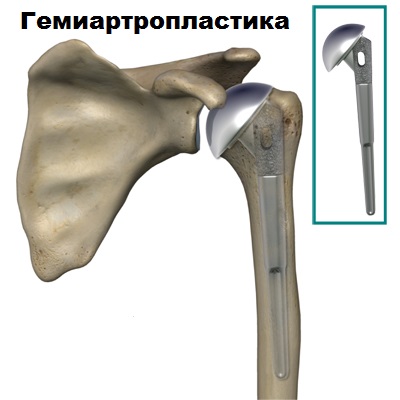
Существуют несколько разновидностей эндопротезов плечевого сустава, которые подбираются в каждом конкретном случаем индивидуально. При остеонекрозе головки плечевой кости можно выполнить поверхностное эндопротезирование (resurfacing). Операцию можно провести малоинвазивно.
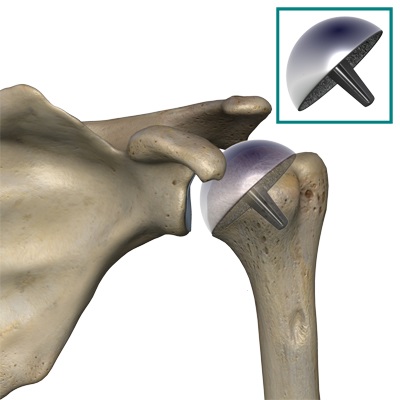
При этом виде операции возможно сохранить максимум костной ткани, что позволяет частично сохранить плечевой сустав. После поверхностного эндопротезирования (resurfacing) при прогрессировании болезни в будущем имеется возможность выполнить полноценное протезирование плечевого сустава.
В нашей клинике на протяжении многих лет успешно применяется эндопротезирование и артроскопия плечевого сустава при травмах и заболеваниях. Мы оказываем весь спектр услуг по диагностике и лечению патологии плечевого сустава. Клиника обладает новейшим оборудованием, что позволяет нам использовать в своей работе самые современные и эффективные способы лечения пораженных суставов.
Если операция при Вашем заболевании или травме не требуется, врачи нашей клиники подберут наиболее современную и эффективную схему консервативного лечения с учетом Ваших индивидуальных особенностей. Помните, что болезнь легче вылечить на ранней стадии. Обращайтесь к врачам при любых проявлениях боли и ограничения движений в суставах. На консультацию в нашу клинику Вы можете записаться по телефону или связаться с нами и задать вопрос он-лайн.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Артроскопическая операция при артрозе плечевого сустава — 49000 рублей
- Пребывание в клинике
- Анестезия
- Артроскопическая операция на плечевом суставе
- Расходные материалы
* Анализы для операции в стоимость не входят
Тотальное эндопротезирование плечевого сустава — от 149000 до 198500 рублей
- Пребывание в клинике (стационар)
- Анестезия (наркоз)
- Операция по эндопротезированию
- Расходные материалы
- Эндопротез плечевого сустава от ведущих зарубежных производителей
* Анализы для операции в стоимость не входят
- Местная анестезия
- Локальное введение расствора глюкокортикоида (Дипроспан)
PRP-терапия, плазмолифтинг при заболевания и травмах плечевого сустава — 4000 рублей (одна инъекция)
- Консультация специалиста, к.м.н.
- Взятие крови
- Приготовление обогащенной тромбоцитами плазмы в специальной пробирке
- Введение обогащенной тромбоцитами плазмы в пораженную область
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Внутрисуставное введение препарата гиалуроновой кислоты (при необходимости)
- Снятие послеоперационных швов, перевязка
Читайте также:


