Операция на тазобедренном суставе у детей в германии
Нарушения в развития тазобедренного сустава может происходить у ребенка уже в чреве матери. По статистике дисплазия тазобедренного сустава у детей в Германии составляет примерно от 2 до 4%.
Причиной дисплазии тазобедренного сустава может послужить нарушение в развитии тазобедренного сустава, которое выражается уплощением верхней части вертлужной впадины, так называемая, крыша вертлужной впадины. Так нарушается конструкция физиологического шарнира.
Причины дисплазии тазобедренного сустава могут являться: механические нарушения, генетические, гормональние
Симптомы дисплазии тазобедренного сустава
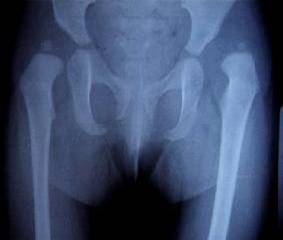
Проявление имеющейся патологии у ребенка после рождения на первый взгляд совсем незаметны. Дисплазии тазобедренного сустава на начальных этапах жизни почти не вызывает у детей болевых ощущений. Но вскоре движения в тазобедренных суставах (отведение) причиняет дискомфорт ребенку, иногда боль.
И для того чтобы избежать негативых последствий дисплазии тазобедренного сустава, необходимо провести раннюю диагностику и необходимую соответствующую терапию.
Постановка диагноза
У всех новорожденных в Германии проводят обследование тазобедренных суставов при помощи УЗИ. Это направленно на раннюю диагностику и выявление дисплазии тазобедренного сустава. На первые симптомы, как правило, обращают внимание сами родители. Они не могут понять, почему ребенок не может отводить бедро.
При вывихивании головки бедра из вертлужной впадины и вовсе происходит укорочение конечности, ягодичные складки становятся асимметричны. Но эти симптомы дисплазии тазобедренного сустава у грудных детей выражены незначительно, поэтому даже самые внимательные родители могут не заострить на этом внимание.
Лечение дисплазии тазобедренного сустава
Основной принцип в лечении дисплазии тазобедренного сустава: чем раньше выявлена патология, тем выше шанс для полного и скорейшего выздоровления. Многое зависит от степени тяжести дисплазии.
Преимущества ранней консервативной терапии дисплазии тазобедренного сустава: суставы у детей находятся в незрелом состоянии, поэтому скорейшая направленная терапия, непосредственно после постановки правильного диагноза, принесет положительный результат-излечение.

Лечение патологии должно проходить с двух сторон, даже если страдает один сустав.
Для лечения дисплазии тазобедренного сустава используют следующие способы:
- метод широких пеленаний;
- ношение отводящих штанишек, специальных шин;
- фиксация бедер при помощи гипса.
Цель лечения дисплазии тазобедренного сустава: стабильно удержать, по возможности, на длительное время головку бедра в вертлужной впадине. Лечение можно считать оконченным, как только тазобедренный сустав окреп и сформировалась крыша вертлужной впадины.
При вывихе же головки бедра, сначала проводят вправление. К наилучшим результатам приводит проведение скелетного вытяжения.Этот метод эффективен у детей до 2 лет!
Операция необходима при лечении дисплазии тазобедренного сустава, если вправление не привело к успешному результату или вывих был достаточно поздно обнаружен.
Виды операций по лечению дисплазии тазобедренного сустава
Тройная остеотомия костей таза
Принцип операции заключается уже в ее названии. Во время ее проведения принципиально меняется ось диспластического сустава путем отделения трех веток костей ( седалищной, лобковой, подвздошная) и формированием новой позиции , для того, чтобы головка бедренной кости находилась оптимально внутри вертлужной впадины без дальнейшей тенденции на вывих. Фиксирование проводится с применением титановых шурупов и пластин. Удаление металла проводят через год после оперативного вмешательства.
Остеотомия костей таза по Сальтеру
Этот оперативный подход является стандартным и может быть применен в первые годы жизни (макс до 8 лет). В ходе операции отделяют подвздошную кость и в образующее пространство помещается костный трансплантат, что позволяет повернуть вертлужную впадину кнаружи и вперед для максимальной фиксации головки бедренной кости. Для стабильности костную конструкцию фиксируют металлическими штифтами.
Костная пластика крыши тазобедренного сустава.
Особенность этого метода заключается в его минимальности. При помощи взятого костного трансплантата увеличивают крышу тазобедренного сустава, тем самым, увеличивая ее кнаружи и вниз для получения эффекта стабильности сустава.
Стационарный послеоперационный период занимает около 2 недель. После выписки необходимо проведение реабилитационно-восстановительной программы в одной из специализированных ортопедических клиниках в течении 3-4 недель.
Профилактика дисплазии тазобедренного сустава
Очень важно проводить регулярно профилактическое обследование.
Незамеченная дисплазия тазобедренного сустава приводит к выраженным нарушениям развития сустава. При этом изнашивание сустава происходит достаточно быстро. Уже в молодом возрасте возникают жалобы: боли, хромота, нарушение отведения бедра наружу/внутрь, которые обусловлены ранним старением сустава, так называемый, коксартроз.
Чем раньше начато лечение дисплазии тазобедренного сустава, тем оно короче и тем выше шанс на выздоровление!
Для получения профессиональной консультации по вопросам
лечения дисплазии тазобедренного сустава у детей в немецких клиниках
звоните по телефону в Германии:
или пишите на e-mail
Врачи компании дадут исчерпывающие ответы на все интересующие Вас вопросы!

Данная тема разбита на три статьи:

Как вообще устроено лечение дисплазии в Германии? Исходя из того, что мы тут увидели, могу сказать, что при спасении тазобедренных суставов консервативным способом, лечение практически не отличается от практики ЦИТО или больницы имени Зацепина. Тот же гипс (накладывают аккуратнее, от чего выглядит приличнее, а также вес ребенка не такой катастрофический), такие же вытяжки, если вывих высокий. Если и есть разница в принятии решения о той или иной конструкции, то сходу они не бросаются в глаза. Мы же с женой и дочкой поехали исключительно ради операции. Сначала одной, а потом и второй. Почему мы выбрали именно Штутгарт, а также как получали медицинские визы, я рассказывать не буду, так как об этом можно прочитать в двух предыдущих частях статьи. В третьей части я хочу сосредоточиться на бытовых вещах.
Идем в больницу

Подготовка к операции на суставы
Все люди должны сначала зарегистрироваться в больнице, заполнить кучу бумаг, а уже потом двигаться дальше. При попытке спросить у любого человека, в какой кабинет или очередь следует отправиться, вам покажут дорогу куда угодно, но только не в международный отдел (International Unit); а вот именно в IU вам и надо, если вы иностранец. Запомните раз и навсегда: при первом посещении, при заселении в больницу, при перегипсовке и при снятии гипса первым делом надо идти в IU, там уже выдадут необходимые документы, с которыми можно двигаться дальше. Врач может сказать, чтобы вы просто приходили на нужный этаж (на станцию или отделение), предварительно зайдя на ресепшн, что у входа. Так вот во всех наших случаях надо было спера идти в IU, а уже потом на станцию, целиком минуя ресепшн. С одной стороны это удобно, так как совсем нет очередей, а с другой, периодически бывает, что можно куда-то сходить и без разговоров через IU.
Во время первого визита врачи посмотрят на ребенка, возьмут кровь, мазки, а также сделают рентген. В принципе, все достаточно быстро проходит, вот только очереди постоянные, в результате тратите почти половину дня. Потом вас отпускают и предлагают явиться уже непосредственно накануне операции с самого утра. Ну, тут надо потратить еще один день на заполнение документов, консультации со всеми врачами и т.д.
Наступило утро операции, ребенку дали седативное, потом вы сами на руках отнесли ребенка в операционную, положили пару игрушек на кровать, чтобы ребенку спокойнее было просыпаться ощущая рядом знакомые и родные запахи; самое время позавтракать, а вместе с тем и пообедать. Рекомендую заранее озаботиться местом, куда отправитесь, а то бегать и искать место, будучи на нервах — это не самое правильное занятие. Возвращаетесь, ждете вестей от медсестер, наконец-таки вас зовут в палату интенсивной терапии, где ребенок начинает просыпаться. Сходите заранее в туалет. В палату вместе с ребенком вы придете не раньше, чем через пару часов.
Выпишут вас всех сразу же, как только решат, что ребенок готов. Лишний день никто держать не будет. Когда первую операцию дочке сделали в понедельник, то в четверг уже выписали; вторую же операцию сделали во вторник, в следующий вторник и выписали; после замены гипса (под общим наркозом) обычно тоже оставляют на какое-то время, но нас оба раза отпускали в районе семи часов вечера того же дня.
Чем заняться?
Как провести три месяца (кому-то везет и всего полтора) в сонном Штутгарте и не сойти с ума от скуки? Это сложно. Все закрывается в восемь вечера, по субботам в четыре часа дня, а по воскресеньям и вовсе не работает. Изучите музеи, их много; найдите зоопарк, субботний блошиный рынок и многое другое. Всегда есть, чем занять себя.
Рекомендую найти жилье поближе к центру города, тогда вам не придется регулярно ездить на u-bahn в поисках цивилизации и магазинов, а это значительно экономит средства, что также может перекрыть разницу в стоимости аренды.

Купите краски и бумагу, сохраняйте коробки от подгузников или пиццы, — все это и многое другое окажется весьма полезным в играх на полу. У ребенка в гипсе не так много развлечений, надо искать выход из любой ситуации.
Обратите внимание на детские площадки. Если пройти пять минут (надо лишь знать сторону, в которую двигаться), то сразу же найдете хорошую площадку с качелями-гамаком, куда можно положить ребенка. В принципе, можно и на обычные качели попробовать
В качестве заключения, считаю важным чуть-чуть рассказать про аптеки. Аптеки закрываются в самое разное время, у многих из них свой индивидуальный график, но это не самое главное, что надо про них знать. Иногда случается, что нужно достаточно срочно найти то или иное лекарство, обычно это происходит ночью или в выходной день (по закону подлости, конечно же). Как найти ночью или в выходной аптеку, которая работает? Вариант первый: идем к ближайшей аптеке и смотрим расписание работы дежурных аптек (висит где-то рядом с входом, в списке обычно три дежурных аптеки). Будьте готовы, что путь до ближайшей аптеки может достигать одного часа бодрым шагом. Если вы не знаете, где находится ближайшая аптека, то лучше заранее пройти мимо аптеки, что расположена на центральном вокзале, на ее дверях написано расписание работы всех дежурных аптек в городе.
Дисплазия тазобедренного сустава – наиболее частая врожденная патология скелетной системы. Чем раньше будут приняты меры к ее устранению, тем больше шансов на то, что от этого серьезного дефекта вскоре не останется и следа. Если же дисплазию пропустить или игнорировать – хромота практически гарантирована.
У четырех процентов новорожденных обнаруживается дисплазия тазобедренного сустава, причем у девочек - значительно чаще, чем у мальчиков. В большинстве случаев дисплазия затрагивает обе стороны скелетного аппарата. Что же это, собственно, такое?
В костях таза справа и слева внизу находятся два углубления – так называемые вертлужные впадины. Хрящевые головки бедренных суставов должны идеально входить в эти впадины, двигаясь в любую сторону: благодаря этому свойству человек способен поднимать ноги, совершать ими махи вперед, назад и в стороны. Так как вертлужная впадина охватывает головку сустава подобно идеально подогнанному куполу, сустав не может выскочить оттуда, какие бы движения ни совершались. Развитые связки дополнительно способствуют стабильному положению головки.
При дисплазии костные впадины и суставные головки не вполне соответствуют друг другу: например, потому, что углубления расположены под неправильным углом, или они недостаточно вогнуты. Если больше половины головки бедра остается не окруженной костной впадиной, существует риск, что сустав в итоге выскользнет из подобающего ему места, то есть произойдет самое тяжелое в этом случае осложнение – вывих бедра. И даже если этого не случится, суставное соединение из-за своей неустойчивости быстро износится, и тогда возникнут другие проблемы.
Дисплазия тазобедренных суставов не имеет конкретных предпосылок и практически не поддается профилактике. Впрочем, некоторые факторы все же приводят к более частому появлению этой патологии. К ним относятся неправильное положение плода в материнской утробе, в особенности тазовое предлежание; недостаточное пространство для плода, в частности, при многоплодной беременности; генетические предпосылки, семейная предрасположенность к дисплазии; врожденные дефекты позвоночника и нижних конечностей; нервно-мышечные заболевания; постоянное неправильное положение бедренных суставов уже после родов. Последний фактор можно минимизировать, отказавшись от жесткого пеленания и давая новорожденному возможность свободно двигать ножками в разные стороны.
Не всегда дисплазия очевидна, особенно для неопытных родителей, тем более что поначалу она не приводит к каким-либо ощутимым для грудного ребенка неудобствам. Однако чрезвычайно важно выявить ее уже на ранних этапах: степень сложности и успех терапии во многом зависят от стадии развития этой патологии, а полное игнорирование проблемы приведет рано или поздно к вывихам, артрозу, хромоте. При вывихе бедра маленький ребенок не может в полной мере развести ноги, затронутая ножка выглядит заметно короче другой, ягодичные складки расположены ассиметрично. Если такое состояние продолжается достаточно долго, вертлужная впадина может совсем деформироваться, и исправить ситуацию становится практически невозможно.
У детей более старшего возраста вывих может привести уже к очевидной хромоте, к лордозу (искривлению) крестцового отдела позвоночника.
Чтобы не допустить таких тяжелых, плохо поддающихся исправлению осложнений, педиатр проводит профилактический осмотр младенца: в Германии это происходит с целью ранней диагностики дисплазии с третьего по десятый день жизни ребенка, затем - на четвертой-шестой неделе, когда для уточнения диагноза проводится ультразвуковое исследование бедренных костей. А вот рентгенологическое исследование для маленьких детей с их несформировавшимися костями обычно смысла не имеет. При осмотре в первую очередь обращают внимание на расположение ягодичных складок, способность свободно, без напряжения разводить ножки, устойчивость тазобедренного сустава.
Выбор метода лечения зависит от стадии заболевания. При дисплазии легкой степени, когда речь идет скорее лишь о некоторой задержке развития скелетно-мышечной системы, бывает достаточно обеспечить особенно широкое пеленание. Состояние должно прийти в норму в течение первых шести недель жизни ребенка.
При явно выраженных нарушениях применяются специальные распорки или шины – так долго, насколько это необходимо по состоянию ребенка, до формирования стабильно функционирующей впадины. В ходе процесса регулярно проводится контрольное ультразвуковое обследование, а по окончании терапии для детей с годовалого возраста в некоторых случаях может применяться и рентген.
Наконец, в качестве последней из возможных мер при тяжелой, не диагностированной в течение первых трех лет жизни, или, не подвергшейся более щадящим методам лечения дисплазии тазобедренных суставов остается операция.
При так называемой тройной тазовой остеотомии, проводимой, разумеется, под полным наркозом, хирург рассекает область таза в трех местах, разъединяя с помощью медицинских долота и пилы подвздошную, лобковую и седалищную кости. После этого становится возможным провернуть вертлужную впадину таким образом, чтобы она плотно и глубоко охватывала головку бедренного сустава. Как только правильное положение найдено, хирург снова соединяет кости, фиксируя новую позицию. При этом используются четыре шурупа, которые удаляются по окончании восстановительного процесса, примерно через год.
После проведения операции ребенку рекомендуется лечебная гимнастика – впрочем, она полезна и при консервативной терапии для укрепления мышц, препятствующих развитию хромоты. К достаточно редким осложнениям хирургического вмешательства относятся нарушения в дальнейшем развитии шейки бедра и некроз головки бедра. И, тем не менее, в тяжелых случаях дисплазии операция является абсолютно показанной, так как доля и степень осложнений без ее проведения значительно выше.
По вопросам организации лечения в Германии:
WhatsApp, Telegram, Viber врача: +49-1522-66-70-957
Поиск и подбор лечения в России и за рубежом
- Заявка на лечение
- Клиники и центры
- Сотрудничество
- Контакты
Разделы медицины

Пластическая хирургия, косметология и лечение зубов в Германии. подробнее.
ВЫВИХ БЕДРА У ДЕТЕЙ - лечение в ГЕРМАНИИ
Методы лечения вывиха бедра у детей
Врожденный вывих бедра – это одна из наиболее частых патологий опорно–двигательного аппарата у детей.
Частота встречаемости этого заболевания составляет более 3 %. У девочек данное заболевание встречается в 5–10 раз чаще, чем у мальчиков. Односторонний вывих бедра встречается в семь раз чаще двустороннего.
Врожденный вывих бедра – это самая тяжелая форма дисплазии тазобедренного сустава.
Дисплазия тазобедренного сустава – это порок развития суставной поверхности тазобедренного сустава (вертлужной впадины). При этом патологии впадина уплощенная, головка бедренного кости недоразвитая, связки и капсула сустава слабые. Частота встречаемости дисплазии тазобедренного сустава составляет 16 на 1000 новорожденных, а вывих бедра формируется у 5 из 100.
Причины возникновения вывиха бедра у детей
Вывих бедра происходит, когда возникает смещение головки бедра кнаружи и вверх. При этом головка оказывается за пределами вертлужной впадины. Эффективность лечения врожденного бедра зависит от своевременности начатого лечения. Диагноз врожденного вывиха ставится уже в родильном доме.
Симптомы вывиха бедра у детей
Выявить дисплазию тазобедренных суставов и врожденный вывих бедра можно сразу же после рождения ребенка по основным симптомам:
Асимметрия кожных складок. Определяется у ребенка с выпрямленными ногами спереди и сзади. Спереди у здорового ребенка паховые складки должны быть симметричными, сзади ягодичные и подколенные складки тоже симметричные. Асимметрия их является симптомом дисплазии тазобедренных суставов. Этот симптом непостоянный и имеет второстепенное значение.
Ограничение отведения одного или обоих бедер ребенка. Ножки ребенка сгибают под прямым углом в тазобедренных и коленных суставах и разводят в стороны до упора. В норме угол отведения бедер 160 – 180°. При дисплазии тазобедренных суставов он уменьшается.
Укорочение ножки ребенка. Ножки ребенка сгибаются в коленных и тазобедренных суставах и прижимаются к животу симметрично и по уровню стояния коленного сустава определяют укорочение соответствующего бедра.
Если Вы обнаружили у своего ребенка симптомы врожденного вывиха бедра, то необходимо срочно обратиться к детскому ортопеду. Неизлеченная дисплазия тазобедренного сустава у детей может привести к развитию диспластического коксартроза у взрослых. По данным ЦИТО диспластический коксартроз появляется уже после 25 лет и составляет среди всех заболеваний тазобедренных суставов у взрослых 75 %.
Диагностика врожденного вывиха бедра в Германии
Основной метод диагностики врожденного вывиха бедра – это рентгенологический. Для диагностики этой патологии проводится ультразвуковое исследование.
Лечение вывиха бедра у детей в Германии
Основу метода составляют манипуляции на тазобедренных суставах ребенка. Целью этих манипуляций является вправление головки бедра, и удержание в правильном положении путем растяжения приводящих мышц бедра. Манипуляции проводятся курсом ежедневно по 5 сеансов в неделю. Количество курсов лечения зависит от возраста ребенка и тяжести заболевания. В среднем их бывает от 1 до 3-х. Болезненность при проведении манипуляции умеренная, она исчезает сразу после окончания сеанса. В результате лечения объем движений в тазобедренных суставах увеличивается до нормы, асимметрия отведения бедер исчезает, легко пальпируется головка бедра. После такого лечения дети становятся подвижными, быстрее начинают вставать на ноги, садиться. Физическое развитие их ускоряется. Если имелась еще и неврологическая симптоматика, то она уменьшается. После окончания лечения детей можно ставить на ножки и обучать ходьбе.
В последующие месяцы до начала ходьбы ребенка проводится лечебная гимнастика на тазобедренные суставы, массаж ягодичных и бедренных мышц. Через 6 месяцев после окончания лечения врожденного вывиха бедра производится контрольная рентгенография тазобедренных суставов в прямой проекции. Положительные результаты лечения отмечены у 99,5 % детей. В физическом развитии детей отставания не было. Подавляющее большинство детей начали ходить к году.
Для лечения врожденного вывиха бедра у детей старше одного года применяются специально разработанные шины, с помощью которых ноги ребенка удерживаются в определенном положении, что способствует постепенному вправлению головки бедра.
При невправимости врожденного вывиха с 2 - летнего возраста применяется оперативное лечение. Оно показано при значительных анатомических изменениях тазобедренного сустава, повторном вывихе после вправления, а также при диагностировании врожденного вывиха позже 2- летнего возраста.
Виды оперативных вмешательств, проводимых при врожденном вывихе бедра:
- Открытое вправление вывиха.
- Открытое вправление в сочетании с реконструктивными операциями.
- Операции на подвздошной кости.
- Паллиативные вмешательства.
(495) 50-253-50 - бесплатная консультация по клиникам и специалистам
Краткое содержание страницы
На основании опросов многих оперирующих ортопедов, ставящих эндопротезы бедра, были даны следующие рекомендации:
Очень хорошо:
- Хождение пешком 100%
- Nordic Walking 94,1%
- Плавание 87,5%
- стрельба из лука 80%
- Велосипед (Трекинг) 76,5 %
- Хождение в снегоступах 76,5 %
- Беговые лыжи по диагонали 100%
- Хождение в горы 100%
- Гольф 100%
- Хождение под парусом 100%
- Кегли 100%
- Горные лыжи 82,4 %
- Лыжные туры 75 %
- Гребля 68,8 %
- Аэробика 68,8 %
- Горный велосипед 62,5 %
- Верховая езда 62,5 %
- Катание на коньках 60 %
Не очень хорошо:
- Хоккей на льду 93,8 %
- Скалолазание 87,5 %
- Тяжёлая атлетика 87,5 %
- Ручной мяч 87,5 %
- Хоккей 87,5 %
- Воллейбол 87,5 %
- Художественное катание на коньках 87,5 %
- Бадминктон 81,3 %
- Баскетбол 81,3 %
- Воллейбол на пляже 81,3 %
- Бокс 81,3 %
- Футбол 81,3 %
- Фехтование 75 %
- Триатлон 68,8 %
- Беговые коньки 68,8 %
- Спортивные санки 68,8 %
- Спортивная гимнастика 68,8 %
- Легкая атлетика 66,7 %
- Сноубординг 62,5 %
Совсем плохо:
- Борьба 93,8 %
- Дзюдо 81,3 %
- Другие виды борьбы на ринге 81,3 %
Что нам необходимо знать об анатомии нашего бедра?
Анатомия тазобедренного сустава

Остеоартроз тазобедренного сустава

Коксартроз - остеоартроз тазобедренного сустава
Коксартроз - это дегенеративное заболевание тазобедренного сустава, часто возникающее в пожилом возрасте, возникает из за износа вертлужной впадины и головки бедренной кости (caput femoris). Коксартроз является наиболее распространенной формой остеоартрита у людей.
- Типичным начальным симптомом коксартроза является боль, связанная с движением.
- Хромота и распространение боли во внутреннюю поверхность бедра из паховой области.
- Ограничение движений.
- Уменьшение мышечной силы.
- В дальнейшем - утренняя боль, боль в покое или ночная боль.
Часто ограничение движения связано с остеоартрозом. Артроз имеет несколько причин боли и, следовательно, несколько терапевтических подходов. С одной стороны, боль может быть вызвана воспалением синовиальной оболочки или растяжением суставной капсулы, с другой стороны, также бурситом и мышечным напряжением.
Три основных принципа:
- немедикаментозное лечение,
- медикаментозное лечение,
- хирургическое лечение.
Терапия всегда подбирается индивидуально и часто включает несколько концепций.

Эндопротез тазобедренного сустава при коксартрозе.
Если вы исчерпали все консервативные меры по лечению коксартроза, подумайте о возможности замены тазобедренного сустава. Цель операции - избавить пациента от боли и вернуть подвижность, заменив поврежденные части суставной сумки и головки бедренной кости.Главное - восстановление функциональности сустава и качества жизни!
При операции мышцы и мягкие ткани только отодвигаются, открывая прямой доступ к суставу.
Решение о выборе типа тазобедренного протеза принимается хирургом вместе с пациентом на приёме перед операцией. Выбор протеза происходит с учётом возраста пациента, состояния костной ткани и мышц.
Виды эндопротезов тазобедренного сустава:
- протезы с короткими ножками,
- протезы со стандартными ножками,
- ревизионные протезы.
Существует два разных типа фиксации эндопротезов :
- бесцементное
- цементное
Чаще используется бесцементная фиксация, особенно у молодых пациентов. В этом случае протез просто вплотную прилегает к кости, позднее происходит остеоинтеграция, кость срастается с протезом.
При цементной фиксации применяется специальный костный цемент.
Иногда используют смешанная фиксация: ножка фиксируется в бедренной кости при помощи цемента, а чашка ввинчивается в вертлужную впадину без цемента.

Эндопротез интегрируется в тазобедренный сустав через разрез длиной 8-10 см преимущественно под общим наркозом, операция длится 45-90 минут.
В Германии применяются различные методики оперативного лечения, но все они приводят к 100- процентному восстановлению функций тазобедренного сустава . Мобилизация пациентов происходит уже в первый день после операции. В Германии при таких операциях пребывание в стационаре - 7-10 дней. Крайне желательна стационарная реабилитация тоже в Германии, непосредственно после выписки в течении 2-3 недель.
Особенно важно:привычные боли исчезают у пациентов в первый же день после операции. Все наши пациенты говорят после операции:
- Почему мы так долго мучились и не пошли на операцию раньше.

Если Вам имплантировали эндопротез, Вы можете сделать многое:
- Очень важно выбрать правильный протез: остановитесь на моделях, о которых клиника может предоставить надежные данные о долговечности.
- Используйте в течение первых трех-четырех недель для опоры короткие костыли,полученные в клинике. Небольшая разница длины конечностей после операции (если всё же она есть ) балансируется специальными стельками.
- Тренируйтесь: делайте упражнения для укрепления мышц бедра дома несколько раз в день, даже в течение следующих лет.
- Избегайте перегрузок: с эндопротезом не рекомендуется заниматься такими видами спорта, как бег, баскетбол, бадминтон, боевые искусства и футбол. Прыжки и гонки запрещены.
- Избегайте падений: кости вокруг протеза легче ломаются. Поэтому особенно на лестнице всегда одной рукой держитесь за перила и включайте свет в неосвещённых местах.
- Избегайте инфекций: бактерии могут вызывают воспалительные процессы в имплантированном суставе. Особенно это касается владельцев домашних животных. При любом укусе животного Вы должны обращаться за медицинской помощью.
- Предотвращение потери костной массы: важно придерживаться сбалансированной диеты с высоким содержанием кальция и витамина D3. Ежегодно контролируйте уровень витамина D в крови.
- Контролируйте массу тела, при ожирении обратитесь к диетологу и эндокринологу.
- Контроль состояния эндопротеза: при появлении любых жалоб немедленно обратитесь к врачу, каждые три-пять лет необходимо плановое обследование.
Стоимость замены тазобедренного сустава в Германии составляет от 15 до 20 тысяч евро.
Это зависит от возраста и состояния здоровья пациента и от сопутствующих заболеваний, а также от клиники и гонорара врача.
Обращайтесь к нам, мы поможем Вам найти оптимальный вариант!
Читайте также:




