Операция на шейку бедра при аритмии
Эндопротезами называют искусственно произведенные приспособления, предназначенные для замены определенных внутренних органов человека и полноценно выполняющие их функцию. Так протезы тазобедренных суставов позволяют пациентам, перенесшим операцию, выполнять весь тот комплекс движений, который выполняют люди без патологий в этой области. Кроме того, протезирование избавляет от болей и дискомфорта, благодаря чему становиться возможным возвращение к полноценной активной жизни.
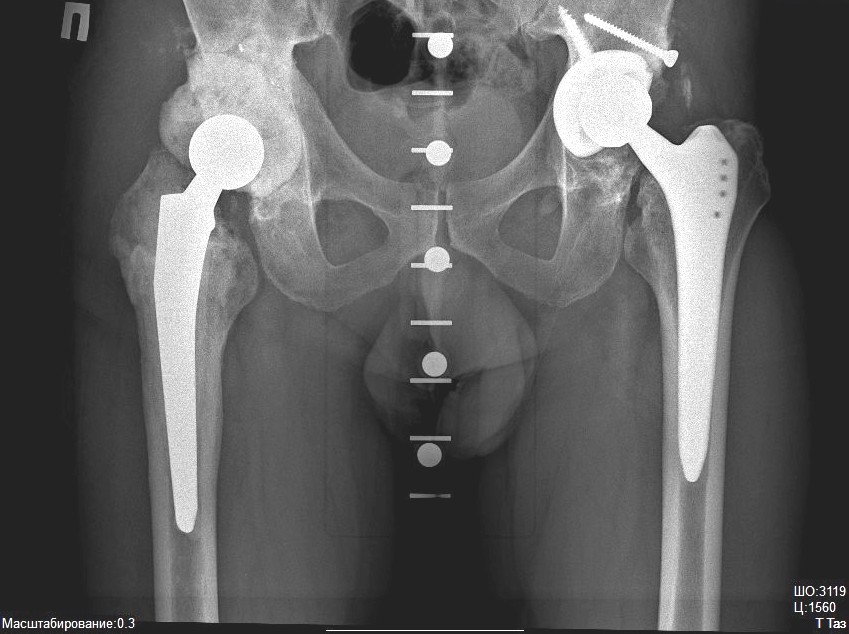
Такой вид вмешательства может быть показан во многих случаях: при заболеваниях опорно-двигательного аппарата или после перелома шейки бедра, если его двигательная функция была частично или полностью утрачена.
Несмотря на все результаты, которых достигают при помощи операции, назначают ее не всегда. Дело в том, что она имеет множество противопоказаний и факторов риска.
Основные (абсолютные) противопоказания
Абсолютными противопоказаниями считаются те, наличие которых однозначно препятствует проведению операции. В данных ситуациях она либо бесполезна, либо существует высокая вероятность усугубления уже имеющихся патологий.
К таким случаям относят:
- Клинические состояния, при которых пациент не имеет способности самостоятельно передвигаться, но причина этого не связана с дефектом тазобедренного сустава. Проводить процедуру нецелесообразно, так как возобновить двигательную активность человека она не поможет.
- Хронические заболевания в стадии декомпенсации (этап, при котором приспособительные механизмы какого-либо органа исчерпали свои возможности, и он больше не может функционировать нормально из-за присутствующего дефекта). Препятствием к хирургическому вмешательству может быть наличие:
- сердечной недостаточности (3-я ступень);
- тяжелых пороков сердца с выраженным нарушением ритма;
- трехпучковой или предсердно-желудочковой блокады 3-ей степени (патология проводимости);
- расстройств мозгового кровообращения на фоне неврологического дефицита;
- болезней мочевыделительной системы, при которых, в том числе, нарушена азотовыделительная функция почек;
- почечной недостаточности 2-ой или 3-ей степени;
- печеночной недостаточности 2-ой или 3-ей степени;
- патологии органов эндокринной системы (щитовидная железа, надпочечники и др.), не поддающихся лечению (например, сахарный диабет);
- хронических заболеваний легких, при которых ярко выражена дыхательная недостаточность (астмы, эмфиземы, пневмосклероза, бронхоэктатической болезни и т.д.);
- воспалительных процессов в области пораженного тазобедренного сустава (кости, кожа или мягкие ткани);
- инфекции в прилегающей к суставу зоне в активной или латентной фазе (давность до трех месяцев);
- очагов хронических инфекций в организме, требующих санации (гайморит, отит, кариес, кожное заболевание, тонзиллит и др.);
- ВИЧ-инфекции;
- септических реакций и состояний (связано с высоким риском возникновения нагноения в районе эндопротеза);
- пареза или паралича конечности;
- выраженного остеопороза на фоне недостаточной прочности костей или незрелости скелета (операция по эндопротезированию не сможет уберечь таких пациентов от опасности переломов);
- полиаллергии (перекрестных аллергических реакций на различные лекарственные препараты);
- дефекта бедренной кости, связанного с отсутствием в ней мозгового канала;
- тромбофлебита или тромбоэмболии нижних конечностей в острой форме;
- психических или нейромышечных расстройств;
- технической невозможности установки протеза.
Относительные противопоказания
Относительными противопоказаниями считаются факторы, которые не препятствуют установке протеза, но являются поводом проведения для более детальных исследований и рассмотрения возможности операции в индивидуальном порядке.
К таким показаниям принято относить случаи:
- онкологических заболеваний;
- хронических соматических патологий (иногда);
- печеночной недостаточности легкой формы;
- гормональной остеопатии;
- некоторых технических трудностей установки протеза;
- ожирения 3-ей степени.

Современные разработки в области медицины и ортопедии позволяют проводить уникальные операции даже при наличии этих факторов. Со временем многие особенности и вовсе перестают причислять к противопоказаниям.
Реализация индивидуального подхода
Сейчас каждый медицинский работник понимает, что все случаи заболеваний или травм имеют свои особенности и требуют индивидуального рассмотрения. Если раньше относительные противопоказания являлись причиной для однозначного отказа в проведении эндопротезирования, то сегодня шанс вернуться к полноценной жизни есть у гораздо большего числа пациентов. При общении с больными специалисты выясняют, какой образ жизни вел человек до обращения за медицинской помощью, имеет ли он какие-либо генетические особенности и предрасположенности и т.д.
Особого внимания заслуживают ситуации, когда протез желает установить пациент, страдающий 3-ей степенью ожирения.
Дело в том, что послеоперационный период у таких людей ничем не отличается от аналогичного периода у тех, кто проблем с лишним весом не имеет. Но повышенная механическая нагрузка на имплантат может привести к его быстрому повреждению; а расшатывание является поводом для повторного вмешательства и замены устройства.


Важно понимать, что иногда люди хотят избавиться от лишних килограммов, но не могут этого сделать в силу каких-либо особенностей организма. Нередко причиной набора веса является именно тот дефект, который требует протезирования, ведь для похудения необходима двигательная активность. Поэтому таких пациентов сейчас тоже оперируют, если других причин для отказа нет.
После хирургического вмешательства люди, безуспешно борющиеся с лишним весом долгие годы, начинают худеть. Сама процедура является мощнейшим стрессом для организма, препараты для облегчения болевого синдрома тоже этому способствуют, как и постепенное увеличение физических нагрузок в период реабилитации. А нагрузку на имплантат помогают снизить костыли.
Технические трудности (искривленные и очень узкие костномозговые каналы бедренных костей или тонкие кости таза) тоже препятствуют проведению эндопротезирования все реже. Эти особенности сегодня учитывают практически все известные производители устройств, компенсирующих врожденные и приобретенные дефекты строения суставов.
Главное, что определяет возможность протезирования – соотношение риска и пользы. Если патология исключает возможность нормального передвижения, а риск минимален – операция, вероятнее всего, будет проведена. При этом обо всех возможных последствиях пациента и его близких родственников предупреждают заранее, так их решение тоже имеет очень большое значение, и оно должно быть осознанным и обдуманным.
Операция — Канюлированные винты, динамический винт бедра (DHS), цементная/ безцементная гемиартропластика
Время — 30-120 мин
Положение — На спине (? на бедренном столе), иногда на боку
Кровопотеря — 250-750 мл
Практические рекомендации — СД ЛМ и региональный блок. Спинальная ± седация. ЭТТ+ИВЛ.
Переломы шейки бедра происходят преимущественно в популяции пожилых, обычно в результате сочетания остеопороза и падения. В итоге пациентами чаще становятся пожилые, ослабленные женщины. Подсчитано, что в 1990 году во всем мире произошло 1,7 млн переломов шейки бедра, и это число с каждым годом растет. Трехмесячная летальность составляет приблизительно 12%, повышаясь к 1 году до 21%, и, похоже, различия между исходами оперативного и консервативного лечения невелики.
- Предоперационное оформление этой группы часто слишком скупо на детали!
- Пациент обычно прикован к постели в связи с кожным вытяжением, может быть в госпитале или без присмотра дома несколько дней. Могут присутствовать все терапевтические заболевания, свойственные пожилым, плюс боль, беспокойство, легочная инфекция как следствие обездвижения, вынужденного при консервативной стабилизации. Дегидратированным пациентам потребуется в/в регидратация.
- Хирургическое лечение может заключаться либо в фиксации перелома, либо в замене головки бедра и будет зависеть от характера перелома, предпочтений хирурга, анамнеза и ожиданий пациента. Консервативное ведение всегда единственный выбор для наименее сохранных.
- Следует определиться с планируемой операцией. Канюлированные винты выполняются быстро, процедура в основном малоинвазивная с небольшим разрезом и незначительной кровопотерей. Цементная/безцементная артропластика требует больше времени, столько же, сколько и первичное протезирование сустава. Динамический бедренный винт/винт Ричардса и пластина занимают промежуточное положение.
- Попытку взять под контроль фибрилляцию предсердий следует предпринять перед операцией во избежание тяжелой интраоперационной гипотензии.
- Изучение исходов этой возрастной группы показывает, что летальность у здоровых пожилых пациентов сопоставима с таковой в более молодых возрастных группах. Тем не менее, у более пожилых с сопутствующими болезнями исходы значительно более неблагоприятны. Таким образом усилия должны быть направлены на то, чтобы результатом оформления и обследования были идентификация и стратификация реально существующих опасностей.
Практические рекомендации — Минимально инвазивна, небольшой разрез на бедре. Возможна под местной блокадой нерва с седацией. Под ренген-наведением.
Винт Ричардса и пластина
Операция — Пластина вдоль бедренной кости с компрессионным винтом в головку
Если вы не нашли нужной информации среди ответов на этот вопрос , или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос , и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту . Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях .
Мы отвечаем на 96.14% вопросов.
Я искала ОПЕРАЦИЯ НА ТАЗОБЕДРЕННЫХ СУСТАВАХ ПРИ АРИТМИИ. НАШЛА! .ритм сердца при аритмиях и т. д. Если врачам удастся компенсировать патологию, то операция может стать осуществимой. Замена тазобедренного сустава – тот случай, когда можно получить квоту на лечение. Для операции по квоте.
Подготовка и ход операции эндопротезирования тазобедренного сустава, реабилитация. хронической сердечно-сосудистой патологии (сердечная недостаточность и тяжелые сердечные пороки, аритмии), нарушение мозгового.
Основные противопоказания. Операция по эндопротезированию тазобедренного сустава в хирургии считается. недостаточности в третьей степени операция также противопоказана, однако это не относиться к легкой аритмии или тахикардии.
Моему отцу необходимо сделать операцию на замену тазобедренного сустава., но у него аритмия., за сутки порядка 4000 нарушений., ему 64года., мы проходим лечение. Операция на тазобедренных суставах при аритмии- ПРОБЛЕМЫ БОЛЬШЕ НЕТ!
, но пока безрезультатно.
Операция необходима также при тугоподвижности тазобедренного сустава, существенном снижении его объема. незрелость скелета; хроническая сердечно-сосудистая недостаточность, аритмия, порок сердца
Чаще всего пациентам ставят специальный протез в тазобедренный сустав в момент операции. Аритмия при остеохондрозе позвоночника. Межпозвонковый остеохондроз.
Операция по замене тазобедренного сустава при трамбозе глубоких вен Моей маме 78 лет.. Мерцательная аритмия, дозировка препаратов, рекомендации Мне 55 лет. Прокомментируйте
Замена тазобедренного сустава эндопротезом — одна из наиболее сложных операций на крупных суставах. С учетом того, сколько стоит замена тазобедренного сустава в Москве или даже на периферии, хочется, чтоб.
Операция на сердце при аритмии разрешена только после подготовки. Если доступ к сердцу был выполнен через бедренные артерии, то запрещено сгибать ноги в коленных суставах.
К какому врачу?
:
операция, замена, сустав, тазобедренный, коленный, реабилитация, колено, бедро, голеностопный, шейка бедра.
.то к указанным выше рискам необходимо добавить возможность развития сердечной аритмии. Чехия является лидером в использовании самых современных методик проведения операций на тазобедренном и коленном суставах.
Боль в тазобедренном суставе. Причины аритмии. С точки зрения западной медицины аритмия может являться следствием. после хирургических операций, инсульта, стрессов и переживаний, физических нагрузок, употребления алкоголя. Операция на тазобедренных суставах при аритмии- 100 ПРОЦЕНТОВ!
Восстановление здоровья больного, перенесшего операцию на суставах, необходимо спустя. Реабилитация после эндопротезирования тазобедренного сустава (ТБС) — это комплекс упражнений, различных для каждого периода.
Когда необходима операция по замене тазобедренного сустава. Строение тазобедренного сустава. Тазобедренный сустав соединяет бедренную и тазовую кости и имеет шарнирное строение
Выбор метода лечения при переломе шейки бедра. Почему переломы шейки бедра плохо срастаются?
В первые дни после операции на тазобедренном суставе. Close.
Этот интервал составляет шесть недель после операции на тазобедренном суставе и две недели после операции на коленном суставе. Что такое фибрилляция предсердий?
Новое исследование показало, что люди старше 60 лет, которые перенесли операцию по эндопротезированию тазобедренного сустава или коленного сустава имеют значительно более высокий риск развития инфаркта миокарда. Результаты исследования опубликованы в журнале Archives of Internal Medicine. В ходе исследование было изучено более чем 95,000 медицинских записей о взрослых людях в Дании, перенесших операции на тазобедренном или коленном суставе в период между 1998 и 2008 годами.
Исследователи обнаружили, что в течение шести недель после операции инфаркт миокарда случился у одного из каждых 200 человек, которым был заменен тазобедренный сустав. Исследование также показало, что в течение шести недель после операции на коленном суставе инфаркт миокарда случился у одного из 500 человек. По сравнению с людьми того же пола и возраста, которым не проводились операции, у людей перенесших эндопротезирование тазобедренного сустава в 25 раз вероятнее случится инфаркт миокарда в течение двух недель после операции. У людей, которые перенесли операцию на коленном суставе этот риск выше в 30 раз.
Риск присутствовал даже когда ученые урегулировали полученные данные и учли различные факторы, которые могут повысить риск инфаркта миокарда, такие как:
- возраст,
- пол,
- социально-экономический статус,
- использование лекарственных средств, которые увеличивают риск развития инфаркта миокарда, таких как нестероидные противовоспалительные препараты.
Исследователи проверяли, имеется ли связь между риском инфаркта у пациентов после протезирования суставов и любым видом плановой операции. Для сравнения они выбрали герниопластику. У пациентов перенесших операцию по замене сустава риск инфаркта был в 21 раз выше, чем у пациентов перенесших герниопластику. Предыдущие исследования суставов показали, что операция по замене сустава увеличивает риск образования тромбов в сосудах ног и легких. По этой причине, пациентам, перенесшим такую операцию, назначаются препараты для разжижения крови, что может предотвратить такого рода события.
Снижение риска инфаркта после эндопротезирования
Кроме того, по его словам, исследование помогло определить временной интервал, в течение которого пациенты должны находиться под тщательным наблюдением. Этот интервал составляет шесть недель после операции на тазобедренном суставе и две недели после операции на коленном суставе.
Я искала ОПЕРАЦИЯ НА ТАЗОБЕДРЕННЫХ СУСТАВАХ ПРИ АРИТМИИ. НАШЛА! .ритм сердца при аритмиях и т. д. Если врачам удастся компенсировать патологию, то операция может стать осуществимой. Замена тазобедренного сустава – тот случай, когда можно получить квоту на лечение. Для операции по квоте.
Подготовка и ход операции эндопротезирования тазобедренного сустава, реабилитация. хронической сердечно-сосудистой патологии (сердечная недостаточность и тяжелые сердечные пороки, аритмии), нарушение мозгового.
Основные противопоказания. Операция по эндопротезированию тазобедренного сустава в хирургии считается. недостаточности в третьей степени операция также противопоказана, однако это не относиться к легкой аритмии или тахикардии.
Моему отцу необходимо сделать операцию на замену тазобедренного сустава., но у него аритмия., за сутки порядка 4000 нарушений., ему 64года., мы проходим лечение. Операция на тазобедренных суставах при аритмии- ПРОБЛЕМЫ БОЛЬШЕ НЕТ!
, но пока безрезультатно.
Операция необходима также при тугоподвижности тазобедренного сустава, существенном снижении его объема. незрелость скелета; хроническая сердечно-сосудистая недостаточность, аритмия, порок сердца
Чаще всего пациентам ставят специальный протез в тазобедренный сустав в момент операции. Аритмия при остеохондрозе позвоночника. Межпозвонковый остеохондроз.
Операция по замене тазобедренного сустава при трамбозе глубоких вен Моей маме 78 лет.. Мерцательная аритмия, дозировка препаратов, рекомендации Мне 55 лет. Прокомментируйте
Замена тазобедренного сустава эндопротезом — одна из наиболее сложных операций на крупных суставах. С учетом того, сколько стоит замена тазобедренного сустава в Москве или даже на периферии, хочется, чтоб.
Операция на сердце при аритмии разрешена только после подготовки. Если доступ к сердцу был выполнен через бедренные артерии, то запрещено сгибать ноги в коленных суставах.
К какому врачу?
:
операция, замена, сустав, тазобедренный, коленный, реабилитация, колено, бедро, голеностопный, шейка бедра.
.то к указанным выше рискам необходимо добавить возможность развития сердечной аритмии. Чехия является лидером в использовании самых современных методик проведения операций на тазобедренном и коленном суставах.
Боль в тазобедренном суставе. Причины аритмии. С точки зрения западной медицины аритмия может являться следствием. после хирургических операций, инсульта, стрессов и переживаний, физических нагрузок, употребления алкоголя. Операция на тазобедренных суставах при аритмии- 100 ПРОЦЕНТОВ!
Восстановление здоровья больного, перенесшего операцию на суставах, необходимо спустя. Реабилитация после эндопротезирования тазобедренного сустава (ТБС) — это комплекс упражнений, различных для каждого периода.
Когда необходима операция по замене тазобедренного сустава. Строение тазобедренного сустава. Тазобедренный сустав соединяет бедренную и тазовую кости и имеет шарнирное строение
Выбор метода лечения при переломе шейки бедра. Почему переломы шейки бедра плохо срастаются?
В первые дни после операции на тазобедренном суставе. Close.
Этот интервал составляет шесть недель после операции на тазобедренном суставе и две недели после операции на коленном суставе. Что такое фибрилляция предсердий?
Так утверждает доктор Акчурин, применивший абсолютно новую операционную технологию
13.09.2012 в 18:05, просмотров: 18873

Операция на сердце — минутное дело? Нет, секундное!
— На прошлой неделе мы провели выездное заседание московских врачей в Казани, — говорит Ренат Сулейманович. — Не только познакомились с клиниками в районах и крупных городах, но каждый из нас высказал свои пожелания, что можно сделать, чтобы улучшить их работу, прочитали лекции, провели мастер-классы по новым технологиям. Да и самим нам было чему поучиться у них, что мы и делали интенсивно в течение трех дней. В целом общее впечатление от клиник в Татарстане очень хорошее: высокий уровень работы кардиохирургов, хорошее оснащение, многие владеют английским, стажировались за границей. Все это и позволяет им держаться на уровне современных требований в кардиологии.
— Ренат Сулейманович, сколько времени длится операция по установке аортального бесшовного биологического клапана, который в своем центре вы уже установили шестерым больным? По телефону вы мне сказали, что на это уходит всего минут двенадцать.
— Я бы сказал секунд 20. Сама операция проводится очень быстро и должна проводиться быстро, так как на операционном столе — пожилые люди с букетом сопутствующих заболеваний. Для них губительны и лишнее время наркоза, и долгое время использования искусственного кровообращения. А при новой методике и новая скорость проведения операции, и меньшее кровотечение, меньшая травма и быстрое восстановление больного. Все это позволяет пациенту вечером проснуться после наркоза, а утром ходить. Эти малоинвазивные операции выполняются через разрез на груди, очень быстро вставляется клапан. Но подготовка к такой операции может длиться час и полтора.
— Почему так происходит? У кардиологов в поликлиниках нет в руках инструмента, чтобы определить тяжесть заболевания? Или они вовремя не направляют больных в специализированные центры?
— Скорее кардиологи на местах понимают, что открытым путем такого больного оперировать нельзя: он старый, очень тяжелый и просто умрет на операции от наркоза. К тому же врачи плохо информированы о малоинвазивных технологиях, не знают о них или не знают, где их делают. Не всегда знают, что и при огромных аневризмах человека можно спасти. Статистика показывает: такие больные часто погибают от разрывов аневризмы. Хотя технология нами тоже отработана: спасительный клапан устанавливается в месте разрыва через бедро. Мы открываем на бедре артерию, делаем маленький прокол, заводим в эту артерию свернутый в жгут протез, доводим его до того места, где есть огромная аневризма и она грозит разрывом или уже разорвалась, и восстанавливаем нормальное кровообращение.
— Но ведь такие операции с аневризмами и установкой в месте разрыва аортального клапана начались не вчера.
— Удивительное дело, но эти операции еще в советское время, в 70–80-х годах, придумал харьковский хирург Николай Леонтьевич Володось. Это была гениальная задумка — вставлять клапан в место разрыва аорты через бедро. К сожалению, идея так и не дошла до промышленного воплощения. А сейчас весь мир такие операции делает. Разработаны другие, более совершенные технологии. Да и в России в хороших ведущих клиниках количество открытых операций резко сокращается. Только мы в своем центре уже сделали более 120 операций по замене аортальных клапанов малоинвазивным путем. При этом мы еще делаем гибридные операции. Результаты очень хорошие.
— Расскажите более подробно об операциях на сердце последнего времени. В чем их новизна?
— Бывают ли осложнения после таких операций?
— Операций совсем без осложнений не бывает. Какой-то процент всегда нужно прогнозировать. Но с этими шестью больными пока все в порядке.
— Думаю, со временем при большом количестве таких операций они попадут в список выполняемых по госквотам. Государство сегодня выделяет немалые деньги на лечение тяжелых больных, в том числе и кардиологических.
— Их можно будет делать в массовом порядке?
— Для этого потребуется воля Минздрава. Нужны выступления специалистов в прессе, доказывающие, что эти операции могут встать в ряд высокотехнологичных и оплачиваемых государством. Ведь рядовому россиянину найти 5 тыс. евро на установку аортального бесшовного клапана практически нереально. Тем более в таком пожилом возрасте. Надо, чтобы государство обратило внимание на этот контингент россиян.
— Ренат Сулейманович, не так давно вы устанавливали клапаны, произведенные в Америке. Теперь — пришедшие в нашу страну из Италии. А что, в России совсем остановилась наука?
— Россия в этом смысле давно стоит. Насколько мне известно, в области создания катетерных методик есть отечественные группы энтузиастов, которые еще не представляют себе всех трудностей, ожидающих их на пути внедрения. 22 года страна живет после перестройки, но пока еще очень мало вложено в создание таких важных технологий. А, скажем, годовой бюджет исследовательских работ некоторых западных фирм превышает миллиард евро! Они и поставляют нам клапаны за 5 тысяч евро.
— Сложный вопрос. На такие операции лично я нахожу деньги через различные благотворительные фонды. Добывать средства для пожилых нам помогает Общественная палата РФ. Пару раз сами собирали благотворительные вечера, посвященные проблемам здоровья престарелых людей. А вырученные деньги шли на покупку клапанов для них.
— Можно вести речь только о крупных кардиоцентрах. Не уверен, что эту методику нужно давать в каждую клинику. А вот госучреждения федерального уровня (их порядка России), думаю, способны выполнять такие операции. Надо только снабдить их клапанами и обучить персонал, чтобы врачи могли имплантировать их своим больным. Во-первых, это облегчит работу самих кардиохирургов — такие операции выполняются гораздо быстрее. Во-вторых, результаты фантастические: больные, которые раньше были обречены умирать от генеративного изменения аортального клапана, будут жить. Считаю это главнейшей задачей российского здравоохранения.
— Ренат Сулейманович, насколько реально внедрить такие клапаны хотя бы в крупных центрах в России?
— Абсолютно реально. Хотя бы потому, что Минздрав должен понимать: главная задача, которую ставит сегодня перед ним наше правительство, — продление жизни россиян. Считаю, улучшение здоровья пожилых людей — важнейшая точка приложения потенциала Минздрава и российского общества. И это нельзя откладывать в долгий ящик. К счастью, многие сегодня это понимают. У меня за стеной в палате лежат больные, которым отказали в операции в десятках клиник. Типичная формулировка: не выживет на операции, сопутствующие заболевания. Но две женщины, 76 лет и 81 года, два дня назад благополучно перенесли тяжелейшие операции по установке аортального бесшовного клапана, а через 3 дня уйдут домой. И будут жить.
— С января этого года начал действовать новый закон об охране здоровья россиян. Что-то из того, о чем вы сейчас говорили, прописано в нем? Или от закона мало что зависит?
— Закон — это направление, а не решение конкретных задач. Я считаю целесообразным вернуться к старой традиции: в Минздраве был свой ученый медицинский совет. Он и мог бы решать вопросы оперативного направления сил и финансовых средств государства туда, куда это необходимо сегодня. Но в последние годы в Минздраве принимались лишь собственные решения, как известно, не всегда удачные. Увы, и сегодня я не вижу активных действий, которые бы позволили повсеместно на территории России внедрять малотравматичные технологии в кардиохирургии и, в частности, имплантировать спасительные бесшовные аортальные клапаны немолодым сердечникам. И чтобы это стало госпрограммой. К сожалению, в этом плане очень мало что сделано за последние годы.
— Министры приходят и уходят, а проблемы остаются.
— Есть надежда, что новый министр Вероника Игоревна Скворцова — врач по специальности (причем она энтузиаст, будучи неврологом, интересовалась сосудистыми проблемами), сможет что-то изменить в лучшую сторону относительно здравоохранения России. Одна из важнейших проблем, на мой взгляд, — оказание достойной медицинской помощи людям немолодым, для кого до сегодняшнего дня высокотехнологичные операции были абсолютно недоступны. Возможно, стоит создавать специальные кардиоцентры или даже геронтологические, консультировать немолодых людей, помогать им. Ведь таких пациентов сегодня очень много. Операции, которые мы делаем таким людям, — капля в море. Если таким образом удастся поднять продолжительность жизни немолодого населения нашей страны, то сделаем большое дело. И, может, даже появится возможность поднять работоспособный возраст россиян.
Но в нашем любимом здравоохранении происходят не очень прогрессивные вещи: страна, у которой в советское время было больше всего врачей на душу населения, сегодня испытывает огромный их недостаток: дефицит врачей в России порядка Врачебное служение — тяжелейший рабский труд. Но зарплаты у медработников остаются маленькими. Вернуть врачей в систему можно только тогда, когда с них будут не только требовать, но и заботиться о них. Одними требованиями в медицине никаких проблем не решить.
Опубликован в газете "Московский комсомолец" №26041 от 14 сентября 2012
Замена тазобедренного сустава после перелома шейки бедра: уход
Перелом шейки бедра у пожилых людей — частая травма при падении. Раньше она часто означала, что человек уже не сможет ходить и вести самостоятельную жизнь. Сейчас все иначе, однако от родственников пострадавшего по-прежнему многое зависит. На самые распространенные вопросы, которые возникают у тех, кто столкнулся с необходимостью операции при переломе шайки будра, отвечает травматолог больницы № 17 г. Москвы Сергей Викторович Новиков.

Как лечат перелом шейки бедра?
Пациента как можно быстрее надо доставить в отделение травматологии, где ему должны в самые ближайшие сроки сделать операцию по замене сломанного сустава на искусственный. Cегодня для пациентов с переломом шейки бедра операции по эндопротезированию проводят бесплатно по полису ОМС в стационарах столицы, в том числе и в нашей больнице.
Самому взрослому пациенту, которого я видел после эндопротезирования, было под 90 лет. Суставы отличаются по принципу посадки — она может быть цементная (чаще у пожилых людей) или беcцементная. Реабилитация после операции одинаковая в обеих ситуациях.
Какое обезболивание дают пациенту при операции? Как долго она длится? Насколько большой шов остается после операции?
Операция выполняется под спинально-эпидуральной анестезией. Делается прокол иглой в спинно-мозговое пространство на уровне нижних грудных или верхне-поясничных позвонков и устанавливается катетер. Он фиксируется на спине и плече пациента. Во время операции пациент получает анестетик по катетеру.
Операция длится час-полтора. Все это время пациент лежит на здоровом боку. Разрез, необходимый для эндопротезирования, всего 10-12 см, после операции он ушивается косметическим швом.
Что самое важное при уходе за больным после замены тазобедренного сустава?
В течение 90 дней после операции важно соблюдать технику безопасности, чтобы ваш подопечный не вывихнул прооперированный сустав. Существует правило 90 градусов: запрещены такие движения ногой, при которых угол между корпусом и бедром будет меньше прямого.
Человек может лежать в постели как на спине, так и на здоровом боку, но, чтобы не вывихнуть сустав, между ног надо поместить валик. Используйте большую толстую подушку, которая не даст ногам сомкнуться. Подопечный может садиться с вытянутой вперед ногой, потому что в этом случае угол больше 90 градусов.
Также нужно ограничить повороты прооперированной ногой вовнутрь или наружу. Посмотрите на стопу, представьте, что она вписана в циферблат. Когда пальцы наверху, то стопа смотрит на 12 часов. Так вот, нельзя переводить ее на 3 часа и на 9, то есть надо избегать вращения бедренной костью. Спустя 90 дней эти движения будут возможны и полностью безопасны.

На какой день после операции больному пора учиться ходить?
Сажают больного в постели в первые сутки после операции по эндопротезированию сустава, а поднимают и ставят на ноги с опорой на ходунки — на вторые. Соблюдают эту рекомендацию независимо от возраста, который может быть весьма почтенным. Чем раньше пациент встанет на ноги, тем меньше у него шансов получить пролежни и пневмонию.
Какими темпами активизировать работу ноги и увеличивать объем движений в прооперированном суставе, должен подсказать врач. Обычная рекомендация — на протяжении 2 месяцев передвигаться с ходунками или с костылями-канадками, которые дают опору под локти и не натирают подмышки. Затем можно пробовать передвигаться с тростью.
Как помочь прооперированному справиться с болью, отеком, гематомой?
Боль снимают назначенные врачом препараты.
Сразу после операции помогает лед, обернутый полотенцем и приложенный к месту сустава. В последнее время часто используются специальные клейкие повязки-ленты — тейпы. Они не только выполняют роль фиксирующей и компрессионной повязки, но и активизирует кровоток и лимфоток в месте прикрепления.
При отеках поможет массаж. Вы можете выполнять его самостоятельно — плавными безболезненными движениями от пальцев ноги в сторону центра тела подопечного, как будто бы гоните отек наверх.
Как избежать образования тромбов в сосудах?
Обычно пациенту на протяжении месяца после операции назначают препараты, которые препятствуют образованию тромбов, — антикоагулянты в таблетках. Контролировать свертываемость крови специальными исследованиями не нужно.
Надо носить компрессионное белье типа 2 или бинтовать ноги (как больную, так и здоровую) эластичными бинтами в течение 2 месяцев после операции.
Полагается надевать белье или бинтовать ноги утром. Без вашей помощи подопечный не справится, иначе ему придется нарушить правило 90 градусов. Первое время пациент даже спит в компрессионном белье. Позже от него можно отказаться.
Если на ноге образуются отеки, она становится холодной, можно заподозрить нарушение кровоснабжения. Надо срочно показать пациента врачу.
После замены сустава подопечный не может сам надеть носки, поднять с пола предмет. Как решить эти проблемы?
Можно купить в аптеке или заказать по интернету специальный надеватель носков. Это такой пластиковый конус, на него натягивается носок. Подопечный бросает конус (к нему прикреплены веревочки) на пол, засовывает ногу в конус — и тут же надевает носок. Обувь должна быть не на шнурках, а на липучках, молнии.
Есть простой прием, как можно сидя поднимать предметы с пола. Сесть на стул или табуретку так, чтобы больной сустав свешивался, и, наклоняясь, уводить больную ногу назад. При этом угол в тазобедренном суставе остается правильным, а рука достает предмет. Но пожилым людям лучше тренироваться в вашем присутствии.
Что надо изменить в квартире после операции на тазобедренном суставе?
Поднять кровать, потому что садиться и ложиться на низкую постель подопечному противопоказано. Не обязательно покупать новую мебель. Достаточно подложить под ножки кровати кирпичи или фолианты энциклопедий. Или купить на постель дополнительный плотный матрас.
На унитаз устанавливается специальная пластиковая насадка, которую можно найти в аптеке или интернете. Она поднимает уровень сидения на 7 см. В комплекте к ней прилагается 3 вида крепления, поэтому насадка подойдет к любому типу унитаза.
Пациента легко перемещать в ванну, используя специальное сидение или обыкновенную доску, положенную на бортики, что позволит подопечному не совершать непозволительного ему движения больной ногой. А можно просто посадить подопечного на край ванны и помочь ему перекинуть сначала здоровую, а потом прооперированную ногу, следя за тем, чтобы человек чуть наклонился назад и не нарушил правило 90 градусов. В ванне обязательно должны быть резиновый противоскользящий коврик и поручень.
Как перевозить пациента?
Необязательно вызывать скорую или заказывать специальный транспорт. Прооперированного можно везти на обыкновенном автомобиле. Посадите подопечного на переднее пассажирское сидение машины, предварительно откинув достаточно глубоко кресло.
Какие ошибки делают при уходе после перелома шейки бедра?
Больше давайте самостоятельности в движениях подопечному, даже если он очень пожилой человек. Понятно, что родственники боятся, как бы прооперированный снова не упал. Чтобы этого больше не произошло, обследуйте подопечного. Вероятно, потеря равновесия случилась из-за головокружения, вызванного высоким давлением, нарушения сердечного ритма, проблем с мозжечком. Врач назначит нужные препараты, и риск падения уменьшится. Кстати, согласно медицинской статистике, после 55 лет обычные здоровые люди падают 3 раза в год.
Вероятно, надо выработать стратегию безопасности для вашего подопечного. Можно последовать примеру европейцев преклонного возраста и с проблемами в суставах. Они передвигают по улицам с ходунками и роляторами (трех- или четырехколесной тележкой с тормозом-фиксатором). И риск нового падения уменьшается многократно.
Читайте также:


