Операция бедренная грыжа сколько на больничном
Соответственно, выдавать больничный имеет право только уполномоченное на то лицо. Пункт 11 раздела II приказа №624н регламентирует выдачу листа единолично лечащим врачом пациента; при этом медицинское учреждение, в котором проходило лечение, должно иметь государственную аккредитацию.
Лист нетрудоспособности не могут выписывать:
- работники скорой медицинской помощи;
- работники станции переливания крови.
Срок больничного после операции
Срок больничного установлен в статье 6 закона № 255. Согласно пункту 1, лист и пособие нетрудоспособности выплачивается пациенту на протяжении всего срока пребывания в больнице с момента его поступления в стационар и до момента выписки и восстановления трудоспособности. Точный период пребывания в стационаре установить изначально невозможно, так как он зависит от хода лечения, динамики болезни, тяжести состояние и других параметров.
В случае если больному потребовалось пройти послеоперационную реабилитацию в курортно-санаторной организации, то по закону срок пребывания в ней оплачивается за период, не превышающий 24 календарных дней.
Срок пребывания в стационаре после операции зависит от типа сложности операции и результатов проведенного хирургического вмешательства. Например:
- При удалении грыжи – от 21 до 45 дней. Данный временной промежуток колеблется от места локализации грыжи и тяжести течения заболевания.
- Удаление аппендицита – распространенная операция. Сроки больничного после данного вмешательства зависят от тяжести заболевания. Так, при обычном удалении без осложнений – 5-10 дней, при экстренной операции и постоперационном лечении антибиотиками – 2-4 недели, при осложнениях, возникших во время операции – более месяца с разрешения главврача.
- Удаление матки – средний тип сложности хирургического вмешательства. Максимальный срок больничного составляет 45 дней, минимальный срок без постоперационных осложнений – 20 дней.
- При удалении желчного пузыря срок больничного составляет, как правило, 20 дней. В случае запущенности болезни пребывание в стационаре может быть увеличено до момента полного восстановления.
Все вышеприведенные сроки являются ориентировочными и зависят от многих факторов. Постоперационное восстановление и период пребывания в больнице устанавливается лечащим врачом пациента. В тяжелых случаях для принятия решения может понабиться проведение медико-социальной экспертизы.
Оформление больничного листа
Для того чтобы работнику было выплачено пособие по временной нетрудоспособности, он должен предоставить работодателю лист нетрудоспособности (больничный лист), подтверждающий его нахождение в стационаре на время проведения операции и дальнейшего восстановления.
Лист нетрудоспособности состоит из двух бланков и предназначен для считывания специальной машинкой.
Основными обязательными правилами заполнения листа являются:
- Написание ручкой (гелевой, перьевой или капиллярной) черного цвета.
- Заполнение на русском языке заглавными буквами.
- Записи проставляются в каждой ячейке с соблюдением пробелов.
- Проставление печати в отведенном месте с возможностью выступа за границы ячейки.
- Заполнение некоторых граф кодами, расшифровка которых находится на обратной стороне бланка.
- Обязательно указание ИНН пациента и номера СНИЛС.
- Возможно сокращение символов при нехватке отведенных ячеек.
- Подписание документаглавным бухгалтером и генеральным директором.
Основными запретами при оформлении больничного являются:
- Написание шариковой ручкой строчными буквами.
- Выступ записи за пределы отведенной ячейки.
- Допущение ошибок и помарок. В этом случае больничный лист считается испорченным, а взамен выдается дубликат.
- Смятие и многочисленные сгибы листа.
Грамотное составление и оформление листка нетрудоспособности – это возможность в кратчайшие сроки получить пособие. В противном случае выплаты могут заметно затянуться.
Поэтому при заполнении больничного рекомендуется пользоваться законными правилами для грамотного составления документа.

Какой срок устанавливает закон?
По закону срок больничного листа после операции составляет 10 дней. Разумеется, весь период, пока пациент пребывал в стационаре тоже идёт в учёт.
Если лечащий врач прооперированного пациента считает, что 10 дней для восстановления организма недостаточно, он может самолично пролонгировать лист нетрудоспособности до 30 дней. Если же пациенту нужно ещё больше времени для выздоровления, лечащий врач вправе внести вопрос о продлении больничного на рассмотрение врачебной комиссии. Именно так определяется, сколько дней больничного дадут после операции, которая оказалась сложной.
Полномочия коллегиального органа не в пример шире тех, что есть у одного врача. Врачебная комиссия может запросто отправить прооперированного гражданина в оплачиваемый отпуск длительностью в 10-12 месяцев – но только если лечащий врач сумеет убедить членов комиссии, что пациент действительно в этом нуждается.
У долгосрочного листа нетрудоспособности есть недостаток: прооперированному гражданину не дадут забыть о больнице – в медучреждение ему придётся являться раз в 15 дней. После каждого осмотра лечащий врач обязан подтверждать необходимость продолжения реабилитационного периода. Если доктор сделает вывод, что прооперированный уже достаточно здоров для выхода на работу, он закроет лист нетрудоспособности досрочно.
Претендовать на продление отдыха можно ещё в одном случае – если врач после сложной операции отправит пациента в санаторий. Тогда лист нетрудоспособности пролонгируется максимум на 24 дня.
Врачебная практика: длительность реабилитации после разных операций
К счастью, закон оставляет врачам право руководствоваться здравым смыслом при назначении периода реабилитации. В рамках врачебной практики сложились некоторые неписаные нормы, поэтому пациент может приблизительно знать, сколько дней оплачиваемого отдыха предоставит доктор, отталкиваясь от вида хирургического вмешательства. Примерные сроки таковы (они утверждены Приказом Минздрава N 2510/9362-34 от 21.08.2000 г.).
Удаление аппендикса. От 16 до 21 дня – вот сколько длится больничный после операции на аппендицит. Обратите внимание, что эти сроки актуальны только в том случае, если пациента оперировали методом лапаротомии – то есть разрезали мягкие ткани над аппендиксом. После лапароскопии – операции, которая предполагает меньшую травматичность – листок нетрудоспособности выдаётся и вовсе всего на 5-7 дней.
Отдых может быть продлён до 1 месяца, если у пациента после удаления аппендикса держится повышенная температура. Однако проблемы после операции на аппендицит чаще всего возникают у пожилых людей и детей – ни тем, ни другим больничный не нужен.
Удаление паховой грыжи. Это уже достаточно серьёзная операция. Продолжительность больничного после операции паховой грыжи в среднем составляет 1.5 месяца. Столь длительный срок реабилитации обусловлен тем, что пациент только через месяц начинает возвращаться к обычному ритму жизни.
Операция на глазах. Имеет значение характер хирургического вмешательства. Например, при отслоении сетчатки после операции на глаза дают больничный на срок до 2 месяцев. Листок нетрудоспособности могут закрыть и раньше, если будет установлено, что восстановление здоровья идёт опережающими темпами. После удаления катаракты отдых гораздо короче – его длительность составляет около 14 дней.
Обратите внимание: продолжительность больничного зависит не только от состояния здоровья пациента, но и от типа его работы. Если пациент – типичный офисный сотрудник, проводящий весь рабочий день перед монитором компьютера, у него есть шанс на довольно продолжительный отдых.
Удаление маточной трубы. Максимальная длительность больничного листа после операции по удалению матки составляет 40 дней. Более долгосрочный отдых у врача выпрашивать бесполезно: он возможен только в случае осложнений. Если работа пациентки связана с тяжёлыми физическими нагрузками, ей следует обсудить с работодателем возможность перейти на более лёгкий труд – нет оснований сомневаться, что лечащий врач выпишет такую рекомендацию. В течение 3-х месяцев после удаления маточной трубы запрещается поднимать нечто, имеющее вес свыше 3 кг, иначе запросто можно оказаться на операционном столе снова.
Операция на позвоночнике. Предельная продолжительность больничного листа после операции на позвоночнике не установлена – срок отдыха зависит от того, как проистекает реабилитация. Работодателю точно не следует ждать появления сотрудника на рабочем месте раньше, чем через 2 месяца после хирургического вмешательства.
Операция на венах ног. Больничный после операции на венах ног выдаётся на две недели. Срок отдыха может быть пролонгирован до 1 месяца, если работа у пациента сидячая или связана с тяжёлыми физическими нагрузками.
Обратите внимание: после удаления варикоза следует избегать нагрузок в течение 2-3 месяцев. Поэтому стоит обсудить с работодателем возможность временно перейти на лёгкий труд.
Но где же продлить больничный после операции, если чувствуешь себя плохо? Нужно явиться в больницу к лечащему врачу и рассказать о проблемах со здоровьем и недомогании. Прийти следует точно в установленный врачом день – это важно. Если гражданин пропустит назначенный день, не имея уважительной причины, в листке нетрудоспособности будет проставлена специальная отметка. При наличии такой отметки размер пособия по временной нетрудоспособности может быть снижен.
Если после хирургического вмешательства прооперированный не способен самостоятельно передвигаться, врач для продления его больничного обязан прибыть к нему на дом. Такая обязанность установлена Приказом Минздравсоцразвития №624Н от 29.06.2011 г.
Оплата листка нетрудоспособности после операции
Порядок того, как оплачивается больничный лист после операции, никоим образом не отличается от порядка оплаты листа нетрудоспособности, выданного, скажем, по причине простуды. Первые три дня компенсируются за счет средств работодателя, остальные оплачиваются средствами Фонда соцстрахования. Размер оплаты зависит от 2-х факторов: общего трудового стажа и среднего уровня трудового дохода за последние 2 года.
Расчёт производится так.
Если стаж работника менее 5 лет, ему платят 60% от средней заработной платы.
При стаже от 5 до 8 лет гражданин получает 80% ЗП.
Если стаж превосходит 8 лет, работник имеет право на компенсацию в полном размере средней зарплаты.
Дни, на которые был продлён больничный, оплачиваются как основные.
Грыжа – заболевание, характеризующееся выходом органов и тканей из полости, в которой они располагаются, через патологические отверстия с сохранением целостности кожи. Предрасполагающими факторами являются наследственность, ожирение, недостаточное питание, беременность, истончение соединительной ткани в старости и другие причины. Единственным эффективным методом лечения грыж является хирургическая операция – герниопластика.
Строение грыжи
В составе любой грыжи можно выделить 4 основных компонента:
![]()
Грыжевой мешок – наружный слой брюшины, окружающий орган и выходящий вместе с ним за границы полости. Мешок состоит из трех сегментов: шейки, тела и дна. В воротах грыжи располагается шейка, остальные части выступают из полости.- Содержимое мешка грыжи – подвижные органы, выступающие в грыжу при натуживании.
- Ворота грыжи – отверстие (слабое место) в стенке, с которого начинается грыжа. Естественными отверстиями являются паховый канал и пупочное кольцо. К патологическим отверстиям относят образованный грыжей бедренный канал.
- Грыжевые оболочки – ткани, покрывающие грыжу снаружи. Строение оболочек зависит от расположения грыжи.
Особенности локализации и строения каждого элемента грыжи необходимо учитывать при проведении операции грыжесечения.
Виды грыж
Грыжи классифицируются по разным признакам. Например, они бывают врожденные и приобретённые, вправимые, невправимые, свободные и ущемленные. По стадии развития грыжи бывают начальные, канальные и полные.
С анатомической точки зрения грыжи делятся на внутренние и наружные. Наружные (грыжи передней брюшной стенки) составляют до 75% всех случаев, из которых до 80% находятся в паховом канале, другие – в области белой линии живота и бедренном канале. Наиболее распространенные виды грыж описаны ниже.
Из-за отличий в строении пахового канала (короткий, широкий и слабо защищен мышечным корсетом) паховые грыжи чаще наблюдаются у мужчин, чем у женщин. В зависимости от места формирования и хода канала, грыжи делятся на косые, прямые, внутристеночные, околопаховые, скользящие и комбинированные.
Неосложненная паховая грыжа проявляется припухлостью в паховой области, которая увеличивается при натуживании, кашле, чихании. Возможны боли внизу живота с иррадиацией в поясницу, крестец, мошонку, нарушение стула и мочеиспускания. Пальцевое исследование грыжевого канала позволяется определить вид грыжи. Дополнительную диагностику проводят с помощью ультразвука, рентгена, лабораторных анализов.
Этот вид грыж чаще диагностируются у женщин по причине особенностей строения таза. Её воротами является бедренное кольцо, которое имеет сложное анатомическое строение и заполнено жировой тканью. Содержимое грыжи – кишечник и большой сальник.
Характерным проявлением бедренной грыжи является выпячивание чуть ниже паховой связки. У пациентов отмечаются боли в паху, которые отдают в ногу, и симптомы диспепсии.
Для диагностики проводят пальпацию места выпячивания, ультразвуковое исследование грыжи и органов брюшной полости, ирригоскопию и лабораторные тесты.
Формируется дефект белой линии живота чаще всего над пупком, реже около пупка или ниже него. Содержимое грыжи – сальник и петли тонкого кишечника. Нередко у таких пациентов обнаруживается диастаз (расхождение прямых мышц живота).
Симптомы такой грыжи похожи на признаки болезней органов желудочно-кишечного тракта (изжога, нарушения стула, отрыжка и другие). Поэтому необходимо проводить дополнительное обследование для точной диагностики.
Пупочная и околопупочная грыжа – это дефект пупочного кольца и находящихся вокруг него участков белой линии живота, при котором происходит выпячивание кишечника, большого сальника за пределы брюшной полости.
Сопровождается это тошнотой, болью в животе, которая усиливается при кашле, натуживании, видимым расширением пупочного кольца.
Данные грыжи возникают на месте рубцов, которые образовались после операций на органах брюшной полости. Способствуют несостоятельности наложенных швов воспалительные изменения в ране, сахарный диабет, несоблюдение послеоперационного режима и т.п. Чаще всего в грыжевом мешке оказываются петли тонкого кишечника и сальник.
Характеризуется вентральная грыжа появлением округлого выпячивания в области послеоперационной раны, которое увеличивается при натуживании, кашле. Таких пациентов могут также беспокоить нарушения стула и боли в животе. Опасность этих грыж заключается в том, что при их ущемлении быстро нарастают явления перитонита, что может привести к летальному исходу.
Грыжа спигелиевой линии – это дефект переднебоковой области брюшной стенки, при котором происходит выход внутренних органов живота через дефект мышечно-апоневротического слоя. Возникает он в результате травм данной области, избыточного веса и т.д.
Клинически характеризуется появлением объемного образования на передней или боковой поверхности живота. Пациента при этом беспокоят боли в области выпячивания, нарушения стула, метеоризм. Такая грыжа достаточно часто осложняется ущемлением, которое может привести к кишечной непроходимости, перитониту и даже летальному исходу.
Расхождение прямых мышц живота – это состояние, которое характеризуется увеличением расстояния между краями прямых мышц более чем на 2 см. Данное состояние является физиологическим у женщин на поздних сроках беременности и может самостоятельно разрешиться в течение года после родов.
При таких дефектах на первый план выступают трудности в выполнении физической работы, при которой необходимо напрягать мышцы пресса. Также диастаз сопровождается тошнотой и нарушением пищеварения.
Осложнения грыж
Поздно диагностированные и нелеченые грыжи увеличивают риск развития следующих осложнений:
- Ущемление грыжи. Органы, находящиеся внутри грыжевого мешка подвергаются чрезмерному сдавливанию и в них наступают тяжелые расстройства кровообращения. Например, это осложнение часто бывает при бедренной грыже. Вначале появляются симптомы кишечной непроходимости. Затем через 2-8 часов с момента ущемления наступает некроз петель кишечника. При отсутствии лечения через 8-10 часов начинается перитонит. Лечится только оперативно в экстренном порядке. Очень высока вероятность летального исхода.
- Невправимость грыжи. В грыжевом мешке постоянно находится его содержимое (органы), но кровообращение не нарушается. Основной причиной невправимости считается образование спаек при давно существующих грыжах, которые удерживают органы внутри мешка. Лечится оперативно.
- Копростаз. Развивается при попадании в грыжевой мешок толстой кишки, из-за чего нарушается ее моторика. Лечение направлено на нормализацию прохождения каловых масс по кишечнику. Применяются клизмы и диета.
- Воспаление грыжевого мешка или оболочек грыжи. Серьезное осложнение с высоким риском перитонита и летального исхода. Лечение – экстренная операция.
Лечение грыж
Единственное эффективное лечение грыж – хирургическое. Это связано с тем, что других более эффективных методов не найдено, а самоизлечение невозможно. Рекомендуется провести операцию как можно раньше, чтобы избежать серьёзных осложнений.
Вид обезболивания зависит от объема оперативного вмешательства. Используют как местную, эпидуральную, проводниковую анестезии, так и общий наркоз. В настоящее время существуют множество вариантов операций для устранения грыж, в том числе и малоинвазивная лапароскопическая герниопластика. В каждом случае способ грыжесечения подбирается индивидуально. После операции важно ограничить физические нагрузки на три месяца.
Бедренная грыжа проявляется опухолевидным выпячиванием небольшого размера на границе между пахом и бедром. При физических нагрузках это выпячивание увеличивается в размерах, а в лежачем положении уменьшается или пропадает.
Бедренная грыжа расположена ниже паховой связки, в отличие от паховой грыжи, располагающейся выше нее.
Бедренная грыжа сопровождается дискомфортом и болезненными ощущениями в паху и нижних отделах живота. При ходьбе и физической нагрузке болевые ощущения усиливаются.
Причиной бедренной грыжи является слабость бедренного кольца, из-за чего органы брюшной полости (кишечник, большой сальник) через бедренный канал выходят за пределы передней брюшной стенки под кожу.
Развитию бедренной грыжи у женщин способствуют беременности и трудные роды, а у мужчин - чрезмерные физические нагрузки.
Другими причинами появления бедренной грыжи могут быть продолжительный кашель, запоры, травмы брюшной стенки, послеоперационные рубцы, ожирение.
Почему надо лечить бедренную грыжу?
Само появление грыжи указывает на то, что органы изменили свое расположение, и произошло нарушение их нормального взаимного давления друг на друга. Это приводит к нарушению функций всех органов, участвующих в образовании грыжи.
Бедренный канал очень узкий, а сама грыжа, как правило, небольших размеров, поэтому, по сравнению с другими видами грыж, бедренная грыжа чаще сопровождается осложнениями:
- воспалением грыжи – воспалением органов, находящихся в грыжевом мешке,
- ущемлением грыжи — внезапном сдавлении грыжевого содержимого в грыжевых воротах, что приводит к нарушению кровоснабжения органов в грыжевом мешке, и в результате – некрозу (омертвению) тканей.
- копростазом – застоем каловых масс в толстом кишечнике,
Существуют ли безоперационные методы лечения бедренной грыжи?
Единственный способ избавиться от бедренной грыжи и предотвратить осложнения - хирургическое лечение.
Бедренные грыжи в любой стадии склонны к ущемлению, поэтому необходимо срочно обратиться к хирургу при первых симптомах этого заболевания.
Применение новых технологий, использование современных пластических и шовных материалов, многолетний опыт наших хирургов гарантируют высочайшее качество операций по удалению бедренной грыжи, отсутствие послеоперационных осложнений и рецидива (повтора заболевания).
Бедренная грыжа операция
В нашей клинике применяются самые современные методики лечения бедренных грыж: обтурационная герниопластика с использованием новейших 3D эндопротезов, открытая и эндоскопическая герниопластика.
Обтурационная герниопластика является самым эффективным хирургическим методом лечения бедренной грыжи. Во время операции отверстие в бедренном канале, через которое выходит грыжа, закрывается специальной многослойной сеткой (эндопротезом).
Используемые нами высокотехнологичные синтетические эндопротезы зарубежного производства очень надежны, эластичны, хорошо растяжимы и потому не ограничивают подвижность брюшной стенки.
Применение сетчатого эндопротеза защищает область швов от натяжения и тем самым дает три основных преимущества по сравнению с традиционной техникой операции (натяжной пластикой местными тканями):
- Крайне слабый болевой синдром. Пациенты, как правило, не нуждаются в приеме обезболивающих препаратов после операции.
- Короткий срок реабилитации. Уже на следующий день после операции пациент самостоятельно уходит домой, а через месяц после операции может поднимать тяжести и заниматься спортом.
- Минимальный риск рецидива. При правильном размещении эндопротеза рецидив грыжи практически невозможен, тогда как при традиционной методике он составляет от 6 до 14 процентов.
Имплантат никак не ощущается, не причиняет ни боли, ни дискомфорта.
В течение месяца после операции сетка прорастает соединительной тканью и со временем происходит полное приживление эндопротеза. В результате получается анатомически единый комплекс, который надежно закрывает дефект (слабое место) бедренного канала и защищает ткани от повторного растяжения.
Мы применяем два способа установки эндопротеза: открытый и закрытый (эндоскопический).
При открытой герниопластике доступ к содержимому грыжи и грыжевым воротам осуществляется через наружный разрез.
Далее пластика грыжи проходит по следующему алгоритму:
- выделение и вскрытие мешка с содержимым грыжи
- устранение сращений органов в грыжевом мешке, их вправление в брюшную полость
- удаление грыжевого мешка
- закрытие грыжевых ворот с помощью особого вида пластики (герниопластика)
- наложение и закрепление специального сетчатого имплантата индивидуальной формы
- формирование косметического внутрикожного шва специальным шовным материалом.
Наши хирурги всегда выполняют операцию с учётом эстетических требований: производимые надрезы минимальны, применяемые инструменты атравматичны, а швы накладываются с использованием ультратонкого шовного материала.
Самый современный и малотравматичный метод удаления бедренной грыжи - эндоскопическая, или закрытая, герниопластика.
Этот метод широко применяется в нашей клинике, поскольку он имеет ряд неоспоримых преимуществ при лечении бедренных грыж:
- обнаружение начинающейся бедренной грыжи с противоположной стороны,
- выполнение герниопластики при двусторонней грыже через один доступ,
- отсутствие видимых рубцов,
- полное отсутствие болевого синдрома,
- самый короткий срок реабилитации (100%-ный возврат к активной жизни максимум через две недели)
В отличие от классической открытой методики операции, хирургическое вмешательство осуществляется не через один большой разрез, а через три небольших прокола (0,5 – 0,6 см).
В них вводятся специальные эндоскопические манипуляторы с миниатюрной видеокамерой, посылающей изображение на монитор. С его помощью врач следит за ходом операции.
Операция проводится по тому же алгоритму, что и при открытом доступе. Но при эндоскопической пластике сетчатый имплантат устанавливается не через наружный разрез, а изнутри брюшной полости на место дефекта.
Эндоскопическая герниопластика дает лучшие результаты, т.к. расположение сетки со стороны брюшной полости надежнее защищает дефект бедренного канала при увеличении внутрибрюшного давления.
Кроме того, такое вмешательство исключает образование послеоперационных грыж в местах проколов.
Какой метод удаления бедренной грыжи самый эффективный?
Наши хирурги в совершенстве владеют эндоскопической техникой, однако эта методика не всегда применима при сложных грыжах. Нередко гораздо лучший результат может дать открытая герниопластика.
На основании многолетнего опыта в пластике грыж, наш хирург выберет оптимальный способ доступа, исходя из особенностей именно вашего заболевания.
Главный фактор успешного исхода операции при грыжах - её безукоризненное техническое выполнение. Плохая хирургическая техника может свести на нет любой, даже самый лучший метод. Если все этапы операции произведены правильно, то при любом виде доступа вероятность рецидива грыжи минимальна.
Бедренная грыжа фото операции
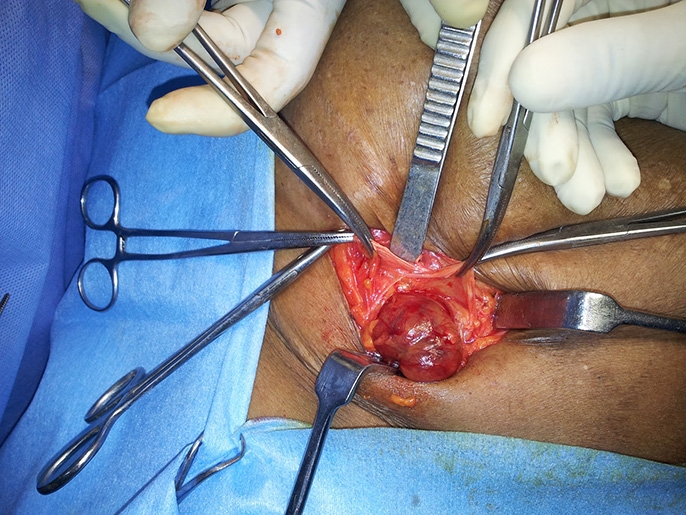
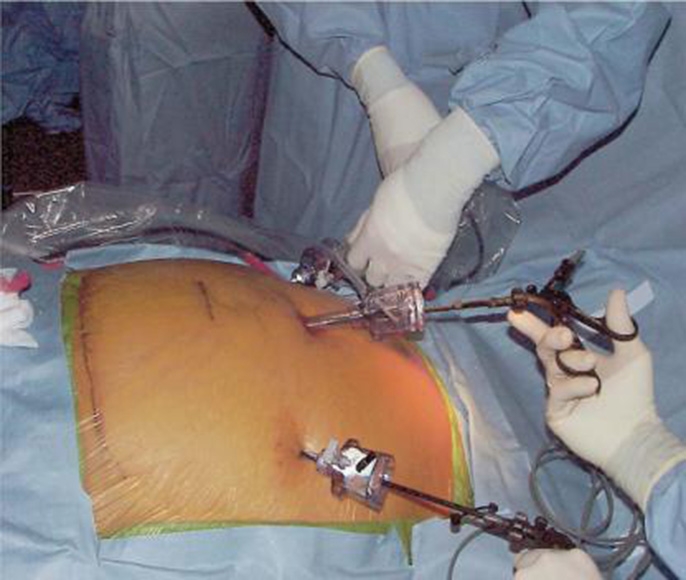
Бедренная грыжа реабилитация
Сразу после операции надевается эластичный бандаж, который необходимо носить в течение месяца.
В стационаре клиники BEAUTY DOCTOR пациенты размещаются в одно- и двухместных комфортабельных палатах.
Палаты обеспечены системами постоянного мониторинга, обеспечивающими наблюдение за состоянием пациента после операции. Многофункциональные кровати создают возможность для расположения и питания пациента после операции в наиболее удобном для него положении.
Каждому пациенту обеспечивается индивидуальный сестринский уход.
Поскольку при пластике бедренных грыж мы применяем малоинвазивные и максимально щадящие методики, послеоперационный период протекает легко и без особых осложнений.
Вставать с постели можно уже в день операции. На следующий день после операции пациент самостоятельно уходит домой, а еще через 8-9 дней приходит на контрольный осмотр и снятие швов.
Через две недели после операции разрешается возобновить умеренные физические нагрузки (бег, быстрая ходьба). После эндоскопической герниопластики такие нагрузки можно возобновить уже через несколько дней.
Через месяц после операции пациент уже может вести обычный образ жизни, заниматься спортом.
Бедренная грыжа стоимость операции
| Бедренная грыжа: герниопластика | 32 000 руб. |
| Бедренная грыжа: герниопластика повышенной сложности | 37 000 руб. |
| Бедренная грыжа: герниопластика рецидивной грыжи | 42 000 руб. |
| Бедренная грыжа: эндоскопическая герниопластика | 87 000 руб. |
В стоимость операции по устранению бедренной грыжи входят все необходимые осмотры и перевязки, а также наблюдение хирурга в течение шести месяцев после операции.
 Габоян Арам Сергеевич, доктор медицинских наук |  Соболева Полина Юрьевна, кандидат медицинских наук |  Малкаров Марат Азретович, кандидат медицинских наук |
Хотите избавиться от грыжи быстро и навсегда?
Вам повезло, что вы нашли нас. Обратитесь к нам за консультацией.
- Мы проведем углубленную диагностику состояния вашей брюшной полости
- Подберем для вас оптимальный метод лечения из всего спектра современных высокотехнологичных хирургических методик
- Наши высококлассные специалисты - кандидаты и доктора медицинских наук - проведут операцию использованием новейших технологий, дорогостоящего специализированного оборудования и материалов
- Ваши живот станет здоровым и красивым, а следы от вмешательства будут совершенно незаметны постороннему глазу
- В течение шести месяцев мы будем проводить контрольные осмотры и следить за состоянием вашей брюшной полости, чтобы гарантировать отсутствие рецидива (бесплатно)
+ Консультацию хирурга-герниолога, кандидата медицинских наук за 2000 рублей!
ПАХОВАЯ ГРЫЖА
Частота. По частоте паховые грыжи занимают первое место, составляя от 66, 8 до 90% от общего количества больных, страдающих грыжами. Паховые грыжи чаще встречаются у мужчин (10:1). Грыжа может возникнуть в любом возрасте, но пик заболеваемости падает на третье-четвертое десятилетие.
Диагностика. Больной отмечает образование опухоли в паховой области, боль при кашле, физической нагрузке. Постепенно опухолевидное образование увеличивается, спускается в мошонку, вызывая ее деформацию. В положении лежа содержимое грыжевого мешка обычно легко вправляется. При работе, движении грыжа причиняет неудобство.
Лечение. Обнаружение паховой грыжи является показанием к хирургическому лечению. Чем раньше произведена операция, тем лучше отдаленные результаты и меньше процент рецидивов. Плановое грыжесечение избавляет больного от опасности ущемления и экстренной операции. Консервативное лечение в виде ношения бандажа может быть проведено в исключительных случаях, когда имеются веские противопоказания к хирургическому лечению. Специальной подготовки к операции обычно не требуется.
После выписки из стационара физическая нагрузка должна увеличиваться постепенно. Больному следует заниматься лечебной физкультурой, особенно упражнениями, направленными на укрепление мышц брюшной полости и связочного аппарата паховой области.
БЕДРЕННАЯ ГРЫЖА

Частота. Бедренные грыжи занимают второе место после паховых, составляя от 5, 3 до 16, 9% от всего числа грыж брюшной стенки. Почти в 80% бедренные грыжи встречаются вдвое чаще, чем левосторонние; двусторонние бедренные грыжи чаще наблюдаются в пожилом возрасте. Бедренная грыжа может сочетаться с паховой или другими видами грыж.
Лечение. Больные с бедренными грыжами нуждаются в хирургическом лечении. В связи с частыми осложнениями показания к операции следует ставить при бедренной грыже широко. Противопоказания такие же, как и при грыжах других локализаций.
ГРЫЖИ БЕЛОЙ ЛИНИИ ЖИВОТА
Частота. Наиболее часто встречаются надчревные грыжи – они составляют 81, 5%, околопупочные – 15%. У мужчин грыжи белой линии наблюдаются в 94, 4% случаев, у женщин – только в 5, 6%. Значительно чаще страдают лица молодого и среднего возраста.
Диагностика. В ряде случаев грыжи могут протекать бессимптомно и обнаруживаться только при профилактических осмотрах. Жалобы больных сводятся к болевым ощущениям в области выпячивания, которые усиливаются при физической работе, при напряжении и ощупывании грыжевого образования. У ряда больных отмечается тошнота, отрыжка, изжога, тяжесть в подложечной области. При скрытой надчревной грыже белой линии живота грыжевое выпячивание заходит только в толщу белой линии, не проникая на переднюю стенку. Больные жалуются на сильную боль в месте локализации грыжи, однако пальпаторно патологии обнаружить не удается. Ущемления грыж белой линии наблюдаются в 4, 5% случаев от всего количества ущемленных грыж.
Больные с ущемленной грыжей белой линии раньше обращаются за медицинской помощью, что обусловлено резкой болезненностью в связи с узкими и ригидными грыжевыми воротами.
Лечение. Радикальное излечение грыж белой линии возможно только хирургическим путем. Показания к операции во многом определяются жалобами больного. У больных с бессимптомными невправимыми грыжами с операцией можно не спешить. Часто возникающая боль, случаи ущемления грыжи являются показанием к хирургическому лечению. Противопоказания к хирургической операции такие же, как при других видах брюшных грыж.
ПУПОЧНАЯ ГРЫЖА
Частота пупочных грыж составляет 2-3% от всех наружных грыж живота. Почти в 80% страдают женщины старше 40 лет. Пупочные грыжи могут ущемляться. Из общего количества ущемленных грыж от 4 до 6, 7% составляют ущемленные пупочные грыжи.
Диагностика. Небольшие вправимые пупочные грыжи могут протекать бессимптомно. Иногда первые жалобы появляются при ущемлении грыжи. При больших грыжах возникают болевые ощущения в области пупка, которые могут усиливаться после еды и физических усилий, появляется запор. При ущемлении в зависимости от содержимого грыжевого мешка развивается соответствующая клиническая картина, чаще всего кишечной непроходимости.
Лечение. С операцией можно не спешить при небольших, бессимптомных, свободных грыжах. Хирургическому лечению подлежат грыжи, склонные к ущемлению, невправимые грыжи, сопровождающиеся клинической симптоматикой. Экстренные показания возникают при ущемленных грыжах. Операция противопоказана при огромных пупочных грыжах у больных, страдающих легочной и сердечной недостаточностью, так как вправление содержимого грыжевого мешка может привести к ещё большим нарушениям функции этих органов.
ПОСЛЕОПЕРАЦИОННАЯ ГРЫЖА
Частота. Наиболее часто грыжа бывает после верхних срединных лапаротомий, косых разрезов в правом подреберье и правой подвздошной области, т. е. после операций по поводу холецистита и аппендицита.
Этиология. Послеоперационные грыжи наиболее часто образуются после хирургических вмешательств, осложненных нагноением, длительной тампонадой и дренированием. Истощение, авитаминоз, гипопротеинемия, повышение внутрибрюшного давления в результате пареза кишечника, кашля и т.д. также способствуют образованию послеоперационных грыж.
Лечение. Противопоказания к операции такие же, как при грыжах иной локализации.
У больных с послеоперационными грыжами пожилого и старческого возраста необходима предоперационная подготовка сердечно-сосудистой и дыхательной систем. Больные с большими грыжами требуют специальной подготовки. За несколько дней до операции больных укладывают в постель с приподнятым ножным концом. Содержимое грыжевого мешка вправляют в брюшную полость и удерживают с помощью бандажа. Подобная методика позволяет предотвратить в послеоперационном периоде развитие тяжелой легочно-сердечной недостаточности.
Читайте также:



