Может ли болеть тазобедренный сустав при варикозе
Тромбоз бедренной вены – самый опасный из всех видов закупорки глубоких вен. Заболевание несет угрозу жизни человека. Проблема усугубляется еще и тем, что на ранних стадиях заболевание протекает бессимптомно, и своевременно диагностировать его бывает очень сложно.
Определение
Тромбоз глубоких вен (ТГВ) – образование кровяных сгустков, закупоривающих (частично или полностью) внутренний просвет. Чаще всего процесс локализуется в нижних конечностях, например, в бедренной вене. Классические признаки ТГВ:
- отечность;
- болевые ощущения;
- покраснение кожного покрова в области пораженного участка.
Заболевание встречается примерно у 20 % населения и при отсутствии лечения нередко становится причиной летального исхода от тромбоэмболии легочных артерий. В основной группе риска находятся мужчины. У женщин ТГВ встречается часто, если они принимают гормональные противозачаточные средства.

Тромбоз бедренной вены – наиболее опасная из всех локализация кровяных сгустков. При развитии осложнений в виде эмболии легочной артерии смерть наступает в 60 % случаев. Также тромбоз бедренной вены опасен риском отрыва сгустка и его проникновения в сердце. В большинстве случаев эмболия этого органа влечет летальный исход. При развитии тромбоза подвздошной и бедренной вен характерны следующие симптомы:
- выраженная отечность и боли в ногах, начиная от области паха;
- синюшность кожных покровов нижних конечностей;
- петехиальная сыпь (мелкие кровоизлияния в виде точек);
- повышение температуры из-за присоединения флебита.
Флебологи выделяют две стадии течения острого тромбоза глубоких вен бедра. Различаются они по цвету кожи нижних конечностей: белая и синяя флегмазия. Начальная стадия тромбоза характеризуется бледной окраской кожных покровов: из-за рефлекторного спазма мелких артерий нарушается циркуляция крови. На этом этапе можно наблюдать следующее:
- Снижается пульсация артерий стоп.
- Конечности холодные на ощупь.
- Пациенты нередко жалуются на выраженные боли.

Важно! Синюшность ног указывает на переполнение кровью венозных сосудов разного калибра и сопровождается потемнением кожи, сильными распирающими болями и выступающими на поверхность пузырями, содержащими геморрагическую жидкость. На этой стадии тромбоз может перейти в гангрену.
Причины
Тромбоз глубоких вен возникает, как правило, при длительном сдавливании сосуда опухолью (кистой) или костным отломком при переломе. Также причиной образования тромба может послужить недостаточность кровообращения, возникшая как следствие при заболеваниях.
Плохая циркуляция крови провоцирует застойные явления, приводящие к тромбозу. Варикозное расширение поверхностных вен в конечностях – не только внешний дефект. Расширенные сосуды оказывают давление на вены, чем замедляют кровоток и вызывают задержку крови на периферии, обеспечивая все условия для развития тромбоза. Основные причины закупорки глубоких вен:
- замедление скорости кровотока в венах;
- повышенная вязкость крови;
- нарушения целостности внутренних стенок сосудов.
Также кровоток замедляется при длительном нахождении в неподвижном состоянии. Например, при тяжелых заболеваниях (инсульте, инфаркте, переломе позвоночника), вынуждающих пациента постоянно находиться в постели, очень часто образуются тромбы.

Негативное влияние на состояние глубоких вен нижних конечностей оказывают и некоторые профессии. Продавцы, кассиры, летчики, водители-международники – все эти люди вынуждены в течение длительного времени стоять или сидеть в одном положении, поэтому они входят в группу риска по закупорке тромбами вен голени.
Еще одной причиной ТГВ становятся часто повторяющиеся заболевания, вызывающие обезвоживание организма:
- острые кишечные инфекции, сопровождающиеся долго не проходящей диареей и рвотой;
- хронические заболевания кишечника и поджелудочной железы;
- избыточный прием препаратов с выраженным мочегонным эффектом;
- болезни, приводящие к дисбалансу жиров и белков (сахарный диабет, атеросклероз, рак).
Повышение вероятности склеивания тромбоцитов вызывают и вредные привычки: табакокурение, чрезмерное употребление спиртных напитков. У людей, зависимых от этого, чаще всего страдают вены голени.
Клинические проявления
У 50 % больных признаки тромбоза отсутствуют. Полную клиническую картину может дать не столько сам ТГВ, сколько его осложнения, вызванные присоединением внутренней инфекции. Стенки вены вокруг тромба воспаляются. При этом у пациента может повышаться температура тела.
Очень часто при постановке диагноза врачи путают тромбоз с тромбофлебитом. Это объясняется почти одновременным возникновением и течением обоих процессов. Симптомы проявляются по-разному и зависят от локализации пораженного тромбом сосуда. Так, при ТГВ голени наблюдаются:
- отеки в нижней части конечности (голеностопе);
- боли, возникающие при сгибании ноги в коленном суставе;
- нарушения чувствительности в стопе (онемение или жар).
Диагностика
В случае тромбоза глубоких вен очень важна своевременная и правильная постановка диагноза. Это помогает назначить необходимое лечение и избежать серьезных осложнений со смертельным исходом. При первичном осмотре доктор сравнивает температуру и цвет кожи на обеих ногах пациента, а также проверяет наличие пульса на стопах, оценивает состояние поверхностных вен голени.
Для ТГВ в области икроножных мышц характерно усиление ноющих, тянущих болей при сгибании ноги в суставе голеностопа, когда пациент тянет носок на себя. Также тромбоз глубоких вен голени проявляет себя болью при сдавливании икроножной мышцы манжетой тонометра. Если в здоровой ноге пациент ощущает боль при 150-180 на шкале, то в пораженной конечности болевые ощущения возникают уже при показателях от 80 до 100 мм ртутного столба.

Для постановки более точного диагноза используют ультразвуковое исследование и допплерографию вен бедра и голени. Они помогают выявить точное место локализации тромба и уровень его фиксации на стенке сосуда. Применяется в диагностике и метод флебографии. При помощи внутривенной инъекции вводится контрастное вещество, затем делается рентгеновский снимок. При подозрении на глубокое и множественное поражение вен тромбами назначают МРТ-исследование.
Самый точный метод диагностики – ангиосканирование. Обязательным условием для его проведения является соблюдение строгого постельного режима накануне. По окончании диагностической процедуры в случае выявления окклюзивной или пристеночной формы тромбоза пациентам необходимо сразу начать активную терапию.
Лечение
Методы лечения тромбоза глубоких вен зависят от причин возникновения болезни, наличия/отсутствия осложнений. Немаловажен и возраст пациента, а также общее состояние его здоровья.
- восстановление нормальной проходимости вен;
- предотвращение разрушения тромба и недопущение возможности эмболии сосудов жизненно важных органов;
- устранение повреждений тканей.

Тромболитическая терапия – вид медикаментозного лечения. Основная задача этого метода – восстановить кровоток в сосудистом русле. Достигается путем растворения тромба. Метод заключается в активации фибринолитических свойств крови посредством перевода плазминогена в плазмин – активную форму. Препараты, применяемые при тромболитическом методе лечения, отличаются от гепаринов принципом действия. Если гепарины лишь тормозят образование сгустков, то тромболитики разрушают уже присутствующие закупорки в венах. Такой метод лечения ТГВ наиболее эффективен в первые трое суток с момента образования кровяного сгустка.
Антикоагулянтная терапия показана всем больным тромбозом глубоких вен. Лечение следует начинать с инъекций препаратов, разжижающих кровь. Предпочтительно использование низкомолекулярных гепаринов (НМГ) или фондапаринукса с постепенным переходом в дальнейшем на непрямые препараты (Варфарин).
Эластическая компрессия заключается в ношении компрессионных чулок (2-3 класс). Если у больного наблюдаются облитерирующие заболевания артерий ног, компрессионный трикотаж следует применять с осторожностью.

Компрессионная терапия противопоказана, если систолическое давление в большеберцовой задней артерии составляет меньше 80 мм рт. ст. Часто применяется как сопутствующая терапия при оперативных вмешательствах по удалению тромбов.
Если состояние пациента позволяет, то в неотложных случаях или при индивидуальной непереносимости лекарственных препаратов тромбы удаляют путем оперативного вмешательства. Также во время операции проводится восстановление проходимости полости вены с сохранением функций клапанов.
Важно! Причиной ТЭЛА (тромбоэмболии легочной артерии) в большинстве случаев становится недолеченный тромбоз глубоких вен.
Учитывая высокий процент летальных исходов от проникновения оторвавшихся кровяных сгустков в легкие, профилактике их образования в ходе хирургического вмешательства придается большое значение.

Так, в течение нескольких дней перед операцией и в постоперационный период врач назначает пациенту ношение компрессионных чулок или наложение эластичных бинтов. На второй день после операции назначают ЛФК. Если пациент парализован, ему прописывают массаж.
Профилактика
С целью недопущения образования тромбов препараты, разжижающие кровь, назначаются пациентам с нарушениями в работе сердца. Также тромбоз бедренной вены можно предупредить, если регулярно проходить общее обследование. Своевременно поставленный диагноз ТГВ позволяет предотвратить многие тяжелые осложнения:
- тромбофлебиты с угрозой сепсиса;
- гангрену конечностей и внутренних органов;
- инфарктную пневмонию как следствие тромбоза малых ветвей легочной артерии.
Не стоит легкомысленно относиться к рекомендациям врачей принимать легкие антикоагулянты при варикозном расширении вен.
Вещества, которые мы получаем из продуктов, по-разному могут влиять на густоту крови. При повышенной свертываемости во избежание образования тромбов следует ограничить либо вовсе исключить из рациона:
- сало, жирное мясо и колбасы, мясные консервы, сливочное масло;
- белую выпечку;
- бобовые (фасоль, горох, сою, чечевицу);
- шиповник, черную смородину, черноплодную рябину;
- бананы и гранаты;
- грецкие орехи.
К полезным продуктам при склонности к тромбообразованию относятся отварное нежирное мясо, рыба, творог и кефир, растительное масло. Очень полезна свежая зелень (укроп, петрушка, лук), чеснок, томаты. Из фруктов и ягод можно употреблять все, кроме запрещенных. Если у пациента нет сахарного диабета и он не страдает лишним весом, разрешается шоколад.

Помимо диеты, очень важно соблюдать режим питья. Кроме чая, кофе, соков, компотов и других напитков в сутки необходимо выпивать в среднем около 2-х литров простой питьевой воды. Достаточное количество жидкости в организме способно положительно влиять на вязкость крови, не давая образовываться тромбам.
Ранее считалось, что ожирение, ишемическая болезнь сердца, сердечная недостаточность и хроническая венозная недостаточность повышают риски при эндопротезировании крупных суставов. Однако последние научные исследования доказали обратное. Оказывается, нет четкой взаимосвязи между частотой развития тромбозов и наличием у пациентов сопутствующей патологии.
Это значит, что тромбоэмболические осложнения возникают отнюдь не потому, что человек страдает варикозом или имеет лишний вес.
Основным фактором риска является нарушение свертываемости крови, которое возникает в ходе операции. При этом адекватная своевременная профилактика позволяет предупредить развитие тромбоэмболических осложнений (ВТЭО).
В чем опасность операции при варикозе
Операции по замене крупных суставов (коленного, тазобедренного) сопряжены с высоким риском тромбозов. По данным разных авторов, вероятность развития тромбоэмболических осложнений у разных пациентов колеблется в пределах 3,4-50%. Причем в 0,7-30% случаев тромбоз сопровождается тромбоэмболией легочной артерии (ТЭЛА), которая в 1-3% случаев приводит к летальному исходу.
Основной причиной тромбоза являются функциональные изменения в системе гемостаза, а именно — преобладание свертываемости крови над процессами фибринолиза. Гиперкоагуляция развивается в результате массивного повреждения костных и мягких тканей в ходе хирургического вмешательства. Причем у пациентов с варикозом и хронической венозной недостаточностью она более выражена, чем у мужчин и женщин без сопутствующей сосудистой патологии.
В связи с этим пациенты с варикозом и ХВН относятся к группе высокого риска тромбоэмболических осложнений. По данным некоторых авторов, вероятность возникновения тромбоза у них составляет 40-70%. Однако причиной этого являются не сами болезни, а сопутствующие изменения в системе гемостаза, которые имеются у таких пациентов.
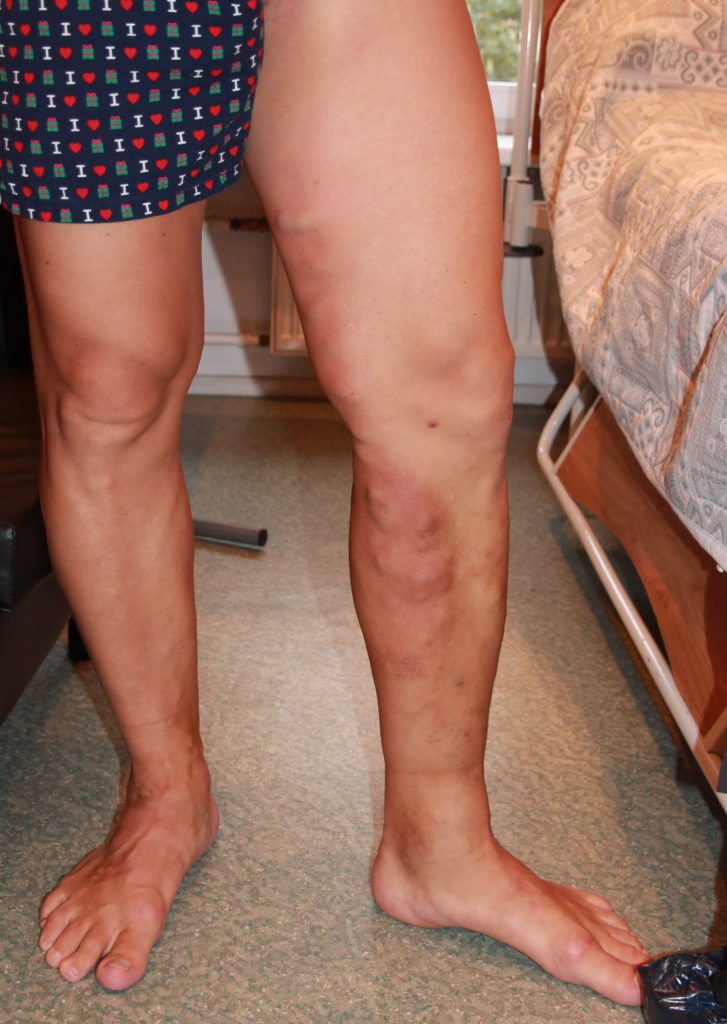
Фото ноги с тромбозом.


Можно ли делать эндопротезирование с варикозом
Варикоз и хроническая венозная недостаточность не являются противопоказаниями к эндопротезированию. Однако при их наличии могут возникнуть определенные сложности во время и после операции. Ведь пациенты с сосудистой патологией больше остальных рискуют получить тромбоэмболические осложнения в раннем послеоперационном периоде.
И тем не менее при варикозе и ХВН оперироваться можно. Главное — делать это в хорошей клинике, где используются адекватные алгоритмы обследования и тактики ведения данной категории пациентов.
Что делать, если отказали врачи
Перед операцией врачи обязательно обследуют каждого пациента и оценивают риски. При высокой вероятности осложнений в операции могут отказать. В таком случае следует искать клинику и специалиста, который согласится выполнить эндопротезирование. Но нужно быть готовым к тому, что перед операцией придется пройти курс лечения. А в послеоперационном периоде — курс сосудистой терапии и тромбопрофилактики по схеме высокого риска.
При индивидуальном подходе и адекватной профилактике риск тромбоэмболических осложнений будет сведен к минимуму. А послеоперационный период и восстановление пройдут максимально успешно.
Как исключить тромбоз
Чтобы провести эффективную профилактику тромбоза, врачам необходимо сначала оценить риск его развития. Как мы уже сказали, сопутствующие заболевания не являются факторами, определяющими появление осложнений. Так как же оценить возможные риски?
Большую роль в прогнозировании играют такие показатели:
- фибринолитическая активность крови;
- скорость оседания эритроцитов (СОЭ);
- количество эритроцитов в периферической крови;
- показатель гематокрита;
- этаноловый тест.
Большое значение в оценке рисков также имеет обследование ангиохирурга и ультразвуковое ангиосканирование (УЗАС) сосудов нижних конечностей. На основании результатов этих исследований можно с высокой вероятностью спрогнозировать послеоперационные осложнения еще на этапе подготовки к операции. После этого специалисты могут с большей эффективностью подобрать схему профилактики и тактику ведения больного.
Пациентам с патологией вен нижних конечностей требует особенно тщательная подготовка к эндопротезированию. Более того, в связи с высоким риском им необходим индивидуальный подход. Им подбирают оптимальную схему тромбопрофилактики (парентеральные + пероральные антикоагулянты), а также назначают курс сосудистой терапии. В некоторых случаях больным выполняют санирующую флебэктомию, что позволяет значительно снизить вероятность тромбоэмболии.
Отметим, что эндопротезирование коленных суставов сопряжено с большим риском, чем замена ТБС. И в этом случае требуются еще более тщательное планирование и подготовка.
Меры предосторожности после
Для профилактики тромбозов крайне важно ношение компрессионного белья подходящего класса компрессии. Чулки всегда подбирает специалист, учитывая степень варикоза и стадию венозной недостаточности. Компрессионное белье требуется носить в течение как минимум 30 дней после операции.
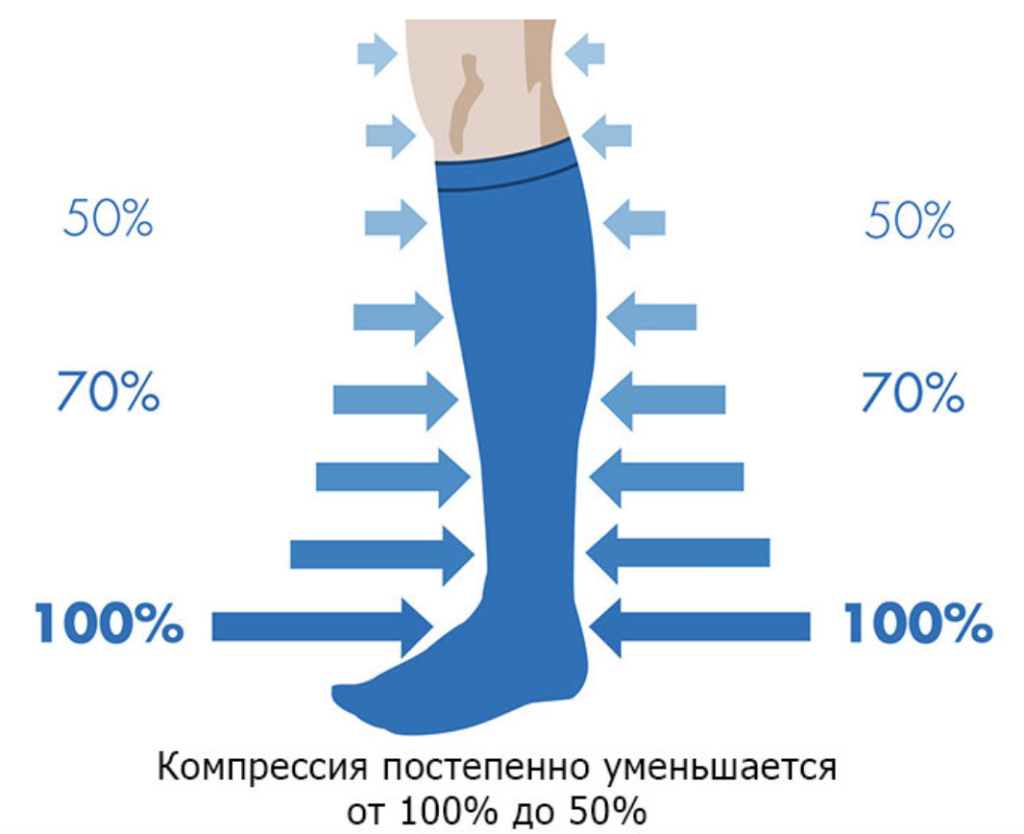
Итоги
Наличие варикоза и ХВН не должно быть поводом для отказа от эндопротезирования. Ведь операция является единственным способом, который позволяет избавиться от хронических болей и вернуться к привычному образу жизни. Так что оперироваться в любом случае необходимо.
Но, поскольку операция может быть сопряжена с рисками, делать ее следует только в хорошей клинике. При выборе учреждения следует поинтересоваться, как там оценивают возможные риски и какие схемы профилактики используют. Очень важно, чтобы в раннем послеоперационном периоде там проводилась адекватная тромбопрофилактика.
Не менее важно и ношение подходящего компрессионного белья после хирургического вмешательства.
От диабета до варикоза или некоторые необычные причины заболевания суставов
Когда же это равновесие имеет сдвиг в сторону распада, имеет место и начатие проблем. Толщина хряща уменьшается, начинаются его расслоения и он уже не выдерживает даже привычные нагрузки – развивается заболевание суставов — артроз.
Чтобы у хрящевой ткани было своевременное обновление, ей необходимо правильное и полноценное питание. Чтобы это происходило (обновление), окружающие сустав ткани нужно хорошо снабжать кровью. При наличествующем же диабете сосуды, в особенности мелкие, сильно страдают, получается ухудшение кровоснабжения, чем и ухудшается подпитка хряща.
К тому же основным элементом, из которого хрящом получается энергия, является глюкоза, а при диабете, тканями организма она усваивается хуже, они к ней становятся менее чувствительны, соответственно будут страдать и суставы.
На голодном пайке наша хрящевая ткань может оказаться и при наличии варикозного расширения вен с атеросклерозом мелких сосудов. Этот случай нередко становится толчком к развитию артроза коленных с тазобедренными суставов.
Поспособствовать в развитии артроза могут различные изменения щитовидной железы и к гипотиреозу это относится особенно, при недостаточной выработке ей гормонов, которые помогают в естественном восстановлении хрящевой ткани. Когда в организме их недостаток, этот процесс замедляется.
Изменения хряща, с его разрушением, в это время идет своим чередом и еже ли не устранить этот гормональный сбой, с течением времени поздно или рано приведется к артрозу. И даже если это заболевание и не имеет своего развития, пациенты с гипотиреозом могут ощущать боли в суставах, вокруг них могут наблюдаться и отеки.
В предыдущей статье мы узнали, что для предотвращения застоя крови в глубоких венах икроножных мышц следует через 2 часа подыматься пешком на 2 этажа и назад, что еще рекомендуют специалисты и что делать при варикозе вен?
Еже ли все же варикоз вен уже определен, на помощь должны придти новейшие способы лечения с более чем ста препаратами – флебопротекторами, отечественные в том числе. Рекомендации врачей по ношению компрессионного белья не должны пугать, его сейчас довольно много, да и выглядит оно вполне обычно, где – то даже и лучше из – за его плотности и качества.
Тогда еже ли наличествует хоть и небольшие симптомы к предрасположенности варикозного расширения вен, то и флеболог следует к посещению не реже. Всем хочется красивых и здоровых ног, тогда слушаем, что нам говорят специалисты.
Флебологи такую ситуацию называют болезнью цивилизации, когда заболеваемость варикозом обуславливается высокой урбанизацией, уровнем стресса, образом жизни, привычками питания, но любому молодому человеку это заболевание под силу предотвратить или контролировать.
Первое место, конечно, отдается образу жизни, питанию, активности, нормальному весу, из всех этих факторов ключевая роль, уже потом все остальное – лекарственные препараты, компрессионный трикотаж, хирургическое вмешательство. Но основным фактором в рисках развития болезни является наследственность.
Многими исследованиями подтверждено присутствие генетически передаваемых факторов в рисках развития хронических заболеваний наших вен, к ним относится, к примеру, дисплазия – нарушение в развитии соединительной ткани.
Простым человеком считается, что при диагнозе варикоза подразумевается неизбежное, пусть и малоинвазивное, но все – таки хирургическое вмешательство. Некоторые специалисты убеждены, что медикаметозная терапия в большинстве случаев вполне достаточна.
Варикоз у мужчин и женщин, лечение которого клиническая практика показывает, что препараты, укрепляющие венозную стенку, хорошо себя зарекомендовали, они способствуют снятию воспалительных процессов, уменьшению отечного синдрома, улучшению микроциркуляции в проблемных зонах.

Тазобедренный сустав – большое костное сочленение, которое скрепляет бедренную и тазовую кости, дает конечности возможность сгибаться, разгибаться, отводиться. Боль в тазобедренном суставе – симптом множества воспалительных, инфекционных, дегенеративных и иных болезней. Причины боли в бедре сильно разнятся, поэтому без тщательной диагностики не обойтись.
Причины боли в тазобедренном суставе
Боль в суставе в зоне бедра бывает неодинаковой – острой и регулярной, постоянной и периодической. Наиболее часто неприятные ощущения встречаются у людей старше 50 лет, хотя они могут отмечаться даже у детей. Причины боли в тазобедренном суставе сильно разнятся. Чаще всего встречается коксартроз – дегенеративное заболевание с износом суставных хрящей, при котором кости начинают сближаться друг с другом и деформироваться. 
Боль в правом и левом тазобедренном суставе может иметь и иные причины:
- травмы – переломы, трещины, вывихи;
- поражение соединительной ткани и аутоиммунные патологии;
- остеохондропатии;
- нарушения развития скелета;
- воспаления.
Иногда причиной довольно сильных болей становится поражение иных отделов организма (например, позвоночника, крестца, кишечника). В этом случае лечение должно затрагивать основную проблему, только тогда тазобедренный сустав перестанет беспокоить человека.
Автомобильная авария бывает причиной чрезвертельного перелома кости бедра. Появляется резкая боль в тазобедренном суставе, поскольку происходит защемление нервов.
Также болевые ощущения справа или слева появляются на фоне:
- ушиба сочленения костей при падении, прямом ударе;
- травматического вывиха бедра;
- врожденного вывиха бедра.
Спровоцировать врожденный вывих могут родовые травмы, деформации костей при внутриутробном развитии. Без лечения ножки ребенка в будущем могут иметь разную длину, рано развивается коксартроз.
Если симптомы повторяются, либо боли в суставе бедра становятся хроническими, причиной их нередко являются системные патологии или непосредственно болезни тазобедренного сустава.

Кроме коксартроза, болит тазобедренный сустав по таким причинам:
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ? "Эффективное и доступное средство для восстановления здоровья и подвижности суставов поможет за 30 дней. Это натуральное средство делает то, на что раньше была способна только операция."
- Гнойный артрит. Возникает из-за заражения области бедра гноеродными бактериями. Любое движение из-за острой боли становится невозможным, пораженная зона краснеет, отекает.
- Асептический некроз головки бедра. Причина – нарушение кровообращения в области тазобедренного сустава. Болезнь встречается, преимущественно, в молодом возрасте. Без лечения есть риск атрофии мышц, сухожилий, человек становится инвалидом.
- Оссифицирующий миозит. Исходит из воспаления мышц и соединительной ткани, связан с наследственностью или возникает после травмы.
- Болезнь Бехтерева (анкилозирующий спондилоартрит). Вызывает воспалительное поражение костного сочленения, приводит к ограничению подвижности из-за заращения суставной полости.
- Рассекающий остеохондрит бедра. Хрящ тазобедренного сустава расслаивается, часто развивается некроз тканей.
- Бурсит и синовит. В этом случае сильные боли в зоне тазобедренного сустава связаны с воспалением синовиальной сумки или капсулы.
Почему болят тазобедренные суставы с одной или двух сторон, какие еще предпосылки бывают?
Причиной могут быть такие болезни:
- синдром Рейтера;
- ревматоидный артрит;
- поражение позвоночника с корешковым синдромом;
- деформации стоп, голеней, коленей;
- энтезопатия.
У беременных причиной болей в суставе справа или слева нередко становится симфизит – воспаление лонного симфиза при расхождении лобковых костей. В редких случаях спровоцировать симптомы у людей могут опухоли, подагра тазобедренного сустава.
Симптомы патологий
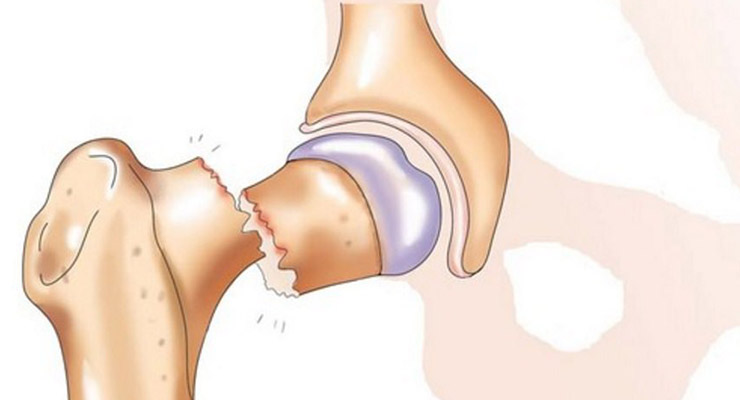
Признаки заболеваний, как и порядок лечения, сильно разнятся. Боли в области тазобедренного сустава после серьезной травмы сильные, резкие, локализуются в зоне бедра . Ткани вокруг отекают, наблюдается хромота. Последняя при небольшом ушибе быстро проходит. Если имеет место вывих, перелом, движения ноги ограничены или невозможны.
При переломе шейки бедра симптомы такие:
- усиление боли при движении;
- иррадиация ощущений во внутреннюю поверхность ноги;
- отек, появление синяка;
- хромота;
- щелканье сустава;
- онемение мышц.
При воспалении бурсы, синовиальной оболочки боль сопровождается жжением, усиливается при ходьбе. При остеохондрозе появляются покалывание, мурашки в тазобедренном суставе. Коксартроз сопровождается ноющей болью, которая сильнее утром и проходит в течение дня. При ревматоидном артрите болит тазобедренный сустав прострелами, внутри него повышается температура, появляется скованность мышц.
Жжение, тянущая боль могут быть признаками болезни Бехтерева, причем ощущения отдают в таз, крестец, ночью становятся сильнее. Ноет область тазобедренного сустава при хронических воспалительных заболеваниях – артритах, подагре (вне обострения).
Диагностика заболеваний
Лечение при любых указанных симптомах надо начинать незамедлительно после установления диагноза ортопедом, хирургом, травматологом. Предположить поражение левого или правого тазобедренного сустава врач сможет уже на первоначальном осмотре. Во время пассивных сгибаний и разгибаний появляется болевой синдром, жжение, движения ограничиваются, особенно сложны отведения в стороны.
Бедренный сустав находится довольно глубоко, поэтому основными методами диагностики становятся инструментальные обследования:
- КТ;
- МРТ;
- рентгенография.
В ряде случаев приходится осуществлять дополнительные меры диагностики. Так, при инфекционных и гнойных процессах назначают бак исследование синовиальной жидкости. При подозрении на злокачественные опухоли выполняется биопсия. При поражении сосудов области тазобедренного сустава потребуется УЗИ с допплерографией. Перед проведением лечения боли в тазобедренном суставе обязательно проводят анализ на ревматоидный фактор, чтобы исключить ревматизм.
Лечение боли в тазобедренном суставе при травмах и инфекциях
У грудничков выполняют лечение врожденного вывиха тазобедренного сустава. Для этого используют подушку Фрейка, распорки – специальные ортопедические приспособления, помогающие удержать ножки в правильном положении. Длительность лечения может составить 6-8 месяцев, если оно не помогает, придется выполнять оперативное вправление кости.
При переломе шейки бедра показано оперативное лечение, поскольку консервативные меры чаще всего не помогают. Устанавливают штифты, винты или осуществляют эндопротезирование. Лишь при наличии противопоказаний накладывают повязки на ногу от пояса до пятки. К сожалению, в пожилом возрасте это редко приводит к срастанию кости бедра, и больной не может ходить и даже нормально сидеть.
Что делать, если сильно болит область тазобедренного сустава по причине инфекционного воспаления? В этом случае выполняется лечение антибиотиками. Препараты ставят в уколах, вводят капельно или непосредственно в полость тазобедренного сустава. Также лечение предполагает ограничение подвижности ноги, чтобы выздоровление шло быстрее. Для снятия симптомов вводят анальгетики, анестетики в сустав. При гнойном артрите производят операцию для удаления абсцессов и промывания суставной полости антибиотиками.

Давно забытое средство от боли в суставах! "Cамый эффективный способ лечения суставов и проблем с позвоночником" Читать далее >>>
Медикаментозные меры
Выбор методов медикаментозного лечения проводится только врачом в зависимости от вида заболевания. Ноющая боль обычно хорошо купируется приемом анальгетиков – Ревалгина, Спазгана, хотя нередко ощущения быстро возвращаются. Если болит нога резко, сильно, в область тазобедренного сустава придется вводить блокады с анестетиками. Лечение хронических патологий бедра нужно осуществлять регулярными курсами нестероидных противовоспалительных средств – только они уберут повторяющиеся симптомы, хотя не повлияют на течение самой болезни. При коксартрозе обычно вводят гормональные лекарства (Кеналог, Дипроспан), которые надолго купируют воспаление и болевой синдром.
Лечение болезней тазобедренного сустава можно проводить и такими средствами:
- Миорелаксанты (Сирдалуд, Мидокалм). Используются для уменьшения мышечного спазма, который усиливает болевые ощущения.
- Диуретики (Лазикс, Фуросемид). Помогают снять сильный отек, охватывающий мягкие ткани.
- Витаминные препараты. Улучшают питание тазобедренного сустава, ускоряют биохимические реакции.
- Хондропротекторы (Артра, Дона, Структум). Восполняют дефицит хондроитина, глюкозамина, помогают восстановить поврежденные хрящи.
Если у ребенка регулярно болит тазобедренный сустав, при этом подтвержден диагноз асептического некроза, основу лечения составляет прием и уколы сосудистых препаратов. Лекарства усиливают микроциркуляцию крови, обмен веществ и помогают тканям регенерировать. 
Ортопедические приспособления и физиотерапия
Лечение при заболеваниях тазобедренного сустава включает применение ортопедических изделий. Чаще всего они используются после травм, когда нужна полная или частичная иммобилизация на несколько недель или даже месяцев. Так, при переломах используют ортез жесткой фиксации, который, в отличие от гипса, не вызывает раздражения и аллергии.
Если человеку придется длительно лежать, ему обязательно нужен противопролежневый матрас. При реабилитации после травмы используют ходунки, трости, костыли для опоры. При симфизите беременным рекомендуется ношение тазового корсета с жесткими ребрами. Не менее важно во время лечения и для профилактики носить ортопедическую обувь, разгружающую стопу.
Физиотерапия тоже показана для улучшения состояния тазобедренного сустава. Такое лечение устраняет симптомы, обезболивает, оптимизирует кровообращение. При курсовой терапии уменьшается воспаление, уходят отеки, запускается процесс восстановления тканей. Лучше всего зарекомендовала себя лазерная терапия – лучи лазера прогревают ткани в толщину до 10 см, быстро убирают боль, купируют воспаление.
Прочими применяемыми методиками физиотерапии являются:
- электрофорез;
- дарсонваль;
- магнитотерапия;
- ударно-волновая терапия;
- бальнеотерапия;
- микротоки;
- скипидарные ванны.
Также рекомендуется регулярно в домашних условиях применять аппликатор Кузнецова – он усиливает кровообращение и помогает снизить боль. В острой стадии болезни его используют по 5 минут до 5 раз/сутки, в хронической увеличивают время до 20 минут трижды/сутки.

Народное лечение боли в тазобедренном суставе
Чем лечить заболевания тазобедренного сустава, может ответить и народная медицина. Нетрадиционное лечение нужно обязательно сочетать с консервативным, в противном случае оно не принесет должного эффекта. Наружные методы менее действенны, ведь расположение этого сочленения костей очень глубокое. Из внешних мер можно применять воздействие массажем.
Лечение производится так:
- смешать поровну мяту, шишки хмеля, зверобой;
- залить ложку сбора 100 мл растопленного на водяной бане вазелина;
- настоять в теплом месте 2 дня;
- еще раз прогреть массу, процедить;
- применять для аккуратного втирания массажными движениями.
В лечении тазобедренного сустава можно применять ванны – они быстро избавляют от боли. В теплую воду вливают отвар мяты, хвои (50 г сырья на литр воды), принимают ванну в течение 15 минут, повторяют процедуры через день, делают 10 сеансов. Также нужно принимать внутрь следующие средства от боли:
Прочие виды лечения
При поражении тазобедренного сустава показана лечебная гимнастика. Сочленение костей обязательно должно двигаться, тогда в нем будет вырабатываться больший объем внутрисуставной жидкости. В итоге качество питания и скорость восстановления тканей возрастет. Комплекс упражнений подбирается индивидуально, при разных болезнях он неодинаков (согласно допустимой нагрузке). Вначале число повторов небольшое, после оно возрастает. Нельзя совершать резкие движения – они могут спровоцировать новый приступ боли.

В ряде случаев требуется оперативное лечение тазобедренного сустава. Оно показано при травмах, запущенных формах коксартроза, ревматоидного артрита, которые вызывают сильную деформацию костей. Также оперируют конечность при появлении абсцессов (гнойников) в полости сустава или в мягких тканях.
Самые популярные виды операций таковы:
- эндопротезирование;
- установка штифтов;
- артроскопия;
- остеотомия;
- остеосинтез.
Профилактика болезней сустава
Боль в тазобедренном суставе можно предотвратить, если вовремя проводить меры профилактики его заболеваний. Нужно избегать серьезных нагрузок на бедренную кость и сочленение, беречься от ударов, падений, не поднимать тяжести. Уже в начальной стадии надо проводить лечение любых воспалительных болезней в организме, а также держать под контролем сосудистые проблемы.
Укрепить тазобедренный сустав поможет гимнастика, ЛФК, йога, плавание. Важно поддерживать нормальный вес, чтобы не перегружать шейку бедра и весь бедренный сустав. Для снижения массы тела применяют диету с отказом от жирной, сладкой, мучной пищи, копченостей и пересоленных продуктов. Также полезно для тазобедренного сустава носить профилактические бандажи, удобную обувь и стельки. При появлении первых же неприятных симптомов надо сразу обращаться к врачу и своевременно проводить лечение – это поможет избежать операции.
Читайте также:


