Ишемия тазобедренного сустава симптомы
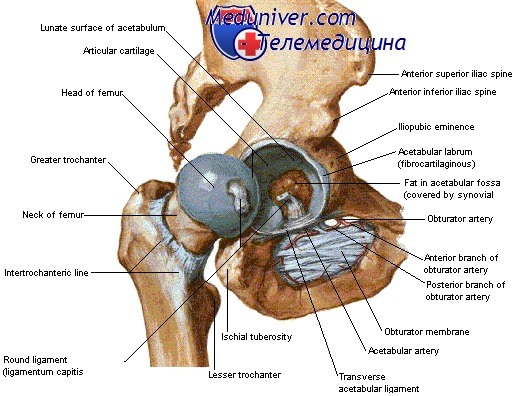
Тазобедренный сустав является шаровидно-гнездовым суставом, состоящим из головки бедра и вертлужной впадины. Таз, содержащий этот сустав, имеет много пальпируемых костных ориентиров. Снаружи легко прощупать переднюю верхнюю ость подвздошной кости и большой вертел, а кнутри можно пропальпировать лонный симфиз и лонный бугорок (лежащий на 1 см кнаружи от симфиза). В тазобедренном суставе возможен очень широкий объем движений.
Сустав покрыт капсулой, которая прикрепляется к краям вертлужной впадины и шейке бедренной кости. Капсула, утолщаясь, формирует три связки: подвздошно-бедренную, расположенную впереди и самую толстую и крепкую из трех; лонно-бедренную, расположенную внизу; и седалищно-бедренную, расположенную сзади и являющуюся самой широкой из трех связок.
Подвздошно-бедренная — это широкая связка, делящаяся на два пучка: нижний, который проходит косо вниз, и верхний пучок.
Эта связка натягивается, когда бедро разгибается. Дополнительно сустав укреплен вертлужной губой, представляющей собой толстый слой хряща, окружающий суставную ямку и придающий впадине большую глубину. Плоская тонкая связка, называемая круглой связкой, прикрепляет головку бедра к центральной части вертлужной впадины. Головка бедренной кости кровоснабжается из трех источников: артерии удер-живателя, артерии круглой связки и верхней ветви питающей артерии диафиза бедра. Мышцы, окружающие тазобедренный сустав, массивные и мощные и значительно увеличивают силу, воздействующую на головку бедренной кости.
Если лежащий больной поднимает выпрямленную ногу, сила, воздействующая на тазобедренный сустав, равна массе тела или в полтора раза превышает ее. При беге сила, воздействующая на сустав, превышает массу тела в пять раз. Больной с болями в тазобедренном суставе наклоняет корпус в больную сторону, смещая центр тяжести латерально по направлению к головке бедра и таким образом укорачивая бедренный рычаг и уменьшая силу, воздействующую на сустав и развиваемую отводящими мышцами бедра. При ходьбе этот больной также наклоняется в пораженную сторону, чтобы уменьшить давление на сустав.
С этой же целью больной опирается на трость, держа ее в противоположной руке. Это уменьшает силу, развиваемую отводящими мышцами бедра и действующую на больной сустав.
На страницах нашего сайта МедУнивер нетравматические процессы тазобедренного сустава рассматриваются как две категории заболевания:
1) с внутрисуставным поражением (встречающиеся главным образом у детей) и
2) внесуставные.
В категорию внутрисуставных процессов входят ишемический некроз головки бедра, болезнь Легга—Кальве—Пертеса, врожденный вывих тазобедренного сустава, эпифизеолиз бедра, транзиторный синовит и гнойный артрит. Кроме того, кратко упомянуты дегенеративные заболевания сустава. В категорию внесуставных заболеваний входят бурсит, кальцифицирующий тендинит и синдром щелкающего бедра.
Некроз головки бедренной кости является результатом нарушения кровоснабжения, обычным последствием многих поражений тазобедренного сустава от младенческого до взрослого возраста. Основное крово-снабжение головки осуществляется из ветвей медиальной и латеральной огибающих артерий, которые входят в капсулу сустава снизу и проходят по задней поверхности головки. Инфаркт головки бедренной кости может быть полным или частичным. При частичном поражен обычно один сегмент, а на рентгенограмме головка выглядит пятнистой.
Любое нарушение кровоснабжения головки бедра может привести к ишемическому некрозу. Возможно, его основная причина — это повреждение крупных кровеносных сосудов. Чаще всего ишемический некроз наступает после переломов шейки бедра, при которых разрываются сосуды удерживателя. Частота некроза головки при переломах шейки бедра достигает 20—30%. Ишемический некроз имеет наибольшую тенденцию развиваться при переломах проксимального отдела шейки, таких как субкапитальные, или при неадекватно репонированных переломах, при которых в месте перелома действует большая разрывающая сила. В значительном числе случаев причиной этого осложнения является вывих бедра с разрывом задней капсулы.
Ишемический некроз головки бедра может осложнить течение серповидно-клеточной анемии вследствие нарушения циркуляции в мелких сосудах головки бедренной кости. К ишемическому некрозу могут также привести метаболические нарушения и системные коллагенозы, такие как подагра и системная красная волчанка. Заболевание может возникнуть и при длительном лечении стероидными гормонами. В некоторых случаях в анамнезе нет травмы или какой-либо из вышеупомянутых причин; тогда диагностируют идиопатический ишемический некроз головки бедренной кости.
Суставной хрящ, покрывающий некротизированную головку, обычно не погибает, поскольку сохраняет питание из синовиальной жидкости. Если субхондральный отдел кортикального слоя кости сплющивается, тогда хрящ подвергается дегенерации. Дополнительное воздействие весовой нагрузки до завершения полной регенерации кости может вызвать ее сплющивание и тяжелые дегенеративные изменения.
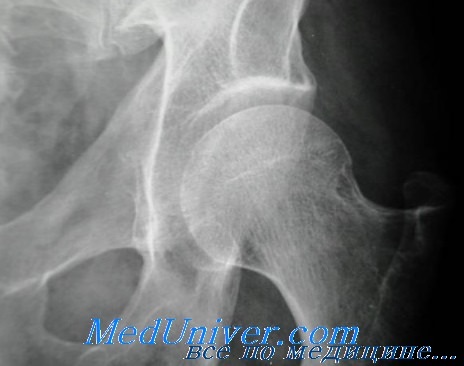
В ранних стадиях заболевания, когда костная структура сохранена, рентгенограмма тазобедренного сустава, как правило, в норме. Если кровоснабжение головки нарушено в результате перелома, кость дис-тальнее места последнего становится полнокровной и порозной. Таким образом, живая кость контрастирует с мертвой. Эти изменения могут быть незаметны на рентгенограмме в течение 2 мес, за это время может наступить консолидация перелома.
При наличии некроза рентгенография покажет повышенную плотность головки с пятнистыми тенями пониженной плотности, которые наблюдаются проксимальнее места перелома даже после сращения. Если в период костной перестройки, которая длится несколько месяцев, головка будет защищена от весовой нагрузки, она восстановит свою нормальную структуру без остаточной деформации. Давление, оказываемое весом, может вызвать сплющивание некротизированной головки, что врач может заметить в качестве первого признака заболевания.
Часто в анамнезе травмы нет; больной жалуется на незначительные или умеренные боли в области тазобедренного сустава и хромоту. Объем движений в суставе уменьшен, особенно ротация и отведение. Клиническая картина, однако, варьируется в зависимости от причины заболевания и возраста больного. Начало развития симптоматики не всегда совпадает с результатами рентгенографии. У детей ранним признаком является спазм мышц, окружающих тазобедренный сустав.
У взрослых боль в паху — обычно первый симптом, на который они жалуются. Она часто иррадиирует в бедро или колено, начало ее может быть внезапным, усиливаться при стоянии или ходьбе и уменьшаться в покое. Позже у больного обнаруживаются атрофия и уменьшение степени отведения и внутренней ротации. У детей часто первым клиническим признаком этого заболевания является хромота или небольшой спазм мышц в области тазобедренного сустава. Затем возникает боль при стоянии или ходьбе, иррадиирующая в бедро или колено. Особенно должно настораживать отсутствие каких-либо изменений на рентгенограмме, как указывалось выше. Особенно это справедливо для детей, в анамнезе которых не было очевидной травмы.
Лечение этого заболевания заключается в полной разгрузке конечности на 6 мес для предупреждения сплющивания головки. Если сплющивание все же произошло, может возникнуть необходимость протезирования; тем не менее разгрузка конечности часто дает хорошие результаты. У детей лечение обычно состоит из длительной разгрузки бедра в положении отведения до перестройки головки. У взрослых часто требуется хирургическое лечение, однако лечение значительно варьируется в зависимости от причины заболевания и возраста больного.
Тазобедренный сустав – один из самых важных в опорно-двигательной системе. Удерживая вес всего тела, сустав выдерживает огромные перегрузки.
Так выглядит заболевание.
Он представлен шаровидной формой и позволяет использовать все оси движения: аддукцию и абдукцию (сагиттальная ось), сгибание и разгибание (фронтальная ось), пронацию и супинацию (вертикальная ось). Из-за своей подвижности сустав часто повреждается.
Строение тазобедренного сустава
Одним из наиболее опасных повреждений является аваскулярный некроз головки бедренной кости (АНГБК). Он представляет собой следствие грубого нарушения локальной микроциркуляции с развитием ишемии и некротизацией компонентов костного мозга головки бедренной кости. ДДИ становятся следствием перенесенных операций на тазобедренном суставе, травм в анамнезе, перенесенного остеомиелита бедренной кости, развитием эпифизарной и/или спондилоэпифизарной дисплазии.
Перечислим несколько причин расстройства сосудистого русла, ведущих к некрозу:
- повторные инфаркты на фоне тромбоза артерий;
- длительная недостаточность артериального кровоснабжения сустава;
- венозный стаз;
- сочетанное нарушение артериально-венозной сети.
В качестве факторов, провоцирующих такую ситуацию, указываются: врожденная гипоплазия сосудов тазобедренного сустава, нарушение нейрогуморальных механизмов регуляции, недостаточная васкуляризация головки бедра, связанная с анатомической и функциональной незрелостью сосудистой сети.
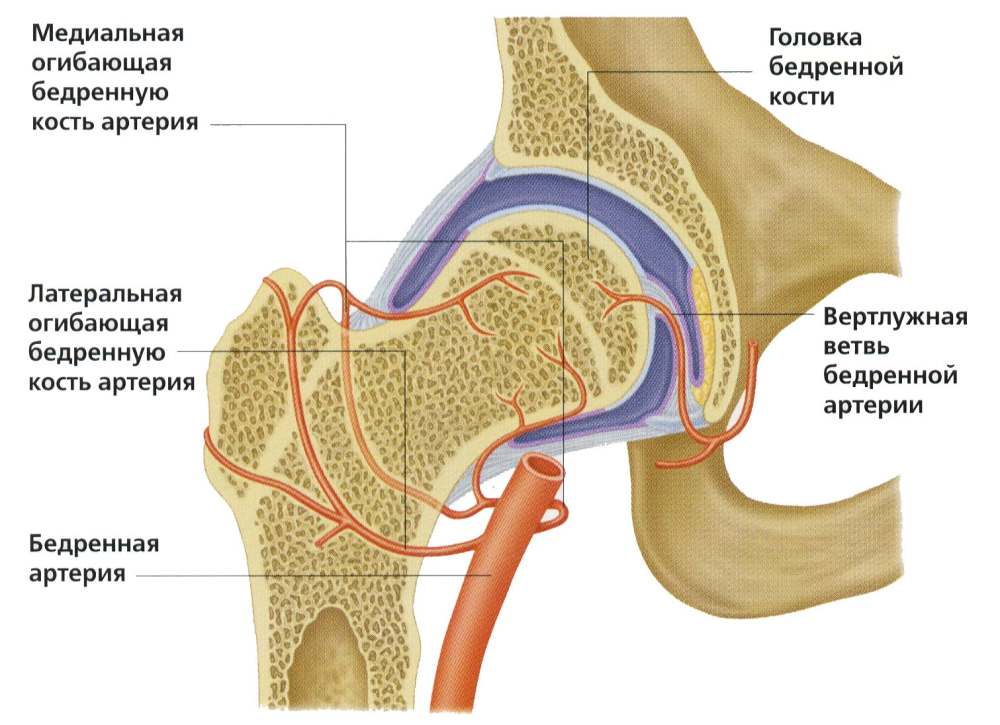
Кровоснабжение тазобедренного сустава
Нарушение питания костных компонентов тазобедренного сустава — распространения причина появления некротических изменений.
Симптомы и отличия от коксартроза
Симптоматика АНГБК определяется этапностью патологии. Начало отмечается бессимптомностью или незначительными болями без видимой причины. При этом сохраняется нормальный объем движения в суставе, болевые ощущения отмечаются при ротации бедра внутрь.
Прогрессирование болезни выражено приступообразными, тяжелыми болями. Такой симптом может свидетельствовать о наличии коллапса или перелома головки бедра, присущих завершающему этапу дегенеративных изменений. Они ведут к снижению объема движения и наличию постоянного болевого синдрома, крепитации и нестабильности головки бедренной кости.
Клиническая симптоматика АНГБК схожа с классической картиной коксартроза:
- боль в паху, которая проходит по переднебоковой поверхности бедра и иррадиирует в коленный сустав. Нагрузка эти ощущения только усиливает, с переходом боли в поясничную область. Они беспокоят человека всегда, даже ночами;
- объем движений в пораженном суставе заметно ограничен. Таким людям нужна помощь в самообслуживании;
- выраженная хромота со стороны больной ноги при ходьбе;
- быстропрогрессирующая гипотрофия мышечного каркаса бедра пораженной стороны;
- укорочение бедра.
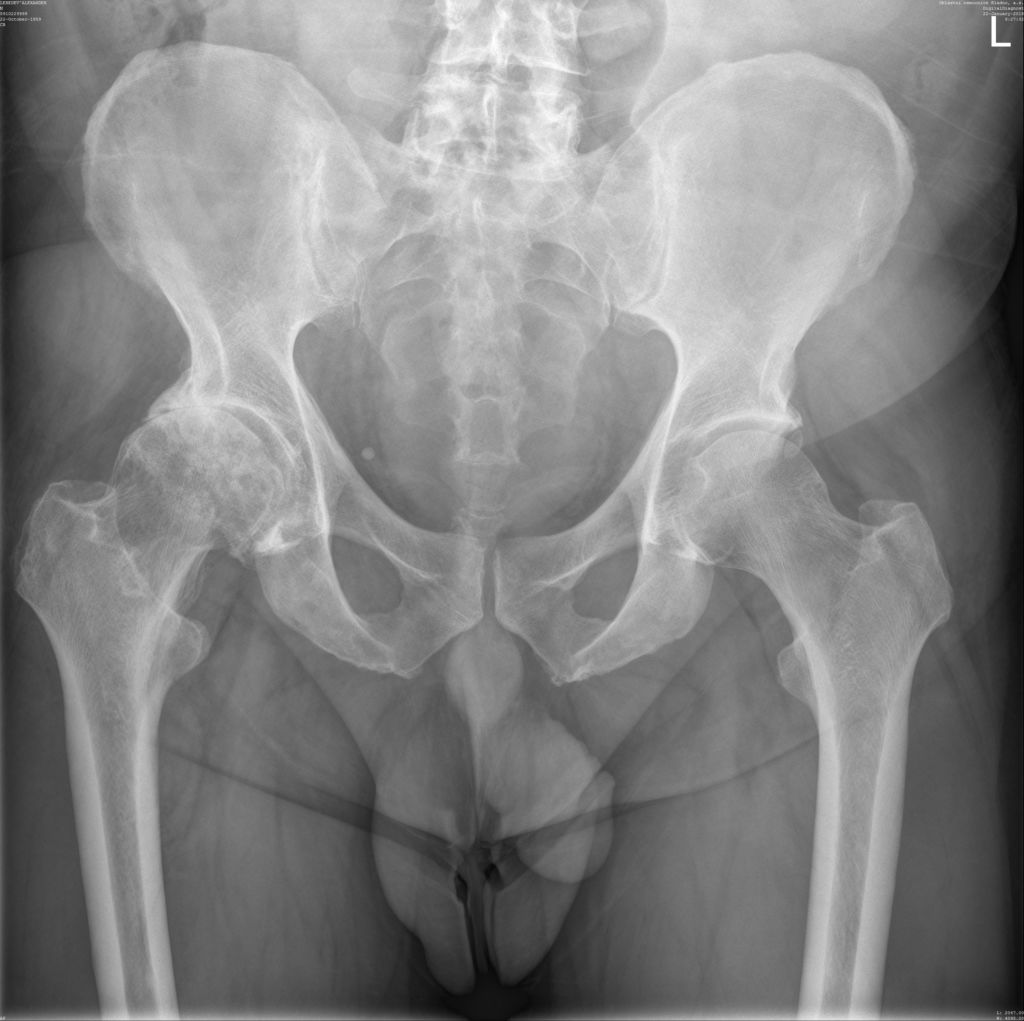
Некроз правого тазобедренного сустава
Риск развития асептического некроза вследствие травмы
Одной из основных причин развития АНГБК являются переломы головки или шейки бедренной кости. Наибольший риск несет трансэпифизарный перелом (нарушение кровоснабжения проксимального фрагмента до 97,6%), субэпифизарный перелом (нарушение кровоснабжения проксимальных отделов головки до 97,4%), субкапитальный перелом (нарушение кровоснабжения до 92%).
Выделяют несколько разновидностей переломов:
Тип 1: абдукционный, субкапитальный, неполный перелом без смещения. Происходит он вследствие действия отводящих натяжений. Шейка и диафиз бедра при переломе направлены в сторону головки. Костные фрагменты крепко вклинены, и линия поверхности перелома приближена к горизонтальной. Нарушение кровоснабжения минимальные (до 10,2%). Прогноз на выздоровление хороший.
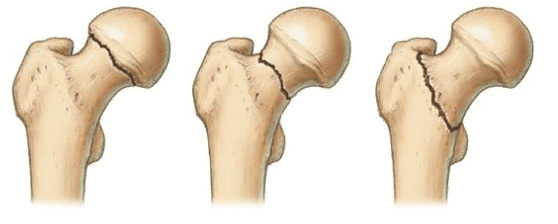
Слева-направо: субкапитальный, трансцервикальный, базисцервикальный переломы.
Тип 2: аддукционный, субкапитальный, полный перелом без смещения. Перелом расположен в вертикальной плоскости, проходит через шейку бедра. Трабекулы и нижний корковый слой разорваны, без смещения. Микроциркуляция нарушена на 23,6%. Прогноз благоприятный.
Тип 3: аддукционный перелом с неполным смещением костных структур. Он характерен варусной деформацией шейки бедра, но фрагменты остаются соединенными за счет задне-нижнего блока. Дистальный костный фрагмент – в положении наружной ротации и отведения с углом, открытым кпереди. Имеется оскольчатый перелом задней поверхности шейки. Трабекулы и нижний кортикальный слой разорваны. Нарушение васкуляризации достигает 42,8%. Риск развития асептического некроза.
Тип 4: аддукционный перелом с полным смещением. Головка лишается всех связей с синовиальной оболочкой капсулы, в результате чего фрагмент становится свободным. Нарушение кровоснабжения максимальное (54,4%). Риск образования асептического некроза повышенный.
Резюмируем: в случае потенциальной травмы тазобедренного сустава – необходимо обратиться в ближайший травмпункт и сделать рентгенограмму. Ранняя диагностика способна спасти сустав от разрушения и сохранить высокое качество жизни!

Диагностика
Ассоциация по изучению кровоснабжения костной ткани (Association Research Circulation Osseous) выделяет 4 стадии:
- Изменения в суставе на рентгенограмме отсутствуют.
- Демаркационный склероз головки бедренной кости без коллапса.
- На рентгеновских снимках заметен коллапс: IIIA – коллапс 3 мм.
- Дегенеративные изменения сустава.
Стадии АНГКБ по ARCO
Однако в России больше распространена классификация по пяти стадиям:
- рентгенологические признаки отсутствуют. На гистологическом препарате видны признаки некроза губчатого вещества головки и структур костного мозга. Клинически выражается ноющей болью и скованностью в суставе, нарастающей мышечной слабостью.
- множественные импрессионные переломы. На фоне некроза происходит множество микроскопических переломов. На рентгенограмме видно гомогенное затемнение бедренной кости, снижена ее высота, поверхности головки местами в виде уплотненных фасеток, суставная щель расширена. Данные МРТ исследования определяют некротический дефект в головке.
- образование секвестра. Суставная головка уплощена и имеет вид бесструктурных изолированных фрагментов с разной формой и размерами. Шейка кости укорачивается и утолщается, суставная щель расширяется еще больше.
- репаративная. Восстанавливается губчатое вещество головки бедренной кости. На рентгене секвестроподобных зон не заметно, тень головки обрисовывается, но с закругленными кистовидными просветлениями.
- вторичный деформирующий артроз. Начинает прослеживаться костная структура бедренной кости, в значительной степени измененная, конгруэнтность суставных поверхностей нарушена.
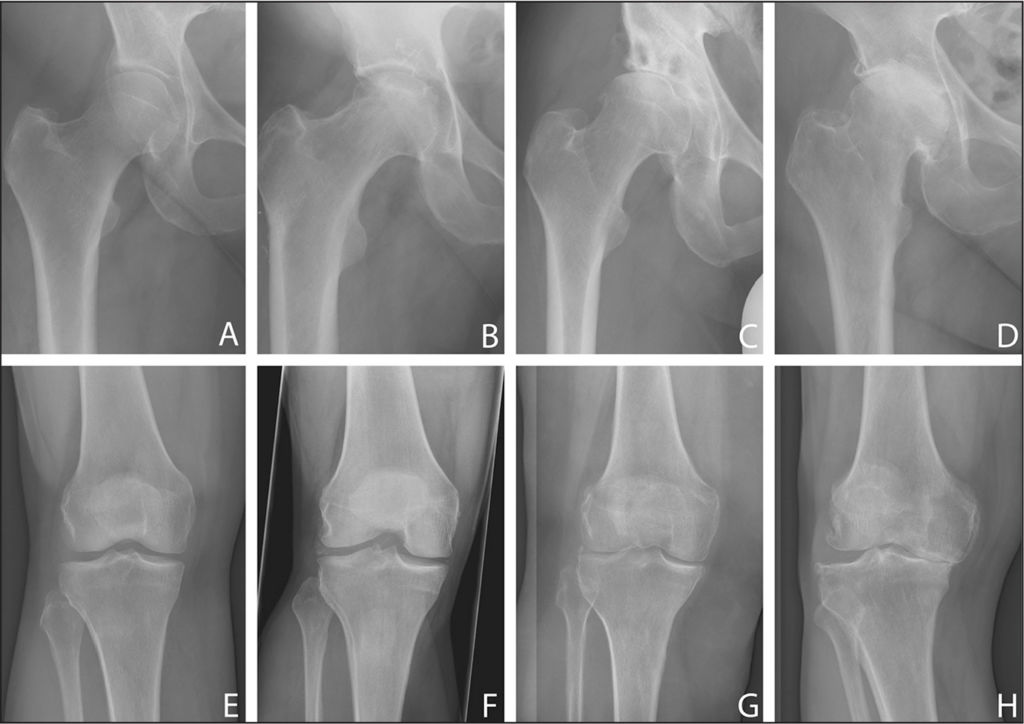
Болезнь в динамике.
Важно: коллапс головки бедренной кости происходит за невероятно короткий промежуток времени – 5 месяцев.
Исследование кровообращения головки бедренной кости
Применяют лазерную доплеровскую флоуметрию и микросенсорные преобразователи внутрикостного давления. Гистологическое исследование позволяет диагностировать болезнь, дифференцировать ее с другими патологиями и определять патогенетические пути развития процесса.
При прогрессировании заболевания структура кости подвергается изменению. В субхондриальной зоне и зоне некроза повышается активность остеокластов, а в зоне склероза наоборот растет активность остеобластов.
При АНГБК лабораторные показатели, такие как протромбиновое время, АЧТВ (активированное частичное тромбопластиновое время), бывают в норме. Однако в сравнении пациентов при нетравматическом некрозе и здоровых добровольцев выявлены значимые отклонения концентрации факторов свертывания в плазме крови.
У людей с АНГБК снижен уровень грелина, повышен уровень фактора Виллебранда, ингибитора активатора плазминогена-1 (PAI-1), С-реактивного белка, что свидетельствует о вовлечении этих факторов в механизм патогенеза.
Использование определенных лабораторных показателей, как маркеров, для диагностики АНГБК, является перспективным методом.
Лечение
Для каждой стадии по ARCO определена продолжительность течения каждого из них. Для I степени и II степени — до 6 месяцев, III – 3-6 месяцев и мгновенным переходом в IV стадию.
Раннее начало лечения, пока из симптомов выявляется только незначительный дискомфорт в околосуставной области с иррадиацией в область паха и коленный сустав – чрезвычайно важно.
Задачи в период лечения:
С учетом того, что АНГБК – мультифакторная патология, необходимо использовать комплексный подход в диагностике, лечении и реабилитации, направленные на восстановление:
- оптимального функционирования всех систем и органов;
- микроциркуляторгого русла и показателей гемокоагуляции;
- нейрорегуляторных факторов;
- иммунных реакций;
- миодискоординатных процессов и биомеханики суставов.
Представляется наиболее эффективным для благоприятного прогноза. Самое главное условие успешного лечения – строгое соблюдение режима. Следует отказаться от вредных привычек (алкоголь и курение), избегать перегрузки и переохлаждения пораженного сустава.
Терапия направлена по нескольким направлениям: прием медикаментов, физиотерапия и ЛФК.
Препараты. При асептическом некрозе назначаются следующие группы лекарственных средств:
- Ингибиторы костной резорбции (бисфосфонаты). Они замедляют разрушение костной ткани, мешают сдавлению и деформации головки бедренной кости.
- Препараты кальция и витамина D. В виде активных форм они облегчают образование костных структур и их минерализацию. Доза подбирается индивидуально.
- Дополнительные источники минералов и фосфатов (оссеин-гидроксиапатит).
- Так как при АНГБК изменяются факторы свертывания крови, обязательно назначаются антиагрегантные препараты (курантил, дипиридамол, ксантинол).
- Нестероидные противовоспалительные препараты (НПВП). Обладают обезболивающим и противовоспалительным эффектом. Наиболее часто назначают препараты – ибупрофен, кетопрофен, диклофенак и их аналоги.
- Миорелаксанты для снятия мышечного напряжения вокруг сустава.
- Поливитаминные комплексы, хондропротекторы.
Физиотерапия. Основная задача – простимулировать кровоток в тканях и запустить/ускорить регенераторные процессы.
- а) гипербарическая оксигенация. Пациента помещают в барокамеру, где на него действует воздух, обогащенный кислородом, в условиях повышенного давления. Такая процедура улучшает кислородное питание поврежденного участка.
- б) ударно-волновая терапия (УВТ). Представляет собой действие звуковой волны. Производится точечно, непременно на место повреждения. Она эффективно воздействует на патологические ткани, мешающие заживлению больных суставов (кристаллы кальция или спайки). УВТ улучшает кровоснабжение обрабатываемой области и тем усиливает репаративный эффект.
- в) миостимуляция. Позволяет восстановить мышечный тонус при развивающейся гипотрофии, что часто встречается при АНГБК. Стимуляция снимает спазм окружающих сустав мышечных волокон и ускоряет локальный кровоток.
Лечебная физкультура
Начальный этап – разгрузка пораженного сустава. В этом случае пациенту подбираются костыли, ходьба на которых может занять до года.
Если после терапии болевые ощущения уменьшились, и маркеры костного обмена нормализовались – через 2-3 месяца костыли отменяют. Но не стоит торопиться. Разгрузка сустава позволит снять боль и предупредить дальнейшее разрушение головки бедренной кости. Щадящий режим ускоряет заживление, оно проходит быстрее и легче.
С другой стороны, пациенту необходимо ЛФК. Специальный набор упражнений позволит уменьшить боль и отечность сустава, увеличить его подвижность. Физические упражнения разработают не только сустав, но и окружающие его мышцы, предупреждая развитие гипотрофии.
Пациентам с ожирением рекомендуется сочетать упражнения со специально подобранной диетой. Такое сочетание позволит добиться лучших результатов.
Особенно следует подчеркнуть важность лечебной физкультуры на этапе реабилитации. Она поможет не только разработать прооперированный/замененный сустав, но и не допустить его нестабильность.
Лечение 3-4 стадий некроза
Если сустав уже перешел в эти стадии, то процесс разрушения головки бедра уже начался. ЛФК и физиотерапия остаются в том же ключе, что и при начальных стадиях, а медикаментозная терапия претерпевает изменения. Это связано с выраженным болевым синдромом, который пациенты уже не в силах терпеть. Назначают более сильные обезболивающие (диклофенак, трамадол).
Лечебное воздействие дополняют внутрисуставными инъекциями гиалуроновой кислоты и введение богатой тромбоцитами плазмы.
Гиалуроновая кислота – важный компонент синовиальной жидкости. Подобные инъекции улучшают амортизацию конгруэнтных поверхностей, облегчают их скольжение относительно друг друга.

Важно: несмотря на широту возможностей современной медицины, консервативной лечение эффективно только на ранних стадиях. При первых признаках разрушения головки сустав восстановлению не подлежит.
В этой ситуации будет приниматься решение о хирургическом вмешательстве. Основные сочетания групп оперативных методик [14]:
- межвертельная корригирующая остеотомия;
- моделирование головки бедренной кости, в том числе с межвертельной корригирующей остеотомией;
- моделирование головки бедренной кости с аутопластикой, в том числе с межвертельной корригирующей остеотомией;
- субхондральная аутопластика головки бедренной кости, в том числе с межвертельной корригирующей остеотомией;
- сегментарная аутопластика головки бедренной кости, в том числе с межвертельной корригирующей остеотомией;
- реконструкция тазовых компонентов, а именно: остеотомия таза по Хиари, в том числе с межвертельной корригирующей остеотомией, надвертлужная ацетабулопластика, в том числе с межвертельной корригирующей остеотомией.
Ни одна операция не гарантирует полноценного выздоровления. Они уменьшают деструктивные процессы внутри сустава и снижают риск развития вторичного коксартроза.
Если не лечить
Асептический некроз головки тазобедренного сустава – тяжелая патология, которая сама не разрешится. Если оставить ситуацию без должного внимания, заболевание может привести к инвалидизации. В одном случае может развиться вторичный коксартроз, требующий замены сустава на протез (эндопротезирование тазобедренного сустава). Во время операции удаляется головка тазобедренного сустава вместе с частью бедренной кости и на их место ставится протез.
Замена сустава позволяет рассчитывать на благоприятный прогноз. Протез позволяет полностью восстановить утраченные функции.
Другим исходом заболевания может стать анкилоз – полная неподвижность в суставе. Происходит полная дегенерация хрящевого покрова суставных поверхностей с разрастанием соединительной фиброзной или костной ткани.
Инвалидность
Инвалидность присваивается на основании выраженности заболевания и снижении качества жизни. Изменение уровня инвалидности осуществлялось только в случае хирургического вмешательства.
Иными словами, наибольшей эффективностью в лечении асептического некроза обладает хирургическое вмешательство. Несмотря на внушительность консервативных методов лечения, доказанная эффективность сомнительна.
Заключение
- АНГБК – тяжелое дегенеративно-дистрофическое заболевание с быстрым прогрессированием симптоматики.
- Консервативная терапия эффективна только на ранних этапах заболевания.
- Наиболее распространенный способ лечения — хирургический.
- Несерьезное отношение к сложившейся ситуации может привести человека к глубокой инвалидности.
Состояние, при котором поступления кислорода к тканям нижних конечностей недостаточно, вследствие хронического нарушения кровотока в артериях. 97% случаев причиной является атеросклероз артерий нижних конечностей;.
1. Субъективные симптомы: сначала симптомы отсутствуют, со временем — быстрая утомляемость конечностей, повышенная чувствительность к холоду, парестезии. Чаще всего пациенты обращаются к врачу по поводу перемежающейся хромоты, есть боли, которые возникает довольно регулярно после определенного мышечной нагрузки (прохождение определенной дистанции). Боль (иногда описывается пациентами как ощущение онемения, затвердевания мышц) в мышцах ниже места стеноза / окклюзии артерии, иррадиирует, заставляет пациента остановиться и спонтанно исчезает через несколько десятков секунд или несколько минут отдыха. Чаще всего боль локализуется в мышцах голени. Хромота стопы (глубокую боль в средней части стопы [короткие мышцы стопы]) возникает редко, чаще — при облитерирующем тромбангиите (болезни Бюргера) и при сахарном диабете. У пациентов с обтурацией аорты или подвздошных артерий может развиться синдром Лериша — перемежающаяся хромота, отсутствие пульса в паховых складках, эректильная дисфункция.
2. Объективные симптомы: кожа стоп бледная или цианотическая (особенно, в вертикальном положении), холодная, на поздних стадиях — с трофическими изменениями (депигментация, потеря оволосение, язвы и некроз); мышечная атрофия, слабый, отсутствует или асимметричный пульс на артериях, ниже стеноза / окклюзии, иногда — сосудистый шум над большими артериями конечностей. На нижних конечностях пульс оценивают на артериях: дорсальной артерии стопы (на тыле стопы между I и II костями плюсны, у 8% здоровых людей не определяется), задней большеберцовой (по медиальной лодыжкой), подколенной (в подколенной ямке), бедренной (в паху , сразу ниже паховой связки).
1. Косточковых-плечевой индекс (син. индекс косточка — плечо, ИКП): соотношение систолического давления, измеренный с помощью датчика постийнохвильового допплера на стопе, и систолического давления, измеренное на плечи (если давление на верхних конечностях отличается, то принимается во внимания выше); в норме 0,9-1,15; 1,3 указывает на патологическую жесткость сосудов (например, у пациентов с сахарным диабетом). 0,9 свидетельствует о наличии стеноза (при критической ишемии, как правило, составляет в норме ИПП.
2. Маршевый тест на беговой дорожке: в случае диагностических сомнений, особенно при предельных значениях ИКП, а также с целью объективизации дистанции до появления хромоты, ИКП измеряется перед физической нагрузкой и на высоте нагрузки; если причиной боли, которая заставляет прекратить тест, является ишемия, то давление на уровне лодыжек после физической нагрузки должно быть значительно ниже, чем перед погрузкой (часто Диагностические критерии
На основании субъективных и объективных симптомов, а также значение ИКП (возможно с выполнением маршевого теста). 1,40 → примените альтернативные методы (например, ИПП или допплеровское картирование потоков). «> Если не удается выполнить компрессии артерий на уровне лодыжек или ИКП> 1,40 → применять альтернативные методы (например, ИПП или допплеровское картирование потоков). Критическая ишемия конечности диагностируется у пациента с хронической ишемией, когда появляется боль в покое, некроз или язва (III / IV степень по классификации Фонтейна).
2. Дифференциальный диагноз перемежающейся хромоты: невралгия седалищного нерва, артроз тазобедренного сустава, заболевания вен (боль в покое, усиливающаяся в вечернее время и часто исчезает при незначительного мышечного нагрузки).
Лечение хронической ишемии нижних конечностей
1. Тактика лечения устанавливается индивидуально в зависимости от тяжести заболевания, общего состояния и возраста пациента, уровня его активности (в т.ч. профессиональной) и сопутствующих заболеваний.
2. Лечение включает:
- 1) вторичную профилактику сердечно-сосудистых заболеваний;
- 2) лечение, увеличивает дистанцию до возникновения перемежающейся хромоты — нефармакологические, фармакологические и инвазивные методы.
1. Изменение образа жизни, которая необходима для вторичной профилактики сердечно-сосудистых заболеваний; очень важно прекратить курение.
2. Регулярная тренировочная ходьба: увеличивают дистанцию до возникновения перемежающейся хромоты; интенсивность марша должна соответствовать возможностям пациента (не может вызвать боли); можете рекомендовать пациенту, напр., 3 км прогулки или 10 км езды на велосипеде ежедневно; положительный эффект исчезает после прекращения тренировок, поэтому необходимо их постоянно выполнять.
1. С целью профилактики сердечно-сосудистых инцидентов каждый пациент должен длительно принимать антитромбоцитарных ЛС — ацетилсалициловую кислоту 75-150 мг / сут, а в случае противопоказаний — клопидогрел 75 мг / сут (препараты → табл. 2.5-7) или тиклопидин 250 мг 2 × в день, а также статины, которые дополнительно могут продлить дистанцию до появления хромоты.
2. Эффективность медикаментов по удлинению дистанции до появления хромоты незначительна (например, цилостазол (и) и Нафтидрофурил [Дузофарм, Енелбин]) или менее вероятной (L-карнитин, пентоксифиллин). Использование буфломедила ограничено, учитывая побочные действия и неопределенную пользу.
3. При критической ишемии нижних конечностей у пациентов, которым невозможно провести инвазивную реваскуляризации или у которых инвазивное лечение оказалось неэффективным, можете применить стабильный аналог простациклина — илопрост (Иломедин) или простагландин Е1 — алпростадил альфадекс (Алпростан, ВАП 20 Вазапростан) 40 — 60 мкг / сутки в / в.
1. Показания: критическая ишемия нижних конечностей (ИИИ и IV степень по классификации Фонтейна), изменения в проксимальных отрезках артерий при ИИ степени, по классификации Фонтейна, короткая дистанция до появления хромоты (ИИБ степень, по классификации Фонтейна), а также, когда дистанция до появления хромоты делает невозможным выполнение профессии или самообслуживания, а консервативное лечение оказалось неэффективным.
2. Методы лечения: чрескожные эндоваскулярные процедуры (с имплантацией стента или без), хирургическое лечение (имплантация обходного шунта, реже — эндартерэктомия).
3. После операции: после имплантации металлического стента ниже паха рекомендуется двойная антитромбоцитарная терапия (АСК + клопидогрель) в течение ≥ 1 мес. В случае повышенного риска тромбоза шунта (напр., перенесен эпизод тромбоза, полицитемия), показана длительная антикоагулянтная терапия антагонистами витамина К (АВК) (аценокумарол или варфарином). Клинический контроль и УЗИ — через 1, 3 и 6 мес. после операции, в дальнейшем — каждые 6 мес.
Читайте также:


