Хронический остеомиелит бедренной кости рентген
Показания к диагностике
В тяжелых случаях остеомиелит может привести к септическому шоку и смерти поэтому очень важна своевременная диагностика.
Проводить рентгенографию необходимо при возникновении подозрения на распространение инфекции в костях, на что могут указывать следующие симптомы:
- ухудшение общего состояния;
- повышение температуры тела до высоких цифр;
- боль в области поражения;
- отек и покраснение кожи;
- невозможность выполнять движения;
- расширение поверхностных вен, которые видно через кожу.
Рентгенодиагностика остеомиелита
Исследование производят обычной многопроекционной рентгенографией, при массивном остеосклерозе и гиперостозе — с применением жесткого излучения, передержки, узкого диафрагмирования и отсеивающей решетки; используют также томографию с шагом томографирования до 0,5 см; при свищах применяют фистулографию.
Рентгенологическая семиотика остеомиелита определяется темпом течения и фазой развития болезни.
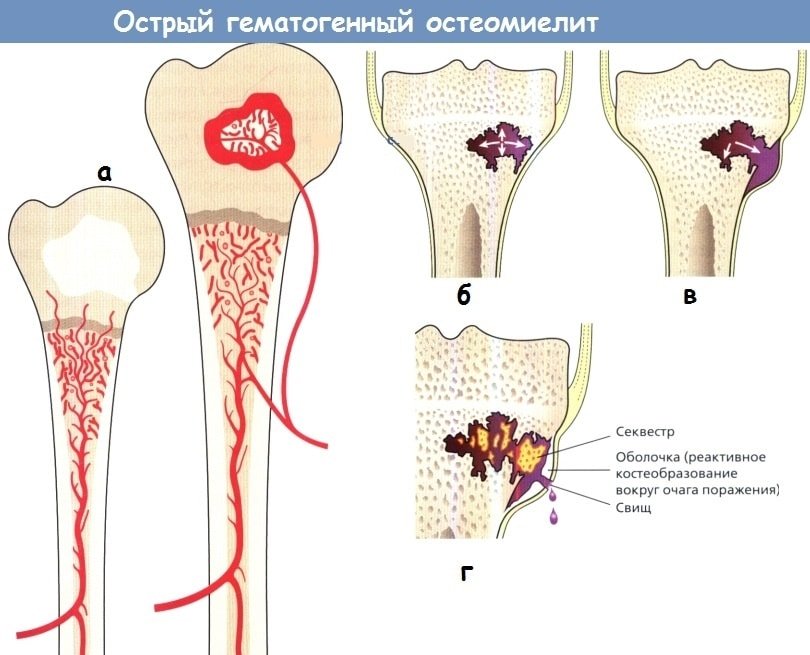
Острый гематогенный остеомиелит уже в первые дни заболевания проявляется на рентгенограммах утолщением и потерей резкости очертаний глубоких слоев мягких тканей, окутывающих кость на уровне первичного очага остеомиелита, что является отражением воспалительной инфильтрации смежных покровов.
Деструкция (фокусы просветления, продолговатые в метадиафизах трубчатых костей), а также неассимилированный периостальный остеофит (рис. 6, 1) в виде линии затемнения параллельно и близ поверхности кости могут быть выявлены в подострой фазе остеомиелита, не ранее чем через 1—3 недели с начала заболевания.
Чем ниже реактивность организма, чем старше больной и чем раньше было применено лечение антибиотиками, тем позже и слабее выявляются на рентгенограммах описанные признаки, особенно периостальная реакция.
Очаги некроза костного вещества (участки кости обычной плотности на фоне окружающей просветленной, живой кости) в процессе острого течения остеомиелита выявляются не ранее 10—20 дней от начала болезни (некроз может вовсе не возникнуть при раннем, абортивном лечении остеомиелита антибиотиками).
Секвестрация некротизированных очагов кости четко выявляется в тех случаях, когда участки некроза на рентгенограммах отделены от остальной кости окаймляющим их просветлением; субстратом этого просветления являются главным образом грануляции и гной.
Очаги некроза, а затем и секвестры в метафизах и диафизах трубчатых костей, как правило, продолговаты и располагаются вдоль кости (рис. 6,2).
При тотальной секвестрации отделяется весь цилиндр кости; при частичной же отграничивается часть цилиндра кости во всю ее толщину (проникающая секвестрация) либо только с наружной поверхности (корковая секвестрация) или отграничивается только внутренняя часть кости, примыкающая к костномозговому каналу (центральная секвестрация).
При хроническом гематогенном остеомиелите дополнительно возникают продуктивные процессы как со стороны кости и костного мозга, так и эндоста и надкостницы, одновременно уменьшаются очаговые просветления и признаки реактивного остеопороза.
На рентгенограммах это проявляется затемнением — остеосклерозом, зона которого окружает очаг секвестрации (секвестральная коробка).
На фоне этого затемнения клоачные отверстия (округлые просветления) и тени секвестров обнаруживаются с трудом, лишь при удачно выбранной проекции; тени секвестров хорошо видны лишь при отторжении их в мягкие ткани.
Помимо реактивного остеосклероза, при хроническом течении остеомиелита на рентгенограммах периостальный остеофит, прежде отделенный от поверхности кости, сливается с ней (ассимилированный периостальный остеофит), утолщая кость, т. е. приводя к гиперостозу (рис. 6,3—11).
В результате длительного хронического течения остеомиелита трубчатая кость перестраивается по губчатому типу: костномозговой канал исчезает полностью или частично, зарастая губчатым костным веществом (эностоз), корковый слой истончается. Рецидивы хронического остеомиелита проявляются на рентгенограммах возникновением новых участков просветления (деструкции) или затемнения (остеосклероза) очагов некроза или секвестрации, реже — появлением неассимилированного периостального остеофита.
При остеомиелитах губчатых и плоских костей скелета деструктивные, некротические и продуктивные процессы (очаги просветления, некроза, секвестры, остеосклероз и периостальная пролиферация) выявляются на рентгенограммах значительно позже и менее контрастно, чем в трубчатых костях.
Проявления гематогенного остеомиелита специфической этиологии [бруцеллезный, гонорейный, лепрозный, метатифозный (после сыпного, брюшного, возвратного тифов и сальмонеллезного паратифа)] рентгенологически один от другого не отличаются. Рентгенодиагностику микотических, оспенного, ревматического, сифилитического остеомиелитов — см. статьи, посвященные этим заболеваниям.
Склерозирующий остеомиелит Гарре встречается в диафизах больших трубчатых костей, чаще у подростков и юношей.
На рентгенограммах плохо дифференцируются глубокие мышечные слои, окутывающие пораженную кость; отмечаются склероз и веретенообразное утолщение диафиза кости за счет ассимилированного периостального остеофита, обычно гладко очерченного, а также сужение просвета костномозгового канала.
При настойчивых поисках можно иногда выявить в толще пораженного отдела кости очажок деструкции, что сразу решает дифференциальную диагностику в пользу склерозирующего остеомиелита.
Опухолевидный остеомиелит характеризуется опухолеподобным уплотнением мягких тканей и пышным ассимилированным периостальным остеофитом, иногда асимметрично расположенным на значительном протяжении диафиза обычно крупной трубчатой кости, чаще всего бедренной.
Тень указанного периостального остеофита отчасти напоминает тень периостальной пролиферации при опухоли (негомогенность структуры, главным образом неровность очертаний — фестончатых, бахромчатых, в виде лучей, языков пламени и т. п.); стойкость этих данных на протяжении месяцев, отсутствие типичного для опухоли игольчатого рисунка и преимущественно ночные боли позволяют исключить остеогенную саркому.
Негематогенный остеомиелит возникает при переходе возбудителя на кость извне (при огнестрельных ранениях и открытых переломах) или из смежных тканей — суставных (при гнойном артрите), или мягких покровных при хронических заболеваниях (трофическая язва, экзема, тромбофлебиты и флебиты). Инфицирование из мягких покровов через лимфатические щели вызывает вначале периостит, в дальнейшем переходящий в остеопериостит, который может осложниться остеомиелитом.
К ранним осложнениям остеомиелита следует отнести переход процесса с метафиза на смежный эпифиз и далее на сустав с возникновением гнойного артрита (рис. 6, 12). Септикопиемия и патологические переломы редки.
Более поздними осложнениями хронического остеомиелита могут быть реактивное удлинение или укорочение кости (вследствие соответственного раздражения или частичного разрушения смежного росткового хряща), деформация кости, образование свища, амилоидоз.
Дифференцировать остеомиелит в острой фазе следует с глубокой флегмоной, в подострой и хронической — с травматическим периоститом, остеогенной саркомой, опухолью Юинга, остеокластическим метастазом рака, сифилитическим остеопериоститом, туберкулезным диафизарным оститом, болезнью Педжета.
Эпифизарный остеомиелит, иногда множественной локализации, типичен для младенцев, отмечается преимущественно в проксимальных концах бедренной и плечевой костей.
Протекает с бедной на рентгенограммах картиной поверхностной деструкции и периостальной реакции, большой экссудацией и гнойным артритом, но без исхода в анкилоз; часто осложняется патологическим эпифизеолизом и вывихом, иногда с некрозом ядра окостенения эпифиза.
Рентгенологические признаки огнестрельного остеомиелита в начальных фазах его развития обычно запаздывают по сравнению с течением гематогенного остеомиелита, и потому раненый подлежит повторным рентгенологическим исследованиям для выявления этих признаков, особенно в процессе хирургических вмешательств.
Так, нечеткость очертаний отломков и местные пятнистые просветления их (не отличимые от очагов деструкции) на рентгенограммах становятся заметными не ранее второй половины месяца после ранения; также запаздывает и появление неассимилированных периостальных остеофитов, тени которых могут быть рваными, неровными, бугристыми, при повторных вспышках инфекции — слоистыми; эти остеофиты долго не сливаются с живыми тканями из подлежащих отломков. На рентгенограммах участки некроза и лишенные питания отломки вначале теряют трабекулярный рисунок и редко ранее 1—2 месяцев выделяются как тени высокой интенсивности на фоне поротичных, но живых костей и отломков в условиях нарастающего регионарного остеопороза. Рентгенологическая картина костей, костномозгового канала и периостальной реакции на высоте хронической фазы, при обратном развитии процесса и рецидивах его в общем не отличается по своей динамике от течения аналогичных фаз гематогенного остеомиелита.
Как проводится?
Особенности процедуры
Как уже было упомянуто ранее в процессе описания ключевых действий при остеомиелите, диагностические процедуры, связанные с рентгеном, применяется наиболее часто, но это информативно не во всех ситуациях, ведь иногда недуг распространяется и на мягкие ткани (например, на жир, а также на мышцы и на сухожилия). Конечно, в некоторых случаях даже рентген поможет увидеть проблему, если его жесткость будет низка, но лучше в подобных случаях применять магнитно-резонансную томографию. Таким образом, специалисту удастся создать полную клиническую картину, что позволит максимально грамотно подойти к лечению. Без магнитно-резонансной томографии диагностика не будет успешной в тех ситуациях, когда поражение связано с областью таза или позвоночника.
Специалисты всегда обращают внимание, на то, как выглядит остеомиелит на рентгене, ведь это позволяет узнать много о нём. Современные диагностические методы позволяют не только установить наличие заболевания, но и дать о нём некоторую информацию. К сожалению, рентген относится не к самым информативным обследованиям, а в его процессе внимание обращается на секвестры и остеонекроз. Ещё раз упомянем, что подобная диагностика при помощи рентгена будет по силам только опытному специалисту, причём иногда даже ему требуется изучить снимки с повторного рентгена или с МРТ.
Рентгенологические признаки остеомиелита на разных стадиях
Патологические изменения возникают из-за длительно воспалительного процесса в кости и в мягких тканях вокруг патологического очага. Подкожная жировая клетчатка и мышцы отекают. На снимке это проявляется снижением прозрачности структур и нечеткостью границы между ними. Обнаруживаются очаги деструкции в наружном слое кости в виде ограниченного просветления неправильной формы, то есть уменьшения плотности ткани. Они локализуются преимущественно в метафизах. Внешний слой неравномерно истончен. Места деструкции окружены склерозированной тканью, где кость становится плотнее. Внутри этих очагов часто находятся секвестры — участки кости, которые отторглись и окружены капсулой.
Острый остеомиелит при недостаточном лечении переходит в длительно текущую форму.
Патогенез
Информация должна быть проверяема, иначе она может быть поставлена под сомнение и удалена. Вы можете отредактировать эту статью, добавив ссылки на авторитетные источники. Эта отметка установлена 14 июля 2013 года
Как только костная ткань поражается микроорганизмами, к очагу заражения мигрируют лейкоциты, они выделяют литические ферменты, которые разлагают кость. Распространение гноя по кровеносным сосудам приводит к секвестрации кости, таким образом формируется база для хронической инфекции. В это время организм пытается создать новую кость вокруг области некроза. Получающуюся новую кость часто называют покровом. При гистологическом исследовании эти особенности позволяют понять[источник не указан 1922 дня
]: острый остеомиелит или хронический.
Остеомиелит — инфекционный процесс, который охватывает всю кость, включая костный мозг. Когда этот процесс является хроническим, это может привести к костному склерозу и деформациям.
У младенцев инфекция может распространиться к суставу и вызвать артрит. У детей могут сформироваться большие субпериостальные абсцессы, потому что периостальная ткань свободно присоединена к поверхности кости. Из-за особенностей кровоснабжения особенно восприимчивы к остеомиелиту голень, бедро, плечевая кость, позвонок, верхняя челюсть и нижнечелюстные суставы. Однако, травмой в зоне поражения могут быть вызваны абсцессы любой кости. Многие случаи инфекции вызваны золотистым стафилококком.
Остеомиелит — гнойное воспаление костных структур. Подтверждение диагноза осуществляется при помощи рентгенологической диагностики. Впоследствии методика используется для визуализации динамики процесса, эффективности и результативности терапии.
Остеомиелит на рентгене трудно обнаружить на начальных стадиях, необходим тщательный подбор степени излучения, на поздних этапах болезни лизис тканей и появление воспалительного инфильтрата не оставляет сомнений в правильности диагноза.
- Как при помощи рентгена обнаружить заболевание на ранней стадии
- Методика проведения рентгенографии
- Проявление заболевания на рентгенограммах
- Острое течение патологии
- Хроническое течение
- Видео
Как при помощи рентгена обнаружить заболевание на ранней стадии
Начальные проявления острого остеомиелита на рентгеновских снимках обнаруживаются к концу первой недели развития патологии, подтвердить диагноз можно на 8-15 сутки попадания инфекции. Это связано с патогенезом заболевания.

Остеомиелит пяточной кости
Развитие патологии может быть как после травматизации кости, так и в результате гематогенного распространения инфекции.
Если при переломе кости диагностика не составляет труда, то гематогенный остеомиелит трудно заподозрить.
Чаще острый гематогенный остеомиелит встречается у детей, так как в детском возрасте костный мозг представлен красным ростком, его кровоснабжение лучше за счёт большого количества анастомозов, во взрослом он замещается жёлтым костным мозгом — жировой тканью.

Остеомиелит нижней челюсти
Патогенез развития острой патологии связан с септическим инфекционным поражением, когда с током крови инфекция попадает в полость кости и начинается воспаление костного мозга.
Чем больше коллатералей, тем большая вероятность инфицирования. После попадания бактериального эмбола должно пройти время, необходимое на реакцию организма и воздействие патогенных факторов на ткани кости.
На начальных стадиях диагноз остеомиелит выставляется по рентгенологическим признакам:
- увеличение мягкотканого компонента в объёме над местом поражения: в норме подкожная клетчатка на снимке выглядит как однородное просветление, при воспалении — она отекает, становится по плотности соизмерима с мышечными структурами, контуры размываются;
- при воспалении в метафизе трубчатой кости размывается рисунок трабекул, контур коркового слоя, иногда он может исчезать;
- периостальная реакция наблюдается при эпифизарном остеомиелите в диафизах и эпифизах трубчатых костей — происходит отслоение коркового слоя, в просвете могут наблюдаться воспалительные инфильтраты (участки затемнения, в которых происходит иммунный ответ: отёк, лимфоцитарная инфильтрация, гнойное расплавление тканей) на рентгенограмме это выглядит как симптом утолщения кости;
- костномозговой канал размывается, его обнаружение возможно только при томографическом исследовании на ранних стадиях.
![]()
Пункция коленного сустава
Чаще патология формируется в области функциональных участков костей, суставных поверхностях. В таком случае информативным для подтверждения диагноза становится пункция сустава. После процедуры для контроля эффективности проводят повторное исследование.
Методика проведения рентгенографии
При подозрении на остеомиелит требуется подобрать оптимальную дозу облучения рентгеновского луча. Чем выше жёсткость лучей, тем более контрастный снимок и лучше видны воспалительные участки.
Хроническое течение патологии требует обязательного исследования. Это необходимо для уточнения степени повреждения и контроля динамики развития процесса, так как исследование расширяет область обзора и помогает врачу полностью представить объём поражения.
При появлении секвестров и свищей применяется метод прямого увеличения рентгенограммы или фистулография — исследование с внутривенным контрастированием.
Диагностика помогает точно определить объём деструктивного повреждения кости, мягких тканей, позволяет травматологу подобрать оптимальный способ оперативного вмешательства.
При хроническом течении гематогенного остеомиелита методика малоинформативная, так как плотные очаги склероза затрудняют визуализацию. В таком случае требуется фистула томографическое исследование.
Проявление заболевания на рентгенограммах
Признаки остеомиелита на рентгенограммах зависят от течения патологии. При остром и хроническом процессе рентгенолог видит различную рентген-картину, динамическое наблюдение позволяет проследить хронизацию заболевания.
При остром течении рентгенолог видит следующие симптомы:
- воспалительную реакцию мягкотканых структур в области патологического очага в виде утолщения тканей над ней, размытости слоёв подкожно-жировой клетчатки и мышечных структур;
- периостальная реакция по бахромчатому типу или в виде широкой неравномерной тени, результат обезыствления костной ткани;
- деструкция кости — явный симптом, при котором под воздействием инфекционного фактора и собственных иммунных клеток происходит разрушение клеток. На снимке видны очаги просветлений (тёмные пятна на снимке) разной формы и размера с нечёткими размытыми контурами в кортикальном слое, губчатом веществе. Кость теряет свою рентгенологическую плотность, становится прозрачной;
- исчезновение костномозгового канала, явный признак острого гематогенного остеомиелита в детском возрасте.
![]()
При хроническом гематогенном остеомиелите кортикальный слой значительно утолщается в сравнении с начальными снимками, надкостница наоборот — истончается.
Появляются участки склероза — замещение функциональной костной ткани соединительной. Чаще на снимках обнаруживаются области деструкции с ободком склероза, такая картина увеличивает риск возникновения патологических переломов, так как кость становится более хрупкой, нарушаются её амортизационные функции.
Происходит формирование секвестров — на рентгене выглядят как плотная тень, окружённая соединительнотканным венчиком (секвестральная капсула). Этот участок лишён костной структуры. Секвестрация может привести к укорочению костей.
Чем раньше начнётся диагностика и лечение остеомиелита, тем большая вероятность благополучного исхода.
Переход в хроническую стадию увеличивает риск развития патологических переломов, формирования ложных суставов, некроза кости и инвалидизации.
Видео
Показания к диагностике
В тяжелых случаях остеомиелит может привести к септическому шоку и смерти поэтому очень важна своевременная диагностика.
Проводить рентгенографию необходимо при возникновении подозрения на распространение инфекции в костях, на что могут указывать следующие симптомы:
- ухудшение общего состояния;
- повышение температуры тела до высоких цифр;
- боль в области поражения;
- отек и покраснение кожи;
- невозможность выполнять движения;
- расширение поверхностных вен, которые видно через кожу.
Особенности обследования
Рентген-диагностика остеомиелита является ключевым методом, но в случае если инфильтрационные воспалительные процессы затронули мягкие ткани, а именно мышцы, сухожилия или жировую структуру, рентген не является информативным. Тем не менее, медицинская литература описывает случаи, когда воспалительный процесс в мягких тканях диагностировался при помощи рентгена с пониженной жесткостью лучей.
Также необходимо помнить, что диагностика хронического остеомиелита должна включать в себя не только рентген, но и томографию для составления более полной клинической картины. Особенно рекомендуется томография в случае поражения крупных костей и суставов в области таза или позвоночника.
Когда специалист составляет клиническую картину, огромное значение имеет присутствие ключевых признаков остеомиелита на снимке, а именно:
- остеонекроз;
- секвестры.
Для того чтобы определить признаки их наличия используя рентген, необходимо обладать колоссальным опытом. Зачастую для этого используется повторный рентген или применение томографа.
Как проводится?
Рентгенологическое обследование на начальных стадиях
Первые признаки патологии в костной структуре при гематогенном остеомиелите можно выявить на рентгене уже на шестой день течения болезни.
Для того чтобы диагностировать остеомиелит, обычно используется полипроекционный рентген. В случае, если остеопороз в очаге остеомиелита массивный и перешел на вторую или третью стадию, — используется рентген с жестким излучением.
Выбор жесткости рентгеновских лучей определяется течением, фазой и темпом развития остеомиелита. Например, острый гематогенный остеомиелит уже на начальных стадиях заболевания виден на рентгеновских снимках. Характеризуется уплотнением и потерей резких границ глубоких слоев мышечной структуры, которые окутывают кость на уровне первичного очага остеомиелита, это свидетельствует о наличии очагов воспалительного процесса.
Рентгенологические признаки остеомиелита на разных стадиях
Патологические изменения возникают из-за длительно воспалительного процесса в кости и в мягких тканях вокруг патологического очага. Подкожная жировая клетчатка и мышцы отекают. На снимке это проявляется снижением прозрачности структур и нечеткостью границы между ними. Обнаруживаются очаги деструкции в наружном слое кости в виде ограниченного просветления неправильной формы, то есть уменьшения плотности ткани. Они локализуются преимущественно в метафизах. Внешний слой неравномерно истончен. Места деструкции окружены склерозированной тканью, где кость становится плотнее. Внутри этих очагов часто находятся секвестры — участки кости, которые отторглись и окружены капсулой.
Острый остеомиелит при недостаточном лечении переходит в длительно текущую форму.
Причины остеомиелита
Стоит также знать основные причины появления, ведь он не сразу начинает прогрессировать и поражать даже части межпозвоночной области, если речь идет про эту часть тела. Если знать то, как начинает развиваться заболевание, то клиническая картина не сможет застать вас врасплох, а диагностические процедуры будут проведены тогда, когда они нужны.
Специалисты отмечают, что основными возбудителями острой формы этой болезни являются такие бактерии, как стафилококки, но иногда проблема заключается и в других бактериях. Но из-за одного золотистого стафилококка недуг обычно не начинается, воспалительный процесс проявляется при наличии предполагающих факторов, а также основных причин, вызывающих непосредственно сам остеомиелит, вот основные из них:
- ОРВИ;
- травмы различного характера;
- ожоги различной степени тяжести;
- серьезные обморожения;
- нарушения, связанные с психоэмоциональным состоянием (сюда можно отнести стрессовые ситуации, но чаще всего это возникает из-за продолжительного нервного истощения);
- физические нагрузки, являющиеся чрезмерными для организма.
А вот основные предрасполагающие факторы:
- наличие таких заболеваний, как туберкулез и сахарный диабет;
- серьезное физическое истощение;
- получение каких-либо травм, особенно если они происходят постоянно;
- повреждения, связанные с последствиями термического ожога;
- аллергические реакции и заболевания, которые они вызывают;
- серьёзное ослабление иммунной системы;
- инфекционные поражения;
- наличие онкологии, а также негативное влияние на организм химиотерапии, используемой при её терапии;
- голодание на протяжении длительного времени, а также недостаток питательных веществ у человека по каким-либо другим причинам;
- оперативные вмешательства и ошибки совершенные в их процессе;
- нарушения, связанные с процессом кровообращения;
- язвы.
Лечение остеомиелита
- Экстренная госпитализация.
- Удаление гнойно-некротических масс и восстановление целостности кости. Промывания раны через перфоративные отверстия. Пластика костей.
- Иммобилизация конечности.
- Адекватная антибактериальная терапия.
- Дезинтоксикационная терапия.
- Иммунотерапия.
- Физиолечение.
- ЛФК.
Рис. 20.Трепанация бедренной кости и секвестрэктомия. Специальные зонды установлены в просветы свищей.
Рис. 21.Хронический посттравматический остеомиелит. Рентгеновский снимок голени. Установлен аппарат Илизарова.
Рис. 22.Промывание полости в кости бедра и секвестрэктомия после проведенной операции (а), показаны костные иглы, входящие в состав промывной системы (б).
Рис. 23. Слева — хронический посттравматический остеомиелит. Рентгеновский снимок голени. С помощью дистракционно-компрессионного аппарата (аппарата Илизарова) исправлен сдвиг. Справа — хронический остеомиелит большеберцовой кости. Рентгеновский снимок после операции. Просветление после секвестрэктомии.
Рентгенологическая диагностика остеомиелита
Во время развития остеомиелита рентгенологическое исследование выполняется для того, чтобы установить окончательный диагноз, а также уточнить распространенность патологического процесса и проконтролировать динамику заболевания.
Остеомиелит на рентгеновском снимке
На снимке, выполненном на начальных стадиях заболевания, нельзя локализовать межмышечные и фасциальные перегородки, которые видны в норме у здоровых людей. При патологическом процессе исчезает грань между мышечной структурой и подкожной клетчаткой, также увеличивается насыщенность и объем мягкотканных структур.
Остеомиелит — гнойный воспалительный процесс костного мозга с вовлечением всех структурных элементов кости. Чаще болеют дети и молодые люди в возрасте от 12 до 20 лет. Типичная локализация в начальной стадии
болезни — метафизы длинных трубчатых костей. При хроническом течении процесс распространяется в сторону диафиза.
Рентгенография:в начальной стадии заболевания определяются следующие патологические изменения (см. рис. 7.22):
— утолщение и уплотнение мягких тканей в области поражения кости вследствие их реактивного отека и инфильтрации;
— линейный периостит на уровне поражения.
В стадии выраженных изменений выявляются (см. рис. 7.23):
— участки деструкции костной ткани с неровными, нечеткими границами;
— периостальные наслоения в виде линейного или слоистого периостита;
— склероз костной ткани вокруг полостей деструкции;
— остеопороз вокруг зоны склероза;
— секвестры из коркового вещества кости. Типичные признаки хронического остеомиелита:
— деформация кости (неравномерное утолщение и уплотнение) вследствие гиперостоза;
— полости деструкции различного размера с выраженным остеосклерозом вокруг них;
— кортикальные секвестры в полостях;
— выраженный остеопороз кости.
Гнойные массы из полости деструкции кости распространяются в мягкие ткани и могут образовывать свищевой ход на поверхность тела. Для выявления свищевых ходов и определения локализации гнойной полости выполняют фистулографию(рис. 7.24).
Рис. 7.22(слева). Рентгенограмма коленного сустава ребенка 12 лет. Острый гематогенный остеомиелит в начальной стадии. Множественные мелкие очаги деструкции костной ткани,
отек мягких тканей, отслоение и утолщение надкостницы Рис. 7.23(в центре). Рентгенограмма предплечья. Деформация, деструкция лучевой
кости с формированием секвестров Рис. 7.24(справа). Фистулограмма области левого бедра. Хронический остеомиелит. Визуализируется контрастированный свищевой ход
Хронический остеомиелит может протекать с обострениями, при которых на фоне выраженных склеротических изменений могут появляться новые участки деструкции, секвестры и периостальная реакция.
Посттравматический, в том числе огнестрельный, и послеоперационный остеомиелит развивается вследствие инфицирования раны. Наблюдается замедленная или патологическая консолидация отломков. Развиваются деструктивные и склеротические процессы с выраженной периостальной реакцией. Очень часто переход в хроническую форму сопровождается формированием полостей, секвестров, гнойных затеков в мягкие ткани.
КТпозволяет выявить изменения костного мозга, разрушение костных балок, периостит и воспалительную инфильтрацию окружающих мягких тканей значительно раньше, чем рентгенография, как в остром периоде болезни, так и при обострениях хронического процесса (рис. 7.25).
МРТдает возможность выявить воспаление костного мозга (усиление МР сигнала) до появления рентгенологических и компьютерно-томографических признаков этого процесса (см. рис. 7.26).
Рис. 7.25.Компьютерные томограммы бедренной кости. Хронический остеомиелит левого бедра в стадии обострения. В эпифизе бедренной кости определяется полость деструкции с мелкими секвестрами (стрелки), окруженная зоной остеосклероза
УЗИпозволяет выявить скопление жидкости (гноя) под надкостницей в начальном периоде заболевания и при обострении хронического процесса (см. рис. 7.12). УЗИ является методом выбора для выявления скоплений гноя в мягких тканях.
Радионуклидное исследование (сцинти-графия костей скелета):участок повышенного накопления РФП (неспецифический признак) в зоне поражения (рис. 7.27).
Панариций
Острый гнойный воспалительный процесс в тканях пальцев возникает обычно вследствие инфицирования через поврежденную кожу. Задачей рентгенологического исследования является исключение или подтверждение костного или костно-суставного поражения.
Рентгенография, КТ:при поражении кости (костный панариций) через несколько дней после начала заболевания
Рис. 7.26.МР-томограмма коленного сустава и проксимальной трети голени. Острый гематогенный остеомиелит. Визуализируются множественные очаги деструкции костной ткани, отек костного мозга, отслоение надкостницы и скопление жидкости под ней
определяются остеопороз костной фаланги, мелкие деструктивные очаги, отслоенный периостит, увеличение объема мягких тканей (см. рис. 7.28).
Костно-суставной панариций характеризуется сужением рентгеновской суставной щели, деструкцией суставных поверхностей, регионарным остео-порозом и выраженным увеличением объема мягких тканей в области сустава
(см. рис. 7.29). Распространение гнойного процесса по сухожильным влагалищам может приводить к развитию глубоких флегмон кисти и предплечья. Методами диагностики таких процессов являются МРТ и УЗИ.
Патогенез остеомиелита челюсти
Исследования Г.И. Семенченко (1956) привели к открытию нейротрофического фактора в развитии остеомиелита челюсти. Автор воспроизвёл остеомиелит нижней челюсти у кроликов после длительного механического раздражения нижнеальвеолярного нерва металлическим кольцом. По его мнению, ведущая роль в возникновении остеомиелита челюсти принадлежит не сенсибилизации организма, а нейротрофическим расстройствам, возникающим при раздражении нервов. Описанные работы, позднее подтверждённые результатами исследований эндокринной, иммунной и свертывающей систем, служат основными вехами в построении теории патогенеза остеомиелитического процесса и в своей совокупности дают более или менее точную картину его развития.
Ответы на вопросы
Каков прогноз при хроническом течении остеомиелита? Как долго происходит лечение и какова вероятность полного излечения?
Хронический остеомиелит при своевременной диагностике и полноценном лечении имеет благоприятный прогноз для жизни. Что касается вероятности рецидива, длительности лечения и возможности полного избавления от болезни, то здесь все решается индивидуальными особенностями организма, наличием сопутствующей патологии, временем существования патологического очага и объемом повреждения.
Какую группу инвалидности дают при остеомиелите Оллье?
Для присвоения той или иной группы инвалидности должны иметься веские основания, которые определяют специалисты МСЭК. Данный вид заболевания не является прямым показанием для присуждения инвалидности. Важную роль играет объем поражения, частота рецидивов, степень нарушения функции конечности, возможность к самообслуживанию и выполнению трудовых обязанностей по основной профессии.
В 20 лет перенесла острый остеомиелит берцовой кости правой ноги, который перешел в хроническую форму. Остался небольшой шрам на голени, боль беспокоит только при нагрузке. Можно ли планировать беременность и не передастся ли болезнь ребенку?
Перед тем как планировать беременность нужно исключить наличие гнойного очага. Для этого необходимо пройти комплексное обследование с обязательным выполнением рентгенографии. Только устранив все источники хронической инфекции можно решать вопрос о зачатии. Остеомиелит не передается ребенку при беременности, но гнойный очаг может стать причиной внутриутробного инфицирования и развития воспаления в любом органе.
Профилактика остеомиелита
Лечение остеомиелита считается эффективным в том случае, если на протяжении 2-3 лет после выздоровления не возникло его рецидива. Чтобы предупредить такое заболевание, следует:
- вести активный образ жизни;
- своевременно лечить инфекционные очаги (гайморит, кариес);
- укреплять иммунитет;
- сбалансированно питаться, включая в рацион продукты, богатые микроэлементами и витаминами;
- избегать стрессовых ситуаций;
- полноценно высыпаться и отдыхать;
- при огнестрельных ранениях или травмах своевременно обращаться к врачу;
- при появлении симптомов заболевания не откладывать визит к доктору.
Многие больные ошибочно полагают, что остеомиелит – это неопасное заболевание, которое поражает только небольшую часть кости и не оказывает влияния на различные процессы, протекающие в организме. Поэтому безответственно подходят к вопросу лечения. В результате развиваются тяжелые осложнения, а в некоторых случаях наступает летальный исход.
Читайте также: