Фиброзный кортикальный дефект бедренной кости лечение
Фиброзный кортикальный дефект бедренной кости – опухолеподобное поражение, преимущественно солитарное, которое встречается у 30-40% детей в возрасте от 4 до 8 лет и в подавляющем большинстве случаев не требует медицинского вмешательства. Патология развивается и протекает абсолютно бессимптомно и обычно выявляется случайно при проведении рентгенологического обследования костей таза и нижних конечностей. По своим гистологическим показателям фиброзный кортикальный дефект сходен с неоссифицируемой фибромой.
Причины возникновения дефекта
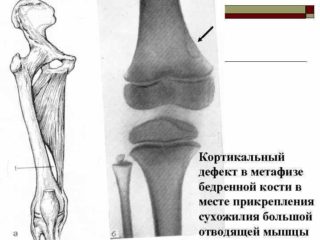
Причины образования патологии на сегодняшний день остаются не до конца изученными. Выявлена некоторая связь с генетически обусловленными системными заболеваниями соединительной ткани, в частности, крупные очаги поражения часто сопутствуют нейрофиброматозу I типа, фиброзной дисплазии, синдрому Яффе-Кампаначчи. Также отдельные исследования выявляют связь развития кортикального фиброзного дефекта с гипофосфатемическим витамин Д-резистентным рахитом.
В большинстве случаев этиология заболевания остается неясной. Патология выявляется случайно при рентгенологическом обследовании. Дефект нельзя отнести к редким: согласно статистике, у 30-40% детей в возрасте от 3 до 10 лет выявляются фиброзные очаги в метафизе и диафизе большеберцовой кости. Мальчики подвержены заболеванию вдвое чаще, чем девочки. У взрослых после закрытия ростковых зон костей фиброзный дефект не развивается. Как правило, к 13-14 годам наблюдается ремиссия патологии, и очаги фиброзной ткани замещаются нормальной костной тканью.
Случаев озлокачествления фиброзных новообразований в медицинской литературе не описано.
Клиническая картина
Фиброзный кортикальный дефект обнаруживается чаще всего в метафизе и диафизе большеберцовых костей, в местах прикрепления активных мышц, и представляет собой опухолеподобное очаговое перерождение тканей. Очаги представлены волокнистой фиброзной тканью с включениями гигантских клеток, а в некоторых случаях – рассеянных в фиброзной ткани веретенообразных и ксантомных клеток: нагруженных холестериновым эфиром макрофагов, перерожденных моноцитов. Также внутри фиброзных очагов могут быть обнаружены лимфоциты и плазменные клетки как следы воспалительной реакции.
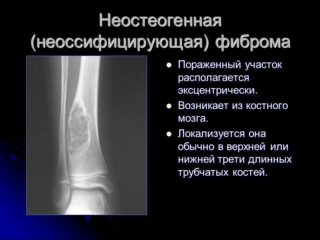
Очаги чаще всего возникают первично на периостальной поверхности, с течением времени распространяются интра- и субкортикально. В редких случаях новообразование заполняет весь поперечник кости. Если очаги имеют склонность к быстрому росту и распространению, заболевание классифицируют как неоссифицирующую фиброму и причисляют к доброкачественным новообразованиям, подлежащим оперативному лечению.
Отмечались ситуации, когда у пациента в кости одной конечности наблюдался фиброзный кортикальный дефект, а в другой – неоссифицирующая фиброма, что позволяет высказать предположение об общей природе их возникновения. При дифференциации фиброзного кортикального дефекта от неоссифицирующей фибромы принимают во внимание степень вовлечения в патологию костномозгового канала: ФКД не затрагивает его, а неоссифицируущая фиброма имеет тенденцию к прорастанию внутрь канала.
В отличие от кортикального дефекта, не выявляемого при прощупывании, фиброма может проявлять себя как припухлость плотной консистенции, неподвижная, не спаянная с кожей, слегка болезненная при пальпации.
При наличии фиброзного дефекта большеберцовой кости и при неоссифицируемой фиброме общее состояние больного остается удовлетворительным. Клинические анализы крови не позволяют выявить никаких характерных особенностей данных состояний.
Стоит отметить, что в медицинских кругах нет единого мнения о дифференциации ФКД и неоссифицирующей фибромы. Ряд специалистов считают их двумя разновидностями течения одной патологии, другие относят фиброму к опухолевым заболеваниям костной ткани, а ФКД не патологией, а дефектом или особенностью развития и роста костной ткани. Существует также мнение, что ФКД и неоссифицирующая фиброма являются разными стадиями течения одного заболевания.
Патология развивается бессимптомно и не сопровождается болевыми ощущениями или нарушениями подвижности конечностей. Однако в случаях масштабного замещения костной ткани фиброзной существенно снижается прочность кости, что может привести к патологическим переломам.
Диагностика кортикального дефекта
На рентгенологическом снимке обнаруживаются светлые очаги с четко очерченными границами склерозированной ткани, также наблюдается вздутие кортикального слоя. В случае неоссифицирующей фибромы в патологический процесс включен костномозговой канал.
Сцинтография при диагностике кортикального дефекта в большинстве случаев оказывается неэффективной и не позволяет выявить патологию. В отдельных случаях наблюдаются очаги умеренного поглощения и умеренной гиперемии. При обнаружении выраженного поглощения и гиперемии можно заподозрить перелом.
Патологию следует дифференцировать от других опухолевых образований костной ткани.
- Доброкачественная фиброзная гистоцитома отличается от фиброзного кортикального дефекта тем, что на рентгенографическом снимке не выявляется. Также фиброзная гистоцитома может вызывать болезненные ощущения.
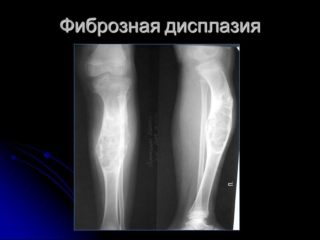
- Фиброзная дисплазия имеет везикулярную форму, развивается от центра кости.
- Периостальный десмоид выявляется в значительно более позднем возрасте – от 12 до 20 лет.
Процесс заживления очагов фиброзной ткани на рентгенографическом снимке следует отличать от процесса злокачественной резорбции тканей.
Лечение патологии
В большинстве случаев при выявлении патологии выбирается выжидательная тактика. Назначаются регулярные обследования для отслеживания динамики роста новообразований. Проведение биопсии при фиброзном кортикальном дефекте не рекомендуется.
В том случае, если очаг занимает более 50% поперечного сечения кости и возникает угроза спонтанного перелома, проводится хирургическая операция. Путём кюретажа (выскабливания) фиброзная ткань удаляется и замещается ауто- или аллотрансплантатом.
Прогноз
В большинстве случаев прогноз заболевания благоприятный даже при отсутствии какого-либо лечения. Фиброзный кортикальный дефект бедренной кости у детей имеет тенденцию к самопроизвольному исчезновению в 100% случаев — очаги замещаются здоровой костной тканью.
В исключительно редких случаях отмечались рецидивы заболевания с повторным формированием новых фиброзных очагов на месте старых.
Неоссифицируемая фиброма также имеет положительный прогноз, как правило, после операции остеокоррекции формирование очагов отмечается в редких случаях. Функция конечности полностью сохраняется, ортопедических нарушений ни у одного из прооперированных пациентов выявлено не было: оси, длина и геометрия костей остаются сохранными.
Доброкачественные новообразования костей — это различные опухолевые или опухолевидные массы, которые практически никогда не метастазируют и поражаю костную ткань, а также хрящи. Некоторые из этих новообразований можно классифицировать как агрессивные, поскольку после резекции они появляются снова.
В процессе диагностики опухоль должна подвергнуться биопсии, чтобы избежать развития рака, если эта опухоль злокачественная.
Виды доброкачественных опухолей костей и суставных хрящей
Остеоидная остеома
Доброкачественная опухоль кости, для которой характерны небольшие болезненные поражения. Основные симптомы остеомы: хромота конечности или пораженного участка и отек.
Места появления: тазовые кости, кости черепа, копчик, крестец, грудина, ключицы, берцовые и бедренные кости. В целом может появиться практически в любой кости в теле человека. Боль острая и глубокая, как правило, больше ощущается в ночное время суток. Очаг опухоли имеет круглую или овальную форму.
Лечение состоит только в удалении пораженного участка кости, причем, тщательном удалении, поскольку риск рецидива довольно большой.
Возникают остеоидные остеомы у детей и молодых людей (с 10 до 20 лет, реже ближе к 30-ти). Кроме радикальной резекции существует более современный метод удаления — тепловая абляция. Заключается она в размещении в поврежденном участке кости электрода, который проводит ток и нагревает опухоль, в результате чего её можно легко удалить. При хирургическом удалении требуется пребывание в стационаре в течение 2-4 дней.
Остеобластома
Встречается гораздо реже, чем остеоидная остеома. Иногда ошибочно диагностируется как злокачественная опухоль из-за активности и агрессивного роста. Встречается в любых костях, в том числе в тазовых, костях черепа, копчике, крестце, грудине, ключицах, но наиболее привычное место образования — это позвоночный столб и длинные и короткие кости нижних и верхних конечностей.
Основные остеобластомы: ограниченность движений, боль, отек, повышенная чувствительность. На обычном рентгеновском снимке хорошо видно такое новообразование. Лечение заключается в выскабливании опухолевой массы с прививкой кости или удалении части кости (в зависимости от места и потенциальной опасности проблемы).
Энхондрома
Доброкачественное поражение суставного хряща. В основном располагается в центральной части коротких, длинных или плоских костей, преимущественно появляется на руках. Может образоваться в любом возрасте. Новообразование бессимптомное, если не повреждено изнутри (обломком кости, сильным давлением, ударом и т.д). Опухоль хорошо видна на рентгеновском снимке. Если больного не беспокоит энхондрома, удалять ее не обязательно. Однако необходимо контролировать её рост или деформацию, а также целостность. При нарушении оболочки энхондрома может начать расти быстрее.
Множественный энхондроматоз
Обычно появляется в раннем возрасте и влечет за собой деформации костей - от умеренных до тяжелых. Один из примеров множественного энхондроматоза: образование крупных костных масс (наростов) на костях верхних конечностей, а также укорочение или искривление рук.
Лечение заключается в исправлении или предотвращении деформации путем шунтирования (установки металлических стержней в длинных костях рук для стабилизации деформированных или треснувших костей). Эти новообразования могут стать злокачественными, но происходит такое в редких случаях. После лечения множественного энхондроматоза пациенты должны наблюдаться и периодически проходить рентгеновское обследование, чтобы установить, не растет ли опухоль снова.
Хондробластома
Очень редкая доброкачественная опухоль. Место появления: плечевая кости (проксимальный отдел), бедренная кость (проксимальный и дистальный отдел), большеберцовая кость. Если заболевание не лечить, рост костей, пораженных опухолью, может быть остановлен, что влечет за собой деформации костей, задержку роста и другие дефекты. Внешне поражение имеет овальную или круглую форму.
Лечение: кюретаж, наложение пластин. Вероятность повторного роста новообразования после удаления составляет 20%.
Хондромиксоидная фиброма
Доброкачественная опухоль, состоящая из волокнистых миксоидных элементов. Возраст появления: между 20 и 30 годами. Самые популярные места появления: голень, дистальный отдел бедренной кости. Внешне представляет собой область, расширяющуюся к внешней границе кости, а внутри имеющую зубчатую структуру.
Лечение: кюретаж с прививкой кости или удаление при доступности. Эти опухоли имеют самый высокий процент рецидива (40%) , и особенно важно следить за состоянием больного в течение первых нескольких лет после операции.
Одиночный костно-хрящевой экзостоз, или остеохондрома
Наиболее распространенная доброкачественная опухоль кости, вызванная генетическим дефектом хряща эмбриона. Появляется на концах костей в любом возрасте. На снимке опухоли выглядят как костные врастания в боковую часть кости, выступающие над суставом. Ткань опухоли по своей структуре очень похожа на нормальную кость, и процесс ее роста практически идентичен. Остеохондрома безболезненна, однако при разрушении или сдавливании нервов и сосудов причиняет боль. Рецидив маловероятен. Наследственная форма множественного костно-хрящевого экзостоза приводит к появлению нескольких остеохондром. Они могут искривить скелет и вызвать проблемы с передвижением. Общие симптомы остеохондром: низкорослость, сгорбленность, деформации коленей и кистей, плохая функция суставов.
Лечение заключается в коррекции уродств в детстве и мониторинге их в зрелом возрасте. Это необходимо для отслеживания статуса опухоли.
Фиброзно-кортикальный дефект и неостеогенная фиброма
Наиболее распространенная доброкачественная опухоль костей у детей. Оба типа расположены в валах длинных костей, особенно дистальной части бедренной кости, проксимальной и дистальной большеберцовой кости, а также в верхних конечностях (плечевой кости, проксимальной трети лучевой и локтевой костей). Большинство из этих опухолей исчезают после подросткового возраста. Они, как правило, не вызывают симптомов, если не нарушены переломом. Фиброзно-кортикальный дефект выражается в небольшом выпячивании боковой части длинной кости. В зрелом возрасте поражение исчезает. Причина их появления не ясна, но вероятно связана с дефектом формирования и роста костной пластины. Спонтанный регресс происходит в зрелом возрасте, но если новообразование необходимо удалить, применяется костная пластика и кюретаж.
Фиброзная дисплазия
Солитарная костная киста
Чаще обнаруживаются у детей. Причина неизвестна, но одним из сопутствующих факторов является аномалия костной пластины. У взрослых место появления костной кисты: пятка, плоские кости. Полость кисты обычно заполнена жидкостью, удаляется она под общим наркозом, после чего проводится инъекционное лечение (три и более укола).
Аневризма костной кисты
Доброкачественное повреждение кости неизвестного происхождения. Место локализации: позвоночник, длинные кости верхних и нижних конечностей. Типичные жалобы: отек и боль, которая, как правило, следует за травмой. На снимке новообразование выпуклое, четко очерченное. Киста обычно состоит из губчатого пространства, заполненного инфильтратом.
Лечение: выскабливание или костная пластика. Частота рецидивов после выскабливания около 30%, и это — одна из причин полного удаления пораженного участка.
Доброкачественные сосудистые опухоли костей (гемангиомы)
Одиночные, но могут затронуть две и более кости. Место локализации: череп, тазовые кости, позвоночный столб. Приводят к литическим дефектам, выглядят как скопление сосудов.
Лечение: резекция или выскабливание (если это возможно).
Гистиоцитоз кости, или эозинофильная гранулема
Симптомы: боль, отек. Появляются обычно у молодых людей и детей. Лечение: инъекции стероидов, лучевая терапия (уменьшение размеров опухоли), костная пластика.
Гигантоклеточная опухоль кости
Основные симптомы: боль, отеки, затрудненное движение, тугоподвижность суставов. Причина появления не установлена. Возраст появления: 20-40 лет. Локализация: вокруг коленей, дистальный отдел бедренной кости, большеберцовая кость, крестец, голень. Темпы роста опухолевых клеток ускоряются во время беременности из-за увеличения уровня гормонов. Может произойти патологический перелом, а также скопление жидкости в суставе. На снимке можно увидеть истончение и расширение поверхности кости, эрозию и возможные перфорации, а также присоединение массы мягких тканей.
Как не позволять негативным событиям влиять на вашу жизнь?
3 предмета, которые защитят вас от коронавируса во время дальних поездок
Причины появления синяков под глазами?
Особенности передвижения на велосипеде в период пандемии коронавируса
Почему на спине появляются прыщи, и когда с этой проблемой стоит обращаться к врачу?
Современная ультразвуковая диагностика и сервисное обеспечение УЗИ аппаратов
Акне: причины и методы лечения
Как повысить давление без лекарств

6 достоинств, которые считаются недостатками

Бандажи и ортезы: их ассортимент и предназначение
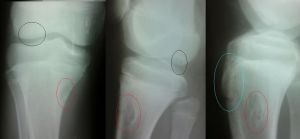
Доброкачественное образование костей и суставных хрящей.
Эпидемиология метафизарного фиброзного дефекта кости
Метафизарный фиброзный дефект кости обнаруживается почти исключительно в метафизах длинных трубчатых костей у детей и подростков при рентгенографии, выполненной часто без всяких предшествующих жалоб по разным поводам (травма или для сравнения при жалобах со стороны противоположного сустава).
Гистология и патогенез метафизарного фиброзного дефекта кости
Метафизарный фиброзный дефект кости (другие названия: фиброзный корковый дефект, неоссифицирующая фиброма, кортикальная лакуна) — явно неопухолевый дефект костной ткани. Такие новообразования встречаются очень часто, могут протекать бессимптомно и бывают случайной находкой при рентгенологическом исследовании. Морфологически эти очаги состоят из волокнистой соединительной ткани с фибробластами и рассеянными гигантскими клетками, в части случаев, особенно при длительно существующих очагах, содержат примесь ксантомных клеток.
Характер метафизарного фиброзного дефекта кости не соответствует представлениям об опухолях и позволяет рассматривать эти находки как очаговую перестройку костной ткани, начинающуюся с резорбции и завершающуюся ее воссозданием. Причина такой перестройки не выяснена. Метафизарный фиброзный дефект кости в 90% случаев возникает в метафизах длинных костей, чаще всего нижних конечностей. Они начинаются на периостальной поверхности и, увеличиваясь в размерах, смещаются интракортикально, а затем субкортикально, сохраняя эксцентрическое положение даже при значительных размерах. Только в более тонких костях (малоберцовой) они могут занимать весь поперечник.
В некоторых случаях очаги с такой гистологической картиной достигают больших размеров, продолжают увеличиваться при динамическом наблюдении. При этом они могут потребовать более активной тактики вплоть до хирургической резекции. Очаги с такими особенностями расценивают как опухоли — неоссифицирующие фибромы.
Противопоставление неоссифицирующих фибром как опухолей типичным МФД как неопухолевым поражениям нельзя считать оправданным, учитывая одинаковую гистологическую картину и тот факт, что во всех таких очагах может восстанавливаться нормальная костная структура.
Озлокачествление метафизарного фиброзного дефекта кости и неоссифицирующих фибром не описано.
Некоторые авторы выделяют фиброзную гистиоцитому, которая гистологически идентична неоссифицирующей фиброме.
Симптомы и лучевая диагностика метафизарного фиброзного дефекта кости
Как правило, МФД бессимптомны, представляют собой случайную рентгенологическую находку и чаще всего заживают без всякого лечения.
Фиброзные ксантомы костей, которые встречаются в несколько более позднем возрасте, чем МФД, вероятнее всего, представляют собой результат ксантоматозной трансформации не подвергшихся заживлению МФД с массивными скоплениями ксантомных пенистых клеток, в цитоплазме которых содержится много липидов.
Неоссифицирующие фибромы могут вызвать стойкую боль и привести к резкому истончению кортикального слоя, угрожая патологическим переломом.
Фиброзная гистиоцитома встречается у пациентов старше 20 лет и обычно сопровождается болью.
Чаще всего на рентгенограммах выявляется четко очерченный овальный или вытянутый в длину субкортикальный дефект костной ткани типичной локализации, с ровными или волнистыми очертаниями и склеротическим ободком. В более крупных очагах прослеживаются элементы ячеисто-трабекулярного рисунка. Изредка отмечается легкое вздутие кортикального слоя. Периостальная реакция отсутствует. Очаги могут появляться в нескольких типичных местах.
В редких случаях описано повторное появление МФД на месте ранее заживших. Более длительно существующие очаги могут отодвигаться в сторону диафиза и частично заполняться склерозированной костной тканью, оставляя после себя на некоторое время эностозы.
Рентгенологическая картина патогномонична. Обнаруженные метафизарные фиброзные дефекты кости подлежат динамическому наблюдению с интервалом не меньше 0,5 года. Хотя дополнительные методы визуализации обычно не требуются, возможно случайное выявление МФД при применении этих методов по другим показаниям. При остеосцинтиграфии может наблюдаться слабое накопление РФП. При МРТ-изображениях чаще всего отмечается сниженный на Т1- и Т2-взвешенном изображениях сигнал в очаге, обусловленный гемосидерином и фиброзной тканью, а отчасти также костеобразованием. Часто обнаруживаются участки жирового сигнала, а также кистозные очаги. Возможно образование вторичной АКК с горизонтальными уровнями. После контрастирования почти в 90% случаев отмечается интенсивное диффузное усиление сигнала, а в остальных случаях — усиление по краям септ.
Рентгенологическая картина в случаях фиброзной гистиоцитомы вариабельна и часто не позволяет отличить эту форму от неоссифицирующей фибромы, особенно при метафизарной локализации, как и от ряда других доброкачественных образований.
Заслуживает упоминания также редко встречающийся синдром Джеффи-Кампанаги — множественные фокальные кортикальные дисплазии (не менее 3) в сочетании с внескелетными изменениями, включая кожные пятна цвета кофе с молоком, умственную отсталость, гипогонадизм, изменения глаз и сердечно-сосудистые мальформации.
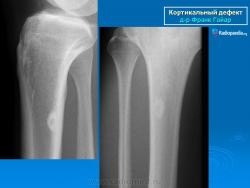
Фиброзный кортикальный дефект (син.: фиброзный кортикальный дефект, кортикальный дефект) и кеоссифицирующая фиброма (син. неостеогенная фиброма) могут быть единичными или множественными и не имеют опухолевой природы. Их сущность заключается в пролиферации фибробластов и гистиоцитов в кортикальном слое кости. Такие поражения соединительной ткани заслуживают внимания в связи с тем, что имеют определенное сходство с опухолью. Излюбленной локализацией для этих заболеваний являются дистальный конец бедренной и большеберцовой кости, а также проксимальный конец большеберцовой кости. Метафизарный фиброзный дефект диаметром 2-5 мм имеется почти у 35 % детей в возрасте 4-8 лет, а затем самопроизвольно исчезает. У некоторых детей и юношей развивается патологический перелом кости или же она удаляется в связи с угрозой перелома. Неоссифицирующая фиброма отличается небольшой болезненностью и представляет собой характерное остеолитическое поражение неправильной формы с четкими контурами и склерозированными краями, которое может быть легко распознано по рентгенологическим данным.
Обе формы следует дифференцировать от доброкачественной фиброзной гистиоцитомы, десмопластической фибромы, фиброзной дисплазии, гигантоклеточной опухоли.

![]()
Там ещё много полезного.
Метафизарный фиброзный дефект кости (МФДК) представляет собой термин, предпочтительно используемый в классификации ВОЗ, поскольку, он является чисто описательным и не отражает какой-либо четкой позиции по все еще остающемуся противоречивым вопросу этио-патогенеза данного процесса. Этим противоречием объясняется наличие различных названий данного вида патологии.
1. Метафизарный фиброзный дефект кости является часто встречающимся опухолеподобным заболеванием скелета у детей. Очаги поражения локализуются в корковом слои метафизов длинных костей, преимущественно в местах прикрепления наиболее активно функционирующих мышц (75% случаев). Пусковым механизмом МФДК является срыв компенсаторных функций костной ткани в местах приложения наибольшего механического воздействия.
2. По течению патологического процесса в клинико-рентгено-морфологической картине МФДК выделяется: метафизарный костный дефект (МКД), отличающийся скудной клинической симптоматикой и тенденцией к самоизлечению и неоссифицирующая фиброма (НФ), характеризующаяся активным ростом, часто значительными размерами, яркой клинической картиной, формированием в очаге поражения в 40% случаев патологических переломов.
3. Рентгенологическая картина при МФДК весьма характерна и почти всегда позволяет поставить правильный диагноз. Краевой дефект костной ткани расположенный эксцентрически в метафизарных отделах трубчатых костей, никогда не переходит через ростковую зону, имеет ровный или полициклический контур в виде тонкой полоски склероза, отделяющий очаг от совершенно неизмененной окружающей кости и при динамическом наблюдении смещающийся в сторону диафиза.
Учитывая характер локализации и распространенность патологического процесса, по данным рентгенологического исследования, мы выделяем субпериостальную и интракортикальную форму МФДК.
При субпериостальной локализации краевой дефект располагается поверхностно, непосредственно под надкостницей, отграничен от смежных отделов метафиза зоной склероза и, будучи, выведенным на контур, представляет из себя узуру, дефект коркового слоя, который как бы изъеден со стороны мягких тканей. Такие поверхностно расположенные дефекты, согласно нашей клинической классификации, мы относим к рентгенологическим проявлениям метафизарного костного дефекта.
При интракортикальной локализации дефект более глубоко внедряется в костную ткань, как правило, занимая более 1/3 поперечника кости, имеет стенку, отделяющую его от окружающих мягких тканей и чаще всего ячеистую структуру. Данные рентгенологические изменения мы классифицировали как проявления неоссифицирующей фибромы.
Последнее время в диагностике МФДК стала применяться компьютерная томография (КТ) и магнитно-резонансная томография (МРТ), которые позволили визуализировать истинные размеры и структуру патологических очагов, а также их топическое взаимоотношения с нормальными структурами пораженного сегмента кости.
5. Дифференциальная диагностика МФДК проводится со следующими заболеваниями: солитарная киста кости, монооссальная форма фиброзной дисплазии, остеофиброзная дисплазия , изолированный абсцесс кости .
7. Лечение больных с МФДК, в зависимости от варианта течения заболевания, проводится по 2 направлениям – консервативное и хирургическое. Пациентам с метафизарными корковыми дефектами показано исключительно консервативное лечение, так как в 100% случаев они регрессируют. Лечение больных с неоссифицирующей фибромой требует дифференцированного подхода, так как динамику развития патологического процесса сложно прогнозировать. Если величина патологического очага превышает 1/3 поперечника кости, т.е. существует угроза патологического перелома, больным показано оперативное лечение – краевая резекция пораженной кости с замещением дефекта аллотрансплантатами. Во всех остальных случаях проводится консервативное лечение.
Метафизарный фиброзный дефект кости по международной гистологической классификации относится к опухолеподобным поражениям кости и является наиболее часто встречающимся опухолеподобным заболеванием скелета у детей.
Классификация ВОЗ 1974г. отдает предпочтение именно этому термину, поскольку он является чисто описательным и не подразумевает какой-либо четкой позиции по все еще остающемуся противоречивым вопросу этио-патогенеза данного процесса. Этим противоречием объясняется наличие различных названий данного вида патологии.
![]()
Метафизарный фиброзный дефект (син.: фиброзный кортикальный дефект, кортикальный дефект) и кеоссифицирующая фиброма (син. неостеогенная фиброма)


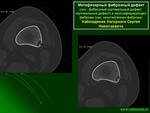



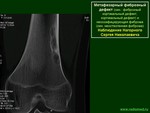


![]()
Неостеогенная фиброма. Phemister D. (1929г.) впервые описал неостеогенную фиброму кости и предположил, что она представляет собой хронический фиброзный остеомиелит [184], а Sontag L. W. и Pyle S. I. (1941г.) впервые дали рентгенологическое описания [218]. Однако наболее четко этот процесс выделили Jaffe H. и Lichtenstein L. (1942г.), назвав ее неостеогенная фиброма кости (НФ) или фиброзный кортикальный дефект (ФКД) [70,]. Jaffe H. различал эти образования по размерам: небольшие (протяженностью до 1,5см) − фиброзный кортикальный дефект, а большие (протяженностью более 1,5см) − неостеогенная фиброма, так как гистологически это идентичные процессы и между ними можно ставить знак равенства [41,89,123,132,154,210,228].
Hatcher C. H. (1945г.), с другой стороны, утверждал, что очаг повреждения представляет собой локальный сбой или нарушение костного роста, создаваемый на эпифизарной пластинке и для ее описания использовал термин − фиброзный метафизарный дефект [112,170]. Hatcher различал несколько вариантов развития очагов поражений:
- Маленькие очаги в метафизах у маленьких детей могут подвергнуться быстрому репаративному окостенению (рис. 2 а).

- Очаги, которые сохраняются дольше и становятся большими, продольным ростом удаляются от эпифизарной части кости и имеют тенденцию провоцировать склероз окружающей кости. Если, как обычно, очаг имеет эксцентричное расположение, трансформация и формирование конца растущей кости приводят к постепенному вытеснению маленького фиброзного дефекта через кору и ее исчезновению под надкостницей (рис. 2б).
- В случаях, когда не произошло раннего заживления очага поражения или его полного вытеснения через кору кости, процесс может занять несколько лет, в течение которых дефект перемещается далеко от эпифиза и его тень становится менее и менее определенной, пока станет неотличимой (рисунок 2в).
Ponseti I. V. и Friedman B. (1949г.) описали интересный случай у мальчика, который сначала прибыл на обследование в возрасте двух лет из-за сколиоза. На рентгенограммах, вблизи проксимального эпифиза, случайно был обнаружен маленький метафизарный дефект. На последующих рентгенограммах, в течение трех лет, дефект постепенно переместился дистально, увеличился и стал неотчетливым, но второй дефект был уже очевиден в той же области метафиза, где начался первый. К девяти годам исчез и второй дефект, но на прежнем месте образовался третий, который в свою очередь исчез к тринадцати годам [82,186].
Jaffe H. (1958г.) описал редкое клиническое наблюдение: у пациента с множественными НФ, местами присутствовали пятно кофе с молоком и в подмышечной области веснушки, однако данные за нейрофиброматоз отсутствовали [113,129]. Campanacci M. (1983г.) описал 10 пациентов с 67 поражениям и диагнозом множественные НФ, которые развивались также как солитарные НФ, и у которых были различные аномалии, не связанные с костной системой, в том числе отмечалось пятнокофе с молоком, впоследствии это сочетание называлось синдром Jaffe - Campanacci [54,56,113,208].
Jaffe H. (1958г.) утверждал, что МКД является локальным нарушением развития, которое иногда может развиться в неостеогенную фиброму, которую он считает доброкачественным новообразованием [100,129]. Волков М.В. (1985г.) писал, что фиброзный ме тафизарный корковый дефект. имеет ту же диспластическую природу и ту же морфологическую картину, что и фиброзная дисплазия, но причислять его к ней нельзя. Более крупные очаги рассматриваются нами как очаговые формы фиброзной дисплазии, так как при них имеются жалобы больных, выбухание надкостницы и могут быть патологические переломы. Если очаги начинают самостоятельно увеличиваться и располагаются в центральной части кости, то нужно думать о возможной неостеогенной фиброме, являющейся двойником метафизарного коркового дефекта. Необходимо. относить метафизарные дефекты к вариантам формирования костной ткани в период роста [9]. По мнению Schajowicz F. (1995г.), гиперпластический неопухолевый процесс имеет гистиоцитарное происхождение - фиброзная ксантома или гистиоцитарная ксантогранулема; такие же гистологические структуры встречаются в синовиальной оболочке и особенно характерны для пигментного ворсинчатого узлового синовита [53,163,204].
По мнению ряда авторов, эти два процесса относятся к доброкачественной фиброзной гистиоцитоме или гистиоцитарной ксантогранулеме, поскольку их ткань богата фибробластами и гистиоцитами, образующими характерный для доброкачественных фиброзных гистиоцитом рисунок муара [11,35,106,123,221]. Переломы через НФ могут изменить гистологическую картину. В этих случаях в результате перелома видно присутствие кровяных отложений, и ново-формированная кость [48,142,161,215].
Некоторые авторы считают их одним процессом, другие - двумя, часть специалистов не высказываются категорично. Это один или два доброкачественных процесса, о происхождении и сущности которых в течение более 70 лет идут дебаты.
Что касается НФ, то тут к каждому случаю надо подходить индивидуально, учитывая местоположение, размеры, вероятность перелома, болевую симптоматику. По нашим данным, которые совпадают с большинством современных исследований, результаты оперативного и консервативного лечения примерно одинаковы, а если учитывать особенности детского возраста к ранней остеоинтеграции и склонность НФ после переломов к самозакрытию, то чаша весов склоняется в пользу консервативного лечения и динамического рентгенологического контроля.
![]()
Метафизарный фиброзный дефект

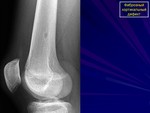


![]()
ФИБРОЗНЫЙ КОРТИКАЛЬНЫЙ ДЕФЕКТ И НЕОССИФИЦИРУЕМАЯ ФИБРОМА
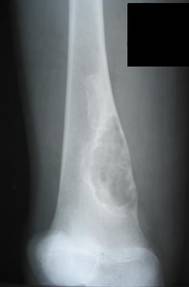
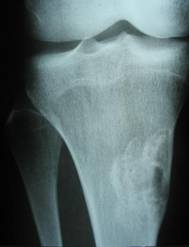
Фиброзный кортикальный дефект и неоссифицируемая фиброма — опухолеподобные поражения, гистологически идентичные, с некоторыми различными характеристиками. Фиброзный кортикальный дефект — асимптоматичный, обычно солитарный дефект, преимущественно диафиза длинных костей, встречается у 30–40% всех детей в возрасте от 4 до 8 лет и редко требует оперативного лечения. Появляясь в метафизах длинных костей (чаще нижний конец бедренной, верхний или нижний конец большеберцовой костей), по мере роста скелета очаг всё более удаляется от эпифизарной хрящевой пластинки в сторону диафиза. Этиология не известна. Неоссифицируемая фиброма – также обычно случайно обнаруживаемый солитарный дефект (бывают и множественные поражения), составляет около 2% всех первичных опухолей кости, подверженных биопсии. В отличие от фиброзного кортикального дефекта наиболее часто локализуется в метафизах, в 80% случаев выявляется у больных моложе 20 лет и редко у лиц старше 45 лет, чаще поражаются лица мужского пола (соотношение мужского и женского пола — 1,4 : 1). Очаг иногда прогрессивно увеличивается, вызывая боль или патологический перелом. 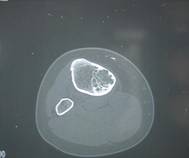
Клиническая картина. Часто протекает бессимптомно.
Рентгенологически очаг просветления с чёткими склерозированными границами; вздутие кортикального слоя.
Макроскопически очаг неоссифицируемой фибромы продолговатой формы, локализуется эксцентрично в костномозговом канале и прилежащей кортикальной кости метафизов или метадиафизов, окружён краем реактивной кости.
Лечение. Хирургическому удалению путём кюретажа подлежат патологические очаги, размер которых превышает50% диаметра кости и которые могут быть причиной перелома кости.
Исход благоприятный; большинство повреждений подвержено спонтанному заживлению.
![]()
С.Т.Зацепин
Костная патология взрослых
Читайте также:


