Что такое децентрация бедренных костей в вертлужных впадинах

Ультразвуковое обследование тазобедренных суставов получило широкое распространение во многих странах. Метод и классификация типов строения тазобедренных суставов впервые разработаны австрийским ортопедом Рейнхардом Графом (Graf R.). И если ранее достаточным было подтверждение наличия или отсутствия вывиха бедра, то в наше время требования к диагностике намного повысились.
При современном развитии диагностической аппаратуры УЗИ тазобедренных суставов представляется выгодной альтернативой рентгеновской диагностике у новорожденных, так как позволяет оценить хрящевые структуры, которыми преимущественно представлен сустав ребенка первых месяцев жизни, а также мышечные и соединительнотканные компоненты, избегая при этом неоправданной лучевой нагрузки.
Помимо указанных очевидных преимуществ, ультразвуковое исследование позволяет проводить функциональные пробы в режиме реального времени (приведение бедра к животу с одновременной ротацией кнутри, пробы по методике Barlow, Ortolani), проводить динамическое наблюдение в ходе лечения. При хорошей организации обследования и достаточной подготовленности персонала на сонографирование одного сустава уходит не более 1 минуты.
Врожденный вывих бедра занимает 1–ое место среди причин детской инвалидности в структуре ортопедической патологии.
Наиболее оптимальный срок для проведения скринингового исследования - 4-6 недель жизни. В этом возрасте тазобедренный сустав уже, в основном, сформирован, а выявляемые в этот период патологические изменения в суставах наиболее хорошо поддаются ортопедической коррекции, так как формирование диспластичного сустава еще не завершено (как показывает практика - дисплазия тазобедренного сустава в большинстве случаев, сопровождается задержкой развития ядер окостенения). Не последнюю роль играет то, что чем меньше возраст ребенка, тем меньше срок ортопедического лечения и тем меньше беспокойства доставляет вынужденное ограничение движений самому ребенку.
Показания к проведению исследования.
Осложнения беременности:
тазовое и ягодичное предлежание плода
многоплодная беременность
маловодие и длительный безводный период
У девочек врожденный вывих бедра встречается в 5 раз чаще, чем у мальчиков. Формирование вывиха бедра происходит в последние месяцы внутриутробной жизни под влиянием неблагоприятных факторов. Из внешних факторов следует указать на тесное положение плода в матке, что бывает при маловодии, крупном плоде, чаще у первородящих и при ягодичном предлежании.

Клиническая нестабильность сустава:
ограничение отведения бедра
асимметрия ягодичных складок
симптомы симптомы "щелчка" и "соскальзывания"
высокий мышечный тонус в нижних конечностях
укорочение конечности
При обследовании семей, в которых рождаются дети с врожденным вывихом бедра у родителей, братьев и сестер выявляется ортопедическая патология: чрезмерная подвижность в суставах верхних и нижних конечностей, искривление позвоночника, частые растяжения связок голеностопного сустава, уплощение сводов стоп. Все это говорит о наследовании слабости связочно-мышечного аппарата.
Основополагающим пунктом в методике Графа является изучение тазобедренного сустава точно в средней его части. Ультразвуковое исследование тазобедренных суставов проводится линейным датчиком 5,0 или 7,5 МГц. Ребенок укладывается на бок, нога согнута под углом 20-30 градусов в тазобедренном суставе, что позволяет получить лучший косой срез. Изображение сустава необходимо получить как можно ближе к средней линии сустава. Датчик устанавливается в проекции большого вертела.
Тазобедренный сустав образован вертлужной впадиной и головкой бедренной кости. По окружности вертлужной впадины (образована подвздошной, седалищной и лонной костями, соединенными между собой у-образным хрящом) прикрепляется суставная губа, которую зачастую именуют лимбусом. Хрящевая часть головки бедра слабо отражает ультразвуковые волны, обеспечивая окно для исследования вертлужной впадины.
Вертлужная впадина состоит из неоссифицированного хряща, который визуализируется в виде зоны пониженной эхогенности, ограниченной краями подвздошной и седалищной костей.
Пунктами координат для проводимых измерений являются:
Нижний край подвздошной кости в вертлужной впадине.
Нижний край подвздошной кости — первая и наиболее важная координата измерений. Он может отсутствовать лишь на сонограммах с децентрироваными суставами, когда датчик в поисках сместившейся головки бедренной кости покидает среднюю часть вертлужной впадины. При обследовании децентрированных суставов принципиально важны не измерения углов, а направление смещения хрящевой части.
Ость подвздошной кости в средней части вертлужной впадины.
Вторая по важности координата измерений это ость подвздошной кости в средней части вертлужной впадины. На сонограмме подвздошная кость имеет четкий параллельный краю датчика контур на протяжении по меньшей мере 1 см перед суставной щелью.
Костный эркер — место перехода костной крыши в крыло подвздошной кости.
Суставная губа - состоит из гиалинового хряща пониженной эхоплотности и небольшого количества фибринознохрящевой ткани более высокой эхогенности.
Изображение срединного среза головки бедра , имеющей форму шаровидного образования пониженной эхогенности.
В возрасте 4 - 6 недель формируются ядра окостенения головок бедренных костей . Как правило, центр оссификации формируется центрально, однако возможно его смещение латерально или медиально от центра головки. Помимо того, процесс оссификации головок может быть асимметричным. В отличие от рентгенснимков ядро бедренной кости на сонограмме не имеет диагностической ценности, так как оно располагается часто вне центра головки.
Если хотя бы одна из названных структур искажена или отсутствует, то диагностика становится невозможной, т.к. изучаемые костные структуры в вентральной части вертлужной впадины развиты слабее, а в дорзальной они более массивны. По мере роста ребенка костные края вертлужной впадины и проксимальная часть бедра препятствуют проникновению ультразвука и визуализируются как структуры высокой эхогенности.
Иногда в полости сустава обнаруживается воздух в виде непостоянных пятен высокой эхогенности, исчезающих при движении конечности, что расценивается как нормальное явление.

Оценка строения сустава производится на основе определения:
Коэффициента костного покрытия головки бедренной кости (ККП). В норме составляет 1/2 и более.
Коэффициента хрящевого покрытия головки бедренной кости (КХП). Определяет степень покрытия головки хрящом. В норме составляет 2/3, иными словами, лимбус перекрывает ядро окостенения (среднюю треть головки) полностью или до половины.
Базовой линии , которая проходит по наружному краю подвздошной кости (в норме пересекает головку бедра в средней трети, часто через изображение ядра окостенения головки бедренной кости).
Ацетабулярной(костной крыши) линии , которая проходит от нижней точки костной части крыши вертлужной впадины (от изображения у-образного хряща) к ее верхнему костному краю (выступу), при пересечении с базовой линией она образует угол альфа, характеризующий степень развития костной крыши.
Инклинационной(хрящевой крыши) линии - проходит от костного выступа по основанию хрящевой части крыши вертлужной впадины - через медиальные отделы лимбуса, образующая угол бета, который характеризует развитие хрящевой крыши.
Конвекситальной линии , которая проецируется на наружные отделы костной части крыши вертлужной впадины.
По методике Graf на изображении проводится построение углов.
Угол Альфа , образованный линиями 1 и 2, характеризует степень развития вертлужной впадины (костной части крыши) и в норме составляет более 60 градусов.
Угол Бета , служит для оценки степени смещения лимбуса в случаях децентрации головки бедренной кости (для оценки хрящевой части крыши вертлужной впадины). В норме угол не превышает 55 градусов.
Угол Гамма , образованный линиями 1 и 4, служит оценкой смещения лимбуса в случаях децентрации головки бедренной кости и в норме составляет более 78 градусов.
Сустав с такими угловыми показателями и значениями коэффициентов считается зрелым и характеризуется как сустав типа 1а.
Ультразвуковые типы тазобедренных суставов.
Тип 1а сформированный (зрелый) тазобедренный сустав характеризуется наличием заостренного костного выступа, при типе 1б-костный выступ сглажен.
Тип 2 определяется как несформированный (незрелый) тазобедренный сустав. Головка сустава центрирована, костный выступ округлый, костная часть крыши поката, хрящевая часть крыши широкая. Угол Альфа составляет 50-59 градусов, угол Бета составляет 56-77 градусов. ККП и КХП 1/2.
У недоношенных детей и детей до 3-х месяцев такой сустав можно считать физиологически незрелым, диспластичным - тип 2а, что требует динамического наблюдения.
После 3-х месяцев жизни подобная ультразвуковая картина расценивается как тип 2б и такие дети нуждаются в соответствующих лечебных мероприятиях.
Тип 2с, так называемый предподвывих, когда головка сустава центрирована, но хрящевая часть недостаточно покрывает ее, костная часть крыши закруглена. Угол Альфа составляет 43-49 градусов, угол Бета > 77 градусов. При проведении функциональных проб выявляется преходящая децентрация головки бедренной кости в пределах вертлужной впадины. Возможно выявление децентрации с изменением угловых показателей при изменении положения обследуемого на спине/на боку. ККП и КХП составляют 1/3.
Тип 3 - подвывих, характеризуется эксцентрично расположенной головкой сустава, хрящевая часть крыши не определяется. Угол Альфа составляет менее 43 градусов, угол Бета - более 77 градусов, костная часть крыши вертлужной впадины уплощена, у детей старше 3-х месяцев длительное давление головки на хрящевые структуры впадины вызывает дегенаративные процессы в тканях и при ультразвуковом исследовании отмечается усиление эхогенности в области ее хрящевой части. ККП, КХП составляют менее 1/4
При вывихе - тип 4 - головка сустава располагается вне полости сустава, децентрация ее происходит чаще латерально. Отмечается симптом "пустой" ацетабулярной впадины. Костная часть крыши вертлужной впадины резко уплощена, лимбус, как правило, не визуализируется.
Типы тазобедренных суставов (R.Graf)
Форма Возраст угол в градусах угол в градусах
Норма (I тип) любой больше 60 меньше 55
Транзиторная (II А тип) до 3 мес 50–59 56–77
Дисплазия Легкой степени (II B) 3 мес и больше 50–59 56–77
Тяжелая стабильная (II С) любой 43–49 меньше 77
Тяжелая нестабильная (II Д) любой 43–49 больше 77
Подвывих
С сохранением структуры гиалинового хряща(III A тип)
С сохранением структуры гиалинового хряща(III A тип)
Вывих (IV тип)

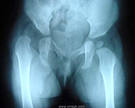
Моей дочери 1год и 2 мес.Недавно сделали рентген,в заключении рентгенолог написала: Имеется легкая децентрация левой бедренной кости.Вертуложные впадины сформированы правильно.Мы консультровались у ТРЕХ ортопедов,по заключению 1го и 3го имеется дисплазия 1ст.(предвывих левого бедра).Назначено ношение подушки Фрейка(в этом возрасте очень сложно)По заключению 2го ортопеда ребенок вообще здоров!Прошу вас рассмотреть наш снимок,и помочь нам разобраться в ситуации.Благодарю,С Уважением !
Действительно есть дисплазия, на снимках нарисована линия полукругом, слева она разрывается – это признак. А вот метод лечения абсолютно не реальный, ни один ребенок не сможет ее носить в таком возрасте, более того, она не решит проблему. Запишитесь на очную консультацию, предварительно посмотрите Видеоматериалы Игнатьева Г.В. С Уважением.

Самые актуальные темы:
- Болит нога
- Симптомы шейного остеохондроза
- Вправление позвонков
- Межпозвоночная грыжа диска с3 с4
- Радикулит Пояснично-Крестцовый
Здравствуйте! Т. К. Не получилось вставить 2фото, приходится дублировать сообщение! Дочери 9 месяцев, обратились к ортопеду с проблемой по поводу косолапив при хождении, сделали рентген! Что можно сказать по описанию рентгена? Какие мероприятия нужно предпринимать при таком диагнозе?

Здравствуйте! Моей дочери 9 месяцев! С 8 ми месяцев стала подниматься и ходить у опоры, когда её провела за ручки увидела что она сильно косолапит, водить за руки перестала! Обратились к ортопеду, назначила рентген! Сделали, вот его описание и сам рентген! Ортопед ушёл на больничный, что можете сказать по снимку и заключению?

Здравствуйте помогите советом.Для начала отправляю описание рентгновского снимка.Соотношение костей в суставах не нарушено.Суставообразующие поверхности четкие,ровные.Головки бедренных костей не определяются,проекционно справа находится в пределах вертлужной впадины,слева латеропозиция.Контуры вертлужных впадин скошены,с четкими не ровными контурами.Зоны роста не уплотнены.Линии Шентона справа не нарушена,слева нарушена.Ацетабулярные углы справа 32гр.,слева 41гр.,рентгенсуставные щели неравномерные,слева шире.Костно-трабекулярная структура дифференцируется.Расширена седалищно-вертельная щель справа,слева.Ступенькообразная деформация седалищно-вертельной линии справа,слева.Диагноз:Вывих головки бедра слева,подвывих головки бедра справа.Назначили ношения подушки Фрейка 3 месяца.Подскажите насколько у нас всё серьезно?Врачи осматривают всех детей конвейером,нет индивидуального подхода.Можно ли вывих лечить мануальной терапией?И почему в грудном возрасте нельзя вправлять вывих?Помогите,не оставьте без ответа.Никакого покоя нет,зная что ребенок может в будущем хромать.Заранее благодарна.
Здравствуйте! У Вас крайняя степень дисплазии, вывих. Это довольно серьезно, чревато последствиями, более того – такая проблема не идет сама, следует искать и другие нарушения. Мануальной терапией проблема не лечится. Игнатьев Г.В. использует свой метод лечения, устраняя причину. Вывих в вашем случае ненужно вправлять, так как там просто отсутствует сустав, нужно искать причину почему он не формируется, что приводит к постоянному вывиху. Все ортопедические приспособления не лечат сустав, а фиксируют чтобы он не двигался в таком состоянии. С Уважением!
Нарушение биомеханики тазобедренного сустава в результате дисплазии может привести к тяжелым нарушениям функции нижних конечностей, к инвалидизации, как непосредственно с первых шагов ребенка, так и во взрослой жизни.
Важно своевременно выявить самые ранние признаки заболевания, важно вовремя начать лечение, важно проявить понимание, терпение и последовательность при выполнении рекомендаций врача.
Дисплазия тазобедренных суставов распространена практически во всех странах (2-3%), однако имеются существенные расово-этнические особенности ее распространения. Например, частота врожденного недоразвития тазобедренных суставов у новорожденных детей в скандинавских странах достигает 4-5%, в Германии – 2-6%, в США она выше среди белого населения, чем у афроамериканцев, и составляет 1-2%, среди американских индейцев вывих бедра встречается у 25-50 на 1000, тогда как врожденный вывих бедра почти не встречается у южноамериканских индейцев, у южных китайцев и негров.
Замечена связь заболеваемости с экологическим неблагополучием. Заболеваемость в РФ составляет примерно 2-3%, а в экологически неблагоприятных регионах до 12%.
Отмечена прямая связь повышенной заболеваемости и традиции тугого пеленания выпрямленных ножек младенца. У народов, живущих в тропиках, где новорожденных не пеленают, не ограничивают свободу их движения, носят их на спине (при этом ноги ребенка находятся в состоянии сгибания и отведения), заболеваемость ниже.
Например, в Японии в рамках национального проекта в 1975 году была изменена национальная традиция тугого пеленания выпрямленных ножек младенцев. Результат: снижение врожденного вывиха бедра с 1.1-3.5 до 0.2%.
Вероятно, имеется связь заболеваемости с социально-экономическим состоянием общества. Так, например, в Украине (2002) врожденная дисплазия, подвывих и вывих бедра встречаются от 50 до 200 случаев на 1000 новорожденных, то есть существенно выше чем на той же территории в советский период.
Чаще эта патология встречается у девочек (80% выявленных случаев), семейные случаи заболевания составляют примерно треть. Дисплазия тазобедренного сустава в 10 раз чаще встречается у тех детей, родители которых имели признаки врожденного вывиха бедра. Врожденный вывих бедра выявляется в 10 раз чаще у родившихся при тазовом предлежании плода, чаще при первых родах. Часто дисплазия выявляется при медикаментозной коррекции беременности, при беременности, осложненной токсиккозом. Чаще поражается левый тазобедренный сустав (60%), реже — правый (20%) или оба (20%).
Анатомия и биомеханика
Для правильного развития тазобедренного сустава большое значение имеет полноценное формирование вертлужной впадины и проксимального отдела бедренной кости, своевременное замещение хрящевой структуры костной тканью, а также функциональное состояние мышц тазобедренного сустава.
 |  |
| Рис. 1 | Рис. 2 |
На рис. 1 изображена схема тазобедренного сустава, где цифрой 3 обозначена вертлужная впадина, 2 — головка бедренной кости, 1 — подвздошная кость, 5 — лонная кость, 6 — большой вертел бедренной кости, 7 — диафиз бедренной кости. У новорожденного часть кости представлена хрящом, который в процессе роста ребенка постепенно замещается костной тканью.
На рис. 2 зеленым цветом показана хрящевая часть тазобедренного сустава у новорожденного. Рассмотрим формирование тазобедренного сустава в процессе онтогенеза. На рис. 3 для примера показаны 4 рентгенограммы тазобедренного сустава: новорожденного, ребенка в возрасте 1 года, 5 лет и взрослого человека.
 |  |
| Рис. 3 | Рис. 4 |
В грудном возрасте мы видим, что часть костей, образующих сустав, представлена хрящом, он не виден на рентгеновском снимке. С 4-6 месячного возраста видны ядра оссификации (окостенения). В детском возрасте кость активно растет в длину и толщину за счет хрящевых ростковых зон. У взрослого человека гиалиновый хрящ полностью замещается костной тканью, костный рост останавливается.
Вертлужная впадина — место расположения головки бедренной кости, как показано на рис. 4, образована тремя костями таза (верхняя часть — подвздошной, передняя — лонной и нижнезадняя — седалищной). Между этими костями расположен так называемый Y-образный хрящ — важный рентгенологический признак.
 | |
 | |
| Рис. 5 | Рис. 6 |
 Рис. 7 |
 Рис. 8 |
Развитие тазобедренного сустава происходит в процессе тесного взаимодействия головки бедра и вертлужной впадины. Распределение нагрузки на костные структуры определяет ускорение или замедление костеобразования, определяет в конечном результате форму и головки бедра и вертлужной впадины, а также геометрию сустава в целом.
 Рис. 9 |
 Рис. 10 |
Дисплазия тазобедренного сустава может проявляться не только в виде нарушения вертлужной впадины (ацетабулярная дисплазия), но и неправильным развитием проксимального отдела бедренной кости. Форма проксимального отдела бедренной кости чаще всего описывается шеечно-диафизарным углом (ШДУ), который образован срединной линием диафиза и линией, проведенной через центры головки и шейки бедренной кости (см. рис. 9). Эти измерения проводят на фронтальной рентгенограмме.
В зависимости от величины этого угла, в зависимости от того насколько он соответствует возрастной норме, различают нормальную форму проксимального отдела бедренной кости, дисплазию с увеличением этого угла — coxa valga, дисплазию с уменьшением этого угла — coxa vara.
Очень важно соотношение между вертлужной впадиной и головкой бедренной кости. Для оценки геометрии тазобедренного сустава применят много методов, один из них показан на рис. 10. Важным показателем является центрация головки бедра и вертлужной впадины. Если провести линию через края вертлужной впадины (АВ) и линию через середину головки и шейки бедра (CF), то линия СF должна проходить через середину (точка О) линии АВ. Причем угол, образованный этими линиями, должен приближаться к прямому. В этом заключается большой биомеханический смысл: равномерная нагрузка на головку и вертлужную впадину и нормальное развитие этих структур. Угол центрации тесно связан с формой шеечно-диафизарного отдела.
В нижней части рисунка показаны некоторые формы дисплазии тазобедренного сустава, связанные с нарушением шеечно-диафизарного угла и угла наклона в вертлужной падины. Рисунок А - норма. Линия наклона вертлужной впадины и срединная линия головки и шейки составляют прямой угол, ШДУ и угол наклона вертлужной впадины не изменены. Рисунок Б — варус проксимального отдела бедра с нарушением центрации. Рисунок В показывает форму дисплазии с увеличением ШДУ при нормальном угле наклона вертлужной впадины. Рисунок Г — дисплазия, при которой сочетается и избыточный ШДУ и избыточный угол наклона вертлужной впадины.
 Рис. 11 |
 Рис. 12 |
 Рис. 13 |
 Рис. 14 |
Форма, взаимоотношение и размеры структур тазобедренного сустава существенно изменяются при дисплазии. На рис. 14 показана компьютерная модель тазобедренных суставов (правый сустав нормальный, левый — подвывих бедра на фоне дисплазии). Мы видим более вертикально расположенную, уплощенную вертлужную впадину, более развернутую вперед головку бедра, то есть увеличенный угол антеторсии, больший шеечно-диафизарный угол. Такой сустав отстает в развитии, что хорошо видно на рентгеновском снимке (рис. 15) — задержка оссификации головки бедренной кости.
 Рис. 15 |
 Рис. 16 |
Что такое дисплазия тазобедренных суставов

В Международной классификации болезней она относится к рубрике деформации костно-мышечной системы (пороки развития), считается суставным недугом. Это современное название заболевания, которое ранее называлось по-простому – неполноценность сустава. Согласно медицинской терминологии, дисплазия – понятие собирательное, представляет собой трансформацию тканей, клеток, органов или частей тела в аномальное состояние. В данном случае, как следует из самого названия (сокращенно это ДТБС), речь идет о нарушении развития тазобедренного костного сочленения.
Дисплазия ног встречается довольно часто, из периферических суставов изменениям более всего подвержены коленный и тазобедренный суставы. Термин дисплазия обозначает врожденную патологию, т.е. это дисфункция развития. Тазобедренная дисплазия – состояние, отмеченное аномальным формированием и созреванием элементов суставов таза. Такими элементами могут быть суставная капсула, полость, эпифизы, связки, мениски, хрящевая пластинка, нервы, окружающие мягкие ткани.
Врожденная дисплазия возникает как результат задержки или неправильного формирования структур в предродовой период (в поздние стадии эмбрионального развития) и/или относящийся ко времени непосредственно после появления ребенка на свет. Дисплазия тазобедренных суставов у взрослого – явление достаточно редкое, в большинстве случаев является следствием не до конца вылеченной врожденной детской болезни.
Как проявляется тазобедренная дисплазия

Чтобы понять, что такое ДТС, необходимо изучить описание болезни, перечень симптомов, ее вариации и стадии. По сути, дисплазия не является болезнью, так называют патологические изменения в строении тазобедренного сустава, анатомия которого в норме гарантирует мобильность, обеспечивая движение во всех плоскостях.
Диспластический тип развития тазобедренных суставов – крайняя граница нормы. В ходе него происходит изменение анатомического, гистологического состояния сустава, нарушается функциональность конечности. У новорожденных с подобными отклонениями могут наблюдаться разные стадии развития патологического процесса и соответственно степень выраженности ограничения возможностей организма.
Тяжелой формой принято считать состояние, характеризующееся несоответствием размеров головки бедренного сочленения и вертлужной впадины – составной части массивной тазовой кости. При утрате контакта бедро смещается, когда головка полностью выходит за пределы чашеобразного углубления возникает вывих бедра.
Различают одностороннюю и двухстороннюю дисплазию (патология справа и слева). Замечено, что чаще страдает левый сустав, это объясняется особенностью внутриутробного положения плода, при котором левая ножка ребенка сжата сильнее. Правосторонние процессы и двухсторонняя дисплазия регистрируются реже.
Виды и стадии дисплазии тазобедренных суставов у детей
Так как же разобраться, что это такое – дисплазия суставов у детей. Классическая медицина разработала критерии, позволяющие классифицировать болезнь, оценить тяжесть состояния пациента, последствия нарушений.
Дисплазия нижних конечностей представлена несколькими формами. В зависимости от характера и глубины патологического изменения, выделяют следующие степени патологии:
-
физиологическая незрелость (недоразвитие или отставание) – при осмотре конечности структурные дефекты не обнаруживаются, поверхности сопоставлены правильно. Это наиболее легкая форма, начальная. Такое пограничное состояние собственно и есть дисплазия. Дисплазия 1 степени специального лечения не требует, при выполнении несложных лечебно-профилактических мероприятий созревание сустава ускорится, он нормально разовьется; предвывих – смещения бедренной кости не наблюдается или есть, но незначительное, сохраняется нормальное прилегание концов сустава. Это легкая степень тяжести, к потере двигательной активности или другим сильным нарушениям не приводит. Такая форма также выявляется на здоровой ноге у подростков и взрослых с односторонним вывихом; подвывих – неполный вывих, т.е. суставные поверхности частично соприкасаются, их соотношение нарушено. Это среднетяжелая дисплазия (2 степени) – при ходьбе или других активных движениях головка бедра смещается со своего естественного местоположения, связки бедра растягиваются, утрачивая свойственную им напряженность и эластичность. Чтобы избежать деформации, сильных болей, развития артроза, неизбежной трансформации в вывих головки бедренной кости, потребуется активное безотлагательное лечение; истинный вывих (дисплазия) бедра – крайняя степень. Приводит к возникновению контрактуры, деформации сочленения и мягких тканей, хромоте, приступам боли, развитию диспластического коксартроза, инвалидизации.
По структурно-анатомическому уровню поражения различают:
- Дисплазия вертлужной впадины (ацетабулярная) – обнаруживается недоразвитие основных крупных элементов: уменьшение и уплощение суставной ямки, неполноценность костного края, укорочение хрящевой губы, окружающей впадину. Лимбус тазобедренного сустава деградирует, перестает поддерживать головку и препятствовать ее выдвижению. Гипоплазия вертлужных впадин говорит о полной деформации и перекосе крыши впадины, о неспособности обеспечивать опорную и двигательную функцию.
- Дисплазия бедренной кости (эпифизарная) – наблюдается неправильное развитие костяных эпифизов, их уплотнение. Затрагивается проксимальный бедренный отдел. В результате меняется шеечно-диафизарный угол, угол наклона впадины. Нарушение биомеханики сустава ведет к точечному окостенению хрящевых тканей, ТБС (иначе тугоподвижность тазобедренных суставов).
- Ротационная дисплазия – возникают анатомические дефекты, нарушается геометрия кости. Уменьшения угла антеторсии до физиологических показателей не происходит (в норме в процессе освоения прямохождения он должен уменьшиться), головка бедра отклоняется от срединной плоскости вперед. Внутренняя ротация бедер обуславливает характерную походку носками внутрь.
Причины возникновения дисплазии

От чего она бывает?
По мнению педиатров и ортопедов спровоцировать нарушение может:
-
плохая экология; поздние роды (беременность после 35 лет), избыточный вес, перенесенные инфекции, тяжелый токсикоз, прием медикаментозных препаратов, гормональный сбой; тазовое предлежание, обвитие плода пуповиной, преждевременные роды; вес младенца при родах более 4 кг; традиция тугого пеленания ножек малыша; наследственная предрасположенность; гендерная составляющая – в 80% случаев диагностируется у девочек.
У взрослого человека помимо врожденной детской аномалии причиной ДТБС может послужить травма таза или бедренных костей, приобретенные пороки развития позвоночного столба или спинного мозга.
Признаки и диагностика
Существует несколько способов, как определить дисплазию. В основе заболевания лежат диспластические изменения, поэтому выявить симптоматику самостоятельно родителю вряд ли удастся. Внешний осмотр малыша должен проводить опытный диагност, но есть ряд настораживающих симптомов, позволяющих заподозрить нарушение. Обязательные условия: создание спокойной обстановки, ребенок умиротворен, сыт, ему тепло, мышцы тела максимально расслаблены.
На что следует обращать внимание:
В качестве аппаратных методов применяется рентгенодиагностика (после 3-х мес.), ультрасонография (безопасно для любого возраста) – это диагностический стандарт обследования. Дополнительными служат – КТ, МРТ. Эти процедуры проводятся, когда решается вопрос о целесообразности хирургического лечения.
Как вылечить дисплазию тазобедренных суставов
Врачебное заключение о сущности состояния маленького пациента необходимо, чтобы в дальнейшем наблюдать ребенка, провести тщательное обследование с целью уточнения и установления окончательного диагноза. Такой подход позволяет вовремя назначить профилактические меры, максимально быстро начать ортопедическое лечение. Оно базируется на применении специальных приспособлений, обеспечивающих длительное удерживание конечностей в положении разведения и сгибания.

Также важно совершать активные движения в суставе в пределах физиологических возможностей. Для достижения этих целей подойдут:
-
штаны Беккера – напоминают детские трусики, у которых в районе ластовицы встроена гибкая жесткая прокладка, не позволяющая сводить ноги; обычные пеленки в количестве 3 шт.: две прокладываются между ног, придавая им нужное положение, третья – фиксирующая; стремена Павлика – легкое, сшитое из мягкой ткани ортопедическое приспособление. Включает грудной бандаж, вожжи, фиксирующиеся на плечах ремешки, отводящие ремешки с эластичной петлей, пришитой к краю (располагаются сзади), сгибающие ремешки (спереди), маленькие бандажи для голеностопа; подушка (перинка) Фрейка – мягкое изделие, внешне похоже на валик. Такой фиксатор размещается между ножек и крепится ремнями по типу подтяжек; детские рюкзаки, сумки-кенгуру, переноски, в которых свободу ног ничто не ограничивает.
Чтобы укрепить мышцы, стимулировать двигательные навыки, противодействовать застойным явлениям, повысить уровень здоровья, больному показаны ЛФК, массаж.
Противопоказания при дисплазии:
-
малый вес ребенка; воспалительные процессы; лихорадка; болезни нервной системы; грыжи; дисфункция печени, почек, крови; внутриутробные аномалии развития сердца; гнойные заболевания мягких тканей, болезни кожи; диатез, острый гепатит.
Если консервативные методы не помогают, приходится прибегать к хирургическому лечению. В отношении детей до 5 лет практикуют еще бескровное (закрытое) вправление, позже только открытые способы. Предложено большое разнообразие оперативных вмешательств, но предпочтение при дисплазии отдается внесуставным операциям.
При лечении детей рекомендуется проводить операцию по Солтеру, в зрелом возрасте – остеотомию таза по Хиари. Взрослым для снятия болевого синдрома также назначаются обезболивающие противовоспалительные средства из группы нестероидных препаратов, для предупреждения осложнений – хондропротекторы в виде уколов.
Дополнительно посмотрите видео про данное заболевание:
Читайте также:



