Что принимать при болях в суставах тазобедренных суставов при дисплазии
Тазобедренные суставы испытывают самую большую нагрузку в организме. Они создаются весом, во время ходьбы, прыжков, бега, поднятия и ношения тяжести. Пациенты часто ощущают боль в тазобедренном суставе. Ортопеды Юсуповской больницы определяют её причину с помощью современного диагностического оборудования. Врачи определяют степень поражения суставов, что позволяет поставить точный диагноз и выработать оптимальную тактику лечения.
Врачи Юсуповской больницы проводят комплексную терапию заболеваний, которые вызвали боль в тазобедренном суставе. Пациентам индивидуально подбирают эффективные лекарственные препараты, воздействующие на причину и механизм развития болевого синдрома. Специалисты клиники реабилитации проводят восстановительную терапию с помощью новейших физиотерапевтических процедур, лечебной физкультуры, иглоукалывания. Наличие специальных тренажёров позволяет снизить нагрузку на сустав во время тренировок.
В процессе лечения боли в тазобедренном суставе задействованы врачи многих направлений медицины: эндокринологи, ревматологи, ортопеды, физиотерапевты, мануальные терапевты, иглорефлексотерапевты. Мультидисциплинарный подход к лечению боли в тазобедренном суставе позволяет быстро купировать болевой синдром. Пациенты, страдающие патологией тазобедренных суставов, часто нуждаются в постороннем уходе. Его профессионально осуществляет прошедший специальную подготовку персонал Юсуповской больницы.
Причины
Боль в тазобедренном суставе вызывают следующие патологические процессы:
- Тендинит (воспаление сухожилий);
- Разрыв мышц;
- Синдром подвздошно-большеберцового тракта;
- Другие локальные изменения окружающих тканей;
- Системные заболевания (ревматоидный артрит, полимиалгия).
Боль в тазобедренном суставе – симптом следующих заболеваний:
- Остеоартроза;
- Корешкового синдрома;
- Ревматоидного артрита;
- Коксита.
Методы обследования
Во время первой консультации ревматологи Юсуповской больницы проводят комплексное обследование пациента:
- Сбор жалоб, уточнение характера боли в тазобедренном суставе;
- Получение сведений о течении болезни, начале возникновения боли, прогрессировании болевого синдрома, бытовых и профессиональных факторах, которые, по мнению пациента, вызвали боль;
- Внешний осмотр позволяет врачу установить видимые отклонения от нормы. Чтобы понять характер боли и зону её распространения, врач предлагает пациенту выполнить различные движения нижней конечностью в тазобедренном суставе. О наличии патологии тазобедренного сустава может свидетельствовать нарушение осанки;
- Пальпацию (ощупывание). Врач может найти ревматоидные и ревматические узелки, обнаружить точную локализацию боли во время движений ногой, определить влажность и температуру кожи в зоне тазобедренного сустава.
При воспалении тазобедренного сустава увеличивается количество лейкоцитов в крови, повышается скорость оседания эритроцитов. О воспалительной природе заболевания свидетельствует увеличение содержания С-реактивного белка в сыворотке крови.
Иммунологический анализ крови показывает наличие в крови антинуклеарных антител при ревматических воспалительных заболеваниях. У пациентов, страдающих артритом, в сыворотке крови резко повышается концентрация мочевой кислоты. Изменяется содержание лизосомальных ферментов (кислой протеиназы, кислой фосфатазы, катепсинов, дезоксирибонуклеазы) в сыворотке крови и синовиальной жидкости у больных ревматизмом, псориатическим полиартритом, ревматизмом, болезнью Бехтерева. При тяжёлых формах патологии тазобедренных суставов в анализе мочи наблюдаются значительные отклонения от нормы.
Врачи Юсуповской больницы проводят рентгенологическое исследование пациентов с болью в тазобедренных суставах. Оно показано в следующих случаях:
- Наличие хронической или острой боли в тазобедренном суставе в состоянии покоя и при движении;
- Возникновение затруднений при движении нижней конечностью;
- Появление отёчности и изменения цвета кожных покровов в области тазобедренных суставов.
С помощью магнитно-резонансной томографии врачи оценивают состояние мягких тканей, которые окружают тазобедренный сустав.
Радионуклеидные методы исследования позволяют распознавать патологию с помощью радиофармакологических препаратов.
Ультразвуковое исследование тазобедренного сустава выполняют при травмах, воспалительных заболеваниях, ревматизме и ревматоидном артрите. Лечащий врач индивидуально в каждом конкретном случае подбирает методы исследования, необходимые для определения причины боли в тазобедренном суставе.
Дифференциальный диагноз
Боль в тазобедренном суставе при ходьбе – основная жалоба, с которой пациенты обращаются к врачу. Она может располагаться в области сустава или отдавать в бедро, ягодицы, коленный сустав. При возникновении боли в тазобедренном суставе во время движения пациент вынужден пользоваться тростью. Часто из-за боли возникает ограничение подвижности при движениях в тазобедренном суставе, особенно при наружном и внутреннем повороте ногой.
Боль в тазобедренном суставе, ягодичной и паховой области – симптом асептического некроза головки бедра. Заболевание часто связано с длительным приёмом гормональных препаратов и злоупотреблением алкоголем. При развитии деформации головки бедра ограничивается подвижность тазобедренного сустава. На ранней стадии патологического процесса объём движений может быть нормальным.
Боль в переднем отделе тазобедренного сустава, щелчки при движениях в суставе беспокоят пациентов, страдающих подвздошно-гребешковым бурситом. Она отдаёт в бедро, сопровождается парестезиями (ощущением покалывания, жжения, ползания мурашек) из-за сдавления бедренного нерва. Пациент ощущает боль в тазобедренном суставе при сгибании и разгибании нижней конечности. Также определяется болезненность при глубокой пальпации в области бедренного треугольника (образования, ограниченного паховой связкой, наружным краем длинной приводящей мышцы, внутренним краем портняжной мышцы).
Боль в наружном отделе тазобедренного сустава – признак синдрома подвздошно-большеберцового тракта. Она сопровождается щёлканьем при движениях, болью в наружном отделе коленного сустава, которая усиливается при движениях.
Боль при коксартрозе
Боль в тазобедренном суставе возникает при коксартрозе – заболевании, которое характеризуется дистрофическими процессами костей, образующих сустав. Чаще заболевание поражает людей старшего возраста. С возрастом хрящевая ткань сустава теряет свою упругость, становится тонкой, начинает истираться. При повышении нагрузки на сустав тонкая хрящевая ткань разрушается. Суставные поверхности костей трутся между собой, в результате чего развивается асептическое воспаление.
На кости появляются наросты. Они значительно ограничивают движение в суставе. Развивается деформация суставных поверхностей, в результате которой возникает сильная боль. Лечение заболевания зависит от тяжести поражения сустава. Врачи проводят медикаментозную терапию. При её неэффективности выполняют эндопротезирование или применяют паллиативное лечение.
После выяснения причины боли в тазобедренном суставе врачи Юсуповской больницы приступают к лечению болезни, вызвавшей болевой синдром. Тяжёлые случаи заболеваний, при которых пациента беспокоит боль в тазобедренном суставе, обсуждают на заседании экспертного совета с участием профессоров, докторов и кандидатов медицинских наук, врачей высшей категории.
Лечение
Важное условие успешного лечения заболеваний, являющихся причиной боли в тазобедренном суставе – устранение факторов, которые вызывают структурные изменения костной, хрящевой и мягких тканей в области сустава. При острой боли ревматологи Юсуповской больницы назначают нестероидные противовоспалительные средства. Самочувствие пациентов существенно улучшается при применении локальных методов лечения – наружных аппликаций гелей и мазей, пластырей, которые содержат нестероидные противовоспалительные препараты. Они уменьшают боль в тазобедренных суставах при воспалительных процессах мягких тканей (тендинитах, бурситах, эпикондилитах), после травм.
Если такая терапия недостаточно эффективна, врачи вводят в полость тазобедренного сустава глюкокортикоиды. Суставная щель при деформирующем коксартрозе сужена, попасть в неё сложно. По этой причине ревматологи Юсуповской больницы проводят процедуру под рентгеновским контролем. При наличии болевого синдрома, вызванного воспалением мышц и сухожилий, глюкокортикоидные гормоны вводят в околосуставные ткани.
Для того чтобы улучшить состояние хряща и уменьшить боль в тазобедренном суставе применяют хондропротекторы (глюкозамин и хондроитинсульфат). Терапевтический курс длится несколько месяцев. При спазме мышц, которые принимают участие в движениях в тазобедренном суставе, назначают миорелаксанты (сирдалуд, мидокалм).
Медикаментозную терапию дополняют физиотерапевтическими процедурами. Они при боли в тазобедренном суставе имеют второстепенное значение. Эффективность физиотерапевтических методов лечения снижается из-за глубокого залегания. Выраженность боли в тазобедренном суставе уменьшается после ультрафиолетового облучения волнами средней длины.
При наличии воспалительного процесса проводят высокоинтенсивную сантиметроволновую терапию, лечение инфракрасным лазером, УВЧ низкой интенсивности. Высокоинтенсивная высокочастотная магнитотерапия, озонотерапия, ударно-волновая терапия стимулируют восстановление тканей. Интенсивность боли, возникшей при нарушениях кровообращения, питания тазобедренного сустава, уменьшается под воздействием разных видов электротерапии (воздействие токами), ультразвука.
Чтобы уменьшить нагрузку на тазобедренный сустав, ревматологи советуют пациентам при наличии острой боли пользоваться тростью. После уменьшения выраженности болевого синдрома реабилитологи проводят занятия лечебной гимнастикой. Каждому пациенту разрабатывают индивидуальный комплекс упражнений, позволяющих быстро восстановить функцию нижней конечности. При разрушении структур, которые принимают участие в образовании тазобедренного сустава, боль бывает настолько сильной, что единственным методом её устранения является замена сустава эндопротезом.
Для снятия боли назначают нестероидные противовоспалительные препараты. Лечение зависит от заболевания, которое поразило тазобедренные суставы. Больному назначают хондропротекторы при нарушении хрящевой ткани. Врач-ортопед назначает эффективное лечение, диету, упражнения для улучшения кровообращения в суставе, для восстановления хрящевой ткани, сохранения подвижности сустава. В тяжелых случаях требуется замена сустава эндопротезом, что значительно улучшает качество жизни, устраняет болевой синдром.
.jpg)
Лечение с помощью ЛФК
Какие заболевания вызывают боль в суставе
Боли в тазобедренном суставе с правой или левой стороны могут быть проявлением асептического некроза. Заболевание развивается преимущественно у мужчин и поражает только один сустав. Лечение заключается в устранении боли, восстановлении кровоснабжения в области сустава, нормального состояния мышц конечности, сохранении функциональности сустава. Пациенту назначают обезболивающие и противовоспалительные препараты, витамины, физиотерапевтические процедуры, лечебную гимнастику. Пациенту рекомендуют носить ортопедическую обувь, при движении использовать дополнительную опору.
Причиной боли в тазобедренном суставе может быть гнойный процесс. Первичный гнойный артрит развивается при ранении или травме и попадании в полость сустава возбудителей инфекции. Вторичный гнойный процесс развивается при сепсисе или попадании инфекционного агента в сустав из окружающих тканей, пораженных воспалительным процессом. Для лечения гнойного артрита врачи Юсуповской больницы проводят антибактериальную терапию. В случае скопления в полости сустава гноя выполняют пункцию тазобедренного сустава, эвакуацию содержимого и вводят в суставную полость антибактериальные средства.
Бурсит – воспаление суставной оболочки. Для купирования боли врачи назначают инъекции противовоспалительных препаратов, глюкокортикоидов. В случае развития гнойного воспаления очищают полость околосуставной сумки. В тяжёлых случаях с помощью хирургической эндоскопической методики суставную сумку, претерпевшую необратимые изменения, удаляют.
При остеопорозе часто происходит перелом шейки бедренной кости. Пациентов беспокоит резкая, сильная боль при движении в тазобедренном суставе, которая отдает в пах, внутреннюю поверхность бедра. Нога разворачивается наружу. В области тазобедренного сустава появляется кровоподтёк и отёк. В этом случае лечение проводят ортопеды Юсуповской больницы.
Травматический вывих бедра сопровождается болью в тазобедренном суставе. Бедро вправляют под общим наркозом. Врождённый вывих бедра диагностируют сразу после рождения. Он проявляется сильной болью при разведении ножек, согнутых в коленках. Лечение проводят с помощью специальных ортопедических конструкций.
Если у вас или близкого человека появилась боль в тазобедренном суставе, не стоит заниматься самолечением. Немедленно звоните по телефону контакт-центра Юсуповской больницы. Пациентов с острой болью внашу клинику госпитализируют 24 часа в сутки 7 дней в неделю. Если же боль не интенсивная, специалисты контакт-центра предложат вам удобное время консультации ведущего специалиста в области заболеваний тазобедренных суставов.
Дисплазия тазобедренного сустава — врожденное заболевание, которое без грамотного лечения с высокой вероятностью приводит к вывиху или подвывиху головки бедренной кости. Дисплазия представляет собой недоразвитие соединительной ткани, участвующей в его формировании, в том числе и связочного аппарата. Степень недоразвития сильно варьируется: от незначительной гипермобильности до грубых нарушений подвижности.
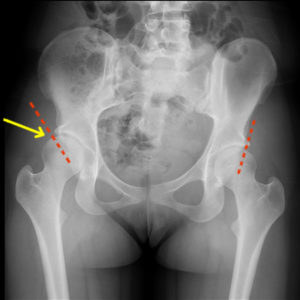
Дисплазия ТБС взрослого человека на рентгене
Что такое дисплазия тазобедренного сустава
Это понятие включает достаточно широкий диапазон патологических изменений ТБС:
- неонатальная нестабильность;
- дисплазия вертлужной впадины;
- подвывих бедра;
- истинный вывих бедра.
Дисплазия сопровождается выраженными нарушениями биомеханики движений бедра, что приводит к перегрузке суставного хряща и раннему развитию остеоартроза у молодых людей. Поэтому очень важно выявить дисплазию ТБС у ребенка как можно раньше, так как без лечения она приводит к инвалидизации. Родители могут заподозрить это заболевание по асимметрии кожных складок на бедрах, укорочению ноги и ограничению подвижности бедра при отведении ноги в сторону.
Во всем мире дисплазия относится к широко распространенным врожденным заболеваниям — средняя частота встречаемости колеблется от 2 до 4%. Значительно больше болезни подвержен женский пол — до 80% всех пациентов это девочки. Также отмечается выраженная расово-этнические зависимость. У скандинавских народов частота встречаемости достигает 4%, у европейцев 1-2%, у южных китайцев, негров и индейцев Южной Америки почти не встречается, а больше всего подвержены этой патологии индейцы Северной Америки.
Видео биомеханики дисплазии
Почему возникает дисплазия ТБС: причины и механизмы развития
К возникновению дисплазии тазобедренного сустава приводит целый комплекс причин. При определенных обстоятельствах вероятность ее возникновения возрастает в несколько раз. Предрасполагающие факторы:
- Наследственная предрасположенность — у детей, родители которых страдали от дисплазии, она встречается в 12 раз чаще.
- Тазовое предлежание плода увеличивает вероятность развития дисплазии ТБС в 10 раз.
- Токсикоз беременных.
- Маловодие во время беременности.
- Многоплодная беременность.
- Большой вес ребенка при рождении.
- Медикаментозная коррекция беременности (введение различных лекарств для сохранения беременности).
Существует несколько теорий возникновения дисплазии ТБС. В рамках гормональной теории предполагается, что одним из ключевых факторов развития патологии является дисбаланс между эстрогенами и прогестероном. В эксперименте на крысах (https://link.springer.com/article/10.1007/BF00266341) было показано, что повышенное содержание эстрогенов препятствует развитию дисплазии, в то время как повышение концентрации прогестерона способствует ее формированию.
В рамках механической теории большое значение придается механическим факторам, действующим на плод в период его интенсивного роста. Так, большой размер плода и тазовое его предлежание сопровождаются более интенсивным воздействием деформирующих сил на тазобедренный сустав. Что в конечном счете и приводит к его нестабильности, вывиху или подвывиху.
Это интересно! У народов, традиции которых предусматривают тугое пеленание детей, дисплазия тазобедренного сустава встречается чаще (https://www.sciencedirect.com/science/article/abs/pii/S0031395514001461?via%3Dihub).
Механизм развития дисплазии ТБС непосредственно связан с его анатомо-физиологическими особенностями у детей. У детей вертлужная впадина более плоска, она расположена почти вертикально (у взрослых — наклонно), связочный аппарат более эластичен. Удержание головки бедренной кости в вертлужной впадине осуществляется за счет круглой связки, суставной губы и связочного аппарата.
В зависимости от того, какой из элементов ТБС преимущественно поражается, выделяют следующие формы дисплазии:
- Ацетабулярная — связана с нарушением развития самой вертлужной впадины.
- Ротационная дисплазия — обусловлена нарушением геометрии костей в горизонтальной плоскости.
- Дисплазия, связанная с недоразвитием верхних отделов бедренной кости.
Нарушения развития одного из вышеупомянутых элементов ТБС приводят к тому, что головка бедренной кости не может удержаться в вертлужной впадине — она смещается кнаружи и вверх. При частичном выходе суставной поверхности головки за пределы впадины развивается подвывих головки. При прогрессировании процесса суставные поверхности впадины и головки утрачивают контакт, при этому суставная губа подворачивается внутрь сустава — так развивается истинный вывих бедра.
Как проявляется дисплазия тазобедренного сустава — симптомы и признаки
Родители грудного ребенка в состоянии сами заподозрить наличие у него дисплазии ТБС. Типичные признаки:
- укорочение бедра;
- ограничения в отведении бедра (в положении на спине ножки ребенка, согнутые в коленных и тазобедренных суставах, разводят в стороны, если между ними образуется угол менее 160° — вероятность дисплазии очень высокая);
- симптом “щелчка” (по-научному, называется симптом Маркса-Ортолани) — при медленном разведении согнутых ног может раздаться щелчок на стороне поражения. При этом пораженная ножка немного дергается.
- асимметрия кожных паховых, ягодичных и подколенных складок — наиболее сильно асимметрия выражена у детей старше 2 месяцев.
Асимметрия кожных складок может отсутствовать при двустороннем поражении.
Диагностика дисплазии у детей
Заподозрить дисплазию ТБС у новорожденного ребенка можно еще в период нахождения в роддоме. При подозрении на патологию врачи обязательно рекомендуют в течение 3-х недель после выписки обратиться к детскому ортопеду. Дети с сомнительным диагнозом и при наличии большого количества факторов риска осматриваются специалистом каждые 3 месяца.
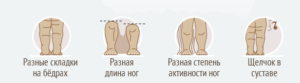
Диагностика дисплазии ТБС у детей включает:
- Клинический осмотр ребенка ортопедом. Во время осмотра врач оценивает симметричность ног, определяет наличие или отсутствие симптома Маркса-Ортолани.
- Рентгенография тазобедренных суставов. Выполняется только детям старше 3-х месяцев, так как в более младшем возрасте этот метод диагностики не эффективен.
- Ультрасонография тазобедренного сустава — “золотой стандарт” при постановке диагноза дисплазии.
Окончательный диагноз выставляется только при наличии клинических признаков в сумме с инструментально выявленными патологическими изменениями в суставах.
Последствия дисплазии тазобедренного сустава
Незначительные изменения в суставах, обусловленные дисплазией, в молодом возрасте могут длительное время ничем не проявляться. Но с возрастом увеличивается риск вероятности развития диспластического коксартроза. При этом, чем более выражены патологические изменения, тем в более раннем возрасте формируется коксартроз. У некоторых пациентов он развивается уже в возрасте 25-27 лет. Обычно первые симптомы коксартроза проявляются при уменьшении двигательной активности, у женщин очень часто он манифестирует во время беременности.
Типичные признаки диспластического коксартроза — внезапное начало и стремительное прогрессирование. Сначала появляются неприятные ощущения при движении, затем боли и ограничение подвижности сустава. По мере прогрессирования болезни происходит формирование порочной установки бедра — нога в тазобедренном суставе развернута кнаружи и несколько согнута.
При тяжелой дисплазии, проявляющейся истинным вывихом бедра, и несвоевременном его вправлении возможно формирование неполноценного ложного сустава. В современном мире это осложнение практически не встречается ввиду хорошей диагностики.
Методы лечения
У детей используется преимущественно консервативное лечение, заключающееся в использовании различных конструкций, удерживающих бедро в определенном положении. У детей младшего возраста применяют мягкие эластичные конструкции, например, ортопедический бандаж “стремена Павлика” (Pavlik harness). Ношение бандажа обязательно дополняется ЛФК со специально разработанными комплексами упражнений и массажем ягодичных мышц.
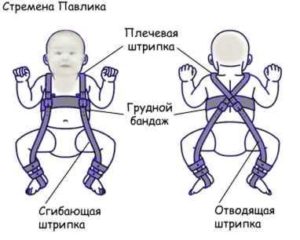
В тяжелом случае дисплазии при истинном вывихе бедра выполняется одномоментное вправление головки с последующим наложением гипсовой повязки. Гипсование применяется у детей в возрасте от 2 до 6 лет. В крайнем случае у детей до 8 лет прибегают к скелетному вытяжению. Продолжительность гипсовой иммобилизации может составлять несколько месяцев.
У детей старшей возрастной группы при неэффективности консервативной терапии проводят корригирующие операции. Известно несколько их разновидностей:
- Открытое вправление вывиха.
- Остеотомия бедренной кости — выполняется хирургическая переориентация головки бедренной кости. Это позволяет стабилизировать положение головки и стимулирует развитие вертлужной впадины (https://insights.ovid.com/crossref?an=01241398-201909000-00014).
- Ацетабулярная остеотомия — изменение конфигурации вертлужной впадины. Цель подобных операций заключается в увеличении охвата головки бедренной кости. Достигается это разными методами: двойная и тройная остеотомия, операция по Salter/Pemberton, остеотомия по Chiari и другие операции.
Прогноз при дисплазии тазобедренного сустава очень хороший. При раннем начале лечения полного восстановления функции сустава удается добиться в большинстве случаев. Без лечения же эта патология приводит к коксартрозу, требующему в дальнейшем эндопротезирования суставов.
Что такое дисплазия тазобедренных суставов

В Международной классификации болезней она относится к рубрике деформации костно-мышечной системы (пороки развития), считается суставным недугом. Это современное название заболевания, которое ранее называлось по-простому – неполноценность сустава. Согласно медицинской терминологии, дисплазия – понятие собирательное, представляет собой трансформацию тканей, клеток, органов или частей тела в аномальное состояние. В данном случае, как следует из самого названия (сокращенно это ДТБС), речь идет о нарушении развития тазобедренного костного сочленения.
Дисплазия ног встречается довольно часто, из периферических суставов изменениям более всего подвержены коленный и тазобедренный суставы. Термин дисплазия обозначает врожденную патологию, т.е. это дисфункция развития. Тазобедренная дисплазия – состояние, отмеченное аномальным формированием и созреванием элементов суставов таза. Такими элементами могут быть суставная капсула, полость, эпифизы, связки, мениски, хрящевая пластинка, нервы, окружающие мягкие ткани.
Врожденная дисплазия возникает как результат задержки или неправильного формирования структур в предродовой период (в поздние стадии эмбрионального развития) и/или относящийся ко времени непосредственно после появления ребенка на свет. Дисплазия тазобедренных суставов у взрослого – явление достаточно редкое, в большинстве случаев является следствием не до конца вылеченной врожденной детской болезни.
Как проявляется тазобедренная дисплазия

Чтобы понять, что такое ДТС, необходимо изучить описание болезни, перечень симптомов, ее вариации и стадии. По сути, дисплазия не является болезнью, так называют патологические изменения в строении тазобедренного сустава, анатомия которого в норме гарантирует мобильность, обеспечивая движение во всех плоскостях.
Диспластический тип развития тазобедренных суставов – крайняя граница нормы. В ходе него происходит изменение анатомического, гистологического состояния сустава, нарушается функциональность конечности. У новорожденных с подобными отклонениями могут наблюдаться разные стадии развития патологического процесса и соответственно степень выраженности ограничения возможностей организма.
Тяжелой формой принято считать состояние, характеризующееся несоответствием размеров головки бедренного сочленения и вертлужной впадины – составной части массивной тазовой кости. При утрате контакта бедро смещается, когда головка полностью выходит за пределы чашеобразного углубления возникает вывих бедра.
Различают одностороннюю и двухстороннюю дисплазию (патология справа и слева). Замечено, что чаще страдает левый сустав, это объясняется особенностью внутриутробного положения плода, при котором левая ножка ребенка сжата сильнее. Правосторонние процессы и двухсторонняя дисплазия регистрируются реже.
Виды и стадии дисплазии тазобедренных суставов у детей
Так как же разобраться, что это такое – дисплазия суставов у детей. Классическая медицина разработала критерии, позволяющие классифицировать болезнь, оценить тяжесть состояния пациента, последствия нарушений.
Дисплазия нижних конечностей представлена несколькими формами. В зависимости от характера и глубины патологического изменения, выделяют следующие степени патологии:
-
физиологическая незрелость (недоразвитие или отставание) – при осмотре конечности структурные дефекты не обнаруживаются, поверхности сопоставлены правильно. Это наиболее легкая форма, начальная. Такое пограничное состояние собственно и есть дисплазия. Дисплазия 1 степени специального лечения не требует, при выполнении несложных лечебно-профилактических мероприятий созревание сустава ускорится, он нормально разовьется; предвывих – смещения бедренной кости не наблюдается или есть, но незначительное, сохраняется нормальное прилегание концов сустава. Это легкая степень тяжести, к потере двигательной активности или другим сильным нарушениям не приводит. Такая форма также выявляется на здоровой ноге у подростков и взрослых с односторонним вывихом; подвывих – неполный вывих, т.е. суставные поверхности частично соприкасаются, их соотношение нарушено. Это среднетяжелая дисплазия (2 степени) – при ходьбе или других активных движениях головка бедра смещается со своего естественного местоположения, связки бедра растягиваются, утрачивая свойственную им напряженность и эластичность. Чтобы избежать деформации, сильных болей, развития артроза, неизбежной трансформации в вывих головки бедренной кости, потребуется активное безотлагательное лечение; истинный вывих (дисплазия) бедра – крайняя степень. Приводит к возникновению контрактуры, деформации сочленения и мягких тканей, хромоте, приступам боли, развитию диспластического коксартроза, инвалидизации.
По структурно-анатомическому уровню поражения различают:
- Дисплазия вертлужной впадины (ацетабулярная) – обнаруживается недоразвитие основных крупных элементов: уменьшение и уплощение суставной ямки, неполноценность костного края, укорочение хрящевой губы, окружающей впадину. Лимбус тазобедренного сустава деградирует, перестает поддерживать головку и препятствовать ее выдвижению. Гипоплазия вертлужных впадин говорит о полной деформации и перекосе крыши впадины, о неспособности обеспечивать опорную и двигательную функцию.
- Дисплазия бедренной кости (эпифизарная) – наблюдается неправильное развитие костяных эпифизов, их уплотнение. Затрагивается проксимальный бедренный отдел. В результате меняется шеечно-диафизарный угол, угол наклона впадины. Нарушение биомеханики сустава ведет к точечному окостенению хрящевых тканей, ТБС (иначе тугоподвижность тазобедренных суставов).
- Ротационная дисплазия – возникают анатомические дефекты, нарушается геометрия кости. Уменьшения угла антеторсии до физиологических показателей не происходит (в норме в процессе освоения прямохождения он должен уменьшиться), головка бедра отклоняется от срединной плоскости вперед. Внутренняя ротация бедер обуславливает характерную походку носками внутрь.
Причины возникновения дисплазии

От чего она бывает?
По мнению педиатров и ортопедов спровоцировать нарушение может:
-
плохая экология; поздние роды (беременность после 35 лет), избыточный вес, перенесенные инфекции, тяжелый токсикоз, прием медикаментозных препаратов, гормональный сбой; тазовое предлежание, обвитие плода пуповиной, преждевременные роды; вес младенца при родах более 4 кг; традиция тугого пеленания ножек малыша; наследственная предрасположенность; гендерная составляющая – в 80% случаев диагностируется у девочек.
У взрослого человека помимо врожденной детской аномалии причиной ДТБС может послужить травма таза или бедренных костей, приобретенные пороки развития позвоночного столба или спинного мозга.
Признаки и диагностика
Существует несколько способов, как определить дисплазию. В основе заболевания лежат диспластические изменения, поэтому выявить симптоматику самостоятельно родителю вряд ли удастся. Внешний осмотр малыша должен проводить опытный диагност, но есть ряд настораживающих симптомов, позволяющих заподозрить нарушение. Обязательные условия: создание спокойной обстановки, ребенок умиротворен, сыт, ему тепло, мышцы тела максимально расслаблены.
На что следует обращать внимание:
В качестве аппаратных методов применяется рентгенодиагностика (после 3-х мес.), ультрасонография (безопасно для любого возраста) – это диагностический стандарт обследования. Дополнительными служат – КТ, МРТ. Эти процедуры проводятся, когда решается вопрос о целесообразности хирургического лечения.
Как вылечить дисплазию тазобедренных суставов
Врачебное заключение о сущности состояния маленького пациента необходимо, чтобы в дальнейшем наблюдать ребенка, провести тщательное обследование с целью уточнения и установления окончательного диагноза. Такой подход позволяет вовремя назначить профилактические меры, максимально быстро начать ортопедическое лечение. Оно базируется на применении специальных приспособлений, обеспечивающих длительное удерживание конечностей в положении разведения и сгибания.

Также важно совершать активные движения в суставе в пределах физиологических возможностей. Для достижения этих целей подойдут:
-
штаны Беккера – напоминают детские трусики, у которых в районе ластовицы встроена гибкая жесткая прокладка, не позволяющая сводить ноги; обычные пеленки в количестве 3 шт.: две прокладываются между ног, придавая им нужное положение, третья – фиксирующая; стремена Павлика – легкое, сшитое из мягкой ткани ортопедическое приспособление. Включает грудной бандаж, вожжи, фиксирующиеся на плечах ремешки, отводящие ремешки с эластичной петлей, пришитой к краю (располагаются сзади), сгибающие ремешки (спереди), маленькие бандажи для голеностопа; подушка (перинка) Фрейка – мягкое изделие, внешне похоже на валик. Такой фиксатор размещается между ножек и крепится ремнями по типу подтяжек; детские рюкзаки, сумки-кенгуру, переноски, в которых свободу ног ничто не ограничивает.
Чтобы укрепить мышцы, стимулировать двигательные навыки, противодействовать застойным явлениям, повысить уровень здоровья, больному показаны ЛФК, массаж.
Противопоказания при дисплазии:
-
малый вес ребенка; воспалительные процессы; лихорадка; болезни нервной системы; грыжи; дисфункция печени, почек, крови; внутриутробные аномалии развития сердца; гнойные заболевания мягких тканей, болезни кожи; диатез, острый гепатит.
Если консервативные методы не помогают, приходится прибегать к хирургическому лечению. В отношении детей до 5 лет практикуют еще бескровное (закрытое) вправление, позже только открытые способы. Предложено большое разнообразие оперативных вмешательств, но предпочтение при дисплазии отдается внесуставным операциям.
При лечении детей рекомендуется проводить операцию по Солтеру, в зрелом возрасте – остеотомию таза по Хиари. Взрослым для снятия болевого синдрома также назначаются обезболивающие противовоспалительные средства из группы нестероидных препаратов, для предупреждения осложнений – хондропротекторы в виде уколов.
Дополнительно посмотрите видео про данное заболевание:
Читайте также:


