Что делать при отложении солей в тазобедренном суставе

Отложение солей в тазобедренных суставах также называют коксартрозом. Это патология, которая разрушающе действует на сочленение, вызывая его деформацию и разрушение. Обычно развивается после 40-ка лет, чаще у женщин, чем у мужчин. Болезнь может поразить как 1, так и 2 сустава.
Тазобедренный сустав каждый день выдерживает очень большие нагрузки, поэтому его заболевания встречаются достаточно часто.
Кости сустава покрыты слоем прочной суставной хрящевой ткани, которая обеспечивает мягкое скольжение костей друг по другу и помогает распределять нагрузки при движении. При отложениях солей суставная жидкость меняет свой состав, становится более вязкой и густой, хрящевая ткань высыхает и истончается. Кости сустава теряют свою защиту и начинают тереться друг об друга. Это приводит к постепенной деформации.
При развитии патологии человека будут мучать постоянные боли, осанка будет искажаться, что приведет к проблемам в позвоночнике. Со временем больная нога станет короче здоровой. Человек со временем может стать инвалидом, если не проводить лечение.
Проблемы в тазобедренном суставе могут иметь разную природу, в зависимости от этого различают:
- первичный;
- вторичный.
Причины возникновения первичного типа неизвестны, обычно это связано с патологиями позвоночника и колена. Вторичный – развивается из-за других заболеваний.
Причины
К наиболее распространенным причинам отложения солей в тазобедренном суставе относят следующие:
- нарушения кровообращения;
- нарушения обмена веществ;
- слишком большие нагрузки на сочленение;
- гормональные изменения;
- затяжной стресс;
- излишний вес;
- врожденный вывих бедра;
- дисплазия тазобедренного сустав;
- асептический некроз головки бедренной кости;
- травмы и вывихи;
- воспаление сочленения;
- болезнь Пертеса;
- проблемы в позвоночнике (сколиоз, кифоз, плоскостопие и т.п.).
Симптомы
Симптомы патологического процесса проявляются постепенно, нарастая со временем. К наиболее явным относят:
- боли в бедре и паху;
- боли при попытке ходить, подъеме со стула, кровати и т.п.;
- хруст в сочленении при движении;
- ограничение подвижности в сочленении;
- атрофия мышц бедра;
- походка со временем будет меняться – человек начнет хромать.
Степени развития
Врачи выделяют три стадии болезни:
- Характерна слабой болью в области бедра. Она проявляется время от времени и после сна не чувствуется. Человек может полноценно двигаться до тех пор, пока нагрузка не будет слишком большой.
- Боли становятся сильнее, и ощутимы даже в состоянии покоя. Человек может чувствовать, как эти ощущения переходят в область колена или паха. В этот период человек может начать хромать.
- Самый сложный период, когда боли становятся интенсивными и не проходят даже по ночам. Человек почти не может ходить самостоятельно.
Лечение

Лечение этой проблемы достаточно сложная задача. Его можно начать как можно раньше. Крайне редко удается остановить процесс, поэтому усилия направлены на то, чтобы убрать болевые ощущения и максимально затормозить изменения в структуре сустава.
С этой целью человеку назначают анальгетики, а также противовоспалительные препараты. Чтобы улучшить состояние хрящевой ткани назначают хондропротекторы. Стимулировать кровообращение пытаются с помощью сосудорасширяющих препаратов.
Диета не важна для состояния тазобедренного сустава, но она помогает снизить вес, а значит и нагрузку на сочленение.
При очень сложной стадии заболевания может быть проведена операция, которая поможет частично восстановить функции сочленения.

К отложению солей в суставах относят самые разные заболевания. Это кальциноз, подагра, мочекаменная болезнь. Диагностика в домашних условиях затруднена. Часто накопительные травмы и их последствия путают с этим заболеванием.
Термин придумали в альтернативной медицине. Чем только не лечат отложение солей в суставах – привязывание лавровых листьев, примочки из морской соли или ванны. На самом же деле, требуется изменение рациона и прием медикаментов, если речь идет о мочекаменной болезни или подагре.
Когда боль в суставе не связана с отложением солей

Популярные источники по народной медицине перечисляют такие симптомы заболевания:
- Хруст в суставах.
- Нарушение амплитуды движения.
- Боль.
- Повышение локальной температуры, покраснение кожи.
- Повышение температуры тела.
- Хромота, боль в ногах.
- Невозможность заниматься физической нагрузкой, деформация суставов.
Бытовые и накопительные травмы – причина боли в суставах и связках. Если вы падали, ударялись даже другой частью, растягивали ноги или запястья, возможно отложение солей тут ни причем и стоит обследовать суставы на предмет наличия травматических повреждений.
Накопительные травмы в спорте, быту и фитнесе

Чаще всего от вымышленного отложения солей страдают коленные, тазобедренные и голеностопные суставы бегунов, любителей аэробики, и избыточного кардио на беговой дорожке. Локти и запястья болят у тех, кто много работает на мешке, либо в боксерском спарринге. Перегрузки в силовой тренировке могут привести к накопительной травме при нарушениях техники.
Все это обезболивает за счет изменения локальной температуры, но не лечит. При травме требуется изменение нагрузки и ЛФК. Потому лучшим решением будет посетить врача, если есть подозрение на такие причины боли.
Отложение солей в позвоночнике
Относительно ванн, мазей из лаврового листа и прополиса можно заметить, что они могут обезболивать за счет уменьшения воспаления мягких тканей при грыжах. Но они никак не влияют на состояние позвоночника.
Позиция – у меня отложение солей в суставах – опасна тем, что:
Если болят спина, шея, позвоночник, требуется обследование и МРТ диагностика. Возможно, последовательное укрепление мышц и применение ЛФК-техник позволят жить без боли и не применять неэффективных средств лечения.
Отложение солей в суставах и ограничение мобильности

Мобильность суставов, подвижность, которая не позволяет поднимать руки наверх, выполнять отведение бедра в сторону, выполнять наклон вперед, сгибание в любом суставе может не быть связана с солями или воспалениями. Часто подвижность ограничивается из-за перегрузки определенных мышц в быту:
- Рука не может подняться за ухо ввиду того, что человек постоянно поднимает плечи и много сидит с плохой осанкой.
- Невозможность отвести бедро вбок – неудобная обувь, требующая сводить пятки при ходьбе.
- Небольшая амплитуда в коленном суставе – преимущественное развитие бицепса бедра, либо слишком полное бедро, иногда – загруженные мышцы задней поверхности тела.
- Локти часто не сгибаются у тех, у кого большой бицепс, либо же при ударных травмах локтей (https://www.budem-zdorovymy.ru/zdorovye/bol-v-loktyax.html).
Прежде чем лечить отложение солей в суставах, нужно проверить, не мышцы ли ограничивают подвижность. Если это мышцы, требуется дополнительное развитие отстающих групп мышц.
Отложение солей кальция

Отложение солей кальция – симптом других заболеваний. Кальций может откладываться в почках, плаценте беременных, простате. Это заболевание нельзя лечить народными средствами, так как оно слишком серьезно.
При отложении кальция в почках требуется гемодиализ. При простатите с отложениями солей – обычно операция. Лечение беременных подбирается индивидуально. Отложение кальция требует соблюдения диеты с ограничением кальция и белка.
Подагра как отложение солей
На самом деле, подагра может быть никак не связана с алкоголизмом и большой любовью к мясу. Она может возникать из-за генетической предрасположенности, лечения определенными препаратами, а также, если человек долгое время не лечит хронические заболевания почек.
Отдельные специалисты связывают наличие подагры с лишним весом. Небольшой перевес не способен так драматически повлиять на метаболизм, но совокупность факторов в виде избыточного питания и нарушения обмена калия и мочевой кислоты – да.
Научная медицина считает главными причинами возникновения подагры:
- Несбалансированную диету, в которой присутствует избыток простых углеводов и белка, но почти нет клетчатки и сложных углеводов.
- Хронический алкоголизм, в том числе и пивной.
- Малую физическую активность.
- Игнорирование симптомов.
Подагра начинается с болей одного сустава, обычно – большого пальца ноги. Затем в рецидиве участвуют все больше суставов, и обострение продолжается все дольше.
Лечение подагры включает прием медикаментов, которые налаживают солевой баланс и соблюдение диеты.
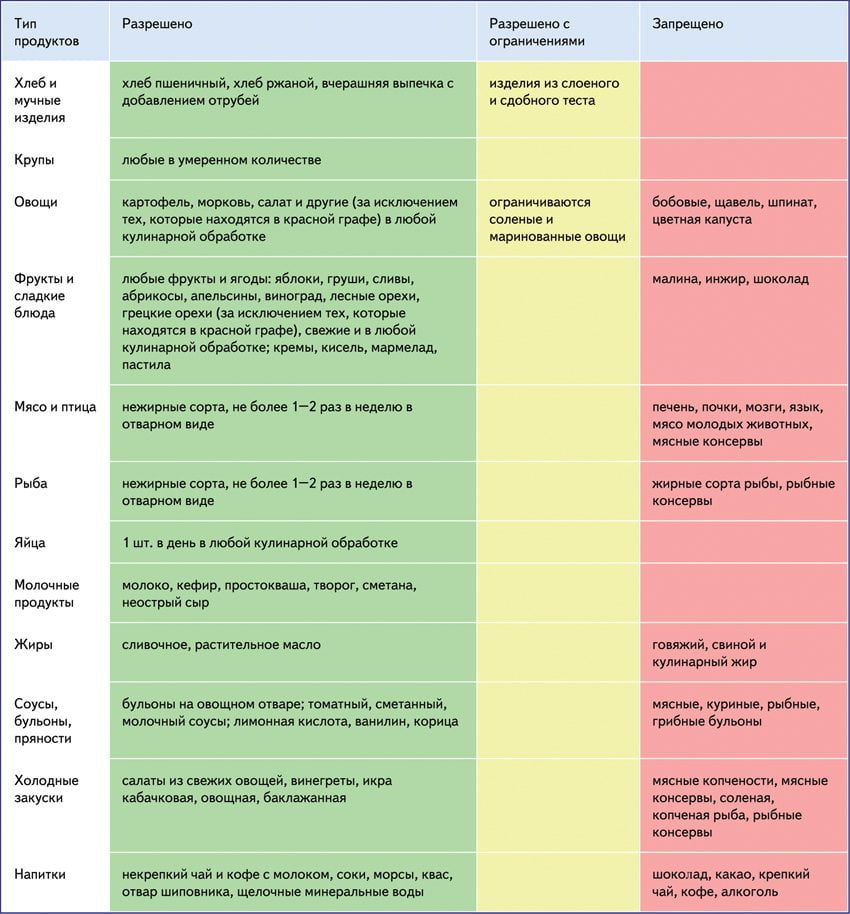
Запрещенные продукты

Из рациона исключают мясные и рыбные бульоны, супы, пасленовые овощи (это баклажаны, помидоры, картошка), грибы и все блюда из них и бобовые. Мясо сводят к здоровому минимуму. Рекомендуется белое мясо индейки или куриные грудки, но в количестве, меньшем, чем обычно. На время потребление белка снижают до половины грамма на килограмм массы тела.
Отдельные врачи считают, что не обязательно соблюдать все ограничения. Можно оставить в рационе, например, только грибы, но убрать мясо и рыбу, либо есть исключительно курицу, но отказаться от бульонов.
Как строить рацион больному подагрой

При этом заболевании нужно составлять рацион на основе:
- Цельных круп кроме бобовых, пшеницы и ячменя;
- Зеленых овощей, включая кабачки, огурцы, огородную зелень;
- Спелых сезонных фруктов;
- Небольшого количества постного мяса птицы
Обычно требуется исключить все продукты спортивного питания и пересмотреть режим тренировок, если такая проблема уже возникла.
Типичный рацион состоит из каш с большой порцией овощного или фруктового салата, либо овощного супа, и ограниченного количества мяса птицы. Можно есть молочные продукты, но лучше отдавать предпочтение кисломолочному.
Питание должно включать не менее 500 г сырых свежих овощей в сутки. Рекомендуют даже выращивать салат дома, чтобы всегда была свежая зелень.
Пить можно чистую воду, отвар шиповника, некрепкий травяной или зеленый чай. От кофе и алкоголя рекомендуют отказаться.
Народные средства и их эффективность

От отложения солей в суставах рекомендуют несколько народных средств, рассмотрим рецепты, и как работает каждое.

Обычно настаивают 25 г листа на 100 мл водки в течение 2 недель или варят лавровый лист в воде, в количестве примерно 200 мл на столовую ложку продукта. Отвар должен уменьшиться вдвое. Из жидкости делают примочки на суставы.
Работает это, так как эфирные масла способны локально менять чувствительность, воздействуя на рецепторы кожи. Проще говоря, настойка лаврового листа обезболивает.
Связанный с нарушением обмена веществ в межсуставном хряще, артроз имеет еще одно, более полное медицинское название — остеоартроз. При артрозе на рентгенограмме у больных четко просматривается костная аномалия — это не отложение, а разрастание подхрящевой кости.
Хрящ человека выполняет две основные функции: скольжение и амортизацию. А у любой кости есть такое свойство: если по ней систематически ударять, стучать, то в этом месте она начинает утолщаться. И этот постоянный внутренний стук при ходьбе, ежедневное физическое воздействие, травмирующее маленькие и нежные суставчики, вызывают разрастание хрящевой кости, то есть образование своего рода шипов. Поскольку хрящ перестает нормально амортизировать нагрузки, нарушается скольжение, теряется целостность хряща — он постепенно как бы стирается.
Поражение суставов тазобедренных и нижних конечностей — артроз — может протекать самостоятельно, но может также сочетаться с остеохондрозом, развивающимся в результате отложения солей.
Кроме этого, к артрозу приводят большие физические нагрузки и связанные с ними травмы и микротравмы, поэтому артроз — частое явление у спортсменов (особенно у боксеров, борцов, бегунов и футболистов), танцоров, каскадеров.
Артроз начинается с характерного хруста в суставах при движении, с течением времени этот симптом только нарастает и становится постоянным. Стоит ли говорить о том, что остеоартроз существенно осложняет жизнь, приводя к периартриту (воспалению окружающих сустав тканей), синовиту (воспалению оболочки, выстилающей полость сустава) и как следствие — к боли.
Болезнь имеет тенденцию прогрессировать, постепенно все более ограничивая подвижность и работоспособность человека. Со временем она может вызвать стойкое ограничение дееспособности и даже инвалидность.
Если шипы разрослись, процесс этот уже необратим. Ограничение подвижности в этом случае означает по сути полную неработоспособность сустава. Особенно опасен запущенный артроз крупных суставов — коленных и тазобедренных. Здесь может развиться некроз кости — отмирание и разрушение костной ткани.
Как лечить остеоартроз?
Поскольку остеоартроз — заболевание достаточно сложное, его диагностику и лечение должен проводить специалист, хорошо знающий все особенности этого заболевания. В начальных стадиях обычно применяются обычные противовоспалительные препараты. Если болезнь уже приняла более затяжной характер и осложнена периартритом или синовитом, врачи назначают местные инъекции кортикостероидов — гормоноподобных веществ.
В случаях когда болезнь уже серьезно запущена, остается единственный способ помочь больному — хирургическая операция по замене пораженного сустава на искусственный. Но здесь следует иметь в виду, что подобная операция — вещь очень дорогостоящая, длительная и травматичная. Она связана с большой кровопотерей, с длительным периодом реабилитации и по возрастным показаниям назначается далеко не всем.
Профилактика артроза достаточно проста и доступна практически любому человеку независимо от возраста и пола. Прежде всего нужно более осмотрительно подходить к физическим нагрузкам, стараться избегать резких движений. И еще — следить за собственным весом, чтобы не носить лишние килограммы.
Артроз поражает не только пожилых людей. Среди страдающих артрозом много спортсменов. Как правило, это гимнасты, прыгуны, борцы. У них развитие артроза связано с микротравмами, на которые поначалу не обращают внимания. Но приходит время, и они начинают напоминать о себе. Происходит это оттого, что при ушибах и растяжениях на хряще и суставной сумке образуются трещины и надрывы. Возникает местное воспаление, которое заканчивается появлением местных рубцов. Часть эластичных волокон заменяется грубыми коллагеновыми, которые будто заплаты. Кроме того, в микротрещины проникает внутрисуставная жидкость, приводящая к дальнейшему разрушению. Сустав теряет свои опорные и двигательные свойства и, защищаясь, образует костные наросты — шишки — остеофиты. Они увеличивают площадь опоры, но уменьшают подвижность и провоцируют боль.
Артроз появляется и в тех случаях, когда применяют растяжки для увеличения подвижности суставов. Но при прекращении занятий спортом мышцы слабеют, а сустав остается разболтанным. И снова появляются остеофиты.
Факторами риска в развитии артроза могут быть также наследственность и высокий рост, поскольку перегрузка в точках опоры очень велика.
Следует серьезно относиться к этим препаратам, учитывать возможные побочные действия, внимательно изучить рекомендации к их применению.
Обезболивающие средства
К ним относятся препараты группы парацетамола. Они имеют различные одноразовые и суточные дозировки (внимательно изучайте сопроводительные листки), обычно легко переносятся. Особую осторожность в применении этих препаратов следует проявлять пациентам с печеночной и почечной недостаточностью. Парацетамол считается препаратом первого выбора, что не исключает возможности применения других обезболивающих средств.
Противовоспалительные средства
В качестве недостатка этих препаратов можно отметить раздражающее действие на слизистую оболочку желудка, которое проявляется жалобами у 5—10 % пациентов. Чаще всего это зависит от дозы лекарства. Редко возможны аллергические проявления со стороны почек, печени и крови. Поэтому принимать эти препараты нужно после еды. Если препарат при первичном срочном приеме не вызвал неприятных ощущений в области желудка, то его можно использовать и в дальнейшем. Не следует забывать, что у пожилых людей остается высоким риск желудочного кровотечения и даже перфорации (прободения) желудка. Риск осложнений возрастает при язвенной болезни, а также при сочетании этих препаратов с глюкокортикоидами и антикоагулянтами.
Экспериментально установлена степень риска этих препаратов (по возрастанию): ибупрофен — мелоксикам — диклофенак — напроксен — индометацин. Учитывая, что большинство пациентов, страдающих артрозами, перешагнули 60-летний возрастной порог, врачи перед назначением медикаментозного лечения назначают анализ крови для проверки функции почек. При длительном лечении также следят за работой печени.
При болях, связанных с краткосрочной нагрузкой на пораженный сустав, предпочтительнее препараты короткого действия. Лекарственные средства со сроком действия больше суток можно рекомендовать только пациентам с длительными болями и ограниченными жизненными возможностями. При сильных болях в суставе и невозможности посетить врача можно самостоятельно принять 1–2 таблетки аспирина. Но ни в коем случае нельзя принимать больше 6 таблеток в день без медицинской рекомендации. Специалисты отмечают, что эти медикаменты несовместимы с алкогольными напитками.
Нельзя изменять дозировку препарата, рекомендованную врачом. Если появятся боли в области желудка или темный стул, немедленно прекратите принимать препарат и сообщите об этом врачу. В виде инъекций применять препараты этой группы нецелесообразно из-за серьезных осложнений.
Кортикостероидные препараты
Для медикаментозного лечения артроза, сопровождаемого воспалением, болями и выпотом, используют гормональные препараты — глюкокортикоиды. Целесообразнее вводить их прямо в сустав. При этом предоставляется возможность удалить экссудат. Обычная доза — 10–40 мг подобного средства в комбинации с местным обезболивающим препаратом. Особенно выражен положительный эффект при острой стадии заболевания. Подобные инъекции могут избавить вас от боли на долгое время. При одноразовом применении побочные явления очень редки. При длительном назначении кортикостероидов возможно изменение кожи живота и бедер в виде специфических полосок, отеки, реже происходят некротические изменения в суставе. Естественна опасность занесения инфекции при пункции сустава.
Абсолютным противопоказанием для инъекции в сустав является местное воспаление кожи, гнойная инфекция сустава, повышение температуры невыясненной этиологии. При сахарном диабете назначение кортикостероидов нежелательно из-за снижения защитных свойств организма.
Препараты, оказывающие влияние на обменные процессы в суставе
Лекарственные средства пролонгированного действия
В мировой практике их называют SADOA (slow acting drugs in osteoarthritis — препараты медленного действия для лечения остеоартритов). Они снижают воспалительные явления, но в отличие от описанных ранее противовоспалительных препаратов действуют медленно и не имеют выраженных побочных эффектов. Наиболее известными являются гиалуроновая кислота и глюкозамин.
Гиалуроновая кислота имеется в хрящевой ткани и синовиальной жидкости, повышает ее вязкость, тем самым улучает смазку и обменные процессы в элементах сустава, выполняет защитную функцию. Ученые полагают, что гиалуроновая кислота обладает противовоспалительным и обезболивающим эффектом. Препарат применяется в виде внутрисуставных инъекций, но в отличие от кортикостероидов обладает стойким эффектом. Чаще всего назначается при лечении артроза коленного сустава. Использовать этот метод можно на любой стадии заболевания, особенно в тех случаях, когда вышеперечисленные группы препаратов не эффективны, плохо переносятся или дают осложнения. Побочные воспалительные реакции, возможные в 10 % случаев, устраняют с помощью других медикаментозных средств. Для исключения подобных осложнений сегодня создаются очищенные препараты. При наличии выпота сначала удаляют его с помощью пункции, вводят кортикостероидный препарат, создают суставу покой, обеспечивают холод. Через 2–3 дня можно вводить этот препарат. Обычно курс лечения состоит из 3–5 инъекций через каждые 7—10 дней. Повторить курс можно через 6 месяцев — 1 год. Глюкозамин содержится в хитиносодержащих чешуях морских животных, выпускается в виде таблеток, обычно хорошо переносится.
При артрозе незначительное увеличение уровня мочевой кислоты в крови может раздражать суставы и способствовать развитию воспаления. Если показатели мочевой кислоты выросли, придется сократить, а по возможности даже прекратить употребление мяса.
Больным артрозом особенно полезна средиземноморская диета, богатая овощами и фруктами, а также оливковым маслом, содержащим много витамина Е.
Для строительства здорового хряща и устранения его дефектов необходим приток множества полезных веществ, которые содержатся в овощах, фруктах, вышеупомянутой рыбе, салатах, картофеле и отварном мясе (лучше птица).
Хрящевая ткань как здорового, так и больного сустава нуждается в постоянном движении (сдавлении и расслаблении), которое способствует питанию хряща и оптимальной смазке суставных поверхностей. Целесообразны движения без толчков и чрезмерных нагрузок в пределах имеющихся границ. Желательно избегать травм суставов. Полезны регулярные гимнастические упражнения, плавание при температуре воды 26–28 градусов, особенно гимнастика суставов в воде, катание на велосипеде.
При лечении артрозов широко применяются токи различной частоты. Они хорошо переносятся больными, улучшают кровообращение и обмен веществ, способствуют оттоку отработанных веществ и процессу регенерации тканей, снижают боль. С помощью ионофореза можно подвести к глубоким тканям сустава через кожу необходимые лекарственные вещества. Эти методы имеют мало побочных действий и легко выполнимы, поэтому при лечении артрозов на ранних, незапущенных стадиях предпочтительны различным вмешательствам в сустав (инъекции, артроскопия, операция). Сегодня в продаже есть немало различных аппаратов для электротерапии в домашних условиях. Однако перед самостоятельным лечением электрическим током целесообразно проконсультироваться со специалистами. Так, электротерапия противопоказана при искусственном сердечном клапане, металлических имплантантах в районе предполагаемого лечения, местных кожных заболеваниях, повышенной температуре тела.
Это — разновидность электротерапии. Имеется ряд работ, показавших хорошие результаты при лечении многих суставов с помощью магнитного поля. Научные исследования в этом направлении продолжаются.
Позволяет снять отечность в области пораженных уставов и значительно уменьшить болевой синдром. Она способствует нормализации температуры суставов, при этом улучшаются процессы региональной и общей микроциркуляции. Это позволяет восстановить в той или иной степени функцию суставов.
Этот метод лечения артрозов применяют давно. При этом дозы облучения выше, чем при рентгенодиагностике, но ниже, чем при облучении злокачественных опухолей. Во многих случаях рентгеноблучение позволяло пациентам надолго забыть о своих жалобах, так как уничтожалось большинство воспаленных клеток и улучшались обменные процессы в тканях. Этот метод предпочтителен для неоперабельных больных, когда нет возможности назначить другую терапию. Также эффективно подведение радиоактивных веществ в специальной свинцовой камере к суставу. Понятно, что пациентам, планирующим завести детей, такое лечение не назначают.
Преимущество акупунктуры — быстрое действие и отсутствие побочных эффектов, недостаток — непродолжительность действия. Опыт показал, что наилучший результат достигается при лечении артрозов плеча, шейного отдела позвоночника и рук, несколько хуже показатели при терапии поясничного отдела позвоночника, локтя и колена.
Акупунктура не может оказать лечебное действие на поврежденный хрящ, поэтому нужно щадить сустав и по окончании лечения и устранения симптомов.
В комбинации с другими физиотерапевтическими средствами массаж улучшает функцию суставов, способствуют расслаблению спазмированной мускулатуры, улучшению лимфодренажа и обменных процессов в окружающих суставы мягких тканях.
Приемлем и самомассаж. Приведем основные его приемы на примере тазобедренного сустава.
1. Поглаживание на верхней части ягодицы и поясничной области — 8—10 раз. То же на нижней части ягодицы и верхней трети бедра.
2. Разминание мышц вокруг тазобедренного сустава. Вначале мышцы разминаются основанием ладони — 5–6 раз, затем подушечками четырех пальцев (кругообразно), причем пальцы разводятся врозь, а вращение делается в сторону мизинца.
Если боль не очень сильная, то после разминания проводят растирания вокруг тазобедренного сустава.
3. Растирание: а) пунктирное — подушечками четырех пальцев во всех направлениях; б) кругообразное — подушечками четырех пальцев; в) кругообразное — гребнями пальцев; г) кругообразное — гребнем большого пальца, который сгибается и упирается в указательный. Каждый прием выполняется по 5–8 раз.
Заканчивается самомассаж потряхиванием и поглаживанием. С ослаблением болей каждый прием повторяется чаще, увеличивается их число.
Самомассаж делайте 2–3 раза в день, лежа, предельно расслабив мышцы, окружающие сустав.
Лечебный массаж и физиотерапия в сочетании с гирудотерапией (лечением пиявками) дают небывалый эффект при лечении заболеваний и травм опорно-двигательного аппарата. Улучшение наступает довольно быстро и держится в среднем около 4 недель. Вероятно, механизм такого лечения схож с действием акупунктуры.
Данный текст является ознакомительным фрагментом.
В медицине отложение солей в тканях суставов называют микрокристаллической артропатией. Заболевание проявляется острыми или хроническими болями в суставах, утренней скованностью, незначительной отечностью, покраснением кожи и локальным повышением температуры. При хроническом течении патологии симптомы могут быть слабовыраженными или вовсе отсутствовать, а в процесс могут вовлекаться суставы любой локализации.
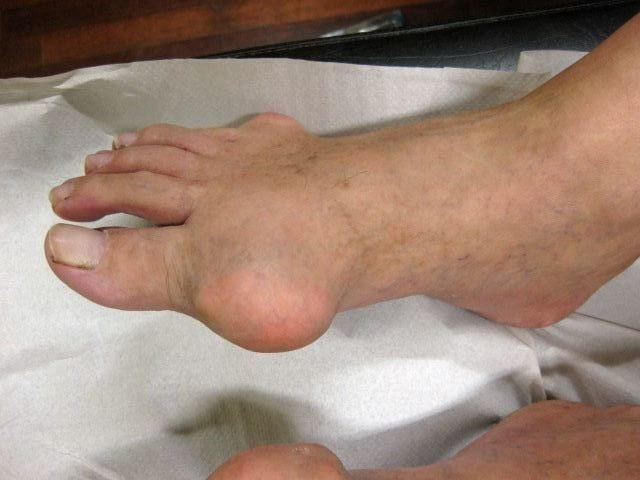
В международной классификации болезней (МКБ-10) микрокристаллическим артропатиям присвоен код М11. К этой группе заболеваний относится подагра, псевдоподагра (хондрокальциноз), гидроксиапатитная и другие артропатии. В статье подробно описаны все эти виды отложений солей в суставах.
Микрокристаллические артриты могут быть наследственными заболеваниями. К примеру, семейная форма хондрокальциноза встречается у жителей Голландии, Чехии, Словакии, Швеции, Германии, Франции, Чили.
Основные виды артропатий
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
В зависимости от типа кристаллов выделяют несколько видов микрокристаллических артритов. Они имеют разное течение, что позволяет различать их еще до проведения лабораторной и инструментальной диагностики. Полноценное обследование пациента дает возможность уточнить диагноз.
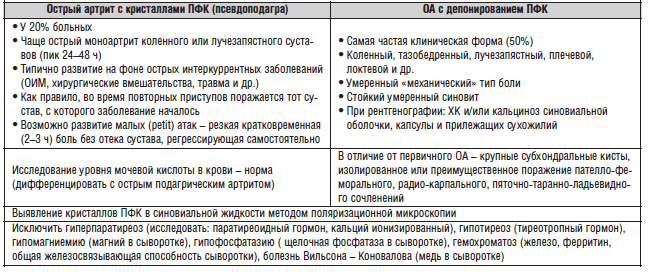
Таблица 1. Виды микрокристаллических артропатий
| Вид | Тип кристаллов | Особенности артропатии |
| Подагра | Моноурат натрия | Болеют в основном мужчины старше 40 лет. В патологию обычно вовлекается пястно-фаланговый сустав стопы. Болезнь имеет циклическое течение, то есть периоды ремиссии чередуются с обострениями |
| Хондрокальциноз | Пирофосфат кальция | Заболевание может протекать в острой или хронической форме. Страдают коленные, лучезапястные, тазобедренные, локтевые суставы. В 50% случаев кристаллы пирофосфатной кислоты откладываются у больных с остеоартрозом |
| Гидроксиапатитная хондропатия | Гидроксиапатит кальция | Страдают преимущественно женщины в возрасте более 40 лет. Чаще всего поражаются плечевые суставы, реже – позвоночник. Возможно развитие псевдополиартрита, сходного по клиническому течению с ревматоидным или инфекционным артритом |
| Другие уточненные и неуточненные артропатии | Ортофосфат кальция или другие кристаллы немочекислой природы | У больного — все симптомы артропатии, но обнаружить и/или идентифицировать кристаллы удается не всегда |
В конце ХХ века подагру считали болезнью накопления уратов в суставах, подкожной клетчатке, костях и почках. Исследования, проведенные в 1990-х годах, подтвердили системный характер заболевания. Отложение солей происходит на фоне гиперурикемии – повышенного содержания мочевой кислоты в крови. Подагрическая артропатия является проявлением системной болезни – подагры.
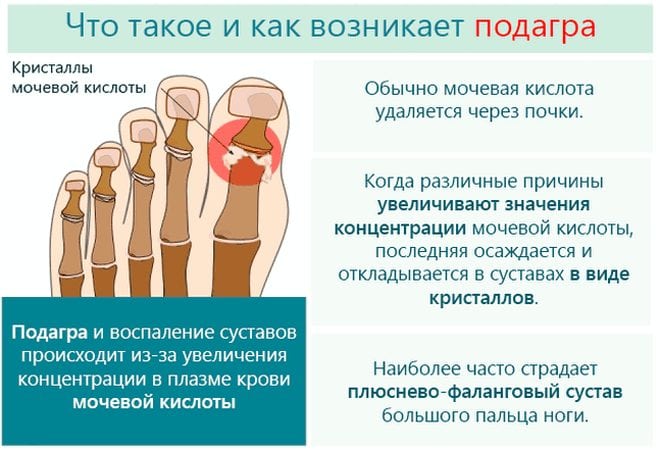
Чаще всего тофусы локализуются в области суставов, сухожилий, подкожной клетчатки. Их нередко находят на ушах и разгибательных поверхностях локтей.
Подагрой болеют преимущественно мужчины старше 40 лет. Однако в последние десятилетия патологию все чаще выявляют у женщин с ранним климаксом и гинекологическими заболеваниями. У молодых людей подагра протекает особенно тяжело. Она проявляется более высокой гиперурикемией, множественными тофусами и частыми длительными обострениями.
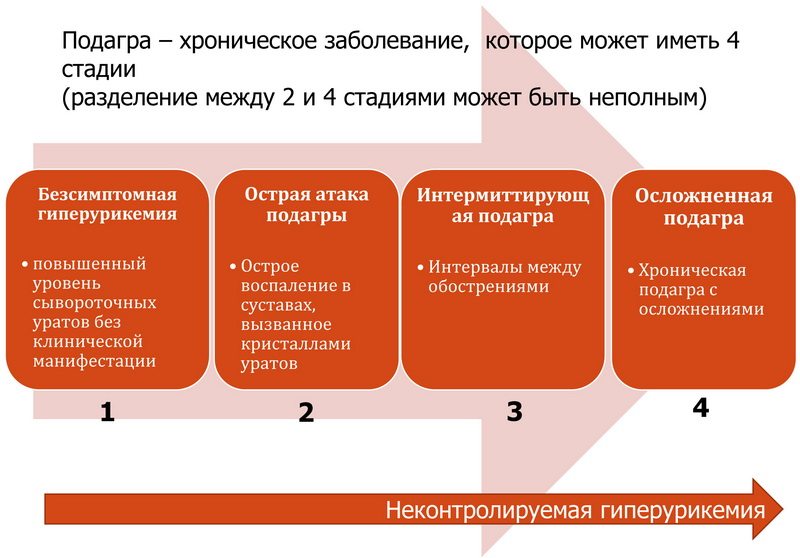
За последние тридцать лет заболеваемость подагрой среди жителей развитых страх выросла примерно в 20 раз. Это объясняется увеличением потребления алкоголя и массовым злоупотреблением фастфудом. У молодых женщин частой причиной развития подагры является прием диуретиков для коррекции массы тела. Сегодня в Европе патологию выявляют у 1-2% взрослого населения. Среди лиц старше 50 лет заболеваемость подагрой составляет 6%.
Не знаете, как вывести соли из суставов при подагре? Начните правильно питаться и вести здоровый образ жизни. И не забудьте обратиться к врачу, чтобы он назначил вам медикаментозное лечение.
Для патологии характерно отложение кристаллов пирофосфата кальция (ПФК) в суставных хрящах и периартикулярных тканях. Кальцификаты могу откладываться в межпозвонковых дисках, лобковом симфизе и местах прикрепления сухожилий к костям. При пирофосфатной артропатии могут страдать любые суставы, но чаще всего болезни подвержены коленные и лучезапястные сочленения.
- наследственный (семейный). Развивается у людей, чьи родители также болели хондрокальцинозом. Эта форма заболевания обычно дебютирует в возрасте 30-40 лет;
- метаболический. Возникает на фоне обменных нарушений. Болеют в основном люди с гиперпаратиреозом, гемохроматозом, гипомагниемией, гипофосфатазией и т. д.;
- идиопатический. Развивается у людей старше 55 лет на фоне остеоартроза. Возникает спонтанно, без видимых причин.
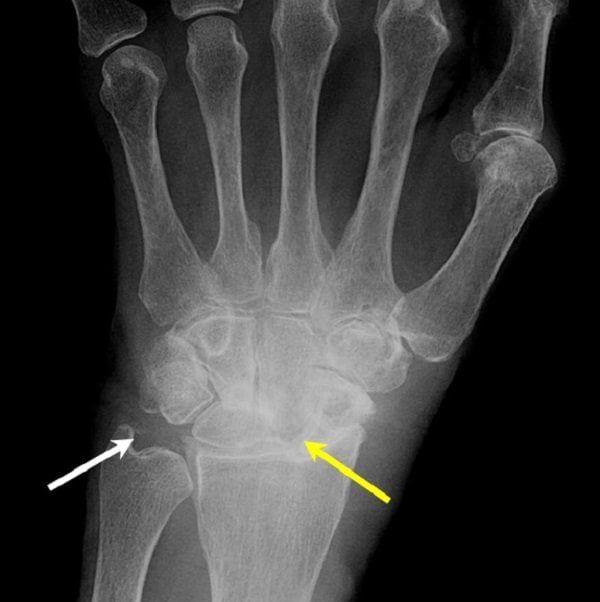
Хондрокальциноз может иметь бессимптомное, острое или хроническое течение. В первом случае кристаллы ПФК выявляют случайно, во время обследования по поводу других заболеваний. Для острой формы болезни характерно внезапное начало и сравнительно быстрое (на протяжении 3-5 дней) исчезновение симптомов. Хронический хондрокальциноз проявляется механическими болями и умеренно-выраженным синовитом. Наблюдаются внесуставная кальцификация и остеофитоз.
Острый артрит, возникший вследствие отложения кристаллов ПФК, называют еще псевдоподагрой. Заболевание имеет схожую с подагрой клиническую картину, однако практически никогда не поражает пястно-фаланговые суставы стопы.
Таблица 2. Сравнительная характеристика острой пирофосфатной артропатии и остеоартроза с депонированием ПФК
Многие люди интересуются, как вывести соли из суставов при хондрокальцинозе. Сделать это крайне тяжело. Медикаментозное и немедикаментозное лечение позволяет только снять воспаление в суставах и облегчить самочувствие человека. Раздробить или вывести соли из суставов, расположенные в самих хрящах, практически невозможно.
Заболевание чаще встречается у женщин старше 40 лет. Для патологии характерно отложение гидроксиапатита кальция в периартикулярных тканях, сухожилиях и синовиальной оболочке. Многие современные исследователи уверены, что именно кристаллы гидроксиапатита провоцируют развитие синовита у больных с остеоартрозом.
Клинические варианты гидроксиапатитной артропатии:
- моноартрит. Развивается в 65% случаев. В патологию вовлекается один сустав. Клинически проявляется классическими симптомами артрита;
- поражение позвоночника. Возникает примерно у 35% больных. Проявляется острыми приступами радикулита и повышением температуры тела;
- острый псевдополиартрит. Вызывает множественное поражение суставов. При тщательном осмотре можно заметить, что воспалительные инфильтраты имеют периартикулярную локализацию;
- хронический псевдополиартрит. Отличительный признак болезни — постоянные артралгии. У больных наблюдаются незначительные воспалительные изменения в области суставов.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Для гидроксиапатитной артропатии характерно отложение солей в периартикулярных тканях позвоночника и плечевого пояса. У пациентов развиваются синовиты и теносиновиты. Болезненные ощущения появляются в месте крепления сухожилий, но деформации суставов нет.
Больные с гидроксиапатитной артропатией нередко интересуются, как вывести соли, которые откладываются не в суставах, а в периартикулярных тканях. Методы, позволяющие справиться с проблемой, есть. Наиболее доступный и популярный из них — ударно-волновая терапия.
Причины отложения соли в суставах
В некоторых случаях микрокристаллические артропатии являются наследственными заболеваниями. Они развиваются вследствие экспрессии дефектных генов, которые человек получил от больных родителей. К примеру, ген подагры локализуется в длинном плече Х-хромосомы и наследуется ребенком от матери.
Однако чаще всего микрокристаллические артриты имеют мультифакториальную природу и возникают у людей с генетической предрасположенностью под действием провоцирующих факторов. У больного имеется несколько дефектных генов, которые в определенных ситуациях могут привести к развитию артропатии. Человек с отягощенной наследственностью не обязательно должен заболеть. Это и отличает наследственные формы артропатий от мультифакториальных.
Около 40% больных с подагрой имеют родственников, которые также страдают от этой болезни. Это говорит о том, что в развитии патологии большую роль играют наследственные факторы.
Подагра чаще всего развивается у людей, злоупотребляющих алкоголем, и тех, кто ест много богатой пуринами пищи (жирная рыба, мясо, икра). Это ведет к повышению уровня мочевой кислоты в крови, отложению уратных кристаллов в суставах. К развитию подагрического артрита может приводить и нарушение выведения мочевой кислоты почками при ее нормальном содержании в крови.
Причины гидроксиапатитной артропатии:
- обменные нарушения;
- длительный прием витамина D;
- гиперпаратиреоз;
- пребывание на гемодиализе.
Достоверные причины развития пирофосфатной артропатии неизвестны. Считается, что кристаллы ПФК откладываются в тканях из-за локального нарушения метаболизма пирофосфата и кальция.
Симптомы отложения солей в суставах
У пациентов встречается бессимптомное депонирование кристаллов пирофосфата, ортофосфата или гидроксиапатита кальция. Патологию выявляют случайно, во время обследования пациента по поводу какого-либо другого заболевания. Однако чаще всего микрокристаллические артропатии имеют острое или хроническое рецидивирующее течение.
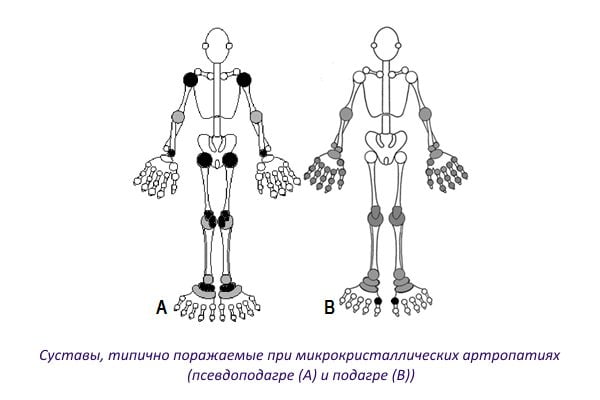
Симптомы, указывающие на отложение солей в суставах:
- боль. Может иметь разную степень выраженности. К примеру, при подагрическом артрите человека беспокоят невыносимые боли в стопе, мешающие ему ходить и вести привычный образ жизни. А вот при остеоартрозе с депонированием кристаллов ПФК болезненные ощущения имеют слабовыраженный характер, но сохраняются на протяжении многих месяцев или даже лет. Для гидроксиапатитной артропатии характерны механические боли, усиливающиеся при движениях;
- покраснение кожи и локальное повышение температуры. Типичны для острых микрокристаллических артритов. Из-за сильного воспаления кожные покровы вокруг больных суставов становятся ярко красными и горячими на ощупь;
- припухлость. Локализация отечности зависит от места расположения кристаллов. При пирофосфатной и гидроксиапатитной артропатиях припухлость обычно обнаруживают в области околосуставных тканей;
- ограничение подвижности суставов. Возникает из-за раздражения суставов скопившимися в синовиальной полости кристаллами. Причиной также может быть кальцификация сухожилий и периартикулярных тканей;
- появление тофусов указывает на подагру. Тофусы легко спутать с ревматоидными узелками. Обнаружив у себя подозрительные образования в области суставов, немедленно идите к врачу. Тот обследует вас и поставит точный диагноз.
Методы диагностики
Для диагностики микрокристаллических артропатий используют лабораторные и инструментальные методы. Первые более показательны при подагре, поскольку позволяют обнаружить высокий уровень мочевой кислоты в крови. При гидроксиапатитной артропатии лабораторные исследования малоинформативны и дают возможность выявить только неспецифические признаки воспаления (лейкоцитоз, повышение СОЭ).
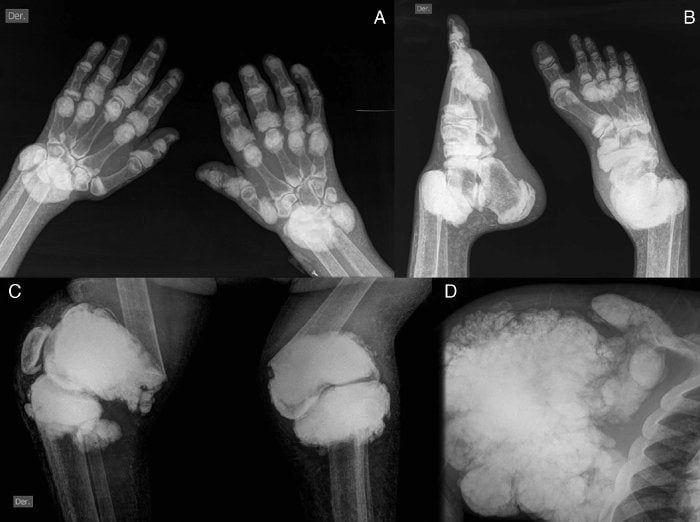
Обнаружить кальциноз суставных хрящей и периартикулярных тканей можно с помощью визуализирующих методов исследования. Наиболее простой — рентгенография. Выраженность клинической картины заболевания обычно не зависит от количества и размера кальцификатов. Часто множественные отложения солей не вызывают никаких симптомов, а типичные признаки артропатии возникают при отсутствии отложений.
Одним из наиболее информативных диагностических мероприятий является исследование синовиальной жидкости, полученной с помощью пункции. Для выявления и идентификации кристаллов используют метод поляризационной микроскопии. Исследование позволяет определить природу кисталлов и поставить точный диагноз.
Рентгенография позволяет выявить только крупные кальцификаты. А вот небольшие отложения солей можно обнаружить только с помощью УЗИ. Этот метод более чувствительный и специфичный при диагностике артропатий.
Таблица 3. Дифференциальная диагностика разных видов артропатий
| Подагра | Псевдоподагра | Гидроксиапатитная артропатия | |
| Уровень мочевой кислоты в крови | Повышенный | Нормальный | Нормальный |
| Наличие кристаллов в синовиальной жидкости | Соли мочевой кислоты | Кристаллы пирофосфата кальция | Кристаллы гидроксиапатита выявляют редко |
| Изменения на рентгенограммах | Появление асимметричных узловатых образований в тканях. На поздних стадиях наступает деструкция хрящей и костей, а кристаллы мочевой кислоты откладываются в костях | Кальцификация хрящей, суставной капсулы, сухожилий и периартикулярных тканей | Отложение солей в околосуставных тканях и местах крепления сухожилий к костям. При рентгенографии позвоночника в его мягких тканях также выявляют кальцификаты |
| Наличие тофусов | Да | Нет | Нет |
Тактика лечения отложений солей в суставах зависит от типа кристаллов. Поэтому при подозрении на микрокристаллическую артропатию нужно поставить диагноз. Сделать это может только врач после обследования.
Лечение отложений солей в суставах
Как вывести соли, которые скопились в суставах или околосуставных тканях? Можно ли это сделать самостоятельно или без помощи врача не обойтись? Реально ли вообще избавиться от скопившихся кальцификатов? Ответы на все эти вопросы есть.
Выведение солей из суставов — сложный и трудоемкий процесс. Начинать лечение нужно с уточнения диагноза и выявления причины патологии. После этого больному требуется откорректировать режим питания и исключить из рациона вредные продукты, провоцирующие отложение солей. Подбирать диету должен врач или диетолог.
Во время обострения для лечения солей в суставах используют противовоспалительные и обезболивающие мази на основе НПВС (Диклофенак, Вольтарен, Диклак). При ярко выраженном болевом синдроме пациенту назначают кортикостероидные гормоны (Дипроспан, Кеналог). Их могут вводить в суставную полость или околосуставные ткани. При подагре и псевдоподагре больным также назначают Колхицин.
При отсутствии активных воспалительных процессов для лечения отложения солей в суставах и околосуставных тканях полезны массаж, водные процедуры и методы физиотерапии. Хороший эффект дают электрофорез с Гидрокортизоном, грязелечение, парафиновые аппликации. Для дробления кристаллов в околосуставных тканях также используют метод ударно-волновой терапии.
Читайте также:


