Болезнь рота бедра лечение

В медицине выделяют несколько разновидностей невралгии. Их классифицируют в зависимости от того, в каком именно периферическом нерве произошло поражение.
О том, как проходит диагностика такой патологии как невралгия наружного кожного нерва бедра (болезни Рота-Бернгардта), ее лечение и профилактика будет рассказано ниже.
Что такое невралгия наружного кожного нерва бедра?

Невралгия наружного кожного нерва бедра – нарушение функций этого нерва, которое обычно происходит в области паха.
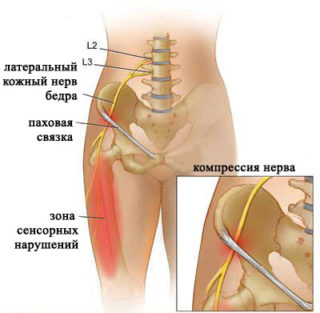
Наружный кожный нерв (латеральный) идет от L2 и L3 корешков спинного мозга и выходит на передне-боковую область бедренной поверхности. Здесь нерв разветвляется на 2-3 части.
Наружный кожный нерв бедра отвечает за работу наружной и отчасти передней бедренной поверхности. Преимущественно заболевание обусловлено дегенеративными процессами, начинающимися в связи с возрастом пациента.
Чаще всего поражению подвергается нерв только с одной стороны. Двусторонняя невралгия встречается не более, чем в 20 % случаев.
В медицинской литературе заболевание встречается под разными наименованиями: синдром (либо невропатия, невралгия) бокового кожного нерва бедра, болезнь Бернгардта-Рота или просто синдром Рота, нейропатия запирательного нерва, парестетическая мералгия.
По Международной классификации болезней относится к классу VI и имеет код G57.1.
Этиология

Наиболее часто причина поражения наружного кожного нерва бедра кроется в сдавливании структуры сплетения. Компрессии способствует то, что нерв имеет сильный изгиб в области бедра, а также близкое расположение рядом с паховой связкой и костью.
Давление на нервный ствол начинается из-за действия внешних факторов: тугое белье, корсет, травматическое воздействие на тазовые кости и тазобедренный сустав в результате переломов, ушибов, вывихов.
Внутренние факторы обусловлены какими-либо изменениями в самом организме. Это может быть сколиотическое изменение в позвоночном столбе, остеохондроз, радикулит. Диагностированию болезни Рота может сопутствовать наличие опухоли, гематомы либо воспаления в брюшной полости.
Также большое влияние на развитие болезни оказывает лишний вес, алкогольная зависимость, сахарный диабет. Заболевание диагностируется в ряде случаев во время беременности (больше о невралгии при беременности читайте здесь).
У людей в возрасте происходит дегенеративная трансформация в самом нерве. В нем становится меньше мякотных волокон, начинаются склеротические процессы, происходит утолщение нервной оболочки.
Защемление может произойти на разных участках. В паховой зоне, в области подвздошной мышцы. В результате воздействия описанных факторов меняется расположение структур в зоне паховой связки. Это приводит к тому, что во время движения нерв начинает задевать связку либо за подвздошную кость.
Клиническая картина: главные симптомы

Во время приема невролог наблюдает снижение у пациента чувствительности к некоторым раздражителям на тех участках тела, к которым подходят ответвления наружного кожного нерва бедра.
Гипестезия (снижение чувствительности) обычно касается тактильных ощущений. Реже возникает температурная гипестезия. Визуально врач отмечает выпадение волосяного покрова, кожа в местах поражения более тонкая, снижено потоотделение.
Первоначально все эти симптомы появляются на отдельных участках кожи и возникают на короткое время. Обычно возникают неприятный ощущения после ношения неудобной одежды, длительного стояния или ходьбы. Впоследствии подобные признаки затрагивают боковую бедренную поверхность целиком, а также частично – переднюю поверхность бедра, носят более длительный характер.
Присоединяется болезненность в бедренной части. Из-за болевого синдрома изменяется походка, появляется хромота на одну сторону.
Неприятные ощущения усиливаются, когда человек лежит на пораженном боку. Боль затихает в положении лежа с согнутыми ногами.
Диагностика проблемы
Постановка диагноза, как и в случае с другими формами невралгии, в случае с болезнью Рота начинается со сбора анамнестических данных и визуального осмотра сначала врачом терапевтом, а затем специалистом более узкого профиля – врачом-неврологом. На приеме доктор проводит пальпацию проблемных участков, выявляя возможные жалобы пациента.
Дополнительно могут назначить некоторые обследования:

Все эти инструментальные обследования назначаются, чтобы дифференцировать невралгию от других болезней, а также чтобы определить причину происхождения данной патологии.
Индикатором болезни Рота служит введение новокаинового раствора на уровне сдавливания нерва либо под паховой связкой. Прекращение боли свидетельствует о наличии болезни Рота.
Парестетическая мералгия может иметь схожие симптомы с другими заболеваниями. Прежде всего, с невралгией седалищного нерва. Отличие состоит в том, что патология седалищного нерва порождает простреливающие боли, нехарактерные для мералгии.
Патологию нужно отличать от коксартроза, который так же проявляется болью в области бедренного сустава. Поэтому при возникших сомнениях пациента направят на прием к ортопеду.
Путаница в постановке диагноза способна возникнуть из-за локализации болевого синдрома, который можно принять за признак мочекаменной болезни, заболевания органов малого таза. Ультразвуковое обследование поможет разрешить этот вопрос.
Лечение
На первоначальном этапе лечения нужно устранить триггеры заболевания: пролечить воспалительные процессы, устранить опухоли и т.д.
Медикаментозное лечение включает обезболивание. Оно может проводиться препаратами для наружного применения, оральными средствами и инъекционно. Используют НПВС, укол новокаина в область компрессии нерва, медикаменты для улучшения кровоснабжения.
Физиотерапевтические мероприятия включают в себя целый перечень процедур:

Физиотерапия помогает остановить воспаление, снизить болевой синдром, улучшить кровоснабжение нерва и передачу нервных импульсов.
Лечение болезни Рота должно проводиться в совокупности с изменением образа жизни. Регулярные занятия лечебной физкультурой также дадут свой результат.
Гимнастика включает такие упражнения:
- Больной сидит на полу с согнутыми в коленях ногами. Нужно распрямлять конечности и при этом скользить пятками по полу. Выполнять 2 подхода по 5 раз.
- Выполняется лежа на животе, руки сложены на пояснице. Голову и плечи не торопясь поднять и задержаться на некоторое время. 2 подхода по 3 раза.
- Стоя, руки на поясе. Медленно развести ноги в стороны, стопы при этом не отрываются от пола. 2 подхода по 4 раза.
- И.п. лежа на животе – выполнять движения как при плавании брассом. Повтор 6 раз.
- И.п. лежа на здоровом боку, рука согнута в локте, на ней лежит голова. Больную ногу поднять вверх, опустить. Повтор 8 раз.
Прогноз и профилактика
Если лечение назначено правильно и начато своевременно, то прогноз благоприятный, возможно полное выздоровление.
Неправильная постановка диагноза и неверное лечение либо его отсутствие приводят к тому, что боль нарастает, воспаление может перейти на другие нервные сплетения, снижается работоспособность мышц, возможно появление трофических язв, страдает психологический фон.
Профилактика включает:
- Ежедневные физические нагрузки. При ведении сидячего образа жизни выполнять гимнастику.
- Рациональное питание.
- Приведение в порядок массы тела.
- Своевременная терапия воспалительных процессов в организме.
Невралгия наружного кожного нерва бедра требует незамедлительного обращения в медицинское учреждение. Серьезность диагноза исключает любой вид самолечения, на какой бы стадии развития эта патология ни находилась.
Полезное видео
Подробнее о симптомах и лечении болезни Рота-Бернгардта (невралгии наружного кожного нерва бедра):
Синдром Рота-Бернгардта – патология, возникающая при сдавливании нерва, который расположен в области паха или передней подвздошной кости. Чаще всего с болезнью сталкиваются мужчины старше 50 лет. Иногда патологию диагностируют у молодых женщин во время 3 триместра беременности, это связано с изменением угла наклона тазовых костей и увеличением поясничного лордоза.
Причины развития синдрома
Развитию патологии могут благоприятствовать анатомические особенности тела. Нерв сдавливается при наклонах вперед или при движении нижними конечностями. Кроме этого, в качестве основных причин болезни Рота на ноге выделяют: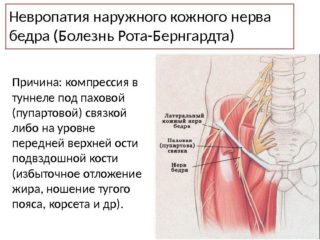
- лишний вес, при котором проблемной зоной является область бедер и живота;
- злокачественные или доброкачественные новообразования;
- гематомы в области брюшины;
- нарушения метаболизма;
- образование спаек на внутренних органах;
- воспалительные процессы и операции в брюшной полости;
- спинномозговая анестезия;
- патологии позвоночника;
- малоподвижный образ жизни и сидячая работа;
- авитаминоз;
- систематическое переохлаждение организма;
- осложнения других заболеваний: ревматизма, атеросклероза сосудов нижних конечностей, менингита, сахарного диабета, брюшного тифа, малярии.
Одной из самых распространенных причин развития болезни Рота-Бернгардта является ношение корсетов, провоцирующих сдавливание нижней части тела, и неправильно подобранное нижнее белье: слишком тесное и узкое. В первую очередь именно на такие детали врач обратит внимание при жалобах пациента.
Симптомы болезни Рота
Пациент не сразу замечает какие-либо патологические изменения в своем организме, потому что болезни Рота свойственно медленное и постепенное развитие. Чаще всего очаг заболевания располагается с одной стороны. Реже встречаются случаи двухстороннего развития синдрома.
Явными признаками заболевания служат:
Болезненные ощущения со временем усиливаются, становятся постоянными и нестерпимыми. Дискомфорт возникает при любом легком прикосновении к пораженному участку. Даже трение одежды в этой области вызывает неприятные ощущения. В преобладающем большинстве случаев пациенты ощущают сильную боль при пальпации нервного ствола.
К какому врачу обратиться для диагностики и лечения
На тревожные симптомы нельзя не обращать внимания. Парестетическая мералгия Бернгардта-Рота – заболевание излечимое. Важно только не затягивать с визитом к врачу и своевременно приступить к лечению, иначе кроме неприятных болезненных ощущений, она может спровоцировать возникновение постоянной сильной хромоты.
При появлении дискомфорта в области бедра стоит посетить невролога. После визуального осмотра пациента специалист назначит рентгенографию, МРТ, УЗИ, электронейромиографию или другой инструментальный метод обследования.
Лечение болезни Рота
В зависимости от степени тяжести заболевания и симптомов лечение болезни Рота проводится консервативными или оперативными методами. Способы терапии подбираются индивидуально для каждого пациента, исходя из особенностей его организма и специфики развития патологии.
Прежде всего необходимо устранить факторы, провоцирующие сдавливание латерального бедренного нерва. С этой целью пациентам рекомендуется:
- отказаться от тесного узкого белья и одежды;
- не носить корсеты и тугие ремни;
- использовать специальный разгрузочный корсет;
- приложить усилия к снижению веса.
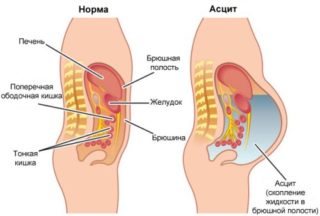
При наличии асцита целесообразно провести пункцию, чтобы удалить жидкость из брюшной полости. При появлении злокачественных новообразований или забрюшинных гематом проводится их удаление.
Если приступить к лечению на начальной стадии заболевания, полное выздоровление наступит уже через 2-3 недели. После курса терапии у пациента начинается длительный период ремиссии: болезнь не потревожит его на протяжении нескольких лет.
Чтобы купировать воспалительный процесс и снизить болевые ощущения используются нестероидные противовоспалительные препараты:
- Ибупрофен;
- Вольтарен;
- Кетопрофен;
- Диклофенак;
- Индометацин.
В некоторых случаях, чтобы снять боль, могут быть назначены внутримышечные или внутривенные инъекции Трамадола. Широко применяются средства, действие которых направлено на улучшение микроциркуляции крови.
Назначать применение медикаментов должен лечащий врач. Перед использованием нужно внимательно изучить инструкцию и убедиться в отсутствии противопоказаний.
Продолжительное употребление лекарств может спровоцировать язву желудка, 12-перстной кишки, артериальную гипертензию и повысить риск тромбообразования.
При отсутствии положительного результата от медикаментозной терапии и сохранении болевого синдрома назначается оперативное лечение. Хирургическое вмешательство проводится в районе паховой связки. Направлено на освобождение защемленного нерва.
Исключив все возможные противопоказания, невролог может назначить следующие физиопроцедуры:

- лечебные обертывания;
- сероводородные и радоновые ванны;
- грязетерапию;
- моксотерапию;
- процедуры гидромассажа;
- аквааэробику;
- электрофорез с новокаином и витаминами;
- магнито-лазерную терапию;
- динамические токи;
- УВЧ-терапию;
- иглорефлексотерапию;
- внутритканевую электростимуляцию.
Каждая из вышеперечисленных процедур купирует воспалительные процессы, снимает боль и способствует улучшению кровоснабжения нерва и восстановлению передачи нервных импульсов. Часть манипуляций направлена на стабилизацию венозного оттока, устранение спазмов и вызываемой ими боли.
Сидячий и малоподвижный образ жизни – одна из распространенных причин развития болезни Рота. Для лечения и профилактики заболевания специалисты рекомендуют систематически выполнять курс несложной гимнастики.
При парестетической мералгии назначается следующий комплекс упражнений:
- Сесть на пол, ноги согнуть в коленях. Разгибая конечности, медленно скользить по полу пятками. Выполнять 2 подхода по 5-6 раз.
- Лечь на живот, руки сложить на пояснице. Медленно поднять голову и плечи и удерживать их в таком положении в течение нескольких секунд. Выполнять 2 подхода по 3 раза.
- Встать на ноги, держа руки на поясе. Плавно развести нижние конечности в стороны, не отрывая стоп от пола. Выполнять 2 подхода по 4 раза.
- Лежа на животе, руки соединить на ягодицах. Поочередно приподнимать ноги, не сгибая их в коленях. Выполнять упражнение по 6 раз каждой ногой.
- Лежа на здоровом боку, положить под голову согнутую в локте руку. Осторожно и плавно двигать больной конечностью вверх и вниз.
Гимнастика направлена на улучшение питания нерва, нормализацию кровообращения и облегчение состояния пациентов.
Лечебная физкультура позволяет укрепить мышцы ног и бедер, сохранить их эластичность и подвижность суставов.
Лечение парестетической мералгии может проводиться с помощью методов нетрадиционной медицины. Самыми популярными рецептами являются:
- компрессы из листьев комнатной герани;
- употребление отвара из коры белой вербы или настоя перечной мяты;
- периодическое использование теплых ванн с отваром мяты, ромашки или шалфея;
- применение растирок из чесночного масла с добавлением эфирных масел;
- мазь из почек сирени.
Народные средства должны использоваться в комплексе с консервативным лечением. Перед применением трав нужно убедиться в отсутствии противопоказаний.
Профилактика
В качестве профилактики возникновения и рецидива мералгии пациентам рекомендуют:
- поддерживать нормальную массу тела;
- не носить тесную одежду и белье;
- ограничить физические нагрузки на поясницу;
- не переохлаждаться;
- использовать разгрузочный корсет.
Важно вести подвижный активный образ жизни, заниматься гимнастикой, плаванием, чаще гулять на свежем воздухе и кататься на велосипеде. Эти мероприятия способствуют укреплению мышц и всего организма в целом.
При своевременном лечении существует высокая вероятность полного выздоровления. В запущенных случаях патология не только осложняет жизнь пациента болевыми ощущениями, но и приводит к перемежающейся хромоте и трофическим язвам.

Распространенное неврологическое заболевание, характеризирующееся нарушением кожной чувствительности – синдром Рота-Бернгардта существенно ухудшает качество жизни многих людей.
- Что это такое?
- Причины заболевания
- Симптомы
- Диагностика
- Лечение
- Гимнастика
- Физиотерапия
- Лечение народными методами
- Профилактика
- Что нужно запомнить?
Что это такое?
Болезнь Рота-Бернгардта возникает вследствие повреждения наружного кожного бедренного нерва. Так как он является только 
чувствительным, нарушается только чувствительность передней и боковой части бедра без двигательной дисфункции. Также синдром может возникнуть при повреждении поясничного отдела спинного мозга и заболеваниях межпозвоночных дисков.
Нерв, являющийся продолжением корешков спинномозговых нервов, иннервирует кожу латеральной поверхности бедра. Из-за особенностей его расположения и строения, часто происходит компрессия и повреждение. Выходя из полости таза, нерв образовывает острый угол и значительно утолщается, располагается близко к поверхности кожи и часто соприкасается с бедренной костью и связками.
Из-за анатомических особенностей и физической активности либо образа жизни пациента, во время соприкосновения с костью или связкой возникает трение нервных окончаний, и их травмирование. Это способствует ухудшению кровообращения, в результате чего нервная ткань не получает необходимые питательные вещества и атрофируется. Из-за повреждения и гибели нервных клеток невозможно нормальное прохождение импульса в иннервируемый участок, что приводит к развитию невропатии.
Одно из распространенных названий синдрома – парестетическая миалгия. Это связано с возникновением парестезий. Также для патологии характерно появление боли, снижение либо потеря чувствительности, которое возникает вначале на некоторых участках, затем распространяется на всю поверхность. При длительном течении происходят атрофические процессы в системе кровообращения и в эпидермисе.
Чаще всего болезнь Рота-Бернгардта протекает несимметрично, поражая только одну ногу. Но при развитии ее возможно распространение патологического процесса с поражением здоровой ноги.
Согласно МКБ-10, код заболевания: G54.8 – другие поражения нервных корешков и сплетений.
По частоте встречаемости синдром Рота-Бернгардта чаще диагностируют у людей после 40 лет. Болеют преимущественно мужчины. Часто возникает у беременных женщин и у людей лишним весом.
Причины заболевания
Часто Рота-Бернгардта выявляется у близких родственников, что подтверждает генетическую предрасположенность и наследственный фактор ее развития. Распространенными причинами развития парестетической миалгии являются:
- продолжительное ношение неудобной одежды, тугих ремней, тесного белья;
- ожирение с отложением жировой массы на животе и бедрах;
- сидячий образ жизни;
- длительное нахождение в неудобном положении тела;
- травмы;
- дистрофические заболевания тазобедренных суставов;
- заболевания позвоночника, в особенности его нижних отделов;
- операции на бедре или позвоночнике, во время которых произошло нарушение иннервации;
- новообразования, приводящие к повреждению и сдавливанию нерва;
- беременность;
- резкое снижение веса.
В большинстве случаев синдром Рота-Бернгардта возникает из-за нарушения проводимости нервного импульса по кожному бедренному нерву. Это возникает на фоне вышеописанных факторов. Развитие патологии происходит на протяжении нескольких месяцев или лет.
Часто проявления возникают после резкого похудения. Потеря жировой массы приводит к тому, что нерв соприкасается с бедренной костью, суставом либо связками и при сгибании бедра сдавливается.
Новообразования: опухоли, гематомы, разрастание костной массы у пациентов с коксартрозом, также препятствуют нормальному прохождению импульса.
Справка. Проявления, возникшие во время беременности, связаны с давлением матки и смещением органов. После родов иннервация полностью восстанавливается.
Симптомы
Часто на начальных этапах признаки еще не ощущаются либо на них не обращают особого внимания. Прогрессирование ухудшения прохождения нервного импульса вплоть до его прекращения приводит к более выраженной клинической картине. Основными симптомами на поздних стадиях являются:
У пациентов меняется походка, появляется небольшая хромота. В зависимости от локализации повреждения изменение положения тела может облегчить состояние. Но если не начать лечение, в дальнейшем положение тела прекращает способствовать облегчению состояния больного.
Важно! Пораженный нерв воздействует только на чувствительную способность пациента. Нарушение двигательной функции говорит о другой патологии.
Диагностика
Установить диагноз может невропатолог. Врач собирает информацию об образе жизни пациента, узнает его семейный анамнез. Для определения степени нарушения чувствительности специалист проводит ряд диагностических процедур и тестов, включающих определение снижения тактильной и температурной чувствительности. Исследование проводится на обеих ногах одновременно, что позволят определить ухудшение восприятия с одной стороны.
Для исключения других патологий пациенту показаны такие диагностические мероприятия:
- МРТ позвоночника;
- биохимическое исследование крови;
- аутоиммунное исследование крови;
- ангиография;
- электронейромиография;
- УЗИ.
Дополнительно проводят рентгенографию позвоночника, таза и бедренных костей для выявления дистрофических изменений, которые могли стать причиной патологии.
Лечение
Важно подобрать оптимальную схему лечения. Для этого нужно определить причину возникновения болезни и устранить ее. Необходимо отказаться от неудобной и тесной одежды и ремней. В некоторых случаях показано ношение разгрузочных корсетов. Для улучшения трофики и устранения дискомфорта и боли применяют медикаментозную терапию:
- нестероидные противовоспалительные средства – купируют болевой синдром, снимают воспаление и уменьшают отечность тканей, что приводит к снижению давления на нервную ткань. Зачастую назначают Диклофенак, Мовалис, Индометацин и другие;
- витаминотерапия – назначают витаминные комплексы, улучшающие состояние нервной системы: витамины В1, В12;
- минеральные комплексы – магний, калий, кальций необходимы для нормального функционирования сердечно-сосудистой системы;
- сосудорасширяющие средства – улучшают трофику в пораженном участке. Используют Трентал, Никотиновую кислоту и другие;
- глюкокортикостероиды – гормональные препараты Преднизолон либо Дексамитозон применяют в редких случаях при выраженном воспалительном и болевом синдроме.
Помимо приема медикаментов необходимо отказаться от вредных привычек, нормализировать режим труда и отдыха. Полноценное питание, обогащенное витаминами и минералами, также способствует выздоровлению.
В тяжелых случаях, когда медикаментозная терапия не эффективна, применяют хирургические методы. Они основаны на устранении дефекта, расширении суженого участка нерва, восстановлении кровообращения. Для этого делают небольшой разрез на коже для доступа к нерву. После проводят его декомпрессию. Операция проводится под местным наркозом. Пациенту для восстановления необходимо 1-2 недели покоя. Затем для возвращения утраченных функций назначаются физиотерапевтические процедуры.
Важно! Многие препараты, применяемые для купирования патологии, обладают рядом побочных эффектов, поэтому их применение допустимо только после тщательного обследования у лечащего врача.
Гимнастика
Физическая активность благоприятно сказывается на состоянии больного. Улучшая кровообращение и снимая напряжение в месте локализации дефекта, с помощью специальных упражнений удается ускорить процесс выздоровления. Наиболее оптимальными являются упражнения в воде. Пациентам рекомендованы аквааэробика и плаванье. Также ежедневное выполнение следующего комплекса упражнений значительно улучшает состояние больного:
- лежа на спине поочередно сгибать ноги в коленном суставе, скользя пяткой по коврику. Выполнять медленно. Повторить 8-10 раз;
- в положении лежа на спине развести ноги в стороны и медленно собрать их. Повторить 10 раз;
- лежа на животе положить руки на бедра и оторвать голову и плечи от коврика на 1-5 секунды. При появлении неприятных или болезненных ощущений в спине опустить голову ниже либо прекратить упражнение. Повторить 5 раз;
- лежа на животе, руки вдоль туловища, поочередно поднимать ноги. Повторить 10-12 раз каждой ногой;
- лежа на спине поочередно поднимать ноги до угла 45 градусов 10-12 раз;
- лежа на здоровом боку на локте поднимать больную ногу на 45 градусов. Повторить 10-15 раз, затем повторить на второй ноге.
Во время выполнения ЛФК важно следить за своими ощущениями. Гимнастика не должна сопровождаться сильным дискомфортом. При появлении боли либо усилении симптоматики невропатии стоит прекратить упражнение и проконсультироваться с лечащим врачом.
Физиотерапия
Физиотерапевтические методы широко применяются для устранения симптома Рота-Бернгардта. К ним прибегают при любой форме и стадии патологии. Она помогает улучшить общее состояние пациента, устраняет неприятные симптомы и улучшает трофику тканей. Чаще всего назначают следующие процедуры:
- лечебный массаж;
- электростимуляция;
- УВЧ-терапия;
- магнитно-лазерная терапия;
- электрофорез с новокаином;
- радоновые и сероводородные ванны;
- грязелечение;
- иглорефлексотерапия.
Физиолечение можно пройти как в поликлинике по месту жительства, так и в санатории.
Важно! Перед прохождением процедур важно сообщить врачу обо всех сопутствующих хронических заболеваниях. Некоторым пациентам физиотерапия противопоказана.
Лечение народными методами
Нетрадиционные методы применяют для устранения симптомов болезни Рота-Бернгардта. Чаще всего применяют средства на основе меда. Популярны компрессы из меда, смешанного с натертым хозяйственным мылом и сухим яйцом. Полученную смесь наносят на кожу, накрывают хлопчатобумажной тканью и оставляют на ночь. Курс лечения 7-10 дней.
Важно! Врачи не одобряют такие методы из-за повышенного риска заражения инфекциями либо развитием аллергической реакции.
Для снятия воспаления в домашних условиях используют настой шалфея и ромашки, принимая ванны на их основе.
Также популярным является лечение отваром мяты перечной, коры вербы белой либо из цветов бузины. Настои употребляют в сочетании с медом несколько раз в день.
Народные методы в некоторых случаях могут улучшить состояние пациента, но также есть риск ухудшения его состояния. Перед их применением необходимо проконсультироваться с врачом.
Профилактика
Основными способами профилактики является устранение факторов, провоцирующих развитие симптома Рота-Бернгардта. Стоит носить только удобную просторную одежду из натуральных тканей и вести здоровый активный образ жизни. Физические упражнения, гигиена труда и отдыха помогут предупредить заболевание.
Читайте также:


