Вывих полулунной кости кисти кости и лечение
Переломы полулунной кости встречаются редко. Как правило, они наблюдаются при наличии переломов нескольких костей. Непосредственное повреждение этой кости наблюдается у боксеров, возникает оно и при обратном толчке пусковой (заводной) ручки. Непрямое повреждение наступает при падении на кисть. По локализации переломы могут быть двух видов: перелом тела и перелом отростка кости. Симптомы перелома: ограничение движений запястья и среднего пальца, припухлость в области запястья.
Перелом очень часто осложняется вывихом. Эти переломы могут привести к развитию псевдартроза или остеомаляции. Среди 437 больных Шнека с повреждением запястья перелом ладьевидной кости наблюдался у 154, тела полулунной кости — у 23, отростка той же кости — у 59 больных. Кроме того, на этом же материале перелом трехгранной кости имел место у 18, большой многогранной кости — у 13, гороховидной кости — у 13, крючковатой кости — у 8 и, наконец, головчатой кости — у б больных.
При переломе полулунной кости на кисть накладывается тыльная гипсовая шина на три недели.
Перилунарный вывих. Впервые был описан Гиппократом. Мальгень наблюдал его на вскрытии.
Этот вид вывиха наиболее часто наблюдается среди мужчин от 20 до 40 лет, занимающихся тяжелым физическим трудом. По данным Гирша, на 15, а по данным Шнека — на 10 переломов ладьевидной кости приходится один вывих полулунной кости.
Если перилунарный вывих сопровождается поперечным переломом ладьевидной кости, то перед нами имеется картина переломо-вывиха бе Кёрвена. Далее, в том случае если происходит перелом и трехгранной кости и отломок ее вывихивается вместе с полулунной костью, то говорят о повреждении Элеккера.
Вывих полулунной кости наступает от непрямого действия силы. Механизм вывиха: при падении на ладонь, в момент тыльного сгибания кисти кости дистального ряда запястья, ввиду максимального переразгибания, смещаются в дорзальную сторону. Однако полулунная кость, будучи в тесной связи с лучевой, остается на месте или же делает поворот вокруг прочной лучекарпальной связки.
Для установления диагноза важную роль играют данные анамнеза о тяжелой травме, наступившей при переразгибании кисти. Неоспоримые доказательства дает рентгеновский снимок, причем главным образом в боковой проекции. Дистальная суставная поверхность полулунной кости располагается свободно, однако при наличии типичного перилунарного вывиха её соотношение к лучевой кости остается нормальным.
Дистальный ряд костей запястья располагается проксимально и дорзально от полулунной кости. В случае застарелого вывиха остальные кости запястья являются остеопоротичными.
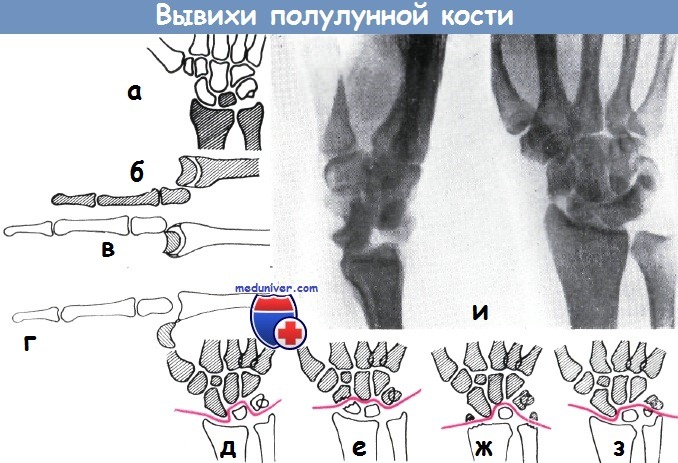
а-б - Схема вывиха полулунной кости к тылу
в-г - вывих полулунной кости к тылу кисти (а), истинный вывих полулунной кости с поворотом кости к ладони (б)
д-з - схема вывихов и переломо-вывихов полулунной кости по Хенцлу:
а) вывих к тылу кисти,
б) переломо-вывих де Кервена,
в) трансстилоперилунарный вывих Кипбёкка,
г) переломо-вывих Элеккера
и - поперечный перелом ладьевидной кости со значительным расхождением отломков. Медиальный отломок сдвинул полулунную кость в латеральном направлении. Полулунная кость сделала поворот приблизительно на 70° и вывихнулась к ладони. Отмечается поперечный перелом шиловидного отростка локтевой кости
Для лечения вывиха полулунной кости рекомендовали ее удаление (Каппис, Пфаб, Гирш, Элеккер), до тех пор пока Финстерер не предложил, а Бёлер и Шнек не сообщили о хороших результатах, полученных при помощи дистракционных методов. В случае свежей травмы следует попытаться провести репозицию дистракционным способом. Суть этого способа заключается в следующем: головчатая кость оттягивается от лучевой на такое расстояние, чтобы создалось достаточно большое пространство для полулунной кости, которая вправляется надавливанием на ее волярную поверхность.
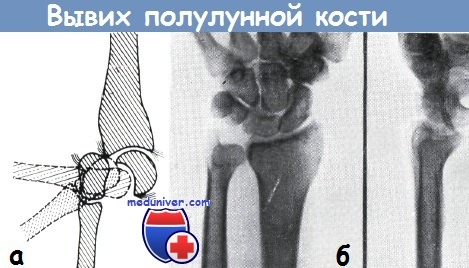
а - механизм возникновения перилунарного вывиха по Янику
б - полулунная кость, совершив поворот приблизительно на 70°, вывихнулась к ладони
Репозиция бескровным путем уже через несколько дней после момента травмы представляет трудности. Через две-три недели успешная репозиция при помощи вытяжения уже не может быть осуществлена. На этом этапе хорошие результаты могут быть получены только путем операции.Успешная репозиция не позже 3—4 недель после травмы производится оперативным путем, но без дистракции. Если после травмы прошло больше 12 недель, то репозиция может осуществляться только оперативным путем с применением дистракции.
Отдельные авторы сообщают об успешной репозиции вывихов в пределах одного года после травмы. Подход к поврежденному отделу при операции осуществляется с ладонной стороны.
Если вправление вывиха оказалось безуспешным или же повреждение не было своевременно диагностировано, то возникает картина застарелого вывиха полулунной кости. При этом запястье является припухшим, движения пальцев и запястья ограничены, болезненны. Нередко к вывиху присоединяются симптомы сдавления срединного нерва. Вправление вывиха можно производить только после выделения костей из окружающей рубцовой ткани.
Однако это не всегда удается при одновременном осуществлении тяги. Полулунную кость следует удалять только в тех случаях, если она смещена в волярную сторону и оказывает давление на срединный нерв. Несмотря на то, что в случае застарелого вывиха полулунной кости Прохнов для избежания дегенерации ее и возникновения артрозов предлагает удаление кости, решиться на эту операцию можно только при наличии серьезных показаний, так как после удаления кости функция кисти сильно страдает. Некроз полулунной кости или, по старому названию, размягчение (маляция)полулунной кости, у мужчин наблюдается в два раза чаще, чему женщин. Он наступает чаще всего в возрасте 20—40 лет. В начале заболевания симптомы являются острыми, а позже принимают хронический характер.
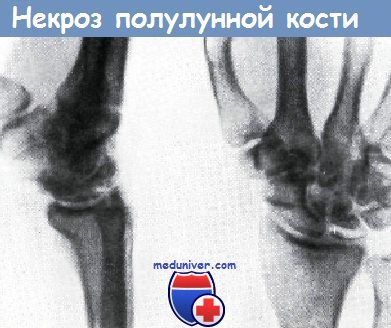
Участки разрежения в костном веществе полулунной кости. Полулунная кость сдавлена, уплощена и расширена в дорзально-пальмарном направлении
Диффузные боли в области запястья постепенно локализуются в области одной полулунной кости. В механизме возникновения лишь очень редко отмечается тяжелая травма, приводящая к перелому кости. Подозрение на роль травмы в возникновении некроза кости может возникать только тогда, когда имеется непосредственная связь между моментом травмы и временем возникновения жалоб. Однако, как правило, значительная травма в анамнезе больного не фигурирует.
В большинстве случаев у таких больных имеет место хроническое раздражение. Так, например, у работающих на специальных машинах при асфальтировании дорог, а также у имеющих дело с машинами, действующими сжатым воздухом, и, наконец, у каменотесов некроз полулунной кости следует рассматривать как профессиональное заболевание. Яник в своем руководстве приводит две гипотезы возникновения некроза полулунной кости:
1. травма, приводящая к некрозу полулунной кости или а) путем перелома или же б) вследствие разрыва связки,
2. эмболия.
Рошток различает два вида некроза полулунной кости: краевой некроз и некроз центрального отдела кости.
Способы лечения должны быть строго индивидуальными, и не следует забывать о том, что часто жалобы больных являются следствием имеющихся деформирующих артрозов. Консервативное лечение заключается в иммобилизации, а затем в постепенной мобилизации неподвижного запястья. При наличии тяжелого артроза рекомендуется фиксировать кисть кожаным тутором. Хирургические способы лечения — тотальное удаление полулунной кости по Мюллеру или же удаление ее покровной пластинки по Конъецки - редко улучшают состояние больного. После удаления полулунной кости отсутствует один из опорных пунктов запястья, а это нарушение его формы приводит к артрозу окружающих суставов.
Вывих кисти – это травматическое повреждение лучезапястного сустава, сопряженное со смещением одной или нескольких костей. Не всегда удается распознать вывих кисти сразу, т.к. иногда его ошибочно можно принять за простой ушиб, что в последствие значительно усложняет лечение. Именно поэтому крайне важно знать, какие именно симптомы у вывиха. В нашей статье мы подробно рассмотрим наиболее распространенные варианты данной травмы.
Вывих в лучезапястном суставе
Могут наблюдаться тыльные, ладонные, боковые и расходящиеся вывихи, причем одни кости смещены дорсально, а другие – волярно. Первые два вида наблюдаются относительно часто, а остальные – исключительно редко. Часто вывих сопровождается переломом передней или задней части суставной поверхности лучевой кости и шиловидного отростка. Наблюдаются также открытые вывихи лучезапястного сустава.
Для возникновения вывиха необходима большая сила, вызывающая гиперэкстензию или гиперфлексию сустава.
Клинические признаки: деформация, которая при дорсальном вывихе до известной степени напоминает перелом Коллеса, пружинящее блокирование сустава, большая гематома и боль. Линия, связывающая оба апофиз а, не изменена. Часто налицо данные пареза или паралича срединного и локтевого нервов.
Для подтверждения диагноза необходимо произвести рентгенограмму в двух проекциях.
Лечение вывиха лучезапястного сустава в свежих случаях – бескровное вправление под местным обезболиванием или наркозом. Техника вправления по Усольцевой следующая. Один из ассистентов вытягивает кисть, причем одной рукой держит большой палец, а другой – средние три пальца. Второй ассистент производит противовытяжение над локтем. Оператор надавливает большими пальцами на выступающие в тыльную сторону кости в волярном и дистальном направлениях, а остальными пальцами производит противодавление на дистальный конец костей предплечья в дорсальном и проксимальном направлениях. После вправления руку иммобилизуют в функциональном положении в течение 3 недель при неосложненных вывихах или на 6-8 недель при наличии переломов.
При застарелых вывихах через 10-15 дней после травмы приходится прибегать к оперативной репозиции. При свежих вывихах после бескровного вправления наступает восстановление функции, а при застарелых часто остается ограничение подвижности и болезненность.
Дорсальный вывих запястных костей по отношению к полулунной кости
Механизм этого повреждения – толчок со стороны ладони при дорсо-флексионном положении кисти.
Клинические признаки выражаются в припухлости, боли и деформации кисти немного ниже, чем при переломе дистального конца лучевой кости. Движения кисти ограничены. Иногда наблюдаются симптомы сдавления срединного и локтевого нервов.
На боковой рентгенограмме видно характерное смещение. Головчатая кость расположена за полулунной костью, направление ее оси проходит дорсальное лучевой кости. Полулунная кость остается на месте, но может быть наклоненной в пределах 30-40°, т. е. на столько, на сколько дает возможность неповрежденная дорсальная лучеполулунная связка.
На прямой рентгенограмме видно, что между головчатой костью и полулунной костью нет сочленения. Головчатая кость смещена в лучевом и проксимальном направлениях. Между полулунной и ладьевидной костями часто наблюдается широкий промежуток – результат лучевого смещения ладьевидной кости. К вывиху часто прибавляются переломы апофиза.
Застарелые вывихи сопровождаются функциональными нарушениями вследствие расстройства равновесия мышечных сил, остеопороза костей и затвердения тканей сустава. Но наблюдаются отдельные случаи, когда функция сравнительно хорошо сохраняется, несмотря на анатомические изменения.
При свежих перилунарных вывихах производят бескровное вправление под местным или общим наркозом. Руку вытягивают в продолжение нескольких минут. Оператор большим пальцем надавливает выступающие в волярном и локтевом направлениях запястные кости и в то же время остальными пальцами оказывает противонажим на головку локтевой кости спереди кзади и в лучевом направлении. В случае необходимости вправление производят при участии больших пальцев обеих рук оператора. После успешной репозиции руку иммобилизуют в течение 2-3 недель в функциональном положении.
Результаты бескровного лечения хорошие. Боли сразу же после вправления уменьшаются, а функция кисти постепенно восстанавливается.
При неудачной бескровной репозиции и при застарелых вывихах (свыше 15 дней после травмы) показано оперативное лечение. Доступ к месту вывиха проходит между сухожилием длинного разгибателя большого пальца и собственным разгибателем указательного пальца. При очень застарелых вывихах вправление трудное. Необходимо удалить рубцы и спайки, мешающие репозиции, и преодолеть сокращение мышц. Для этой цели необходимо освободить вывихнутые кости с волярной стороны на протяжении 1-1,5 см. Только после этого производят дистракцию и вычищают ложе около полулунной кости. Репозицию осуществляют нажимом и противонажимом, как при бескровном вправлении. Использование подъемника и других инструментов, действующих как рычаги, не рекомендуется, так как хрящи костей легко повреждаются. При внимательном вправлении результаты хорошие, так как кровоснабжение костей не нарушается.
Дорсальный вывих запястных костей вместе с дистальным отломком сломанной ладьевидной кости
Механизм травмы такой же, как и при дорсальном перилунарном вывихе, но связки проксимальной половины ладьевидной кости с полулунной костью и лучевой костью оказываются настолько крепкие, что ладьевидная кость ломается. Проксимальный отломок вместе с полулунной костью остается на месте, а дистальная половина вместе с остальными костями кисти смещается в дорсальном и лучевом направлениях.
Клиническая картина не отличается от таковой при дорсальном перилунарном вывихе. На прямой рентгенограмме видно, что проксимальный отломок ладьевидной кости находится на своем месте, а дистальный смещен значительно.
При свежих случаях (до 15 дней после травмы) производят бескровное вправление. Применяют те же способы, что и при перилунарном вывихе. Руку иммобилизуют в функциональном положении в течение нескольких месяцев, пока наступит сращение перелома ладьевидной кости. Образование костной мозоли обычно значительно медленнее (3-5 месяцев) по сравнению с переломами ладьевидной кости без смещения. При застарелых случаях показана кровавая репозиция с продолжительной иммобилизацией. Через 2-3 месяца после травмы или при подозрении на асептический некроз одновременно с вправлением вывиха производят удаление проксимального отломка ладьевидной кости. Таким образом сокращают срок иммобилизации. При очень застарелых случаях с тяжелыми артрозными изменениями иногда требуется артродезирование кисти или удаление одного ряда запястных костей.
Прогноз по сравнению с неосложненным перилунарным вывихом хуже, так как перелом ладьевидной кости требует продолжительной иммобилизации.
Передний вывих полулунной кости
Вывих полулунной кости характеризуется следующими клиническими признаками:
1) припухлостью, болью и уплотнением при пальпации выше волярной складки кисти (переднезадний размер этой части руки выглядит увеличенным);
2) ограничением движений кисти и пальцев (вследствие удлинения пути мышц сгибателей пальцы находятся в полусогнутом положении);
3) очень часто прибавляются признаки сдавления или травмирования срединного, а иногда и локтевого нерва.
Для подтверждения диагноза необходимы рентгенограммы в двух проекциях. Особенно характерна боковая рентгенограмма. На ней видна вывихнутая вперед кость и степень ее поворота около переднего отростка (90-270°). Считается, что при повороте свыше 180° волярная лучесемилунарная связка разрывается. В этих случаях прогноз плохой, так как разрыв обеих лучесемилунарных связок означает полное нарушение кровоснабжения кости и дальнейшее развитие асептического некроза. На прямой рентгенограмме полулунная кость выглядит в виде треугольника вместо четырехугольника.
При запущенных случаях наступают разрежение костей, тугоподвижность руки, болезненность, нарушение чувствительности и трофики, атрофия мышц.
При свежих вывихах производят бескровное вправление. Требуется наркоз. Техника вправления следующая. В течение 10 минут один из ассистентов вытягивает пальцы по оси, а другой ассистент производит противовытяжение над локтем. Для этой цели могут быть использованы специальные приспособления для вытяжения к ортопедическому столу. Не прекращая вытяжения, производят дорсофлексию кисти. Оператор надавливает без особого насилия большими пальцами на выступающую полулунную кость, а остальными пальцами оказывает противонажим с дорсальной стороны кисти. В этот момент ассистент сгибает руку под углом в 45°. Вправление иногда происходит с легким щелканьем. Необходимо производить рентгенограмму для подтверждения вправления вывиха. Руку иммобилизируют на 1 неделю в легкой волярной флексии кисти, а после этого на 2 недели в нейтральном положении или легкой дорсофлексии. Используют две гипсовые лонгеты (волярную и дорсальную), хорошо моделированные и с небольшой подкладкой. Сверху их фиксируют обыкновенным бинтом.
При трудной репозиции прибегают к прямому вытяжению через головки запястных костей и противовытяжению через отросток локтевой кости. Для этой цели пользуются специальным аппаратом для вытяжения. После вправления аппарат удаляется. При значительном повороте кости (до 180° и больше) трудно, а иногда и невозможно бескровное вправление.
Результаты бескровного лечения в большинстве случаев хорошие. Нетрудоспособность больного часто продолжается несколько месяцев вследствие повреждений нервов.
К оперативной репозиции прибегают при неуспешном бескровном лечении и при застарелых случаях (свыше 12-15 дней после травмы). Доступ к пораженному участку бывает дорсо-радиальным или дорсоульнарным. Ложе кости вычищают. Производят оттягивание в течение нескольких минут; как только место окажется достаточным, маленьким подъемником осторожно приподнимают задний отросток полулунной кости, пока она войдет на свое место. Если же место недостаточно широкое, производят временное пересечение локтевой связки кисти. Таким образом создают более широкое оперативное поле и облегчают вправление. Но после репозиции вследствие склерозирования передней связки иногда кость может вновь частично вывихнуться. Чтобы избежать этого, ее фиксируют спицей Киршнера через трёхгранную кость . В таком случае в послеоперационном периоде руку можно иммобилизовать в функциональном положении.
Нередко после открытой репозиции наблюдаются артрозные изменения и тугоподвижность сустава между полулунной костью и головчатой костью. Причинами нарушения кровоснабжения кости являются травма передней связки во время операции, ранение хряща и пр.
В случаях с поворотом кости свыше 180° или данных асептического некроза, тяжелой зудековской атрофии и пр., а также при травме с большой давностью (свыше 3-4 месяцев) показано удаление кости. Делают небольшой разрез медиальнее мышцы радиальных сгибателей Карпи. Срединный нерв и разгибатели пальцев отводят в локтевом направлении. Рассекают суставную капсулу и попадают прямо на вывихнутую кость. После операции накладывают дорсальную гипсовую шину на несколько дней. Результаты после удаления кости удовлетворительные, хотя и остаются определенные нарушения в функции руки.
После бескровного лечения или оперативной репозиции необходимо проводить продолжительное функциональное лечение.
Вывихи в запястно-пястных суставах II-V пальцев
Для того чтобы мог возникнуть вывих оснований II-V пястных костей, должен наступить разрыв особенно крепких запястно-пястных связок. Вот почему эти вывихи всегда являются результатом тяжелой травмы. В большинстве случаев наблюдаются сопутствующие переломы и другие поражения в области кисти или в более верхней части конечности.
Механизмы этого вывиха следующие:
а) сильный толчок в средней или нижней части ладони при дорсо-флексионном положении кисти (например, во время автомобильной катастрофы, когда рука шофера находится на руле машины);
б) удар в области головок пястных костей при падении на согнутую кисть.
Для запястно-пястного вывиха характерна типичная деформация руки и расстройство взаимодействия мышечных сил. При свежих вывихах деформация большей частью замаскирована значительным отеком и гематомой. Рентгенологическое исследование способствует выяснению диагноза.
Так как пястные кости расположены дугообразно, боковые рентгенограммы необходимо производить при отдельном центрировании каждой из них (рентгенограмма III кости при боковой проекции, II кости при слегка выраженной супинации и IV и V пястных костей при небольшой пронации). На прямой рентгенограмме видно накладывание теней оснований вывихнутых пястных костей на запястные кости. Соответствующие пястно-фалангеальные суставы смещаются проксимально по отношению к соседним суставам.
Застарелые вывихи характеризуются деформацией тыльной поверхности руки. Головки пораженных пястных костей выступают со стороны ладони. Вывих II пястной кости, кроме этого, ведет к сужению первого межпальцевого промежутка.
Расстройство равновесия мышц выражается в следующем:
1) межкостные мышцы прекращают свое действие как мышцы-сгибатели основной фаланги и действуют как постоянные разгибатели;
2) путь мышц-сгибателей и мышц-разгибателей удлиняется.
Из-за этих изменений пальцы принимают характерное положение с гиперэкстензией основной фаланги и флексией двух дистальных фаланг. Вследствие развития склероза боковых связок активные, а впоследствии и пассивные движения в соответствующих пястно-фаланговых суставах ограничиваются. Захват в кулак становится невозможным.
В свежих случаях (до 10-12 дней после травмы) производят бескровное вправление. Необходим общий наркоз. В продолжение нескольких минут один из ассистентов вытягивает пальцы, а другой производит противовытяжение над локтем. После этого двумя большими пальцами врач нажимает на выпуклость с тыльной стороны в волярном и дистальном направлении, а остальными пальцами – в противоположном направлении со стороны ладони. После контрольной рентгенограммы руку иммобилизуют при 50° дорсо-флексионного положения кисти. С тыльной стороны гипс продолжается от локтя до головок пястных костей, а с ладонной стороны – до нижней ладонной складки. При накладывании гипса необходимо особенно внимательно моделировать свод ладони. При значительном отеке и недостаточной дорсальной флексии в гипсе может наступить повторный вывих. Поэтому необходимо в конце недели производить контрольную рентгенограмму. После вправления для предотвращения повторного смещения делают остеосинтез к соседним здоровым пястным костям или к нижнему ряду костей запястья спицами Киршнера. Концы спиц оставляют в подкожной клетчатке. В таких случаях иммобилизацию гипсовой повязкой производят в функциональном положении кисти. При бескровном вправлении длительность иммобилизации составляет от 4 до 6 недель. Результаты этого лечения хорошие.
При застарелых вывихах показано оперативное лечение. Техника операции следующая. При вывихе II и III костей разрезают кожу с тыльной стороны между m. extensor pollicis longus и m. extensor indicis proprius, а при вывихе IV и V пястных костей – между m. extensor digitorum communis и m. extensor digiti V proprius. Если же имеется вывих 4 костей, приходится делать два разреза. При застарелых вывихах, когда мышцы-разгибатели сокращены и мешают вправлению, производят временное отделение их сухожилий от мест прикреплений. Острым рассечением освобождают основания вывихнутых костей. Ложе очищают от заполняющей его рубцовой ткани. Вытягиванием по оси и нажимом на основании кости вправляются на свои места. Особое внимание следует обращать на точное восстановление поперечного свода ладони.
При застарелых вывихах производят артродез средних трех пястных костей к дистальному запястному ряду, без каких-либо последствий для функции руки. Для того чтобы избежать нового вывиха после вправления, производят остеосинтез спицами Киршнера к соседним пястным костям и к дистальному ряду запястных костей. После операции руку иммобилизуют в гипсовой шине в функциональном положении кисти в течение 45 дней. Результаты кровавой репозиции хорошие. Функция руки постепенно восстанавливается. В некоторых случаях наблюдается ригидность пястно-фаланговых суставов вследствие склероза межкостных мышц и боковых суставных связок.
Вывих в запястно-пястном суставе большого пальца
Механизм вывиха седловидного сустава тот же, как и запястно-пястного вывиха 4 остальных пальцев.
Клинические признаки при дорсальном вывихе I пястной кости напоминают переломо-вывих Беннета. Для выяснения диагноза необходимы рентгенограммы сустава в трех проекциях – прямой, боковой и косой.
При застарелых, нелеченных вывихах хватательная способность руки сильно нарушена, так как седловидный сустав имеет исключительное значение для функции руки.
При свежих вывихах показано бескровное вправление. Для этого необходим местный или общин наркоз. Пальцы вытягивают в продолжение нескольких минут, причем большой палец поддерживают в положении противопоставления и отведения. При помощи манжеты, накладываемой на область нижней трети плечевой кости, производят противовытяжение. После этого оказывают прямое давление в области основания вывихнутой кости. После контрольной рентгенограммы, подтверждающей вправление, руку иммобилизуют в функциональном положении в течение 6 недель. Гипсовая повязка достигает межфалангового сустава большого пальца. Во избежание опасности нового вывиха под влиянием мышечных сил целесообразно произвести фиксацию I пястной кости ко II двумя спицами Киршнера.
При застарелых вывихах и при склонности вывиха стать привычным показано оперативное лечение – кровавая репозиция или артродез.
Вывихи кисти составляют около 5%. Механизм-форсированное насилие с разгибанием или сгибанием кисти, изредка происходят смещения в локтевую или лучевую сторону. Вправление должно быть неотложным. Механизм вправления - длительное растяжение сустава, завершющееся мягким давлением на основание кисти с ее сгибанием (при тыльных смещениях) или разгибанием (при ладонных). Одномоментно вывихи кисти удается вправлять до 4-5 дней с момента травмы.
Оперативное лечение несвежих и застарелых вывихов должно сопровождаться на первом этапе наложением аппарата ГАИ. Почти всегда необходимы два доступа - тыльный и ладонный. Их очередность зависит от вида смещения - при тыльном вывихе кисти сначала ладонный и затем тыльный, а при ладонных вывихах наоборот.
При застарелом истинном вывихе кисти производят артродез лучезапястного сустава по Брокману с резекцией суставной поверхности лучевой кости, головки локтевой кости и экономной резекцией суставных поверхностей ладьевидной, полулунной и при необходимости трехгранной костей. Кисть устанавливается в положении разгибания под углом 20-30градусов. Прогноз благоприятный.
Перилунарные вывихи кисти
Составляют до 89% всех смещений костей запястья. Под термином перилунарные обьединены повреждения, имеющие общий генез, где любой переломо-вывих перично зарождается вокруг первично остающейся на своем месте полулунной кости. Перилунарные вывихи встречаются в возрастном отрезке от 8-10 лет до 70-72 лет, но 93-94% их приходится на возраст от 15 до 50 лет.У мужчин в 9-10 раз чаще чем у женщин.
Для механизма вывихов существенным является не только нагрузка по оси предплечья, но быстрота, внезапность приложения силы к кисти.
Клиника: боли, не утихающие от иммобилизации и усиливающиеся по ночам, невозможность сжать пальцы в кулак, онемение в пальцах.
Об-но: деформация линии лучезапястного сустава, полусогнутое положение пальцев, увеличение окружности кистевого сустава, расстройства чувствительности в зоне локтевого и срединного нерва.
“Чистый” перилунарный вывих кисти
Возникает в основном при разгибательном механизме травмы. При этом полулунная кость остается на месте и контактирует с лучевой, а остальные кости вместе с головчатой смещаются в тыльную сторону и проксимально.
Вправление-тяга по длине в течении 4-5минут, затем первый помощник не прекращая тягу по длине медленно разгибает кисть. Затем хирург надавливает на полулунную кость и при продолжающейся тяге по оси быстро сгибают. Ощущаем легкий щелчок при вправлении. Иммобилизацию кисти проводят с умеренным сгибанием кисти в течении 3-4недель. Выведение кисти в нейтральное положение можно произвести через 15-16 дней. Для предупреждения ротационного подвывиха ладьевидной кости необходима чрескожная фиксация спицей.
При безуспешной 1-2 попыток закрытого вправления производят открытое вправление. При несвежих вывихах обязательно использовать аппарат ГАИ. Растяжение в аппарате производим постепенно. При вывихах 1-2-3 степени применяют тыльный доступ. Иногда, в застарелых случаях, когда невозможно вправить полулунную кость на место (с давностью 5-6 мес.), приходится прибегнуть к ее реплантации. Тогда изьятую с ладонной стороны кость освобождают от рубцовых наложений и вправляют через тыльный доступ в предварительно подготовленное ложе. Временную стабилизацию кистевого сустава спицей проводят сроком на 7-8 недель. Срок иммобилизации в гипсовой повязке - 10 недель.
Вывихи костей запястья
Среди вывихов костей запястья чаще всего встречаются вывихи полулунной и ладьевидной костей и переломо-вывихи костей запястья.
Вывих полулунной кости
По механизму возникновения этот вывих представляет вторичное смещение полулунной кости после самопроизвольного вправления перилунарного вывиха кисти.
Клиника, диагностика
Припухлость, болезненность в области кистевого сустава, движения ограничены. Пальцы в положении сгибания.
Лечение
В случаях не позднее 10-12 дней с момента травмы закрытое вправление. Иммобилизация тыльной гипсовой шиной от локтя до пястнофаланговых суставов, при нестабильности полулунной кости она может быть фиксирована дополнительно спицей. Осложнение - ассептический некроз кости.
Оперативное лечение
Показано в свежих случаях при невозможности закрытого вправления, а также в застарелых случаях. Предварительно используют аппарат ГАИ. Длительность дистракции зависит от давности травмы. Вторым этапом открытое вправление через тыльный доступ. Подход к кистевому суставу осуществляют в промежутке между 3-4 костно-фиброзными каналами, в которых проходят разгибатели. Общий разгибатель отводят в локтевую, а остальные в лучевую стороны. Рассекают капсулу сустава в проекции полулунной кости. При помощи элеваторов производят вправление полулунной кости, а затем уменьшают степень растяжения кистевого сустава.
Вывих ладьевидной кости
Очень редко. Смещение происходит в лучевую и ладонно-лучевую сторону (ротационный вывих).
Диагностика .
Припухлость в области анатомической табакерки, кисть отклоняется в лучевую сторону, первый палец в положении небольшого отведения, ограничены движения.
Лечение .
В свежем случае закрытое вправление-предплечье согнуто под углом 90 градусов и предплечью придают положение пронации. Производим тягу по оси, максимальную локтевую девиацию и ладонное сгибание. Давлением на ладьевидную кость вправляют вывих с одновременным приданием кисти правильного положения. Гипсовая шина сроком на 3-4 недели. При застарелых случаях открытое вправление. Доступ к ладьевидной кости осуществляется через дугообразный разрез в проекции ладьевидной кости. Очень сильно страдает кровоснабжение, довольно часто развивается асептический некроз.
Вывих полулунной и проксимальной половины ладьевидной кости (переломо-вывих де Кервена)
При этом виде повреждения указанные кости вывихнуты в ладонную сторону, головчатая кость смещена проксимально и артикулирует с лучевой костью. Лечение как и при вывихе полулунной кости.
Вывихи пястно-фаланговых и межфаланговых суставов
По сравнению с переломами фаланг эти повреждения встречаются очень редко. Смещения бывают обычно в дорсальном направлении. Они вызываются сильным ударом по ладонной поверхности фаланги, при разогнутом суставе.
Вывих пястно-фалангового сустава большого пальца
Большой палец укорачивается, он как бы "всунут" в кисть, пястно-фаланговый сустав в положении блокированной гиперэкстензии, а дистальная фаланга — в флексионной контрактуре. Трудности вправления обусловливаются сложностью патологоанатомической находки: головка пястной кости входит через отверстие капсулы между обоими брюшками м. flexor pollicis brevis, а сесамовидные косточки и основа фаланги располагаются на шейке.
Вправление производят следующим образом: большой палец вытягивают в положении гиперэкстензии, т. е. увеличивают деформацию, освобождая тем самым головку пястной кости от ущемления. В следующий момент на тыльную поверхность основной фаланги нажимают в дистальном направлении, чтобы она скользнула по головке и заняла свое место. Палец иммобилизуют на 20 дней в положении небольшой флексии основной фаланги. В случаях, когда не удается бескровное вправление вывиха, а также и при запущенных вывихах необходимо приступить к оперативному вмешательству. Предпочтительнее пользоваться волярным доступом со штыковидным разрезом кожи. Сустав вправляется после пересечения покрывавших шейку поперечных волокон, связывающих обе сесамовидные косточки.
Вывих пястно-фалангового сустава указательного пальца
Головка пястной кости ущемляется в щели капсулы и основная фаланга располагается на ней. Вправление производят так же, как и при вывихе большого пальца. Иммобилизуют сроком на 3 недели при сгибании сустава до 30—40°. В большинстве случаев нельзя освободить ущемленную головку пястной кости бескровным способом и приходится прибегать к операции. Предпочтительнее волярный доступ. Застарелые подвывихи пястно-фалангового сустава указательного пальца создают очень большие затруднения при оперативном вправлении.
В таких случаях основную фалангу следует иммобилизовать в положении большей флексии.
Вывихи фаланг
Большая часть такого рода повреждений — дорсальные смещения. Палец утолщается вследствие увеличения его переднезаднего диаметра. Движения сильно ограничиваются. При повреждении проксимального сустава дистальный приходит в положение флексионной контрактуры. Свежие случаи легко вправляются, но по истечении 10 дней уже очень трудно вправить пострадавший палец бескровным способом. В некоторых случаях передняя капсула ущемляется между фалангами и тогда раннее вправление возможно только оперативным путем. Палец иммобилизуют гипсовой шиной на 3 недели в положении флексии сустава до 30°. Часто остаются остаточные контрактуры и болезненность, особенно в случаях, когда вместе с капсулой отрываются кусочки кости от краев фаланг. Согласно Уильсону и сотр. (Wilson a. al.) максимальных результатов можно достичь при переломе — вывихе проксимальных межфаланговых суставов, если произвести открытое вправление и использовать спицы для скрепления отломков.
Вывихи запястно-пястных суставов
Такие повреждения встречаются чаще, чем обычно считается. Вывихи преимущественно дорсальные и проявляются чаще всего как подвывихи. Они являются результатом прямой травмы удара со стороны ладони и для вывиха имеет значение тяга разгибателей кисти. Нужно отметить, однако, что вывих IV пястной кости, к которой не прикрепляется дорсальная мышца, встречается не реже вывиха остальные костей, и, следовательно, в механизме повреждения разгибатели кисти особой роли не играет.
Клиническая картина повреждения характерна. Основа пястной кости выступает кверху и образует „горб" на кисти, а головка смещается в волярном направлении. Вследствие этого при сгибаний руки в кулак ее не видно рядом с головками остальных пястных костей. Наступает экстензионная контрактура пястно-фалангового сустава, ограничение флексии и полная экстензия поврежденного пальца. Жалобы и функциональные повреждения выражены больше в пястно-фаланговых, а не в запястно-пястных суставах.
Вправление производят под общим наркозом при вытягивании пальцев и нажиме на основание вывихнутой кости. Гипсовой повязкой охватывают предплечье и кисть до дистальной ладонной складки, а лучезапястному суставу придают функциональное положение. Иммобилизация длится в среднем около полутора месяцев. При застарелых повреждениях лечение оперативное. При вправлении кости фиксируют спицами Киршнера. Нередко вправление бывает удачным после некоторого укорочения и операцию заканчивают как артродез запястно-пястного сустава.
Вывих запястно-пястного сустава большого пальца
В отличие от остальных запястно-пястных суставов вправление при этих повреждениях происходит очень легко, однако смещения здесь также бывают чаще. Нередко наблюдается рецидивирующий или привычный вывих. Поэтому лучше всего при свежих вывихах I пястную кость фиксировать ко II при помощи 1—2 спиц Киршнера. Привычные вывихи лечат оперативным путем. Беннель фиксирует сустав сухожильным трансплантатом, проведенным через каналы пястной и большой многоугольной кости, а по технике Слокума трансплантат должен пройти через сустав, т. е. создают внутрисуставную связку.
Читайте также:


