Воспаление локтевого сустава при сахарном диабете
Боль в ягодице, отдающая в ногу, в большинстве случаев поражает 1 сторону (левую или правую), хотя может быть и двусторонней. Она может усиливаться при подъеме по лестнице, резких движениях. Человеку не комфортно сидеть, а при ходьбе он щадит больную ногу и хромает.
Боль может возникнуть спонтанно. В острый период она не стихает даже в положении лежа, сопровождается мышечными спазмами, усиливается при смене позы, кашле. Трудно повернуть туловище, согнуть или разогнуть суставы. Боль — это сигнал о нарушениях, требующих срочной помощи. Существуют разные причины, вызывающие ее, в том числе опасной этиологии. Поэтому важно не откладывать визит к врачу (терапевту или ортопеду) и выяснить, что происходит в вашем организме.

В большинстве случаев боли в ягодицах, отдающие в левую или правую ногу появляются при остеохондрозе и остеоартрозе. Между позвонками L4 и L5 поясничного отдела, позвонками L5–S1 крестца находятся нервные корешки, которые при защемлении или наличии грыжевого выпячивания иннервируют боль или слабость через ягодицу в наружную часть бедра, через икроножную мышцу к передней или задней части ноги, вызывая онемение пальцев или наружной части стопы. Если поднять большой палец ноги, ощущается слабость во всей нижней конечности.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Появление боли могут спровоцировать такие факторы:
- переохлаждение — общее или поясничного отдела;
- инфекции;
- малоподвижный образ жизни;
- нарушение обмена веществ;
- лишний вес;
- травмы мышц и связок, в том числе старые, полученные задолго до появления болей.

После падения на ягодицы мышечные волокна в зоне ушиба постепенно замещаются рубцом соединительной ткани. Со временем он начинает сдавливать седалищный нерв, вызывая болевой синдром. Не связанные с болезнями тянущие боли могут появиться при таких состояниях:
- метеочувствительности;
- переутомлении;
- беременности;
- интенсивном росте в юношеском возрасте.
Для детализации болевого синдрома важно прислушиваться к своему организму. При разных болезнях ощущения и симптомы болей можно выразить в таких жалобах пациентов:
- В крестцовой области, переходящая в ноги. При протрузии периодически обостряется и затихает. Она может быть простреливающей, резкой, может вызвать локальный спазм. В ногах и крестцовой зоне появляется покалывание и онемение.
- Тупая боль в пояснице, паховой области и верхней части голени характерна для синдрома грушевидной мышцы. Ее реактивное воспаление вызывают туберкулез, остеомиелит, артрит, артроз тазобедренного сустава.
- Тянущая, иррадиирующая в боковую часть ноги вплоть до стопы (лампасоподобной локализации) может быть при грыже и патологии бедренного сустава.
- Жгучая боль в той же области возникает при болезни Рота–Бернгардта.
- Ноющая или колющая. При злокачественных опухолях тазовых костей, спинного мозга, бурсите сухожилий ягодичных мышц.
- Давящая или тянущая в области поясницы и колена характерна при болезнях вен и артерий, а также повреждении связок и сухожилий.
- Отдающая в переднюю поверхность бедра и вниз может появиться после операции в нижней части живота. Сильная — одновременно с мышечной атрофией, которая наблюдается при сахарном диабете, если развивается асимметричная проксимальная нейропатия.

У детей до 10 лет болевые ощущения могут появиться при туберкулезе кости. Симптомы болей в ягодице справа и слева, распространяющихся на ноги, могут сильно отличаться при таких заболеваниях:
- паховая грыжа;
- патологии органов малого таза у женщин;
- гнойно-воспалительные процессы;
- патологии прямой кишки;
- болезни почек;
- вирус герпеса;
- хронические менингит;
- панкреатит;
- постинъекционный абсцесс.
Острая резкая боль может появиться во время укола в ягодицу. Это значит, что игла задела седалищный нерв. У пациента это может вызвать покалывание в ногах и пояснице, онемение, хромоту: клинические нарушения могут выражаться по-разному и продолжаться долгое время.

Терапия зависит от основного заболевания, его тяжести, а также возраста и пола пациента. При ортопедических патологиях в нее входят такие препараты:
- анальгетики;
- противовоспалительные нестероидные (например, Диклофенак, Ибупрофен);
- миорелаксанты (для устранения мышечного спазма);
- улучшающие кровообращение.

Желательно соблюдать постельный режим. При местных гнойных процессах применяют Ихтиоловую мазь или Вишневского. В комплексное лечение при ортопедических патологиях входят такие методы:
- иглоукалывание;
- мануальная терапия;
- физиопроцедуры.
Врач обязательно назначает лечебную физкультуру, восстанавливающую кровообращение.
Первое, что необходимо сделать — снять боль. Врач назначает уколы и таблетки, а если боль сильная, такая, что анальгетики и спазмолитики не помогают — новокаиновую блокаду. Боль утихнет быстрее, если среднеягодичная мышца расслабится. Для этого можно воспользоваться таким способом:

- Лежа на спине, немного приподнимать ноги, согнутые в коленях.
- Разделить ягодицу на 4 квадрата и в середине правого верхнего найти болевую точку. При надавливании на нее ощущается иррадиация в поясницу и ноги. Не переставая нажимать на триггерную точку, надо в положении стоя ногу, согнутую в колене, поставить на невысокий табурет так, чтобы колено находилось на уровне нижней части живота, и поворачивать ее 10–20 раз в сторону. При необходимости можно держаться за опору.
- Подложить под эту точку мяч для большого тенниса, полежать так 10 минут, затем отводить ногу в сторону.
Но эти упражнения снимут боль не при всех заболеваниях, например, при синдроме грушевидной мышцы они бесполезны.
Если дискомфорт вызван воспалением седалищного нерва, можно воспользоваться аптечными согревающими мазями или такими рецептами компрессов народной медицины:

- из листьев белокочанной капусты, прогретых и слегка размягченных кипятком, делают на 2–3 часа;
- из пчелиного воска, разогретого до пластичного состояния, — на ночь.
Домашними средствами лечиться можно только после того, как врач диагностирует болезнь и в комплексе с терапией.
Нельзя назначать себе уколы, массаж, прогревания в ванне или бане. Неправильное лечение, например, люмбагоишиалгии, приведет к тому, что со временем состояние здоровья ухудшится, и болезнь станет хронической. Нельзя пытаться усилить эффект анальгетиков алкоголем.
Чтобы болезнь не возвращалась, важно прислушиваться к таким рекомендациям:

- если вы работаете сидя или стоя, делайте перерывы для разминки поясницы и ног;
- спите на полужесткой поверхности, лучше — на ортопедическом матрасе;
- не поднимайте тяжести;
- держите спину в тепле;
- сидите на стуле с высокой спинкой, подложив под нижнюю часть спины валик;
- для укрепления скелета употребляйте продукты, богатые кальцием, и периодически поддерживайте организм курсами витаминно-минеральных комплексов;
- для восстановления собственной ткани позвоночника введите в рацион мясо с сухожилиями и хрящами или аналогичные аптечные препараты;
- откажитесь от употребления твердых жиров, если среди ваших родных были случаи сосудистых заболеваний;
- следите за своим весом.
Важно не засиживаться, как можно больше двигаться: бегать или быстро ходить, плавать, каждый день делать зарядку. Физические нагрузки должны быть соразмерными состоянию здоровья и возрасту.
Игорь Петрович Власов
- Карта сайта
- Диагностика
- Кости и суставы
- Невралгия
- Позвоночник
- Препараты
- Связки и мышцы
- Травмы
Содержание:
- Какая польза от щелочной минеральной воды
- Список и описание щелочных вод
- Противопоказания
- Как пить минеральную воду с максимальной пользой для здоровья.
- Заключение
Как известно организм человека имеет слабощелочной состав, однако в процессе жизнедеятельности кислотность повышается и это приводит к возникновению различных заболеваний, так как многие опасные бактерии чувствуют себя комфортно в кислой среде и способны привести к довольно тяжелым последствиям.
Учёными установлено, что снизить кислотность организма способна вода, имеющая щелочную реакцию.
Щелочная минеральная вода при постоянном и правильном употреблении:
- Укрепляет иммунитет организма.
- Ускоряет обмен веществ и, соответственно, помогает быстрому выведению из организма шлаков и различных токсинов.
- Устраняет отёки.
- Препятствует возникновению раковых клеток.
- Замедляет старение организма.
- Улучшает память и работу сердца.
- Восполняет недостаток минеральных веществ.
- Оказывает вспомогательное действие при употреблении лекарств.
Наиболее часто на прилавках можно встретить минеральные воды, взятые из источников, расположенных в России, Грузии и Украине.
Все они отличаются по содержанию полезных минералов, водородному показателю и лечебному действию.
Щелочные воды России:

Щелочные минеральные воды Грузии:
- Боржоми – имеет самый большой показатель pH >8.5 и много незаменимых для организма минералов. Благодаря этому является самой популярной минеральной водой для лечения желудочно-кишечного тракта. Употребляют при лечении: гастрита, язвы, колита, панкреатита, нарушениях обмена веществ.
- Набеглави – уступая по своему составу Боржоми, всё же является хорошим лечебно-профилактическим средством при заболеваниях желудка и обмена веществ.

Минеральная вода Армении – Дилижан прекрасно утоляет жажду, является общеукрепляющим и стимулирующим средством, применяется при лечении желудочно-кишечного тракта.

Щелочные минеральные воды Украины:

И это лишь небольшой перечень щелочных минеральных вод, находящихся на просторах бывшего СССР. Практически в каждом уголке когда-то необъятной страны есть свои источники минеральных вод, применяемых как для внутреннего употребления, так и в качестве различных лечебных ванн.
Несмотря на массу полезных свойств щелочной воды, употреблять её следует с достаточной осторожностью изучив на этикетке состав входящих минералов и показатель щелочного баланса.
Болезни, при которых нельзя пить минеральную воду с большим щелочным числом:
- Инсулинозависимый вид диабета.
- Мочекаменная болезнь.
- Проблемы с мочевыводящими путями.
- Почечная недостаточность.
- Двусторонний хронический пиелонефрит.
Прежде чем начать в лечебных и профилактических целях пить щелочную воду следует с помощью врача определить кислотность организма.
Если противопоказаний не выявлено, то следует помнить, что самое полезная минеральная вода – это та, которую употребляют непосредственно из природного источника, на курорте, так как из Земли выходит натуральная вода, не имеющая посторонних примесей.
Продолжительность лечения на курорте может быть от 3 недель до полутора месяцев.
С осторожностью следует подходить к воде, которую продают в магазинах, так как в настоящее время выявлено много подделок которые могут быть опасны для здоровья.
Взрослый человек должен выпивать в сутки не более 600 мл минеральной воды, в случае, если другое количество не предписано лечащим врачом.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Как правильно пить минеральную щелочную воду:
- В профилактических целях – за полчаса до еды.
- При гастрите и язвенной болезни воду следует пить сразу после еды.
- При гастрите с пониженной кислотностью пьют за полтора часа до еды.
- Щелочную минеральную воду при гиперацидном гастрите, принимают не газированной. При наличии в воде газа его следует удалить, дав воде постоять примерно полчаса в открытой посуде.
- При болезнях желудка пьют слегка подогретую воду, а при остальных заболеваниях воду комнатной температуры.
- Пить воду нужно мелкими глотками для лучшего её усвоения.
- Если проявляется обострение болезни, то приём воды нужно прекратить и обратиться в лечебное учреждение.
Как и всё что окружает человека в этом мире, щелочная вода может быть, как полезной, так и вредной для здоровья. Поэтому приступая к лечению минеральной водой следует предварительно сдать анализы, проконсультироваться с опытным врачом и в дальнейшем строго контролировать своё самочувствие для того, чтобы получить помощь от живительной силы Земли – щелочной минеральной воды.
Воспаление сумки локтевого сустава, или бурсит локтя – одно из наиболее распространенных заболеваний опорно-двигательного аппарата человека.
Что такое локоть?
Количество синовиальной жидкости в сумках строго ограничено, ее должно хватать только для смазывания поверхностей. Избыток жидкости – один из признаков нарушения функции. При любой причине болезни лечение бурсита локтевого сустава направлено на то, чтобы локтевое сочленение двигалось без затруднений. При движении не должно быть хруста, боли и дискомфорта.
Почему воспаляются локтевые сумки?
По частоте причины воспалений располагаются так:
- Воспаление всех суставов тела, артрит различного происхождения, а также подагра.
- Ссадины или порезы в области сустава, когда инфекция проникает снаружи.
- По неизвестной причине. В этом случае лечение бурсита локтевого сустава начинается с клинического обследования, которое позволяет обнаружить причину заболевания.
- При общих тяжелых инфекционных болезнях – туберкулезе, сифилисе, бруцеллезе, гонорее, рожистом воспалении.
- При других тяжелых системных болезнях – сахарном диабете, ревматизме.
- У лежачих больных или в глубоко пожилом возрасте.
Как проявляется бурсит локтя?
Заподозрить это состояние можно в том случае, если:
- область сустава резко отекла, увеличилась в размере, отек постепенно нарастает;
- беспокоит боль в суставе, которая при движении усиливается;
- сустав горячий на ощупь;
- над ним видно покраснение, которое может распространяться далеко вокруг;
- начинается лихорадка;
- появляется слабость, недомогание, озноб, пропадает аппетит.
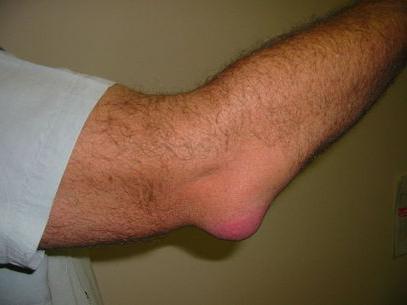
Если появился хотя бы один из этих признаков, нужно немедленно обращаться к врачу, чтобы вовремя начать лечение бурсита локтевого сустава. Чем раньше оно начато, тем больше шансов на полное выздоровление.
Что будет, если бурсит не лечить?
Можно ли бурсит лечить дома?
Можно, если заболевание стало следствием ушиба, а общее состояние при этом не страдает. Первое, что нужно сделать – наложить тугую повязку на сустав. Это необходимо для того, чтобы сустав отдохнул, и движения в нем ограничились. Бинтовать руку рекомендуется в согнутом состоянии под углом 90 о . После бинтования руку нужно зафиксировать в косынке, переброшенной через шею. Рука должна висеть на повязке. При бинтовании важно не пережать кровеносные сосуды. Кончики пальцев должны сохранить чувствительность. Если они онемели, бинты следует ослабить. Для этой процедуры великолепно подходят готовые спортивные повязки.

В домашних условиях можно вылечить бурсит локтевого сустава. Лечение: мази противовоспалительные и обезболивающие. На сустав накладывается салфетка с любой противовоспалительной мазью, которая найдется в аптеке. Ассортимент таких препаратов увеличивается ежегодно.
Антибиотики может назначить только врач
Иногда воспаление суставной сумки оказывается настолько агрессивным, что простые средства с ним не справляются. Есть простое правило: воспаление должно пойти на убыль через 3 дня от начала лечения.
Если этого не происходит, а состояние только ухудшается, нужно срочно идти к врачу. Когда доктор подтвердит бурсит локтевого сустава, лечение антибиотиками следует начинать незамедлительно.

Выбор того или иного препарата зависит от многих факторов: тяжести процесса, возраста пациента, сопутствующих болезней. Лекарственную форму – таблетки, инъекции, гели, мази или орошения – также выбирает врач.
От каких факторов зависит выбор лекарств?
Прежде всего, от формы заболевания, которая может быть такой:
- Серозная – в суставе образуется много жидкости, но нет бактерий.
- Геморрагическая – в полость суставной сумки излилась кровь.
- Гнойная – самая тяжелая форма, когда в сустав попали гноеродные бактерии.
Бурсит локтевого сустава. Лечение
Фото людей, страдающих бурситом локтевого сустава, наглядно показывают, какие могут возникнуть осложнения, если своевременно не начать лечение.
Иногда лекарств недостаточно. Это бывает в том случае, когда в суставе скопилось слишком много жидкости. Суставная сумка не может растянуться, и давление жидкости причиняет нестерпимую боль. Чтобы облегчить состояние, врач может выполнить пункцию. Сумка аккуратно прокалывается иглой, и воспалительная жидкость отсасывается. Эту жидкость в некоторых случаях отправляют на исследование в лабораторию, чтобы выяснить более точную причину острых болевых ощущений. Не вынимая иглы из полости, в нее тут же вводят лекарство, и состояние пациента моментально облегчается. Обычно вводят быстродействующие лекарства.
Можно ли полностью вылечить гнойный бурсит?
Не всегда, хотя каждый врач к этому стремится. Очень многое зависит от общей реактивности организма пациента. Когда обнаружен гнойный бурсит локтевого сустава, лечение назначается всегда комплексное. Изолированный бурсит, когда весь организм здоров, а человек молод и полон сил, чаще всего удается излечить бесследно. При сопутствующих болезнях прогноз ухудшается.
При необходимости врач может назначить такие исследования:
- Рентген сустава для определения состояния костей.
- УЗИ сустава для выявления изменений в суставной сумке: наличия полостей, характера их содержимого.
- Общеклиническое обследование: анализы крови и мочи, уровень глюкозы, чувствительность к антибиотикам и так далее.
Во время лечения необходимо полностью избавиться от болезнетворных бактерий, чтобы улучшить общее состояние человека. Достаточно часто при гнойном бурсите приходится разрезать полость сустава и устанавливать туда дренаж, чтобы гнойное отделяемое имело выход. По разрезу полость сустава промывают антисептиками и антибиотиками, ускоряя выздоровление.
Бурсит локтя при общих заболеваниях
Если бурсит локтя является осложнением другого общего заболевания, например диабета, туберкулеза или рожистого воспаления, то все силы направляются на устранение симптомов основной патологии. Бурсит локтевого сустава, симптомы, лечение которого полностью связаны с общей клинической картиной, требует немедленных терапевтических действий. Помните, что своевременная борьба с основным возбудителем и главным расстройством всегда приводит к выздоровлению.
У всех людей с тяжелыми общими заболеваниями лучше предупреждать развитие бурсита, чем потом пытаться с ним справиться. Пожилых людей следует ограждать от травм, а лежачих пациентов необходимо чаще переворачивать в постели. Хорошая функциональная кровать способна значительно улучшить качество жизни таких больных.
Помогут ли народные средства?
Только при легкой форме, когда в суставе нет гноя или крови, проводятся обертывания свежими листьями лекарственных и овощных растений, примочки с прополисом, хвойные ванны и другие доступные процедуры согревающего и рассасывающего действия.
Результат всегда будет лучше, если начать раннее лечение бурсита локтевого сустава. Лекарства для этого должен подбирать только врач. Чтобы унять воспаление, используются не только антибиотики, но и негормональные противовоспалительные средства, а в запущенных случаях назначаются кортикостероидные гормоны. От всяких народных средств нужно отказаться, если начался гнойный процесс.
Что делать, если бурсит стал хроническим?
Нужно настойчиво продолжать лечение, добиваясь стойкой и длительной ремиссии. При хронической форме воспаление протекает менее остро, чаще всего нет лихорадки и сильного отека. Но хронический процесс вызывает тугоподвижность сустава, справиться с которой очень трудно.
Если возник хронический бурсит локтевого сустава, лечение обязательно включает физиотерапию. На сегодняшний день создано большое количество лечебных устройств, генерирующих ультрафиолет, ультразвуковые волны или ток ультравысокой частоты. Все эти методы физического воздействия с успехом применяются при хронической форме бурсита.
Также отличным действием обладает фонофорез, посредством которого лекарство проводится в толщу кожи ультразвуком. Замечательный результат дает иглоукалывание, особенно если его выполняет высококлассный специалист.
В последние годы большую популярность получила ударно-волновая терапия как метод избавления от хронической боли. Медицинское устройство генерирует акустическую волну, мощности которой достаточно для разрушения патологических образований. При ударно-волновой терапии великолепно рассасываются спайки, уплотнения и рубцы, а подвижность локтевого сустава намного увеличивается.
Всегда после воспаления локтевой сустав нужно разрабатывать, для этого предназначена лечебная физкультура. Начинают обычно с простых покачиваний рукой, постепенно доводя размах движений до обычного уровня. Важно выполнять простые упражнения ежедневно. Очень полезен массаж или пассивная физкультура.

Правильное, полноценное и специализированное лечение помогает добиться либо полного излечения, либо существенного улучшения состояния локтевого сустава.
Причины и лечение воспаления локтевого сустава

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Чтобы лучше понять, как эффективно лечить локтевой сустав, и что в нем происходит, необходимо кое-что знать. Локтевой сустав состоит из: трех костей — плечевой, локтевой и лучевой.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…

Полость локтевого сустава ограничена капсулой. Еще один термин капсулы – суставная сумка, часто встречается. Движения сустава возможны за счет сухожилий и связок, которые выступают и в роли укрепляющего элемента.
Все кости сустава покрывает надкостница, что позволяет проводить организму адекватное питание всех костных тканей.
Воспалительный процесс в области связок и локтя может чаще всего начинаться с хряща. В этот момент, на раннем этапе необходимо начинать лечение. В противном случае, воспалительный процесс не остановится только на хряще, но распространиться по остальным частям локтевого сустава.
В медицине принято разделять два вида воспаления локтевого сустава:
- Бурсит – воспаление развивается внутри сустава.
- Эпикондилит – воспалительный процесс затрагивает внешнюю оболочку сустава.
Стоит отметить, что если речь идет о бурсите, то в процесс воспаления втягивается суставная сумка (капсула), которая начинает продуцировать жидкость в область больного сустава. Все это сопровождается сильными болевыми ощущениями.
Если мы говорим о развитии эпикондилита, то болезненное состояние затрагивает надкостницу и сухожилия, застрагивается часть связок.
Развитию тендинита локтевого сустава способствуют инфекции, ревматоидные процессы в суставах (артриты), нарушение обмена веществ (при сахарном диабете), общее снижение уровня иммунитета организма.
НПВС в таблетках используют при любой степени тяжести бурсита. Если же необходимо получить быстрый эффект или есть заболевания желудка, при которых таблетки противопоказаны, назначают ампулированные средства. Препаратов из этой группы существует великое множество, но наибольшим эффектом обладают те из них, которые оказывают преимущественно противовоспалительное действие. К ним относятся:
Несмотря на общее клиническое сходство, все эти состояния имеют принципиальные различия в тактике лечения. В таблице приведен ряд признаков, позволяющих разграничить заболевания друг от друга.
воспаление сухожилия (тендинит);
Капсула и связки в локтевом суставе очень развиты: например, самая мощная из связок – внутренняя,- может выдерживать нагрузку на растяжение до 230 кг, другие обладают прочностью до 130-160 кг на разрыв.
утолщение оболочки сухожилия (паратенонит);
Лечение эпикондилита локтевого сустава. При маловыраженных болях достаточно использования мазей и гелей, основным компонентом которых является один из. Эффективным способом облегчения болевого синдрома является иммобилизация пораженной конечности. Далее в статье – краткое описание частых проблем с суставами Острый дискомфорт часто указывает на предшествующую травму. Анатомические изменения в организме выражаются в виде мелких надрывов соединения мышцы с сухожилием, что впоследствии приводит к хроническому воспалению надкостницы, обызвествлению сустава солями кальция, а иногда – и к бурситу синовиальных сумок локтевого сустава. Без медицинской помощи воспаление локтевого сустава переходит в хроническую форму. При осмотре проводятся следующие функциональные пробы: — Тест Велта.
Причины

Суставом врачи называют область или место, где подвижно соединяется две или больше костей. Этот комплекс удерживается при помощи связок, которые прикрепляются к костям, и сухожилий, служащими креплениями для мышц. В основании костей находятся хрящи, которые способствуют плавному движению суставов, препятствуя трению и деформации твердых структур.
Хрящи могут повреждаться по различным причинам, например, травматическим, или же начинать свою деструкцию из-за старения. Такое заболевание, как сахарный диабет приводит к ускорению этих процессов по причине того, что патология значительно нарушает нормальный метаболизм всех внутренних органов.
Ухудшение кровотока обусловлено сужением сосудов и нарушением их иннервации. Это приводит к недостаточному питанию нервных волокон, что впоследствии вызывает нарушение снабжения необходимыми веществами мышц, костей и хрящей. Страдает одна из главных функций суставов – фиксация мышц и костей в определенном положении.
Другим фактором служит скопление избыточного сахара на суставных поверхностях. Снижается гибкость, нарушается или затрудняется нормальное движение, нарушается образование коллагена, который формирует сухожилия. Также важным фактором считается избыточная масса тела, которая негативно влияет на все костные сочленения ног, особенно диабетикам знакомы болевые ощущения в коленном и голеностопном суставах. В некоторых случаях могут быть болевые ощущения верхних конечностей, но они встречаются реже.
Причины заболевания
Микротравмы, возникающие в процессе нагрузок – один из провоцирующих факторов появления различных болезней суставов. Иногда локтевой бурсит развивается после механической травмы (ушиб или падение на локоть). Артрит любой формы, проявляющийся одновременно с бурситом, может утяжелить состояние больного. Появление двух заболеваний одновременно требует срочного вмешательства специалиста.

Бурсит локтевого сустава может иметь инфекционные предпосылки: стафилококки, кишечная палочка и другие бактерии появляются в свободных пространствах синовиальной сумки, вызывая заражение. Микробы находят лазейку через кровь, к примеру, во время обычной простуды. Вызывающим заболевание фактором могут являться бурситы другой формы и снижение иммунитета. В виде инфекционного основания бурсита может проявляться панариций (воспаление мягких тканей пальцев и костей). Во врачебной практике встречаются случаи идиопатического воспаления, когда болезнь развивается по неизвестным науке причинам.
Симптомы бурсита похожи на признаки таких болезней как артрит, полиартрит или подагра. В каждом из этих случаев пациенту необходима разная медицинская помощь с применением разных лекарственных препаратов. При первом подозрении на бурсит рекомендовано подтвердить диагноз у вашего лечащего врача.
Первое – это травма, именно после нее часто развивается посттравматический бурсит. Данная форма имеет актуальность для профессиональных спортсменов, в частности игроков в теннис.
Сумка может инфицироваться стрептококком, стафилококком, гонококком или другими микробами. Инфекция может попадать в организм непосредственно в результате травмы или из первичного очага инфекции.

При отсутствии специфического лечения, которое грамотно и правильно назначить специалист, процесс может стать гнойным и обостряется. Также бурсит может развиваться у людей определенных профессий, особенно когда стоит длительное время опираться локтем о твердую поверхность.
Бурсит локтя может быть острым, рецидивирующим или хроническим. В зависимости от характера жидкости он может быть серозным (легкий вариант, не приводящий к осложнениям), геморрагическим (с примесью крови) или гнойным (опасный вариант). Особую опасность представляет гнойный бурсит, который перешел в хроническую форму.
Причины
- инфекции;
- переохлаждение;
- лишний вес;
- спортивные травмы;
- нарушения обмена веществ;
- наследственность.
Часто причины проблем кроются в нашей повседневной деятельности. Например, воспаление локтевого сустава и сустава кисти связано с неправильным положением рук при работе за компьютером, воспаление тазобедренного сустава может возникнуть при неумелых упражнениях на растяжку, а воспаление плечевого сустава – при игре в теннис. Нередко женщины, любящие ходить на каблуках, испытывают боль в области голеностопного сустава или пальцев стопы.
Поражение ног при диабете: причины и общие симптомы
У больного сахарным диабетом в организме ухудшаются регенеративные процессы. Это происходит по причине плохого кровотока, из-за чего в конечности не поступает достаточное количество крови.
Так, почему болят ноги при сахарном диабете? Избыток сахара в биологических жидкостях токсичен для всех органов и систем. Когда происходит сбой в углеводном обмене глюкоза не перерабатывается в энергию, а становится ядом для тела.
Влияние гипергликемии на организм масштабно. Чем дольше оно держится, тем больше патологий возникает (изменяется строение сосудов, нервов, страдает сердце).
Болезни ног при диабете развиваются, при повышенной нагрузке на них и сбое в кровообращении. Глюкоза оказывает разрушающее воздействие на миелиновую оболочку нервов, находящихся в конечностях, сокращая количество импульсов.
Сужение сосудов ног при сахарном диабете делает капилляры хрупкими, усугубляя общее состояние. Прогрессирующий атеросклероз приводит к возникновению ишемии и появлению тромба.
Если есть болезнь ног при сахарном диабете симптомы ее могут быть разнообразными. Больной может чувствовать покалывание, онемение в голенях, судороги и болезненность в ногах, возникающая, когда человек начинает ходить. Заболевание ног при сахарном диабете сопровождается рядом других признаков:
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- кожа на ногах шелушится, бледнеет, пересыхает и на ней формируются трещины и мозоли;
- изменяется форма ногтей, часто по причине грибковой инфекции;
- уменьшение температуры и чувствительности стоп;
- отечность;
- образование язв, которые плохо и долго заживают;
- слабость и атрофия мышц;
- искривление пальцев конечностей и изменения формы ступни.
Большинство диабетиков отмечают, что после того как они ходят или ночью, у них возникают болезненные судороги, длящиеся от 2-3 секунд до 5 минут.
Когда появляется такой дискомфорт при сахарном диабете 2 типа причина кроется в дефиците микроэлементов, выводящихся вместе с мочой, и недостатке энергии в мышцах.
Читайте также:







