Варусная деформация пальцев кисти
Врожденные и приобретенные деформации кисти
Причинами деформации кисти могут следующие патологические состояния, приводящие к нарушению функции кисти и тяжелой инвалидности:
- Отсутствие пальца
- Дополнительный палец
- Синдактилия (сращение пальцев)
- Первичная мышечная контрактура, например, множественный артрогрипоз, врожденный (редко)
- Травма (отсутствие пальцев, повреждения сухожилий, переломы костей кисти и т.д.)
- Ожоги (рубцовые контрактуры).
- Контрактура Дюпюитрена
- Ревматоидный артрит
- Ишемическая контрактура Фолькмана
- Поражение спинного мозга (полиомиелит, сирингомиелия)
- Повреждения плечевого сплетения
- Повреждения периферических нервов
- Множественные хондромы (болезнь Оллье, энхондроматоз - редко)
Врожденные деформации диагностируются при рождении младенца. Множественный врожденный артрогрипоз часто сочетается с другими неврологическими нарушениями; сочетание, сопровождающееся тяжелыми деформациями конечности.
Частота встречаемости контрактуры Дюпюитрена у мужчин в несколько раз выше, чем у женщин. Наиболее часто контрактура Дюпюитрена встречается у мужчин среднего возраста.
В молодом возрасте это заболевание встречается достаточно редко, однако с годами частота развития контрактуры Дюпюитрена возрастает. Если заболевание возникает в молодом возрасте, то как правило, отмечается быстрое прогрессирование симптомов и более тяжелое течение болезни.
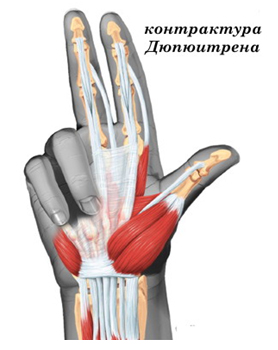
Точная причина заболевания неизвестна. Отмечается четкая наследственная предрасположенность к этому заболеванию. Курение является независимым фактором риска развития контрактуры Дюпюитрена. Злоупотребление алкоголем также повышает вероятность развития этого заболевания. В недавних клинических исследованиях показана связь между повышенной частотой развития контрактуры Дюпюитрена и наличием у пациента сахарного диабета.
Болезнь может иметь острое начало, но в большинстве случаев выраженные симптомы появляются только через несколько лет после начала заболевания.
В норме, мы можем свободно сгибать и разгибать пальцы рук. При развитии контрактуры Дюпюитрена в результате сморщивания ладонной фасции нарушается способность свободно разгибать пальцы. При прогрессировании заболевания появляется тугоподвижность в суставах вовлеченных пальцев кистей. При тяжелом течении контрактуры Дюпюитрена может отмечаться развитие полной неподвижности одного или двух пальцев, то есть развитие анкилоза. У некоторых больных соединительнотканные узлы в толще ладонной фасции характеризуются значительной болезненностью. В начальных стадиях заболевания обнаруживаются утолщения в области ладони в виде плотных тяжей или узелков. На более поздних стадиях болезни соединительнотканные узелки могут располагаться в области пальцев
Лечение контрактуры Дюпюитрена может осуществляться как консервативными, так и хирургическими методами. Основным моментом для выбора метода лечения является выраженность патологических изменений в ладонной фасции.
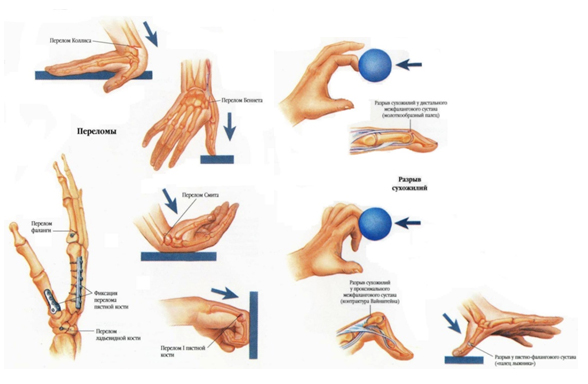
Травматические дефекты различных сегментов кисти возникают в результате тяжелых механических травм с первичным разрушением тканей, а также после глубоких ожогов, отморожений, ишемии.
I. Причина:
механическая травма;
термические поражения;
прочие.
II. Число лучей: изолированное; множественное; тотальное.
III. Уровень: компенсированный; субкомпенсированный; декомпенсированный I, II, III степени.
IV. Сторона: левая; правая; обе кисти.
По числу лучей определяется количество дефектов сегментов кисти. Может быть изолированный дефект одного луча, что чаще наблюдается на I луче в виде дефекта фаланг и пястной кости на различных уровнях. Под множественным дефектом лучей подразумевается полная или частичная потеря двух-трех-четырех лучей. Тотальный дефект представляет собой ампутацию кисти на уровне запястных костей, когда кисть как орган утрачивает свои форму и функцию.
В зависимости от уровня дефекта сегментов кисти выделяется три степени тяжести, позволяющие ориентировочно уста¬новить показания и избрать метод реконструкции культи.
Дефекты дистальных фаланг пальцев относятся к компенсированным, не требующим восстановления.
К субкомпенсированным относятся дефекты на уровне основных фаланг пальцев кисти, при этом показания к реконструкции определяются индивидуально, преследуя задачу улучшения функции захвата предметов.
Декомпенсированные дефекты пальцев кисти подразделяются на три уровня по тяжести. При первом уровне дефект проходит по пястно-фаланговой линии. Такая культя имеет значительное ограничение функции и показана к реконструкции. Второй уровень декомпенсации проходит по средине пястья. Такая кисть лишена функций захвата и подлежит реконструкции. Третий уровень декомпенсации проходит по линии запястья — это утрата кисти. В настоящее время пока нет способов реконструкции такой культи. Она подлежит протезированию.
Сторона травматического дефекта сегментов кисти имеет важ¬ное значение в определении степени компенсации общей трудоспособности пациента. Приспособляемость к трудовым процессам и самообслуживанию в быту у лиц с дефектами сегментов кисти очень велика. Однако хирургическая реконструкция по показаниям, а в ряде случаев по заказу пациента увеличивает шансы на более полную компенсацию утраченной функции кисти.
Контрактура - ограничение амплитуды движений в суставе вследствие патологического изменения окружающих тканей, функционально связанных с суставом.
Классификация:
I. По причине:
1. Травматическая.
2. Фиксационная, возникающая в результате длительной иммобилизации гипсовыми повязками.
3. Ишемическая, связанные с нарушениями кровообращения на фоне какой-либо травмы или сдавления тканей.
4. Прочие.
По локализации контрактуры кисти распределяются согласно анатомическому строению суставов: контрактуры лучезапястного сустава, пястно-запястных, пястно-фаланговых, межфаланговых суставов и характеризуются своими клиническими особенностями.
По распространенности отмечаются: изолированная контрактура какого-либо одного сустава; множественная — нескольких суставов кисти.
По нарушению функции различаются: сгибательные контрак¬туры с различным дефицитом разгибания кисти и пальцев. Разгибательные, сопровождающиеся большим дефицитом сгибания кисти и пальцев; сгибательно-разгибательные, самые тяжелые контрактуры с рубцовым поражением тканей ладонной и тыль¬ной поверхностей кисти и сопутствующим фиброзом суставов, сухо¬жилий и мышц. Как правило, они бывают множественными с нарушением хватательной функции кисти! Абдукционные конт¬рактуры в положении разведения пальцев и аддукционные — с приведением и дефицитом отведения пальцев, ограничением межпальцевого и плоскостного захватов. Рубцовое перерождение тканей кистевого сустава является причиной нарушения функций кисти.
Различные виды повреждения кисти и пальцев: закрытые внутрисуставные переломы костей, вывихи суставов, сопровождающиеся гемартрозом с последующим пластическим артрозом; открытые, в том числе огнестрельные, ранения кисти, от скальпированных ран до повреждений костно-суставного аппарата, мышц, сухожилий нервов. К посттравматическим контрактурам относятся наиболее часто встречающиеся последствия глубоких, термических и химических ожогов, электротравм, отморожений, сопровождающиеся обширным рубцовым дефектом кожи и подлежащих тканей на различную глубину.
Фиксационные контрактуры связаны с длительной иммобилизацией поврежденной кисти различными, особенно гипсовыми, повязками в антифизиологическом положении. При этом контрактура развивается не только в поврежденном суставе, но и в здоровых смежных суставах в результате слипчивого фибропластического артрита и тендинита. Наиболее подвержены фиксационным контрактурам пястно-фаланговые и межфаланговые суставы, в которых быстро, через 3—4 недели иммобилизации, развивается тугоподвижность с переходом в стойкую контрактуру.
Ишемические контрактуры возникают в результате нарушения периферического кровотока в поврежденных тканях предплечья, кисти и пальцев. Длительная ишемия вызывает дистрофию прежде всего мышц и нервов и последующую миогенную и нейрогенную контрактуру. Ишемия может развиться в результате тромбоза крупных артерий при синдроме позиционного сдавления или синдроме длительного раздавливания тканей кисти. Причиной ишемии может быть сдавление мышц и нервов глубокой подапоневротической, подфасциальной гематомой среднего мышечного пространства предплечья и ладони. Сдавление циркулярной гипсовой повязкой при переломах предплечья, запястья и кисти также может явиться причиной нарушения кровотока и ишемии тканей с образованием десмогенных контрактур.
Дерматогенные контрактуры развиваются при рубцовом изменении кожи и подкожной клетчатки. При этом рубец не спаян с глубжележащими тканями — сухожилиями, костями. Рубцовая ткань подвижна, стягивая кожный покров, ограничивает сгибание или разгибание суставов.
Дермато-десмо-артрогенные контрактуры развиваются после тяжелых открытых переломов, огнестрельных травм, глубоких ожогов в результате рубцовой дистрофии всех тканей, анатомически связанных с суставами кисти и пальцев.
1. Профилактика контрактур суставов кисти в процессе лечения свежих травм. Профилактика нарушений периферического кровотока, отека тканей, инфекционных осложнений как основных причин дистрофии всех структур кисти и возникновения рубцовой ригидности, тугоподвижности и контрактур суставов.
2. Ранее комплексное консервативное лечение контрактур после различных травм кисти, включающее общее и местное использование медикаментозных и физиотерапевтических средств, направленное на восстановление кровообращения, ликвидацию отека, рассасывание рубцовых тканей, нормализацию тонуса мышц и амплитуды движений суставов.
3. Своевременное, рациональное оперативное лечение при стойких контрактурах с ограничением функции кисти при неэффективности консервативных способов реабилитации.
Выбор способа операции зависит от характера контрактуры. Ведущее место в лечении контрактур занимают различные способы кожной пластики для замещения рубцовых тканей кисти.
Q65 Врожденные деформации бедра
- Q65.0 Врожденный вывих бедра односторонний
- Q65.1 Врожденный вывих бедра двусторонний
- Q65.2 Врожденный вывих бедра неуточненный
- Q65.3 Врожденный подвывих бедра односторонний
- Q65.4 Врожденный подвывих бедра двусторонний
- Q65.5 Врожденный подвывих бедра неуточненный
- Q65.6 Неустойчивое бедро
- Q65.8 Другие врожденные деформации бедра
- Q65.9 Врожденная деформация бедра неуточненная
Q66 Врожденные деформации стопы
- Q66.0 Конско-варусная косолапость
- Q66.1 Пяточно-варусная косолапость
- Q66.2 Варусная стопа
- Q66.3 Другие врожденные варусные деформации
- Q66.4 Пяточно-вальгусная косолапость
- Q66.5 Врожденная плоская стопа [pes planus]
- Q66.6 Другие врожденные вальгусные деформации стопы
- Q66.7 Полая стопа [pes cavus]
- Q66.8 Другие врожденные деформации стопы
- Q66.9 Врожденная деформация стопы неуточненная
Q67 Врожденные костно-мышечные деформации головы, лица, позвоночника и грудной клетки
- Q67.0 Асимметрия лица
- Q67.1 Сдавленное лицо
- Q67.2 Долихоцефалия
- Q67.3 Плагиоцефалия
- Q67.4 Другие врожденные деформации черепа, лица и челюсти
- Q67.5 Врожденная деформация позвоночника
- Q67.6 Впалая грудь
- Q67.7 Килевидная грудь
- Q67.8 Другие врожденные деформации грудной клетки
Q68 Другие врожденные костно-мышечные деформации
- Q68.0 Врожденная деформация грудиноключично-сосцевидной мышцы
- Q68.1 Врожденная деформация кисти
- Q68.2 Врожденная деформация колена
- Q68.3 Врожденное искривление бедра
- Q68.4 Врожденное искривление большеберцовой и малоберцовой костей
- Q68.5 Врожденное искривление длинных костей голени неуточненное
- Q68.8 Другие уточненные врожденные костно-мышечные деформации
Q69 Полидактилия
- Q69.0 Добавочный палец пальцы
- Q69.1 Добавочный большой палец пальцы кисти
- Q69.2 Добавочный палец пальцы стопы
- Q69.9 Полидактилия неуточненная
Q70 Синдактилия
- Q70.0 Сращение пальцев кисти
- Q70.1 Перепончатость пальцев кисти
- Q70.2 Сращение пальцев стопы
- Q70.3 Перепончатость пальцев стопы
- Q70.4 Полисиндактилия
- Q70.9 Синдактилия неуточненная
Q71 Дефекты, укорачивающие верхнюю конечность
- Q71.0 Врожденное полное отсутствие верхней их конечности ей
- Q71.1 Врожденное отсутствие плеча и предплечья при наличии кисти
- Q71.2 Врожденное отсутствие предплечья и кисти
- Q71.3 Врожденное отсутствие кисти и пальца (ев)
- Q71.4 Продольное укорочение лучевой кости
- Q71.5 Продольное укорочение локтевой кости
- Q71.6 Клешнеобразная кисть
- Q71.8 Другие дефекты, укорачивающие верхнюю ие конечность (и)
- Q71.9 Дефект, укорачивающий верхнюю конечность, неуточненный
Q72 Дефекты, укорачивающие нижнюю конечность
- Q72.0 Врожденное полное отсутствие нижней их конечности (ей)
- Q72.1 Врожденное отсутствие бедра и голени при наличии стопы
- Q72.2 Врожденное отсутствие голени и стопы
- Q72.3 Врожденное отсутствие стопы и пальца (ев) стопы
- Q72.4 Продольное укорочение бедренной кости
- Q72.5 Продольное укорочение большеберцовой кости
- Q72.6 Продольное укорочение малоберцовой кости
- Q72.7 Врожденное расщепление стопы
- Q72.8 Другие дефекты, укорачивающие нижнюю (ие) конечность (и)
- Q72.9 Дефект, укорачивающий нижнюю конечность, неуточненный
Q73 Дефекты, укорачивающие конечность неуточненную
- Q73.0 Врожденное отсутствие конечности (ей) неуточненной (ых)
- Q73.1 Фокомелия конечности (ей) неуточненной (ых)
- Q73.8 Другие дефекты, укорачивающие конечность (и) неуточненную (ые)
Q74 Другие врожденные аномалии [пороки развития] конечности (ей)
- Q74.0 Другие врожденные аномалии верхней конечности (ей), включая плечевой пояс
- Q74.1 Врожденная аномалия коленного сустава
- Q74.2 Другие врожденные аномалии нижней их конечности (ей), включая тазовый пояс
- Q74.3 Врожденный множественный артрогрипоз
- Q74.8 Другие уточненные врожденные аномалии конечности (ей)
- Q74.9 Врожденная аномалия конечности (ей) неуточненная
Q75 Другие врожденные аномалии [пороки развития] костей черепа и лица
- Q75.0 Краниосиностоз
- Q75.1 Краниофациальный дизостоз
- Q75.2 Гипертелоризм
- Q75.3 Макроцефалия
- Q75.4 Челюстно-лицевой дистоз
- Q75.5 Окуломандибулярный дистоз
- Q75.8 Другие уточненные пороки развития костей черепа и лица
- Q75.9 Врожденная аномалия костей черепа и лица неуточненная
Q76 Врожденные аномалии [пороки развития] позвоночника и костей грудной клетки
- Q76.0 Spina bifida occulta
- Q76.1 Синдром Клиппеля-Фейля
- Q76.2 Врожденный спондилолистез
- Q76.3 Врожденный сколиоз, вызванный пороком развития кости
- Q76.4 Другие врожденные аномалии позвоночника, не связанные со сколиозом
- Q76.5 Шейное ребро
- Q76.6 Другие врожденные аномалии ребер
- Q76.7 Врожденная аномалия грудины
- Q76.8 Другие врожденные аномалии костей грудной клетки
- Q76.9 Врожденная аномалия костей грудной клетки неуточненная
Q77 Отеоходродисплазия с дефектами роста трубчатых костей и позвоночника
- Q77.0 Ахондрогенезия
- Q77.1 Маленький рост, не совместимый с жизнью
- Q77.2 Синдром короткого ребра
- Q77.3 Точечная хондродисплазия
- Q77.4 Ахондроплазия
- Q77.5 Дистрофическая дисплазия
- Q77.6 Хондроэктодермальная дисплазия
- Q77.7 Спондилоэпифизарная дисплазия
- Q77.8 Другая остеохондродисплазия с дефектами роста трубчатых костей и позвоночного столба
- Q77.9 Остеохондродисплазия с дефектами роста трубчатых костей и позвоночного столба неуточненная
Q78 Другие остеохондродисплазии
- Q78.0 Незавершенный остеогенез
- Q78.1 Полиостозная фиброзная дисплазия
- Q78.2 Остеопетроз
- Q78.3 Прогрессирующая диафизарная дисплазия
- Q78.4 Энхондроматоз
- Q78.5 Метафизарная дисплазия
- Q78.6 Множественные врожденные экзостозы
- Q78.8 Другие уточненные остеохондродисплазии
- Q78.9 Остеохондродисплазия неуточненная
Q79 Врожденные аномалии [пороки развития] костно-мышечной системы, не классифицированные в других рубриках
- Q79.0 Врожденная диафрагмальная грыжа
- Q79.1 Другие пороки развития диафрагмы
- Q79.2 Экзомфалоз
- Q79.3 Гастрошиз
- Q79.4 Синдром сливообразного живота
- Q79.5 Другие врожденные аномалии брюшной стенки
- Q79.6 Синдром Элерса-Данло
- Q79.8 Другие пороки развития костно-мышечной системы
- Q79.9 Врожденный порок развития костно-мышечной системы неуточненный

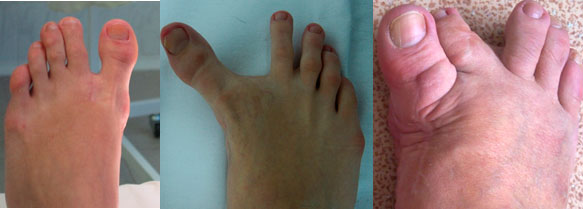
Варусная деформация 1 пальца стопы представляет собой отклонение 1 пальца стопы кнутри. Как и вальгусные деформации 1 пальца, варусные также могут отличаться различной выраженностью и причинами, приведшими к развитию деформации.
Так, состояние может носит врожденный характер, хотя бывает такое очень и очень редко. Чаще деформация является приобретенной и развивается после хирургического вмешательства или травмы, сопровождающихся повреждением связок 1-го плюснефалангового сустава.
Варусная деформация 1 пальца может быть осложнением реконструктивных операций, выполняемых по поводу вальгусной деформации 1 пальца.
С точки зрения анатомии hallux varus является следствием мышечного дисбаланса, хотя это не единственный фактор развития деформации. Такой дисбаланс возникает после реконструктивных операций на переднем отделе стопы.
Деформация значительно затрудняет подбор и ношение обуви.
Постепенно весь палец утрачивает свою подвижность.
При остеотомии SCARF фрагмент головки может смещаться слишком кнаружи, в результате чего развивается варусная деформация.
Аналогичная ситуация может наблюдаться и при других остеотомиях, когда дистальный фрагмент также слишком сильно смещается наружу.
Лечение Hallux Varus обычно хирургическое.
Варусная деформация иногда может быть выражена минимально, а кости при этом практически сохраняют свое нормальное положение.
В таких случаях могут помочь операции на мягких тканях.
Если варусная деформация вызвана избыточным натяжением капсулы 1-го плюснефалангового сустава, может быть достаточно ее релиза (рассечения). Релиз капсулы с одной стороны может дополняться натяжением связок с противоположной, что позволяет добиться лучшего результата.
В качестве метода коррекции деформации hallux varus может быть использовано перемещение сухожилия длинного разгибателя 1 пальца.
При фиксированной или сильной деформации, релизы и вообще операции на мягких тканях редко бывают эффективными.
В подобной ситуации может быть показаны операции на костях, а именно остеотомии. Остеотомия это искусственное пересечение кости с последующей ее фиксацией в правильном положении.
Кроме описанного выше существуют и другие варианты вмешательств, используемые для коррекции умеренно выраженной послеоперационной варусной деформации 1 пальца стопы.
Мы часто выполняем обратную шевронную (Сhevron) остеотомию, при котором выполняется медиализация головки 1 плюсневой кости, позволяющая корригировать варусную деформацию 1 пальца. После этой операции в 85 процентах случаев удалось восстановить нормальное положение 1-го пальца.
При выраженных искривлениях пальца может быть показано более обширное вмешательство.
Если сустав первого пальца уже дегенеративно изменен, то реконструкция костей не даст результата, поскольку функция сустава в этих условиях будет только ухудшаться. Наиболее оптимальным вмешательством в этом случае будет артродез сустава первого пальца, даже несмотря на то, что придется пожертвовать движениями в этом суставе.
После опеации выполняется тейпирование стопы, фиксирующее 1 палец в правильном положении. Пациентам разрешают ходить в послеоперационной обуви Барука сразу после операции. Перевязки и тейпирование выполняется еженедельно на протяжении 8 недель. В течение еще двух недель пациентам рекомендуют продолжать носить послеоперационную обувь для полноценного созревания рубцовой ткани в области проведенного хирургического вмешательства.
Описанная нами методики позволяют добиться удовлетворительного клинического эффекта в 85% случаев. Иногда бывает некоторая избыточная или недостаточная коррекция деформации, однако она обычно достаточно хорошо переносится пациентами. Операция позволяет сохранить 50-60% амплитуды движений в первом пальце.
Если движения в первом пальце до операции минимальна или отсутствует вовсе, операция вряд ли позволит улучшить подвижность пальца. Она позволит изменить только его порочное положение.
Как выглядит эта деформация?
Причины развития:
- Гиперкоррекция hallux valgus, отрицательный угол M1M2 (между I и II плюсневыми костями) после первичной операции.
- Чрезмерное иссечение медиальной части капсулы, гиперкоррекция при пластике капсулы I плюснефалангового сустава (ПФС).
- Чрезмерное усиление тяги медиальных стабилизаторов I ПФС после хирургического вмешательства, дисбаланс.
- Вальгусная деформация заднего отдела стопы, пронация пятки.
- Отрицательный угол M1M2, вальгусное положение M1, дефект суставной поверхности M1, подвывих большеберцовой сесамовидной кости.
- Большой дефект суставных поверхностей I ПФС после резекционной артропластики.
Симптомы
- Отклонение I пальца стопы кнутри после операции.
- Наличие послеоперационных рубцов.
- Боль в области I плюснефалангового сустава.
- Ограничение движений I ПФС.
- Порочное положение I пальца, ригидный палец.
- Дискомфорт, боль при ношении обуви.
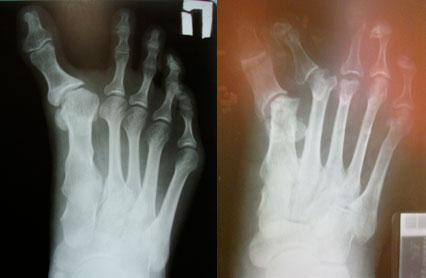
Диагностика
- Клинический осмотр пациентов, данные о первичном хирургическом вмешательстве, анамнез первого заболевания (деформации), жалобы пациента.
- Рентгенография в разных проекциях.
- Плантография – отпечаток ступни, который может обнаружить как распределяется нагрузка на ступню.
Консервативное лечение
- Используют стельки-супинаторы, различные ортопедические приспособления.
- Применяют препараты НПВС в виде таблеток, мази или инъекций.
- Лечебная гимнастика, ношение комфортной обуви.
Оперативное лечение
Показания для применения этой методики:
- Деформация должна быть эластичной.
- Отсутствие костного дефекта суставных поверхностей I ПФС.
- Нормальное положение M 1, либо отклонение ее внутрь.
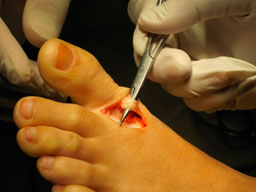
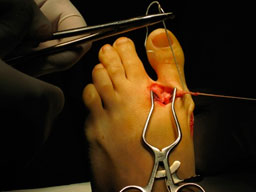
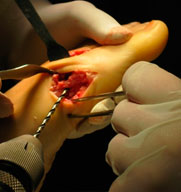
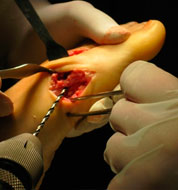
- а. выделение сухожилия,
- б. прошивание его,
- в. формирование канала в M 1,
- г. проведение сухожилия через канал,
- д. фиксация короткого разгибателя к медиальной поверхности I плюсневой кости с коррекцией варусной деформации пальца.
 |  |
| а. | б. |
|---|
 |  |  |
| в. | г. | д. |
|---|
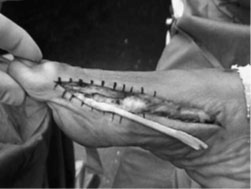
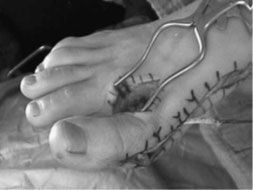
- а,б. выделение сухожилия m. abductor hallucis, формирование канала вM 1,
- в. проведение сухожилия через канал и фиксация к наружной поверхностиI плюсневой кости с коррекцией варусной деформации пальца.
- г. внешний вид стопы
- Деформация должна быть эластичной.
- Наличие костного дефекта суставных поверхностей I ПФС.
- Нормальное положение I плюсневой кости, отклонение ее кнаружи или внутрь.
- Деформация должна быть ригидной.
- Наличие костного дефекта суставных поверхностей I ПФС.
- диагностика проводится на современном оборудовании специалистом с высокой квалификацией;
- лечение ятрогенной hallux varus консервативным или хирургическим методом (использование современного высокотехнологического оборудования);
- полное предоперационное и послеоперационное ведение;
- предотвращение возникновения осложнений;
- консультация пациента на всех этапах лечения и восстановления.
 |  |
| а. | б. |
|---|
 |  |
| в. | г. |
|---|
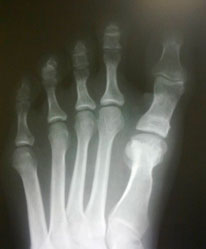 | 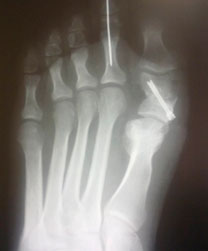 |
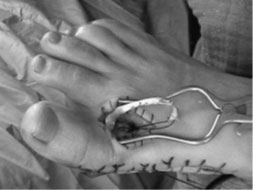
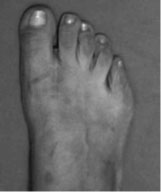
| a. Рентгенограммы стопы до оперативного вмешательства | б. Рентгенограммы стопы после оперативного вмешательства |
|---|
Показания для этого метода:
 |  |
| а. этапы операции | б. этапы операции |
|---|
 |  |
| в. ступня до лечения | г. ступня после дечения |
|---|
Показания для этого метода:
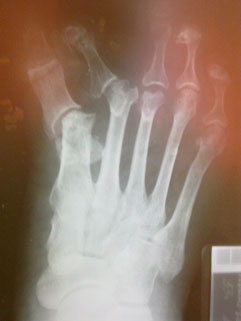 | 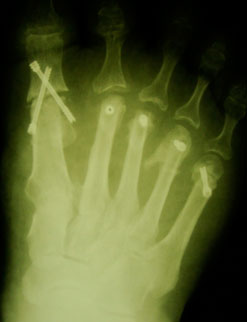 |
| a. Рентгенограммы стопы до операции | б. Рентгенограммы стопы после операции |
|---|
Лечение ятрогенной варусной деформации I пальца стопы у нас
Лечение ятрогенной hallux varus — сложный процесс, требующий от доктора специальных знаний и опыта. У этих пациентов кроме сложной деформации еще и психологическая травма: сомнение в достижении хороших результатов лечения, недоверие к докторам.
Петросян Армен Сергеевич — врач травматолог-ортопед, который имеет необходимый опыт и средства для диагностики и лечения ятрогенной hallux varus консервативным и оперативным путями.
Преимущества лечения ятрогенной варусной деформации I пальца у нас:
Не упускайте драгоценного времени, запишитесь на прием к врачу по телефонам, указанным на страницах сайта, и деформация, которая кажется не исправимой, останется для вас в далеком прошлом.
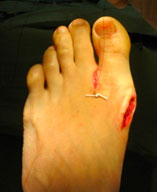
Клинический пример
Пациентка П., 20 лет
Ятрогенная варусная деформация I пальца, варусная деформация 5-го пальца.
Читайте также:


