У ребенка на локтях пупырышки и чешутся чем лечить
Кожа на локтях более сухая и тонкая, постоянно трется об одежду, стол. К тому же, в этой области практически отсутствует жировая прослойка. Поэтому появляются мелкие прыщики на локтях, часто чешутся.
Поскольку это не лицо, и общая эстетика не всегда испорчена, многие не обращают внимания на легкий дискомфорт, а проблема тем временем растет. Ведь причины бывают как незначительными, так и серьезными, устранение которых требует профессионального подхода.

- Инфекция как причина зудящих прыщей на локтях
- Кожные неинфекционные недуги
- Другие возможные причины зудящих пупырышек
- Диагностика и лечение прыщиков на локтях
- Рекомендации врача
Инфекция как причина зудящих прыщей на локтях
Заразные болезни передаются бытовым способом. Иногда достаточно взяться за поручень в общественном транспорте, чтобы микробы нашли новую благоприятную среду для развития. Рассмотрим наиболее распространенные инфекции:
- Микоз. На локтях грибок встречается не очень часто, потому что микроорганизмы лучше размножаются во влажной среде. Но микоз не исключен как у взрослого, так и ребенка. При заражении прыщики на локтях сначала чешутся, потом сливаются между собой и покрываются сухой коркой красного или белого цвета.
- Чесотка. Паразитный клещ предпочтительно выбирает тонкую кожу. Так что чесотка на локтях на начальной стадии заметна часто. В местах поражения появляются мелкие прыщи с жидкостью. Визуальные симптомы сопровождает сильный зуд. Вечером и ночью дискомфорт усиливается.
- Лишай. В зависимости от формы болезнь может быть выражена красными или белыми пятнами, овальной окантовкой или обычным шелушением. Патология иногда переходит в хроническую форму: при обострении прыщи на локтях чешутся, кожа шелушится, во время ремиссии дискомфорт проходит.
Кожные неинфекционные недуги
При дерматологических патологиях, причина которых – наследственная предрасположенность или внутреннее состояние организма, первые симптомы часто проявляются именно на локтях.
- Дерматит. В большинстве случаев у ребёнка на локтях появляются пупырышки и чешутся от определенных продуктов. У взрослых не исключена болезнь на фоне профессиональной деятельности, если человек работает на вредном производстве, вдыхая пары токсичных веществ и подвергая кожу их воздействию.
- Аллергия. Раздражающий компонент при первичном проявлении симптомов можно выявить, если реакция возникла на новые косметические средства, порошок, одежду или непривычное блюдо. Появиться прыщи могут от переохлаждения, вспотевания, воздействия ультрафиолета.
- Крапивница. Раздражающие факторы бывают внутренние и внешние, как при аллергии. Отличительными признаками являются обширные выпуклые красные пятна с мелкими пупырышками, как после ожога крапивой.
- Экзема. Это серьезное заболевание, основным симптомом которого являются болячки на коже. Появляются они чаще всего на локтях. Сначала можно предположить, что кожа просто пересушена и нуждается в увлажнении.
Болезнь часто принимает хроническое течение, но рецидивы будут менее выражены, если соблюдать строгие рекомендации доктора. - Псориаз. Это дерматологическое заболевание, которое очень сложно поддается лечению и в большинстве случаев переходит в хроническую форму. В стадии обострения появляются чешуйчатые отслоения кожи, под которыми заметны бляшки с гладкой поверхностью.
Лечить дерматологические болезни надо, как только на локтях появились пупырышки и чешутся. В противном случае сыпь будет покрывать все большую площадь кожи.
Другие возможные причины зудящих пупырышек
Прыщики на локтях могут появиться вследствие факторов, не связанных с болезнью. Проходят они так же быстро, как появляются, или же пораженная площадь увеличивается. Реакция зависит от причины возникновения симптомов и способности организма противостоять ей.
- Укусы насекомых. Покраснение, отек на теле появляются от впрыскиваемого насекомым яда под кожу. Если на локте появились прыщики и сильно чешутся, надо проверить, не осталось ли жало. Но и укус комара, мошки могут вызвать сильную аллергию, особенно у ребенка.
- Нехватка витаминов. Подобным образом организм сигнализирует о дефиците полезных веществ. Основными симптомами являются зуд по всему телу, мелкая сыпь на руках, в том числе локтях. Игнорирование проблемы может вызвать реакцию кожи на обширных участках, слабость, мигрень.
- Травма. Поврежденная механическим путем, получившая ультрафиолетовый или химический ожог кожа при заживлении чешется. Провоцирует такое явление повышенная выработка гистамина, который организм направляет на ускорение регенерации тканей.
- Гормональные нарушения. Дисбаланс гормонов в организме по любой причине вызывает неприятные внутренние ощущения: слабость, головокружение, резкое вспотевание, озноб, что также негативно влияет и на состояние кожи. Появляются пупырышки на локтях, чешутся, шелушатся.
- Гранулема кольцевидная. Это дерматологическая патология, которую не считают серьезной. Она может пройти без лечения, но при проявлении очень портит внешний вид кожи. Основными симптомами являются небольшие узелки, разрастающиеся в сплошные пятна. Чаще гранулема кольцевидная поражает детей и подростков, реже – взрослых.
Если на локтях чешутся прыщи, причиной может быть заболевание внутренних органов. Такие симптомы возможны при нарушении работы печени, сосудов, эндокринной системы.
Диагностика и лечение прыщиков на локтях
В результате визуального осмотра доктор не всегда может определить болезнь, потому что одинаковые симптомы свидетельствуют о разных заболеваниях. При необходимости врач назначит лабораторные исследования крови, возьмет соскоб с пораженного участка. Только после постановки точного диагноза будет назначено лечение.
- Если просто чешутся локти и появились пупырышки, устранить дискомфорт помогают антигистаминные препараты Лоратадин, Фенистил, Рупафин, Цетиризин, Супрастин.
- Победить чесоточного клеща помогут Серная мазь, Спрегаль, раствор тиосульфата натрия.
- При микозе и лишае необходима наружная обработка Клотримазолом, Кетоконазолом, Флуконазолом. Такие же препараты могут быть назначены для приема перорально.
- При поражении кожи дерматитом лечение проводят стероидными мазями: Адвантан, Комфодерм, Гидрокортизон, Акридерм, Дермовейт, Кловейт.
- Для снятия зуда при экземе обычно пописывают прием Супрастина, Кетотифена, Тавегила. Обработку проводят кремами Белодерм, Тридерм, Флуцинар.
- В комплексное лечение псориаза входят диета, физиопроцедуры, прием витаминов, обработка кожи мазями и кремами Акрустал, Элоком, Дайвобет.
- При выявлении кольцевидной гранулемы эффективным оказывается холод, средства для улучшения микроциркуляции крови Ретинол, Токоферол.
Когда на локтях чешутся прыщи по любой причине, есть риск присоединения инфекции в открытые раны. Пораженный участок надо обрабатывать антисептиками. В сложной ситуации может понадобиться антибиотикотерапия.
Рекомендации врача
Самостоятельно лечить сыпь нельзя, особенно детям. Доктор подберет правильный курс лечения, учитывая все факторы.
Чтобы купировать зуд и распространение прыщей на обширные участки следует исключить возможный аллерген, промыть пораженную область водой или отваром ромашки, раствором марганцовки и посетить дерматолога.
Если пупырышки появились один раз и быстро исчезли, не причинив большого дискомфорта, это не значит, что в следующий раз реакция не может быть серьезнее. Снизить риск дерматологической проблемы поможет соблюдение несложных рекомендаций:
- при постоянной нагрузке на локти надо ухаживать за кожей увлажняющим кремом, косметическим маслом,
- для отшелушивания отмерших клеток применять скраб 1-2 раза в неделю,
- любое повреждение обрабатывать антисептиком, не расчесывать ранку при заживлении.
При хронических болезнях обязательно надо соблюдать диету, поддерживать достаточную обеспеченность организма витаминами, микроэлементами, посещать врача для контроля общего состояния.
Чистота кожных покровов характеризует внутреннее состояние здоровья. Зачастую люди сразу обращают внимание на прыщи, появившиеся на лице, а вот незначительные высыпания на локтях или коленках могут оставаться долгое время незамеченными. Спустя время, когда сыпь начинает чесаться и доставлять неприятности, человек обращается за помощью к врачу. Важно вовремя выявить причины ухудшения состояния кожи, так как это может быть вызвано серьезными инфекционными или грибковыми заболеваниями. Чем быстрее начато правильное лечение, тем легче будет бороться с основным недугом, вызвавшим появление сыпи.
Общая информация о патологии
Симптоматика дерматита на локтях и коленях
В начале заболевания высыпания могут не беспокоить, поэтому человек не обращает на них внимания. Со временем появляется неприятный зуд, усиливающийся в ночное время. Кожа на пораженных участках грубеет, начинает шелушиться, облезать, покрывается светлой пленкой или засохшими корками. Размер высыпаний – от мельчайших пузырьков до крупных конгломератов, когда несколько мелких красных точек сливаются в общие фигуры. Часто пациент начинает мазать колени и локти питательными кремами и косметическими средствами в надежде смягчить кожу, однако эти попытки лишь усиливают зуд и раздражение.
Причины сыпи на локтях и коленях
Высыпания на коленно-локтевых сгибах могут быть вызваны разными факторами. Основные причины, способствующие развитию сыпи:
Сыпь на коленях и локтях у ребенка: признаки аллергии
Прыщики на коленках и локтях у ребенка чаще всего бывают признаком аллергии (рекомендуем прочитать: прыщики на руках и ногах у ребенка: причины высыпаний и способы их устранения). Симптомы аллергических реакций сходны с клиникой других дерматологических заболеваний, что затрудняет диагностику. Аллергия у малыша может возникнуть на введение новых продуктов в рацион питания, на стиральные порошки и прочую бытовую химию, пыльцу цветущих растений, при контакте на улице с травой или пылью (рекомендуем прочитать: как проявляется аллергия на порошок у ребенка?). При контакте с аллергеном у ребенка опухают пораженные кожные участки, появляются папулы различного размера и цвета.
Сыпь имеет размытые границы, может быть наполнена жидкостью. Ребенок жалуется на то, что тело чешется, он капризничает, плохо спит. Дальнейшая интоксикация аллергенами приводит к распространению сыпи с внутренней стороны локтевого сгиба на внешнюю. Высыпания могут мокнуть и лопаться, вызывая присоединение вторичной инфекции. Запрещается вскрывать пузырьки – это приводит к разрастанию воспаленных тканей на суставах. Формы аллергии различны, некоторые стадии требуют срочной антигистаминной терапии.
Диагностика и лечение высыпаний
Диагностикой высыпаний занимается врач-дерматолог. Специалист проводит визуальное изучение сыпи и собирает анамнез. В некоторых случаях может быть назначен общий анализ крови. Проводится ряд лабораторных исследований: соскобы на наличие инфекций и грибковых паразитов. Важно вовремя выявить начинающуюся ветрянку или краснуху, чтобы не допустить дальнейшего контакта со здоровыми членами семьи.
При выявлении аллергической природы сыпи может быть назначен анализ крови на иммуноглобулины, позволяющий установить конкретные аллергены. До тех пор, пока основное заболевание не установлено, рекомендуется воздержаться от контактов с другими людьми, так как высыпания могут быть признаком заразного заболевания (ветрянка, краснуха, грибковые микозы).
Важно понимать, что если появилась сыпь, следует обратиться к врачу для точного установления природы происхождения высыпаний. Самостоятельное использование мазей по рекомендациям аптекарей способно лишь купировать зуд и облегчить состояние, однако устранить основную причину без правильной диагностики не удастся. В результате бесконтрольного применения мазей происходит привыкание организма и теряется чувствительность к действующему веществу, а основное заболевание не лечится – за временной маскировкой симптомов человек лишь теряет драгоценное время и усугубляет свою болезнь.
Сок алоэ и отвар ромашки обладают бактерицидным действием, а настой календулы или череды помогает устранить сильный зуд. Рекомендуется смачивать ватный тампон в отварах этих трав и прикладывать его к пораженным участкам на 10 – 15 минут. Мокнущую сыпь можно подсушивать перекисью водорода, после чего ополоснуть раны в отваре зверобоя.
Профилактические рекомендации
Особых профилактических мероприятий не существует, однако есть простые правила, которые следует соблюдать:
- поддерживать гигиену тела и своевременно увлажнять сухие участки кожи;
- избегать механических повреждений коленей и локтей;
- потреблять большое количество овощей и фруктов;
- курс витаминотерапии рекомендован дважды в год;
- избегать тактильных контактов с людьми, страдающими грибковыми заболеваниями;
- минимизировать контакт с аллергенами, особенно с ядохимикатами;
- работать с бытовой химией (чистящими порошками, средствами для мытья посуды) в плотных резиновых перчатках.
Кормящим матерям рекомендуется соблюдать диету: отказаться от большого количества кофе и шоколада, морепродуктов, концентрированных соков, апельсинов и мандаринов. Аллергены, полученные мамой при неправильном питании, могут не беспокоить женщину, но передаваться через грудное молоко ее малышу и вызывать у него атопическую сыпь.
Одежда для детей предпочтительна из натуральных тканей. Крупные производители бытовой химии разрабатывают детские серии противоаллергических средств по уходу за малышами: стиральные порошки, шампуни, гели для мытья. Не нужно дожидаться появления симптомов аллергического дерматита – лучше сразу, с рождения, пользоваться специальными средствами из детской линейки.
Локоть – необычное место для появления прыщей. Но поскольку акне – это следствие патологических процессов в порах кожи, то высыпания могут возникать в любом месте.
Прыщи на локтях появляются по разным причинам от раздражения до заболеваний ЖКТ. Они могут сопровождаться зудом и болезненностью. Но даже если высыпания не доставляют физического дискомфорта нельзя оставлять проблему без внимания.
- 7 причин появления прыщей на локтях и коленях
- Прыщи на локтях у ребенка
- Что делать, если на локтях появились пупырышки и чешутся?
- Лечение пупырышек на коленях у взрослых
- Медикаментозные средства
- Народные методы
- Почему опасно самостоятельное лечение прыщей
- Заключение
7 причин появления прыщей на локтях и коленях
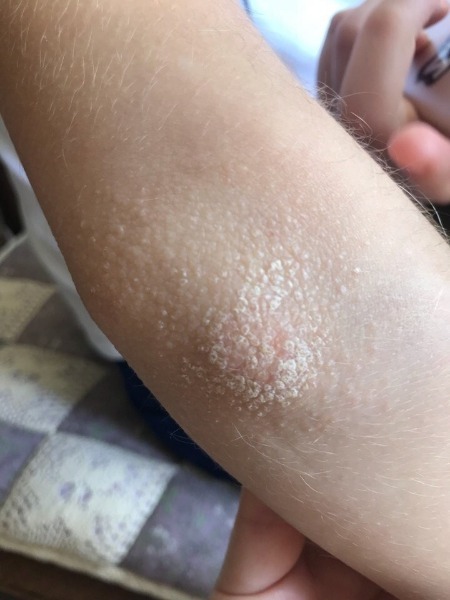
Сыпь на локтях и коленях появляется в виде одного или нескольких красных, белых бугорков, возвышающихся над кожей. В некоторых случаях патологические образования могут быть болезненными, зудеть или нагнаиваться.
Клиническая картина зависит от причин появления акне:
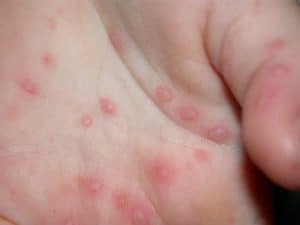
К менее распространенным факторам, вызывающим высыпания на коленях и локтях, относятся загар, аутоиммунные заболевания.
Прыщи на локтях у ребенка
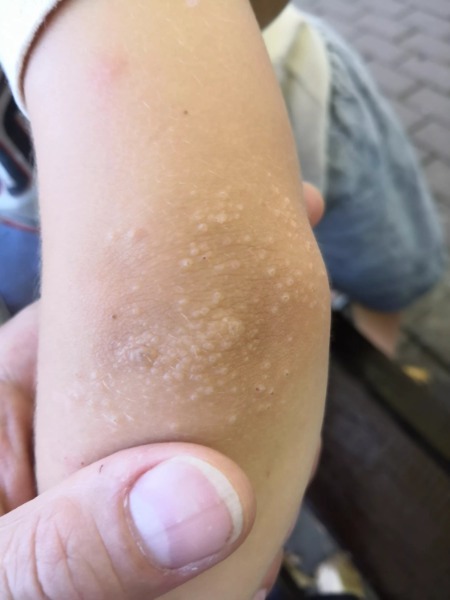
Сыпь на локтях у ребенка, скорее правило, чем исключение. Иммунная система маленьких детей сформирована плохо, организм остро реагирует на воздействие негативных факторов.
Распространенные причины, возникновения сыпи на сгибах рук ребенка:
- Аллергия на новые продукты, синтетическую одежду, пыльцу.
- Дисбактериоз. Процессы гниения в кишечнике, обусловленные дисбалансом микрофлоры — аутоаллергизацию. На теле появляются мелкие пустулезные образования, которые локализуется в местах скопления лимфоузлов – на сгибательных частях конечностей.
- Инфекционные дерматозы, вызванные грибком или вирусом: лишай, опоясывающий герпес, ветряная оспа.
У грудных детей высыпания могут быть обусловлены плохой гигиеной, несоблюдением температурного режима.
Что делать, если на локтях появились пупырышки и чешутся?
Зудящие прыщи доставляют серьезный дискомфорт. Каким бы сильным ни было желание расчесывать руки нельзя. Воспаленная кожа более подвержена травмам, через микрораны легко занести инфекцию.
Пораженную область необходимо тщательно помыть, обработать не спиртовым антисептиком (Хлоргексидин, перекись водорода). Если зуд не проходит принимают антигистаминные препараты. До постановки диагноза врачом исключают рациона продукты, вызывающие аллергию.
Лечение пупырышек на коленях у взрослых
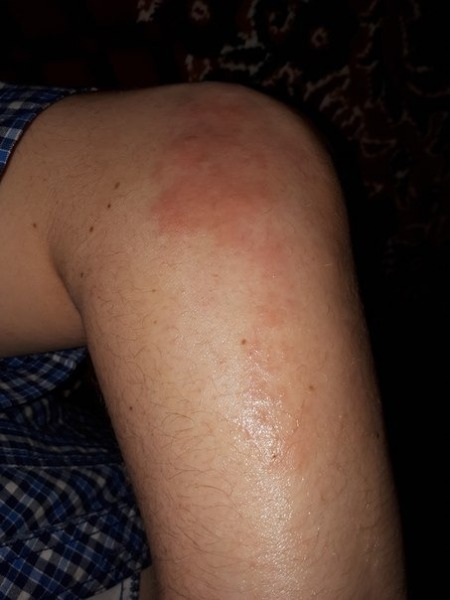
Часто акне возникают внезапно и проходят самостоятельно, но это не значит, что проблема разрешилась сама собой. При появлении первых неприятных симптомах необходимо обратиться к дерматологу. Врач назначит обследование и определит точную причину, на основании которой назначит терапию.
Для лечения могут применяться следующие методы:
- Диеты. Правильно подобранный рацион помогает уменьшить выраженность аллергической реакции, восполнить недостаток микроэлементов, необходимых для здоровья кожи.
- Лекарственная терапия направлена на купирование симптомов, устранение причины заболевания, предупреждение ее повторного развития. Чаще всего назначаются средства для наружного применения. Лекарства подбирают с учетом клинической картины, стадии заболевания, индивидуальных особенностей организма.
- Физиотерапия. Показаны теплые ванны, морское и речное купание, светолечение ультрафиолетовыми лучами.
- Санаторно-курортное лечение. Использование минеральных вод, грязей, воздушных и солнечных ванн обеспечивает лечение и профилактику патологий, проявляющихся сыпью на коленях.
Лечение, как правило, проводится амбулаторно, курсами.

Фармакотерапия – основной способ лечения большинства патологий, характеризующихся появлением высыпаний. Вид препаратов и курс определяется врачом в зависимости от патологии.
Первые высыпания обрабатывают дезинфицирующими средствами, во избежание распространения инфекции.
Слабовыраженные высыпания, не обусловленные инфекцией или другими тяжелыми патологиями, поддаются лечению народными средствами:
- Обработка алоэ. Лекарственное растение обладает антибактериальными, противовоспалительными свойствами, уменьшает раздражение. Сок алоэ смешивают с водкой в пропорциях 1:1. Полученной смесью обрабатывают пораженные участки 3-4 раза в день.
- Повязки с морской солью и овсом. Соль Мертвого моря вытягивает из пор патогенные элементы, включая бактерии, грязь. Овес улучшает барьерные функции кожи, улучшает гидратацию, устраняет воспаление. 1 ст. л овсяной муки смешивают с солью, разводят водой до состояния пасты. Массу наносят на сыпь, перевязывают бинтом, оставляют на полчаса.
Мед обладает антибактерицидными свойствами, питает и увлажняет кожу. Похожее действие оказывают настои ромашки, календулы.
Почему опасно самостоятельное лечение прыщей
Основная опасность заключается в том, что прыщи могут быть обусловлены разными заболеваниями. Человек без медицинского образования не способен поставить точный диагноз и назначить адекватную терапию. Безграмотное применение лекарства приводят к хронизации патологии, присоединению других болезней.
Отказ от обращения к врачу грозит развитием осложнений, включая различные иммунодефициты, инфекционное поражение внутренних органов, энцефалит и прочее.
Заключение
Прыщи на локтях и коленях являются симптомом не опасных для жизни заболеваний. Но проблему нельзя оставлять без внимания. Своевременное обращение за медицинской помощью. Соблюдение врачебных рекомендаций позволит быстро забыть о неприятном явлении.
Прыщи или пятна могут появиться на любом участке кожного покрова, но в некоторых случаях сыпь характеризуется излюбленной локализацией. Местами скопления патологических элементов зачастую становятся области локтей и коленей. Когда там возникают высыпания, стоит рассмотреть подробнее.
Причины у детей и взрослых
Любая сыпь – это реакция кожи на повреждение, обусловленное действием внешних факторов или внутренних нарушений. Она может быть воспалительной, аллергической или принимать характер обычного раздражения. Обычно в такой ситуации у взрослых или детей приходится констатировать ту или иную дерматологическую патологию.
Длительное воздействие пота на кожу приводит к повреждению эпителия содержащимися в нем химическими веществами. И особенно часто это наблюдается в естественных складках кожи. Развитию подобного состояния способствуют различные факторы:
- Перегревание (излишне сильное укутывание младенцев).
- Ношение одежды из синтетических материалов, слишком теплой.
- Профессиональные вредности (работа в сталелитейных цехах, плохо проветриваемых душных помещениях).
- Пренебрежение правилами личной гигиены (редкие приемы душа и купания).
- Локальный и общий гипергидроз (на фоне эндокринных, нейровегетативных нарушений).
Сначала на коже возникает легкое покраснение, которое сопровождается зудом и жжением. Продолжающийся контакт с потом при увеличении его продукции или нарушении испарения приводит к появлению рассеянных пузырьков с прозрачным содержимым. Такая форма потницы называется кристаллической.
При папулезном варианте жидкость в полостных элементах мутнеет, они окружаются красным воспалительным венчиком, что связывают со вторичным микробным инфицированием. Отдельные элементы сливаются, запущенные случаи сопровождаются мокнутием, осложняются пиодермией.
Потница сопровождается покраснением с образованием пузырьков или папул. Она возникает не только у детей, при определенных условиях ею страдают и взрослые.
Зудящие элементы в области локтей или под коленками зачастую свидетельствуют об аллергическом процессе. Реакции гиперчувствительности лежат в основе различных заболеваний:
- Аллергического контактного дерматита.
- Атопического дерматита (нейродермита).
- Экземы.
- Крапивницы.
Кожа рук, включая локтевые сгибы, часто контактирует с потенциальными аллергенами. В этом случае на участках, подвергшихся их воздействию, наблюдаются ограниченное покраснение и отечность, на фоне которых видны мелкие папулы и пузырьки. Кожные изменения проходят после устранения провоцирующего фактора.
При повторных контактах с аллергеном процесс трансформируется в экзему, когда образуется большое количество серопапул или микровезикул, которые лопаются с образованием сплошной мокнущей поверхности. В отличие от аллергического дерматита, наблюдается сенсибилизация организма, в результате которой высыпания принимают симметричный характер, распространяются и на другие участки тела.
Локтевые и подколенные складки – довольно типичная локализация высыпаний при атопическом дерматите. У детей первого года жизни и в раннем возрасте очаги схожи с экземой, сочетаются с плотными папулами, сливающимися между собой. У более старших пациентов и взрослых преобладает инфильтрация, шелушение и лихенизация (усиление кожного рисунка).
Атопический дерматит принимает хронический рецидивирующий характер, обостряясь и усугубляясь на фоне невротических расстройств. Последние поддерживаются упорным и сильным зудом, который является постоянным признаком болезни. У пациентов отмечаются повышенная раздражительность и возбудимость, нарушается сон.
Для крапивницы характерны волдыри. Это кожные элементы, возникновение которых связано с отеком сосочкового слоя дермы. Они несколько возвышаются, бледно-розового или красного цвета, имеют полигональные очертания и склонны к слиянию. Крапивница возникает на различных участках кожного покрова, включая область естественных складок, сопровождается выраженным зудом.
Сыпь при аллергических заболеваниях может приобретать различный характер, но ведущим симптомом таких реакций становится зуд, порой довольно интенсивный.
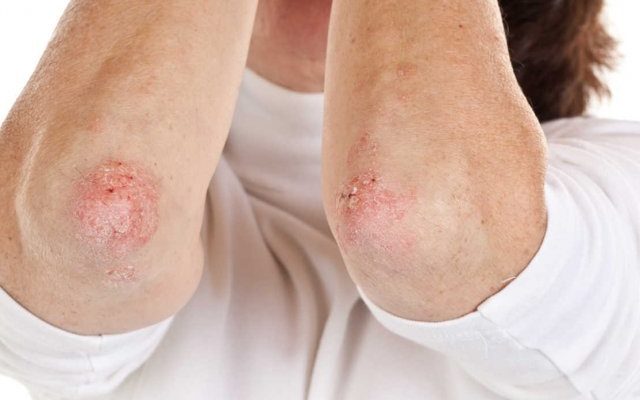
Дерматомикозы, вызванные грибками (трихофитоном, микроспорумом, эпидермофитоном), также поражают кожу в области кожных складок и внутренней поверхности конечностей. При этом возникает округлое или овальное красное шелушащееся пятно с четкими границами и несколько возвышающимися отечными краями. В центре очаги светлеют и немного западают, поэтому выглядят в виде колец, по периферии которых образуются мелкие пузырьки, чешуйки или корки. Они часто сливаются между собой, захватывая обширные зоны и принимая причудливые очертания.
Заболевание протекает длительно, сопровождается легким зудом, который усиливается в периоды обострения (особенно летом и при повышенной потливости). Эпидермофитией чаще болеют взрослые, а дети обычно заражаются микроспорией или трихофитией, для которых также характерно вовлечение в процесс волосистой части головы. Там отмечают появление бледно-красных или синюшных очагов с шелушением. На этом фоне наблюдается гнездная плешивость: при трихофитии волосы обламываются у самой кожи, а при микроспории – высоко, на разных уровнях.
Концентрация сыпи в естественных складках кожи часто наблюдается при некоторых инфекциях детского возраста. В этом случае вовлечены не только участки вокруг локтей и коленей – элементы рассеяны практически по всему телу. Мелкоточечные высыпания характерны для скарлатины, они становятся более видны при нажатии стеклянным шпателем. Другими признаками инфекции будут:
У взрослых вокруг локтевых и коленных суставов могут образовываться специфические узлы (гуммы), которые являются признаком третичного сифилиса. Они локализуются в подкожной клетчатке, безболезненны, постепенно увеличиваются в размерах, становясь при этом тугоподвижными. Далее в центре узла формируется некроз и язва, из глубины которой выделяется вязкая жидкость. В процессе разрешения они уменьшаются в размерах и рубцуются.
Клиническая картина детских инфекций имеет ряд отличительных черт, по которым можно установить диагноз даже на основании осмотра.

На коже рук и ног у детей, страдающих ревматизмом, может появиться кольцевидная эритема – сыпь в виде округлых розово-красных элементов (ободков), безболезненных и не возвышающихся над окружающей поверхностью. При надавливании они бледнеют и становятся незаметными. Обычно кольцевидная эритема наблюдается в начале болезни, а при стихании активности она проходит.
Болезнь характеризуется и другими проявлениями в области суставов – ревматическими узелками. Обычно они встречаются у детей с рецидивами. Это плотные безболезненные подкожные образования, размерами от нескольких миллиметров до 2 см, расположенные в местах прикрепления сухожилий. Схожие образования наблюдаются при ревматоидном артрите у взрослых.
Разгибательные поверхности локтевых и коленных суставов – одна из типичных локализаций псориатических бляшек. Сначала образуется плоская шероховатая папула розово-красного цвета, покрытая мелкими чешуйками. Постепенно элементы увеличиваются в размерах, превращаясь в бляшки причудливых очертаний. Для псориаза характерна триада клинических феноменов:
- Стеаринового пятна – при поскабливании бляшек видны мелкие серебристые чешуйки.
- Терминальной пленки – после удаления чешуек остается блестящая поверхность.
- Кровяной росы – дальнейшее поскабливание приводит к точечному кровотечению.
В прогрессирующей стадии кожные изменения сопровождаются зудом различной интенсивности. У детей до 5 лет псориаз проявляется распространенной сливной сыпью, иногда с мокнутием и отечностью. В школьном возрасте выражены экссудативные процессы с появлением на поверхности бляшек чешуйко-корок.
Дополнительная диагностика

Для определения причины высыпаний на локтях и коленях необходима комплексная диагностика. Иногда происхождение пятен ясно и по данным клинического осмотра, но зачастую приходится проводить дополнительные исследования:
- Общий анализ крови (лейкоцитарная формула, СОЭ).
- Биохимические показатели (иммуноглобулины E, антистрептолизин-О, ревмопробы).
- Серологические маркеры (МРП, ИФА, РИФ).
- Аллергопробы (аппликационные, прик-тест).
- Соскоб с пораженных участков (микроскопия, посев).
Исходя из конкретной ситуации, ребенку или взрослому может потребоваться консультация смежных специалистов – аллерголога, инфекциониста, ревматолога. Дифференциальную диагностику приходится проводить с широким спектром состояний, сопровождающихся сыпью на коже.
Обследование на первичном этапе включает врачебный осмотр, дальнейшая диагностика проводится с учетом его результатов.
Что делать, если появились?
Любая сыпь на теле, особенно в детском возрасте, внушает вполне обоснованную тревогу. Это симптом, который нельзя оставлять без внимания. Определив его происхождение, можно приступать к терапевтическим мероприятиям. Одни состояния, например, потница, требуют лишь оптимизации образа жизни и ухода:
- Частое проветривание помещения.
- Регулярно принимать душ, купать ребенка.
- Избегать чрезмерного укутывания младенцев.
- Носить одежду из натуральных тканей.
- Делать воздушные ванны.
Но в большинстве ситуаций необходима более активная тактика, предполагающая использование медикаментов. Правильно назначенные препараты должны действовать на причины и механизмы развития болезни, что и ведет к устранению симптомов. Исходя из клинической ситуации, могут быть назначены:
- Антигистаминные (Тавегил, Эриус, Фенистил-гель, Псило-бальзам).
- Десенсибилизирующие (глюконат кальция, тиосульфат натрия).
- Кортикостероиды (Элоком, Адвантан, Целестодерм, Флуцинар).
- Противогрибковые (гризеофульвин, кетоконазол, тербинафин).
- Антисептики (салициловая и борная кислоты, калия перманганат).
Лечение скарлатины, ревматизма и сифилиса осуществляется антибиотиками пенициллинового ряда, при острых инфекциях проводят инфузии дезинтоксикационных средств. Наружная терапия псориаза предполагает использование различных мазей (салициловой, дегтярной, нафталанной, гормональных). Кожные высыпания лечат ПУВА-терапией, в тяжелых случаях назначаются цитостатики (метотрексат, циклоспорин).
Красная сыпь в области локтевых и коленных суставов может появиться при широком спектре патологических состояний у взрослых и детей. Для выявления конкретной причины необходимо обратиться к врачу и пройти обследование. Только так можно определить правильную лечебную тактику.
Читайте также: