Терафлекс при артрозе кистей рук
Хондропротектор Терафлекс (средняя стоимость – 550 рублей) является популярным средством для вспомогательного лечения артрозов различной локализации. Чаще всего Терафлекс используется при артрозе коленного сустава, но только в комплексе с другими средствами.
Помогает ли Терафлекс при артрозе – вопрос индивидуальный, но немало пациентов говорят об облегчении симптомов (боли, отечности). Несмотря на сравнительную безопасность, использовать препарат нужно только с разрешения врача.
1 Можно ли лечить артроз Терафлексом?
Применение Терафлекса при артрозах допускается и в отдельных случаях даже рекомендуется, но только в качестве вспомогательной терапии (не как основное средство, а в дополнение к другим лекарствам). Препарат относится к группе хондропротекторов, и не оказывает влияния на причины болезни. То есть он может унять симптомы (боль, отек, воспаление), но не вылечить заболевание.
Для устранения симптомов еще лучше применять НПВС, однако их нельзя длительно использовать, в отличие от хондропротекторов.

Капсулы Терафлекс для лечения опорно-двигательной системы
Основными действующими веществами Терафлекса являются глюкозамина гидрохлорид и натрия хондроитин сульфат. Оба вещества усиливают действие друг друга, и обеспечивают защиту хрящевых тканей от дегенеративных и дистрофических процессов.
Непродолжительное время Терафлекс может быть аналогом НПВС, но в идеале его нужно принимать вместе с ними, снижая дозировку последних. Проще говоря, прием Терафлекса позволяет существенно снизить дозу НПВС и уменьшить вероятность опасных последствий от их приема.
к меню ↑
Особенно эффективно средство при лечении еще не запущенных форм артрозов. Правильное применение препарата позволяет добиться нескольких положительных эффектов:
- Уменьшение болезненных ощущений. В этом плане НПВС и анальгетики действуют значительно эффективнее, но их нельзя принимать долго. Вдобавок даже при небольших дозировках они могут вызывать побочные эффекты. Терафлекс по сравнению с ними действует не так быстро и эффективно, но более безопасен, и может приниматься длительное время.
- Уменьшение или полное спадание отечности. Как результат: улучшается подвижность сустава.
- Устранение воспалительных процессов. Препарат не может полностью устранить воспаление, в отличие от НПВС. Поэтому Терафлекс эффективен лишь при умеренном воспалении, или в дополнение к НПВС.
Использовать Терафлекс можно при любых видах артрозов независимо от стадии заболевания и количества осложнений.

Терафлекс нужно рассматривать в качестве дополнительной, но не основной терапии
Лечить можно такие формы болезни:
- артроз коленного сустава (гонартроз) – в этом случае препарат наиболее эффективен;
- артроз тазобедренных суставов (коксартроз);
- шейный артроз (унковертебральный) – в этом случае препарат не очень эффективен;
- плечевой артроз;
- артроз пальцев и кистей рук;
- артроз позвоночного столба (спондилоартроз);
- голеностопный артроз;
- первичный полиостеоартроз.
Использовать препарат можно для пациентов любой возрастной группы (кроме детей младше 16 лет).
к меню ↑
Основным преимуществом Терафлекса (по сравнению с другими симптоматическими средствами) является небольшое количество противопоказаний. По большей части противопоказания относительные, и могут быть проигнорированы с разрешения врача.
- Индивидуальная непереносимость одного или нескольких компонентов средства.
- Беременность на любом триместре (из-за недостаточного количества данных о влиянии препарата на мать или плод).
- Лактация (кормления грудью).
- Фенилкетонурия.
- Тяжелое состояние больного (кахексия, системные инфекционные заболевания).
2 Правила применения Терафлекса при артрозе
Схема приема одинакова для всех возрастных групп и для всех форм болезни.
Как принимать Терафлекс:
- Первые 3 недели стандартной дозировкой является 1 капсула 3 раза в день, а далее 1 капсула дважды в день.
- Продолжительность лечения не должна быть меньше 2 месяцев.
- Между каждым курсом должен соблюдаться перерыв в 3 месяца.
Выше приведены примерные дозировки, индивидуальную схему лечения должен подбирать врач.
к меню ↑
Терафлекс имеет немало аналогов, как со сходным составом, так и с другим составом (но с такой же эффективностью). Какой препарат лучше – вопрос обычно индивидуальный.

Препарат Артра — один из лучших аналогов Терафлекса
Наиболее эффективные аналоги Терафлекса:
- раствор для инъекций Адант – средняя стоимость около 1700 рублей;
- раствор для инъекций Гиалган – около 1500 рублей;
- крем для наружного применения Артифлекс – около 400 рублей;
- таблетки Артрон Триактив Форте – около 340 рублей;
- капсулы Зинаксин – около 550 рублей;
- таблетки Остеоартризи Актив Плюс – около 760 рублей;
- таблетки Остеоартризи Макс – около 1560 рублей;
- таблетки Артра – около 4900 рублей.
Без консультации с врачом (терапевт, невролог, травматолог, ревматолог) подбирать аналог запрещено. Даже похожие по составу средства могут иметь разные противопоказания к применению и возможные побочные реакции.
Артроз межфаланговых суставов кистей рук – распространенное патологическое состояние в практике ревматолога, которым страдают от 10 до 12% населения планеты.
Полиэтиологичность болезни требует обращения к специалисту, в компетенции которого выявить причинные факторы, разработать грамотный путь лечения: посоветовать нужный режим, рекомендации по питанию, выбрать тактику медикаментозной/альтернативной медицины, подобрать комплекс упражнений ЛФК.
Причины развития патологии
Артрит или артроз пальцев рук – дегенеративно-дистрофическое заболевание суставов, протекающее с первичным поражением суставного хряща, и последующим вовлечением в деструктивный процесс сопредельных анатомических структур: капсул, синовиальной сумки, околосуставных мышц, подхрящевых костных образований, связок.
Синонимичными названиями артроза будет деформирующий артроз, остеоартрит, остеоартроз.
Деформирующий артроз суставов кисти первичного типа развивается по причине врожденного снижения функциональной выносливости связочного аппарата.
В характере вторичных форм заболевания основными механизмами, ведущих к поражению суставных тканей, называют:
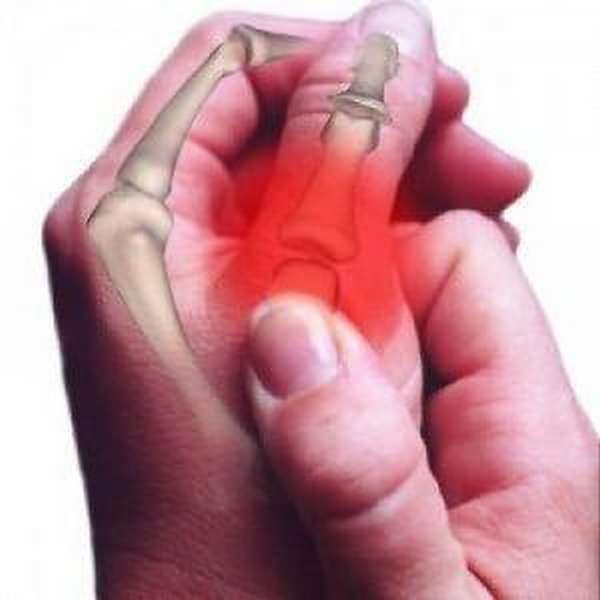
статические перегрузки: тяжелый физический труд, неправильная организация тренировок,
Риск развития дегенеративно-дистрофических процессов увеличивает агрессивная экология, воздействие на организм холода, частые микротравмы. Существует зависимость между спецификой проявления заболевания и характером труда, занятием спортом, наследственностью.
Справка! На выраженность неприятных ощущений оказывает влияние высокое атмосферное давление, повышенная влажность, низкий температурный режим.
Стадии развития
В норме хрящевая ткань сустава гладкая и эластичная, за счет чего обеспечивается плавное свободное движение суставных поверхностей в отношении друг друга, равномерное распределение нагрузки на прилегающие структуры.
При остеоартрозе нижних конечностей хрящевая ткань истончается, становится шершавой, происходит разрыв коллагеновых волокон. От хряща отделаются обломки, которые иррадиируют в суставную полость, нарушая целостность синовиальной оболочки.
Из-за постоянного травмирующего воздействия синовиальная мембрана утолщается, происходит поверхностная деформация кости, образуются костные наросты (остеофиты).
Патогенез артроза проходит три стадии:
1 этап. Выраженные морфологические модификации не определяются. На данной стадии изменяется состав синовиальной жидкости, нарушается естественный метаболизм в хрящевой ткани, как результат – снижается устойчивость хряща к нагрузкам. Неприятные ощущения незначительные, возникают при повышенной нагрузке и проходят в состоянии покоя. У пациента отмечается слабость, кратковременная тугоподвижность, незначительная крепитация, частичное ограничение подвижных движений рукой.
Артроз кистевого сустава прогрессирует постепенно, при отсутствии врачебной помощи переходит в последнюю стадию, которая заканчивается нарушением функциональности сустава нижней конечности, вплоть полной потери, инвалидизацией.
Признаки
Клиническая картина определяется болевым синдромом. Болезненность носит неоднородный характер, чаще механический ритм – неприятные ощущения возникают под влиянием физической нагрузки, и стихают в период отдыха.
Изначально боли слабые и кратковременные, не имеют четкой локализации. Периоды ремиссии чередуются с обострением. После длительного состояния покоя пациенты испытывают проходящую тугоподвижность.
Внимание! Возможно усиление или появление ночных болей, спровоцированных венозным застоем, повышением уровня внутрикостного давления в прихрящевой части кости.
Следующим клиническим признаком артроза кисти руки является ограничение подвижности в суставе. По мере прогрессирования деструкции костной ткани двигательные акты сдержанные, из-за чего рука принимает фиксированное положение, становится скрученная, согнутая.
Артроз запястья проявляется следующим симптокомплексом:
- вальгусной деформацией пальцев,
- артралгией,
- припухлостью, отечностью сустава,
- спазмом конечностей,
- мышечной контрактурой.
Фото артроза рук демонстрируют, что на начальной стадии внешние изменения не определяются. Сустав и его анатомическое расположение в норме, возможен незначительный отек.
При пальпации ощущается умеренная боль. По мере прогрессирования болезни усиливается дискомфорт, снижается двигательная активность, сустав укрупняется, при прощупывании проявляется флюктация.
Диагностика патологии
Чтобы дифференцировать норму от заболевания специалист прибегает к комплексному обследованию.
В диагностический поиск включают следующие этапы:
- Осмотр и пальпацию суставов кисти руки. Доктор определяет объем и качество движений, тонус мышц, состояние связочного аппарата, визуальные изменения, присутствие деформации, контрактуры.
- Неинвазивную ультразвуковую диагностику: сонографию, артроскопию, МРТ.
- Пункцию сустава (по показаниям врача).
Какой врач лечит артроз пальцев рук? Дифференциация и коррекция деструкции суставов соответствует компетенции ревматолога.
При подозрении на хроническую форму заболевания, которое предшествовало появлению прогрессирующего артроза, в обследование могут быть вовлечен эндокринолог, гематолог, гинеколог, травматолог.
Справка! Среди диагностических мероприятий особого внимания заслуживает сонография. Безболезненный, высокоинформативный метод исследования рекомендован для визуальной оценки состояния хрящевой ткани, дегенеративных изменений в суставной полости, выяснения динамики терапевтической тактике.
Отсутствие вредного лучевого воздействия позволяет выполнять обследование несколько раз в день, разрешено детям, беременным, пожилым людям.
Лечение
Чем лечить артроз кистей рук начальной стадии? Задача ревматолога сводится к сохранению и восстановлению функциональности мышечного аппарата, предотвращению дальнейшей деструкции хрящевой ткани.
С учетом этиологических обстоятельств, скорости и степени прогрессирования болезни лечение будет комплексным, продолжительным, сочетающим принципы консервативной и альтернативной терапии.
Общими рекомендациями для всех типов болезни будет:
- Минимизация нагрузки на пораженную суставную поверхность.
- Воздержание от продолжительного нахождения кисти в фиксированном положении, повторяющихся ритмичных движений.
- Коррекция дневного рациона. Питание при артрозе кистей рук должно быть разнообразным с предпочтением продуктов, насыщенных кальцием, клетчаткой, ретинолом, иными полезными микроэлементами. Особую пользу принесут яблоки, миндаль, папайя, лосось, брокколи, молочная продукция.
Предотвратить дегенерацию суставной ткани помогут превентивные мероприятия. Первичная профилактика артроза кистей рук заключается в обследовании генетически предрасположенных пациентов, исключении модифицированных факторов риска.
Вторичная профилактика артроза кистей рук сводится к уменьшению статической нагрузки, выполнению гимнастических упражнений, занятию плаванием, закаливанию организма.
Остеохондроз кисти руки побуждает врача к проведению консервативного лечения. В терапии заболевания основное значение принадлежит хондропротекторам. Они ускоряют обменные процессы в хрящевой ткани, восстанавливают реологию синовиального экссудата, купируют болезненные ощущения.
Подробнее о лечении артроза пальцев рук
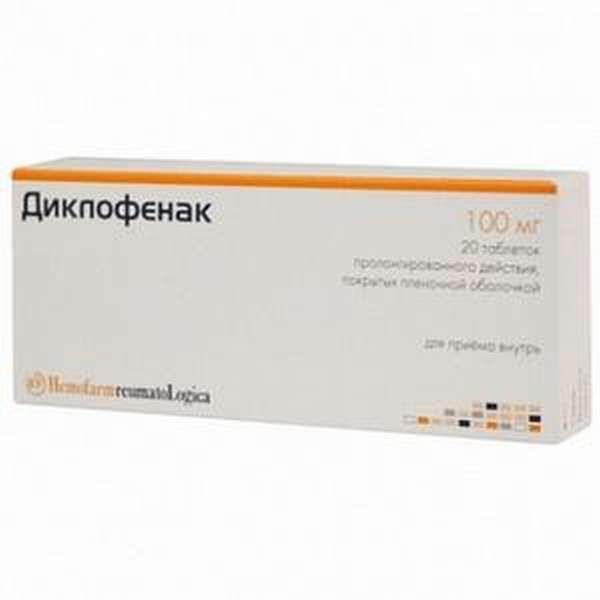
Выбирают разные лекарственные формы с учетом возраста пациента, противопоказаний.
Эффективную дозу и курс применения рассчитывают индивидуально.
Действие НПВС обращено на ингибирование ферментивной активности цитокинов, подавление синтеза противовоспалительных простагландинов в очаговой зоне поражения, за счет чего уменьшается выраженность суставной боли, гипертермия и припухлость сустава, восстанавливается его функциональность.
Для справки! За счет агрессивного воздействия на метаболизм хряща и пищеварительный тракт от приема противовоспалительных препаратов рекомендовано воздержаться в период ремиссии артроза.
Местно назначают согревающие и противовоспалительные средства в виде аэрозолей, мазей, аппликаций. Они локально воздействуют на источник боли, снимают отек и воспаление, восстанавливают поврежденные костные и хрящевые ткани, уменьшают спазм. Дополнительно оказывают согревающий эффект, усиливают действие других лечебных мероприятий.
В фазе обострения артроза терапевтическую схему дополняют физиотерапевтическими процедурами:
- лазеротерапией,
- ультрафиолетовым облучением,
- воздействие магнитным полем,
- массажем (точечным, классическим, рефлекторным, аппаратным, вакуумным).
При ослаблении симптоматики заболевания рекомендован электрофорез, фонофорез гидрокортикостероидами, индуктотермия, сульфидные и морские ванны, тепловые манипуляции (парафин, озокерит).
При нарушении функции сустава, отсутствии благоприятной динамики традиционного лечения проводят паллиативные операции (остеотомию, артротомию), эндопротезирование (замену суставных компонентов имплантантами).
Альтернативная медицина будет дополнением к основной схеме. Особая эффективность от нетрадиционных методик наблюдается на ранней стадии патологий.
Для уменьшения тяжести и сокращения продолжительности восстановления рекомендованы отвары, настойки, компрессы с использованием натуральных компонентов.
Особую популярность в лечении прогрессирующего артроза кисти руки получили следующие рецепты:

Настойка из лопуха. 1 ст. л измельченного коренья залить стаканом воды, довести до готовности путем проваривания на медленном огне в течение получаса. Остуженное и процеженное лекарство употреблять трижды в день по 50 мл.
В качестве растирки рекомендован рецепт из меда и спирта. В равных пропорциях смешивают мед, глицерин, йод и медицинский спирт. В течение суток лекарство настаивают. Ежедневно утром и вечером втирают смесь в дистальную часть верхней конечности.
Благоприятное влияние на ход лечения артроза оказывает смесь из овсяных хлопьев. Из 100 г продукта и воды приготовить кашу, вмешать 1-2 ст.л меда. Состав нанести на пораженную руку, провести бинтование, надеть тканевые рукавицы. Манипуляции лучше делать перед сном. После пробуждения вымыть руки теплой водой, нанести питательный крем.
Для восстановления двигательной деятельности пястно-фалангового сустава показана умеренная физическая нагрузка. Правильно подобранные упражнения повышают тонус мускулатуры, укрепляют мышцы и связки, нормализуют кровообращение.
Важно! Гимнастика для кистей рук при артрозе фаланг пальцев требует плавных, безболезненных движений, без дополнительной нагрузки на травмированный сустав.
Упражнения для пальцев рук при артрите и артрозе должны соответствовать стадии деструкции, особенностям пациента. Для восстановления подвижности суставов, повышения работоспособности верхних конечностей показан комплекс упражнений:
- Попеременная фиксация пальцев в положении сгибания/разгибания.
- Встряхивание кистями рук.
- Кончик большого пальца поочередно соединять с каждым пальцем.
- Постукивание пальцами по твердой поверхности (действия напоминают барабанную дробь).
- Придать расставленным пальцам устойчивое положение. Крепко упираясь кончиками о поверхность стола, пытаться собрать ладонь в кулак.
В лечебно-профилактических целях применяют кистевой экспандер. Прорабатывая мышцы пальцев, повышается выносливость пястно-фалангового сустава, снижается риск нарушения его функциональности.
Заключение
Залогом полного восстановления хряща называют раннюю консультацию специалиста, выбор индивидуальной схемы лечения с упором на гимнастику и медикаментозное лечение.
Для положительного исхода терапия должна быть комплексной, с учетом на этиопатогенетического фактора, дифференцирована по форме болезни и локализации, обязательно с выполнением этапности восстановления.
Лучезапястный сустав принадлежит к числу сложных и имеет больше двух суставных поверхностей. Он отличается от большинства других сочленений, ведь в нем участвует 5 костей (а не 2-3, как, например, в коленном или межфаланговых суставах). Кроме того, лучезапястный сустав имеет две оси вращения, а не одну. Это позволяет двигать кистью во всех направлениях и даже вращать ею по кругу.
Такой сложный механизм идеально приспосабливает руки человека к труду и жизни, связанной с множеством мелких манипуляций. Поэтому выход из строя этого сочленения часто приводит к инвалидности и потере трудоспособности. Каковы же симптомы и лечение артроза лучезапястного сустава?
Специфика дегенеративного процесса в лучезапястном суставе
Хрупкий лучезапястный сустав находится между кистью и предплечьем и, в силу расположения, подвержен травмам (например, при падении). В повседневной жизни он испытывает меньшую функциональную нагрузку, чем, скажем, коленный сустав, но и суставная капсула у него тоньше. А потому сочленение уязвимо даже перед незначительными повреждениями.
Случаи артроза лучезапястного сустава из-за естественного истирания хряща крайне редки. А потому, при отсутствии травм или трудовых нагрузок, вероятность заболеть им невысока.
Причины артроза запястья руки
Артроз лучезапястного сустава бывает как первичным (идиопатическим), так и вторичным заболеванием. В первом случае мы имеем здоровый сустав, который изменяется вследствие неблагоприятного внешнего воздействия - травмы или профессиональной нагрузки. Во втором - основное заболевание (подагра, сахарный диабет, ревматоидный артрит и другие), которое приводит к дегенеративно-дистрофическим изменениям в хряще.
Среди факторов, которые влияют на развитие артроза лучезапястного сустава, стоит упомянуть:
- избыточная нагрузка и травмы - спортивные, бытовые, профессиональные (например, при работе с вибрирующим инструментом);
- переохлаждение;
- запущенные воспалительные патологии в суставе или околосуставных тканях;
- эндокринные и метаболические нарушения и аутоиммунные заболевания;
- перенесенные инфекции (реактивный артрит, туберкулез, остеомиелит и другие);
- женский пол;
- наследственность (влияет на синтез коллагена, плотность хряща, анатомические особенности строения).
Травма - самая распространенная причина заболевания. При этом симптомы разрушения хряща могут возникнуть не сразу, а спустя несколько лет.
Остеоартроз запястья нередко начинается на почве артрита лучезапястного сустава и протекает параллельно с ним. Возрастные факторы мало влияют на развитие артроза запястий. Хотя климактерические гормональные изменения у женщин могут сказываться на прочности хрящевой ткани.
Чаще всего остеоартроз лучезапястного сустава наблюдается у строителей, мастеров, работающих на заводе и в отделке помещений, офисных сотрудников, а также профессиональных спортсменов (особенно при наличии вывихов и подвывихов, переломов, разрывов и растяжений связок или мышц).
Признаки артроза лучезапястного сустава
На ранних стадиях артроз редко дает о себе знать. Ключевые признаки артроза лучезапястного сустава наблюдаются уже при остеоартрозе - когда в деструктивный процесс переходит на головки костей. Болезнь начинается с дискомфорта в области запястий, чувства сдавленности, несильной боли. Ощущения чем-то напоминают крепатуру.
Характерно, что признаки артроза лучезапястного сустава наблюдаются только в этом сочленении, в то время как другие ревматические заболевания как бы “перебираются” с одного сустава на другой, затрагивая одновременно несколько.
При появлении следующих симптомов необходимо как можно скорее обратиться к ревматологу:
- боль в суставе, особенно, после физической нагрузки на запястье, стресса, обезвоживания;
- затрудненность в движениях, которая нарастает по мере прогрессирования болезни (ощущение, будто что-то мешает свободно двигать рукой);
- опоясывающая припухлость запястий, отечность кисти (необязательный, но характерный симптом);
- грубый хруст в суставе (вместо нормального легкого щелчка появляется глухой звук, который сопровождается напряжением).
Боль усиливается при ношении тяжелых предметов, даже кратковременном удержании их на весу, попытках опереться на ладонь, размять кисть. Характерно, что она ощущается в крайних для сустава позициях (изгиб кисти) или при конкретных движениях. Если после травмы воспалительная симптоматика в суставе наблюдается больше 2-3 недель, это также может быть симптомом начала заболевания.
На первых порах скованность движений может уходить после теплых ванночек и разминки. Со временем подвижность снижается на 30-50%. Когда хрящ стирается и обнажается поверхность субхондральных костей, появляются остеофиты. Они ощутимо препятствуют движению в запястье - в особенности, при попытке вращать кистью. Мелкие отломки остеофитов иногда вызывают у больных острую боль и сильный воспалительный процесс.
Определить наличие остеофитов, как правило, можно только на рентгенограмме. Но пациент может распознать его по следующим проявлениям:
- ограниченная амплитуда движений в суставе;
- частые неконтролируемые спазмы, в особенность, при движении кистью;
- при пальпации обнаруживаются твердые подкожные бугры.
Боли при остеоартрозе запястья следует отличать от артритных. При артрите болевой синдром усиливается в состоянии покоя, ближе к ночи, с утра. При остеоартрозе, напротив, в дневное время - при повседневной активности.
Деформация лучезапястного сустава при заболевании, как правило, отсутствует, как и сильные отеки. Характерное “истончение” конечности из-за мышечной атрофии тоже свойственно, скорее, артриту запястья, чем артрозу.
Степени и стадии артроза лучезапястного сустава
Прогрессирование запястного артроза идет медленно - до того, как лечить артроз запястья, пациент может десяток лет не подозревать о болезни. В ходе заболевания хрящ становится мягким, нарушается процесс его регенерации, а синовиальная жидкость теряет вязкость и вырабатывается все в меньших количествах. В зависимости от тяжести поражений, выделяют следующие этапы заболевания.
Деструктивный процесс начинается со слабых болей в запястье, которые периодически беспокоят пациента - в основном, после сильных нагрузок. Они не настолько интенсивны, чтобы больные придавали им значение. Ощущения при артрозе лучезапястного сустава 1 степени напоминают ноющую боль - как “на погоду”. Наблюдается легкая отечность и другие симптомы ухудшения трофики тканей, изредка слышен негромкий хруст.
На этом этапе симптомы и лечение артроза запястья руки переносятся достаточно легко.
На этом этапе хрящ почти полностью разрушен на опорных поверхностях. Появляются первые костные наросты, хорошо заметные на рентгеновских снимках, и явное сужение суставной щели. Иногда остеофиты можно прощупать самостоятельно. Боль становится хорошо ощутимой, практически ежедневной. При движениях больной слышит отчетливый хруст. Руки устают быстрее, чем раньше. Полное выздоровление при артрозе лучезапястного сустава 2 степени уже невозможно, но лечение сильно улучшает качество жизни пациента, поддерживает мобильность в суставе.
Скованность движений в запястье налагает на больных существенные ограничения в повседневной жизни. В конечном итоге развивается анкилоз - полная неподвижность сустава, фактически его сращение, поскольку края остеофитов смыкаются. Боли при запущенном остеоартрозе лучезапястного сустава беспокоят пациента даже в покое, после отдыха. Изгиб руки может выглядеть неестественным. На третьей стадии возможно только хирургическое лечение. Полностью восстановить подвижность не удается даже после операции.
Обратите внимание: чем хуже развиты мышцы вокруг пораженного сустава, тем скорее прогрессирует болезнь. Здоровый мышечный аппарат поддерживает естественное положение сустава, обеспечивает его питание, защищает от повреждений.
Диагностика артроза лучезапястного сустава
Симптомы остеоартроза запястья схожи с другими ревматическими заболеваниями. А потому для точной постановки диагноза врачу требуются такие исследования:
- устный опрос пациента, пальпация и осмотр пораженного сустава на первичном приеме;
- рентген (2 или 3 проекции);
- общий анализ крови и, по надобности, мочи;
- биохимическое исследование крови по показаниям;
- анализ на ревмофактор;
- УЗИ, компьютерная или магнитно-резонансная томография по показаниям;
- изредка может понадобиться пункция для оценки синовиальной жидкости.
Лечение остеоартроза лучезапястного сустава
Лечебная стратегия подбирается врачом индивидуально для каждого случая, с учетом причин болезни, ее стадии, общего состояния здоровья пациента и прочего.
Стандартный подход к лечению артроза лучезапястного сустава 1-2 стадии включает:
- фармакотерапию;
- физиотерапию;
- лечебную гимнастику;
- здоровую диету и распорядок дня;
- соблюдение ортопедического режима.
На 3-й стадии обычно принимается решение об операции.
Лечение артроза лучезапястного сустава проходит постадийно. На первом этапе “гасится” острая симптоматика болезни - боль и воспаление. На втором требуется комплексное лечение. И третий подразумевает реабилитацию пациента для закрепления эффекта после основного курса.
Из-за трудностей в повседневных делах, вызванных дисфункцией сустава, физическому дискомфорту сопутствует психологический. Он может быть одним факторов развития депрессии, поэтому пациентам рекомендован визит к психологу и реабилитологу.
Примите к сведению, что остеоартроз лучезапястного сустава - хроническая болезнь, которая требует пожизненного соблюдения рекомендаций врача.
В лечении артроза лучезапястного сустава применяются следующие фармакологические группы:
- негормональные противовоспалительные средства (НПВП, НПВС) - курсами до 21 дня;
- глюкокортикостероиды;
- хондропротекторы;
- сосудорасширяющие;
- миорелаксанты;
- витаминно-минеральные комплексы;
- при инфекционной природе заболевания - антибиотики
Они используются в виде таблеток и капсул, мазей, гелей, компрессов и внутрисуставных инъекций.
Самолечение артроза запястья руки может привести к ухудшению состояния и проблемам с ЖКТ. Перед использованием всех препаратов (кроме мазей и гелей для местного применения) необходима консультация врача.
Для снятия воспаления, боли и жара при артрозе запястий рекомендованы такие таблетированные НПВП: диклофенак, целекоксиб, ибупрофен, пироксикам, кетопрофен, индометацин, мелоксикам, нимесулид, бутадион и другие.
Чтобы предотвратить дальнейшую дегенерацию хряща врач может назначить хондропротекторы: артракам, терафлекс, структум и другие.
В период реабилитации используют препараты для улучшения трофики тканей (пентоксифиллин, трентал) и расслабления мышц (мидокалм, тизалуд).
Если устранить боль при помощи таблеток не удается, к назначению присоединяют инъекции: метилпреднизолон, дипроспан, гидрокортизон.
В качестве вспомогательных средств в лечении остеоартроза лучезапястного сустава широко применяются нестероидные мази и кремы для наружного применения. Например, фастум гель, долгит, вольтарен, диклак гель, кетопрофен. В этих лекарственных формах выпускают и хондропротекторы - артракам, структум, румалон.
Оперативное лечение артроза запястья руки показано при 3-й стадии болезни и в тех случаях, когда другие методы оказываются неэффективны.
Предпочтение отдается плазмолифтингу и эндопротезированию синовиальной жидкости - малоинвазивным манипуляциям. Они подразумевает инъекцию плазмы крови пациента или гипоаллергенных полимеров, выполняющих роль смазки, непосредственно в суставную сумку. Это помогает снять боль и воспаление, предупредить эрозию на срок до 24 месяцев.
Если этот подход не дает результата, возможно вживление пирокарбонового протеза, который имитирует хрящ. Он не крепится к проксимальным костям, а потому не расшатывается и может быть использован даже при сильном повреждении суставных поверхностей.
Если сохранить или протезировать сустав не представляется возможным, врачи прибегают к последнему средству ортопедической хирургии - парциальному артродезу с вживлением титановой пластины. При этой операции разрушенный сустав полностью обездвиживают. Так что пациента хотя бы не будут беспокоить постоянные боли и воспаление.
Для снятия боли, улучшения микроциркуляции и подвижности при артрозе запястья применяются следующие методики:
-
иглорефлексотерапия;
- мануальная терапия;
- лечебный, в т.ч. точечный массаж;
- постизометрическая релаксация;
- гирудотерапия;
- инфракрасная лазерная терапия;
- магнитотерапия;
- криотерапия;
- электрофорез;
- ультразвуковая терапия;
- электромиостимуляция;
- парафинотерапия;
- бальнеотерапия (лечебный грязи);
- другие.
Физиотерапевтическое лечение артроза лучезапястного сустава проводится курсами.
Лечебная гимнастика (ЛФК) при остеоартрозе запястья
Лечебная физкультура при остеоартрозе запястья призвана закрепить результаты терапии, предотвратить дальнейшую эрозию и помочь пациенту вести полноценный образ жизни.
Объем и виды упражнений определяются инструктором ЛФК в индивидуальном порядке. Упражнения (например, сведение-разведение обозначенных пальцев, вращение предплечьем при фиксации запястья здоровой рукой) выполняются 2-3 раза в день в качестве разминки и не требуют специальных снарядов. Желательны упражнения с мячом.
Питание при остеоартрозе запястья
Здоровое питание при лечении остеоартроза лучезапястного сустава поддерживать несложно. Нужно исключить из рациона соленые продукты, ведущие к обезвоживанию, а также включить в рацион блюда, богатые витамином А (антиоксидант, рост хондроцитов), С (защита клеток, синтез коллагена), Е (защищает хрящ от свободных радикалов и старения), В5 и В6 (регенерация, снимают воспаление), медью (улучшает клеточное “дыхание” хряща), селеном (для выработки синовиальных ферментов), а также коллагеном, хондроитином и глюкозамином (строительный материал для хрящевой ткани).
Для этого ешьте рыбу, мясо и костные бульоны, холодец, фруктовые желе, хрящи животного происхождения, пророщенную пшеницу и другие полезные продукты.
Профилактика артроза лучезапястного сустава
Профилактические меры при артрозе запястья показаны и в том случае, если болезнь уже была диагностирована. Соблюдение рекомендаций позволяет сберечь проксимальные кости и избежать инвалидности.
Помимо здорового питания, насыщенного витаминами и коллагеном, важно поддерживать водно-солевой баланс за счет поступления в организм достаточного количества воды (2-3 литра в сутки) и электролитов. Это способствует выработке синовиальной жидкости и поддержанию эластичности клеток хрящевой ткани.
Также рекомендовано ношение бандажей, эластичных повязок и напульсников.
Не пренебрегайте самомассажем, прогреванием рук в теплой воде. Обязательно включите в рацион хондропротекторы с глюкозамином и хондроитином.
По возможности избегайте травм и переохлаждения, своевременно лечите гормональные сбои. Ежедневно уделяйте хотя бы 5 минут 2 раза в день лечебной гимнастике. Ограничьте упражнения с гантелями.
Ваша трудоспособность - в Ваших руках. Будьте здоровы!
Читайте также:


