Свищ на руке после перелома
Комплексная терапия, направленная на сохранение металлического фиксатора, не всегда заканчивается полной ликвидацией нагноения. Иногда удается только резко снизить интенсивность воспалительного процесса, ограничить его, уменьшить вирулентность микрофлоры. У таких больных остается вялофункционирующий свищ, который может периодически закрываться, а затем вновь открываться.
Больной К., 10 лет, в августе 1978 г. был сбит автомашиной: произошли открытый многооскольчатый перелом нижней трети правого бедра и эпифизеолиз. В г. Евпатории произведена первичная хирургическая обработка раны; рана ушита наглухо. Заживление произошло первичным натяжением. Через 1,5 мес после травмы оперирован в одной из подмосковных городских больниц: произведены открытая репозиция отломков и остеосинтез пластиной, укрепленной шурупами. Отломки дополнительно фиксировали двумя спицами. Рана нагноилась. Спицы были удалены. Развился эпифизарный остеомиелит.
Через 1,5 года после травмы госпитализирован в ЦИТО.
При поступлении общее состояние больного удовлетворительное. Гипсовая повязка снята. По передней поверхности области правого коленного сустава имеется грубый послеоперационный рубец. В среднем отделе рубца рана диаметром около 1 см и два свищевых хода. Мягкие ткани верхней трети бедра и в области коленного сустава отечны, болезненны, гиперемированы. Активные движения в коленном суставе резко ограничены и болезненны.
В посеве гноя из раны выявлен рост синегнойной палочки.
5/11 2009 г. под наркозом металлический фиксатор удален, произведена секвестрнекрэктомия. Отдельно лежащая металлическая шайба находилась вне зоны операции и специальные усилия для ее обнаружения не предпринимались. Произведены промывание раны, обработка раны ультразвуком, раствором препарата КФ. Учитывая характер инфекции (синегнойная палочка), а также состояние мягких тканей, решили рану не ушивать, а тампонировать по Микуличу. Рана выполнялась яркими, сочными грануляциями. Наложена гипсовая повязка.
28/11 2009 г. больной повторно оперирован — на небольшом ограниченном участке обнаружена непокрытая грануляционной тканью обнаженная кость. Этот участок кости дополнительно резецирован, рана припудрена порошкообразным ферментным препаратом КФ и на нее наложены вторичные швы.
Она зажила первичным натяжением, за исключением небольшого участка, на котором края кожи некротизировались; здесь рана зажила вторичным натяжением. Через 2 мес произошло костное сращение. После занятий лечебной гимнастикой амплитуда движений в коленном суставе 60°.
Через 2 года: здоров, признаков рецидива остеомиелитического процесса нет.
Больной Л., 30 лет, находясь в заграничной командировке, попал в автомобильную катастрофу и с закрытым переломом верхней трети правой бедренной кости, ушибом грудной клетки доставлен в госпиталь в г. Коломбо, где произведен остеосинтез бедренной кости гвоздем Кюнчера. Послеоперационный период осложнился нагноением и через месяц после операции больной был доставлен в ЦИТО.
При поступлении состояние больного удовлетворительное. В верхней трети бедра имеется послеоперационный рубец, в центре которого два функционирующих свища с гнойным отделяемым. В посеве его обнаружен рост стафилококка.
Больному произвели катетеризацию бедренной артерии и начали внутриартериальную антибиотикотерапию (цепорин по 500 мг 2 раза в день, карбенициллин по 500 мг 2 раза в день) и вливания диоксидина (всего 5 вливаний). Местно в свищи вводили протеолитический фермент папаин в смеси с фузидином. Через 10 дней свищи закрылись и больше не открывались. Внутриартериальную терапию продолжали 2 нед. Больной был выписан для амбулаторного лечения. Наступила консолидация перелома, и через год 2 мес интрамедуллярный штифт был удален.
Осмотр через 3 года: здоров.
Больной З., 44 лет, в сентябре 2009 г. был сбит автомашиной и доставлен с закрытым переломом средней трети левой бедренной кости в одну из больниц Московской области, где произведен интрамедуллярный остеосинтез. Послеоперационный период осложнился нагноением послеоперационной раны и образованием свища. Повторные курсы антибиотикотерапии не привели к ликвидации свища. Через 8 мес после перелома госпитализирован в ЦИТО.
При поступлении общее состояние больного удовлетворительное. Ходит при помощи двух костылей. Активные движения в коленном суставе в пределах 15—20°. По наружной поверхности бедра — свищ со значительным гнойным отделяемым. Подвижности отломков нет. На рентгенограмме и фистулограмме определяется перелом, сколоченный интрамедуллярным гвоздем. В области перелома — тени, подозрительные на мелкие секвестры. Контрастное вещество распространяется на область перелома.
Учитывая спокойное течение воспалительного процесса, отсутствие болей, а также тугоподвижность коленного сустава, решили больного не оперировать и интрамедуллярный штифт не удалять. Проведено лечение — в свищ введен ферментный препарат КФ. Больному разрешили ходить с опорой на оперированную ногу. Лечебная гимнастика привела к увеличению амплитуды движений в коленном суставе до 80°.
В течение года, свищ вяло функционировал и периодически закрывался. Наступила консолидация перелома, и больной был оперирован: произведены ревизия и иссечение свища, удалены мелкие секвестры из области перелома. Интрамедуллярный штифт также удален. В послеоперационном периоде проводили приточно-отсасывающее дренирование. Раны зажили первичным натяжением.
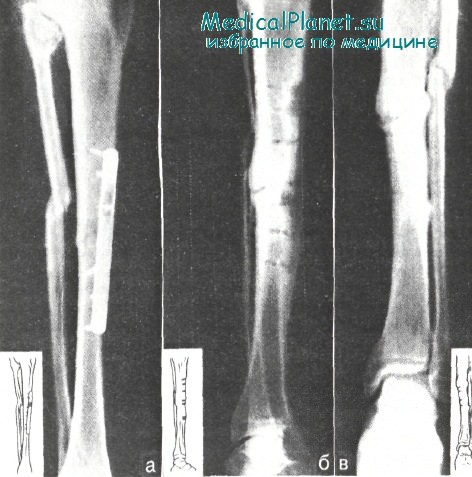
Больной А. Нагноение после остеосинтеза (а); после удаления металлического фиксатора и секвестрэктомии наступила консолидация перелома (б, в)
Больному А., 76 лет, в августе 1979 г. проведено лечение в гипсовой повязке по поводу открытого перелома левой голени IA типа. Произведена первичная хирургическая обработка раны, и она зажила первичным натяжением. Стояние отломков оказалось неудовлетворительным, и через 1,5 мес после травмы была сделана операция — остеосинтез титановой пластиной.
Послеоперационный период осложнился образованием гематомы и нагноением раны с последующим образованием нескольких свищей. Через 1,5 мес после операции больной госпитализирован в отделение раневой инфекции ЦИТО.
При поступлении общее его состояние удовлетворительное. Ось голени правильная. На передненаружной поверхности голени формирующийся послеоперационный рубец с несколькими активно функционирующими свищами. Кожа вокруг свищей мацерирована, воспалена. Проведено местное лечение антисептическими и ферментными препаратами. Свищи, кроме одного, закрылись. Больной выписан для амбулаторного лечения. Для проведения курсов местной терапии был повторно госпитализирован в ЦИТО. Свищ периодически закрывался, а затем вновь начинал функционировать. Через 1 год 8 мес клинически и рентгенологически диагностирована консолидация перелома.
Итак, следует подчеркнуть, что раневая инфекция у больных, которым производили металлоостеосинтез, сама по себе не является показанием к удалению металлического фиксатора. В остром периоде развития нагноительного процесса у этих больных должна проводиться интенсивная комплексная терапия, направленная на ликвидацию или резкое ослабление этого процесса. В комплексе лечебных мероприятий по показаниям должно включаться оперативное вмешательство — вторичная хирургическая обработка раны.
Сохранять металлический фиксатор необходимо до наступления консолидации перелома — даже у тех больных, у которых полностью ликвидировать нагноение не удалось и сохранился вялофункционирующий свищ. Удалять металлический фиксатор в связи с нагноением до наступления консолидации перелома и переходить на другой метод лечения следует в тех случаях, когда металлоостеосинтез неполноценен (диаметр интрамедуллярного штифта меньше, чем костномозгового канала кости, и отломки кости подвижны; пластина плохо фиксирует фрагменты кости; произошел перелом фиксатора) или наблюдается бурное развитие нагноительного процесса с признаками генерализации, который не удается купировать консервативными методами.
Вследствие воспалительного процесса или хирургического вмешательства может образоваться так называемый свищ – канал, соединяющий две полости между собой или орган с поверхностью тела. Внутри свищ наполнен экссудатом, поэтому с течением времени воспаление прогрессирует. Самостоятельно зажить такая патология не может, требуется обязательное медикаментозное лечение или хирургическое вмешательство.
Что такое свищ
В результате разнообразных патологических процессов в очаге воспаления накапливается гнойная жидкость – она состоит из клеток бактерий вместе с продуктами их жизнедеятельности и мертвых лейкоцитов. В ходе развития патологии количество экссудата постепенно увеличивается, он не помещается в полости, поэтому организм пытается дать ему выход. Так образуется свищ – фистула (трубка, канал), которая соединяет пораженную полость или орган с местом выхода экссудата (поверхностью кожи или другой полостью).
Через свищ, поверхность которого покрывает эпителиальный слой или грануляционная ткань, постоянно проходит гнойный секрет, умножая воспаление, поэтому самопроизвольное заживление такой патологии проблематично, но в некоторых случаях возможно. Кроме того, свищи часто имеют множественные ответвления, что затрудняет оперативное удаление патологии.
Свищи могут существовать в организме продолжительное время и при отсутствии должного лечения поражать несколько органов. Если воспаление исходного органа купируется, в канал перестают поступать гнойные выделения, он закрывается и заживает. При возобновлении патологического процесса фистула снова начинает функционировать, накапливать и выделять экссудат – происходит рецидив.
- Приготовление вкусного компота из желтой сливы на зиму
- Как восстановить обмен веществ, ускорить метаболизм
- Как вкусно приготовить печень: рецепты
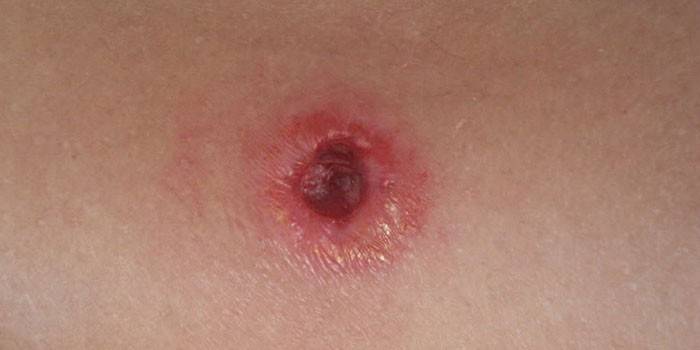
Как выглядит свищ
Различают внутренние фистулы, которые соединяют полости внутри организма, и наружные. Свищ на коже выглядит, как воспаленная рана, из которой сочится гной, края могут напоминать губы (см. фото ниже). Наружная фистула возникает на кожных покровах человека вблизи полостей – например, в области горла и носа. В некоторых случаях человек может не знать о наличии воспалительного процесса в организме, пока на поверхности кожи не появится свищевое отверстие. При тяжелом поражении внутренних органов из канала может выделяться не только гнойный экссудат, но и каловый, мочевой, желчный.
От чего появляется
В качестве этиологического фактора могут выступать грамотрицательные, анаэробные бактерии, золотистый стрептококк, стафилококки, некоторые виды грибков и т.д. Свищи образуются по следующим причинам:
- туберкулезная инфекция;
- болезнь Крона (тяжелое хроническое заболевание желудочно-кишечного тракта);
- актиномикозы − хронические заболевания, возникающие вследствие заражения грибком;
- осложнения после проведения оперативного вмешательства (например, лигатурный свищ образуется из-за нагноения вокруг швов на кровеносных сосудах);
- хронические лор-заболевания;
- наличие секвестров – омертвевших участков кости;
- травмы околокишечной клетчатки;
- стоматологические патологии (периодонтит, кариес);
- парапроктит – воспаление в криптах анального канала кишечника;
- новообразования (доброкачественные и злокачественные) на прямой кишке;
- нагноение вокруг инородных тел внутри организма (например, пуля или ее осколки).
Симптомы
Признаки фистулы в большинстве случаев похожи, зависят от локализации очага воспаления и пораженного органа. Свищи могут возникать где угодно, например: на спине, ягодицах, в паху, груди, на пятке, пальце, животе, промежности и др. При патологии больной наблюдает у себя следующие симптомы:
- субфебрильная температура тела из-за наличия в организме воспалительного процесса;
- признаки интоксикации – слабость, головные и мышечные боли, нарушение сна, снижение работоспособности;
- наличие характерного болевого синдрома, если свищевой ход затрагивает нервные окончания (например, свищ прямой кишки сопровождается болезненными ощущениями в области заднего прохода, которые усиливаются во время дефекации);
- боль стихает после прорывания пузыря на конце канала и выделения секрета на кожу или в полость.
Существует несколько классификаций свищей. По происхождению выделяют следующие виды:
- Врожденные фистулы образуются из-за пороков развития эмбриона; некоторые из них (например, пупочный свищ) врачи обнаруживают до или во время родов.
- Приобретенные патологические каналы возникают вследствие воспалительных процессов, травм или операций (например, свищ на ноге или руке может возникнуть из-за перелома или ушиба).
- Созданные искусственно фистулы предназначены для отвода из организма жидкостей (гнойной, мочевой, каловой, желчной).
По расположению свищи делятся на следующие виды:
- Мочевые – устанавливаются на мочеточники, мочевой пузырь или мочеиспускательный канал, возможно образование в результате травмы.
- Желчные свищи возникают из-за проведенных операций на желчном пузыре. Секрет, выделяемый такой фистулой, оставляет ожоги на близлежащих тканях, поэтому приступать к лечению нужно немедленно.
- Гнойные каналы могут возникнуть в любом месте на теле, зачастую они появляются на деснах из-за некачественно залеченного зуба. В редких случаях гнойный свищ может зажить самостоятельно, но чаще наступает рецидив и через канал снова начинает выделяться гнойный экссудат.
- Слюнные фистулы образуются вследствие воспалительных процессов на щеке, шее или в ухе, через них выделяется слюна.
- Бронхиальные – соединяют бронхи с плевральной полостью.
- Желудочные свищи устанавливают искусственно для энтерального кормления больного после резекции желудка при отклонениях пищеварительной системы и желудочно-кишечного тракта.
- Существуют фистулы верхнего и нижнего отделов тонкого кишечника. Первые возникают из-за травм или операций, зачастую заживают самостоятельно при должном уходе, вторые создаются хирургами для отвода каловых масс при непроходимости кишечника или перитоните (каловый свищ).
- Каналы на толстом кишечнике возникают вследствие травм, операций или устанавливаются искусственно. Часто заживают самостоятельно, но требуют специального ухода – использования защитных мазей во избежание травм.
- Что такое ДНК - дезоксирибонуклеиновая кислота
- Чахохбили в мультиварке из курицы
- Как лечиться содой
Методы диагностики
Для постановки точного диагноза врач знакомится с анамнезом пациента, проводит пальпацию воспалительного очага, оценивает количество и внешний вид выделяемой жидкости, опрашивает больного о жалобах на предмет нарушений функционирования внутренних органов. После этого доктор направляет больного на дальнейшие диагностические мероприятия:
- Анализ крови и мочи, посев крови на наличие болезнетворных бактерий могут сказать о наличии воспаления и его характере.
- КТ (компьютерная томография), МРТ (магнитно-резонансная томография) часто используются как средство диагностики свищей.
- Одним из самых эффективных методов считается рентгенография с введением контрастного вещества в полость фистулы для определения размера, длины, разветвленности свища.
- Не менее эффективным считается метод зондирования, он применяется только в случаях наружных фистул, при которых внешний край выходит на поверхность кожи.
- Исследования гнойной жидкости используют для определения первичного органа, давшего начало патологическому каналу.
- Во время проведения операции по удалению свища специалисты вводят окрашивающие вещества (например, метиловый синий) для оценки всей структуры канала и точного определения исходного органа.
- УЗИ используется для диагностики фистул редко, т.к. этот метод менее информативен.
Лечение свища
По сути, свищ – это трубка с омертвевшими остатками бактерий, зачастую его лечение заключается в иссечении канала, очистке его химическим или механическим способом и снятии воспаления органа, с которого начался свищ. Например, при избавлении от свища прямой кишки самым эффективным методом является оперативное вмешательство. Полное восстановление пациента происходит за 20-30 дней, в это время больному рекомендуется принимать лечебные ванны и воздержаться от физических нагрузок во избежание травм сфинктера.
Также для лечения свищей используют местные средства (ванночки, мази, присыпки, антисептические растворы для промывки и т.д.). В некоторых случаях врач назначает антибиотики для устранения бактериального заражения, болеутоляющие и жаропонижающие средства для улучшения состояния пациента. В качестве препаратов, используемых для терапии свищей, применяют следующие медикаменты:
Почти каждое оперативное вмешательство заканчивается закрытием раны с помощью хирургических швов, исключение составляют только операции, выполненные по поводу гнойных ран, где наоборот создаются условия для нормального оттока гнойного содержимого и снижения инфильтрации (воспаления) вокруг раны.
Хирургические швы могут быть как синтетического, так и природного происхождения, а также те, которые рассасываются и не рассасываются в организме спустя некоторое время.
Иногда случается так, в месте их наложения возникает выраженный воспалительный процесс, серозное (вишневого цвета), а потом гнойное отделяемое и это является достоверным показателем того, что образовался свищ после операции и началось его отторжение организмом. Важно понимать, что послеоперационный свищ является проявлением не нормального течения этого периода и требует дальнейшего лечения.
Причины появления лигатурного свища после оперативных вмешательств
- Присоединение инфекции, попавшей в рану через швы (недостаточное соблюдение чистоты раны, не соблюдение достаточной антисептики во время операции);
- Отторжение организмом вследствие аллергической реакции на материал нити.
Также на возникновение лигатурного свища послеоперационного периода влияют следующие факторы:
- Возраст и общее состояние больного;
- Высокая иммунная реактивность организма (молодые и полные сил люди);
- Наличие хронической специфической инфекции в организме (туберкулез, сифилис и многие другие);
![]()
- Госпитальная инфекция, то есть та, которая постоянно находится во всех стационарах, и сапрофитные микроорганизмы (стафилококк или стрептококк), живущие на коже человека в норме;
- Вид и место оперативного вмешательства (свищ после операции по поводу парапроктита или лигатурный свищ после кесарево сечения);
- Онкологические заболевания, истощающие организм (имеется в виду белковое истощение);
- Недостаточность витаминов и минералов;
- Нарушения обмена веществ (сахарный диабет, ожирение, метаболический синдром).
Интересно то, что лигатурные свищи:
- Возникают в любой части тела;
- В разных слоях операционной раны (кожа, фасция, мышца, внутренний орган);
- Не зависят от временных рамок (возникают через неделю, месяц, год);
- Имеют разные клинические проявления (отторжение швов организмом с дальнейшим заживлением или длительным воспалением с нагноением раны без заживления);
- Возникают в независимости от материала хирургической нити;
Проявления
- Первые дни в проекции операционной раны возникает уплотнение, покраснение, незначительный отек, болезненность и повышение местной температуры.
- Спустя одну неделю из-под швов, особенно при надавливании, начинает выступать серозная жидкость, а позже и гной.
- Параллельно с этим повышается температура тела до субфибрильных цифр (37,5-38);
- Иногда воспаленный свищевой ход закрывается самостоятельно, но спустя некоторое время открывается вновь;
- Полное излечение возникает только после проведения последующей операции и устранения причины.
Осложнения, возникающие вследствие лигатурного свища
- Абсцесс — полость с гноем
- Флегмона — распространение гноя по подкожно жировой клетчатке
- Эвентрация — выпадение внутренних органов вследствие гнойного расплавления операционной раны
- Сепсис — при прорыве гнойного содержимого в полость живота, груди, черепа
- Токсико-резорбтивная лихорадка — тяжелая температурная реакция организма на наличие гнойного очага в организме.
Диагностика
Диагностировать лигатурный свищ можно во время клинического осмотра раны в перевязочной. Также обязательным условием будет выполнение ультразвукового исследования операционной раны, что делается для выявления возможных гнойных затеков или абсцесса.
При затруднении диагностики вследствие глубокого расположения свища используют фистулографию. Суть последней заключается в введении контрастного вещества в свищевой ход с последующим выполнением рентгенографии. На снимке четко отобразится расположение свищевого хода.
Лечение
Перед тем как лечить свищ необходимо понимать то, что в большинстве случаев без хирургического вмешательства излечения не настанет и его длительное существование только усугубит течение болезни. Также при лигатурном свище лечение должно быть комплексным, с обязательным применением:
- местных антисептиков:
— водорастворимые мази: левомиколь, тримистин, левосин
— мелко дисперстные порошки: тирозур, банеоцин, гентаксан - антибиотиков широкого спектра действия — цефтриаксон, норфлоксацин, левофлоксацин, ампициллин
- ферментов, растворяющих омертвевшие ткани — трипсин и химотрипсин.
Указанные антисептики и ферменты необходимо вводить как в сам свищевой ход, так и в окружающие его местные ткани по несколько раз в сутки, так как их активность сохраняется не больше 4 часов.
Необходимо знать, что при обильном выделении гноя из свища категорически запрещается использовать жирные мази (Вишневского, синтомициновая), так как они забивают его канал и тем самым нарушается отток гноя.
Также в фазе воспаления можно активно использовать физиотерапевтические процедуры, а именно кварцевание раны и УВЧ-терапия. Последние в значительной мере снижают отек и распространение инфекции вследствие улучшения микроциркуляции крови, лимфы и пагубного воздействия на микроорганизмы. Такие мероприятия не гарантируют полного выздоровления, а лишь могут вызывать стойкую ремиссию.
На вопрос: “что делать при не закрывающемся свище?” можно ответить только то, что это является гарантированным показанием к проведению оперативного вмешательства. Лечение лигатурного свища операцией является “золотым стандартом”, ведь только благодаря хирургической обработке можно устранить причину постоянного нагноения.
Ход операции по поводу лигатурного свища
- Обработка операционного поля антисептиками (спиртовый раствор йода) трижды;
- В проекции операционной раны и под нее вводится анестезирующее вещество (2% раствор лидокаина, 0,5-5% новокаин);
- Для удобства поиска в свищевой ход вводится краситель (бриллиантовый зеленый и перекис водорода);
- Выполняется рассечение раны с удалением всего шовного материала;
- Находится причина, вызвавшая свищ и удаляется с окружающими ее тканями;
- Кровотечение останавливается только с помощью электро коагулятора или 3% перекисью водорода, прошивание сосуда строго запрещено, так как это повторно может вызвать свищ;
- После остановки кровотечения, рана промывается растворами антисептиков (хлоргексидин, 70% спирт, декасан) и закрывается вторичными швами с обязательным ее активным дренированием.
В послеоперационном периоде проводятся периодические перевязки с промыванием дренажа, который, при отсутствии гнойного отделяемого, извлекается. При наличии показаний (обширная флегмона, множественные гнойные затеки) пациент получает:
- антибиотики
- противовоспалительные препараты (НПВС — диклоберл, диклофенак, нимесил)
- мази, стимулирующие процессы заживления (метилурациловая, троксевазиновая)
- попутно можно применять и препараты растительного происхождения, особенно те, которые богаты витамином Е (облепиховое масло, алое).
Важно отметить то, что операция по поводу лигатурного свища наиболее эффективна в своем классическом виде, а именно с широким рассечением и адекватной ревизией. Все мало инвазивные методики (с помощью УЗИ) в данном случае показывают не высокую эффективность в борьбе с этим недугом.
Необходимо отметить еще то, что самолечение в случае лигатурного свища послеоперационного рубца не допустимо, так как все равно все закончится оперативным вмешательством с последующей хирургической обработкой, но будет потеряно время и возможно развитие осложнений, угрожающих жизни.
Прогноз после операции и профилактика
Во многих случаях оперативное лечение лигатурного свища эффективно, но бывают такие случаи, когда организм человека всячески отторгает все хирургические нити, даже после множественных повторных операций. При самостоятельном лечении свища прогноз не благоприятен.
Профилактика появления свища в большинстве случаев не возможна, так как инфекция может проникнуть по шву даже при самых асептических условиях, не говоря уже об реакции отторжения.
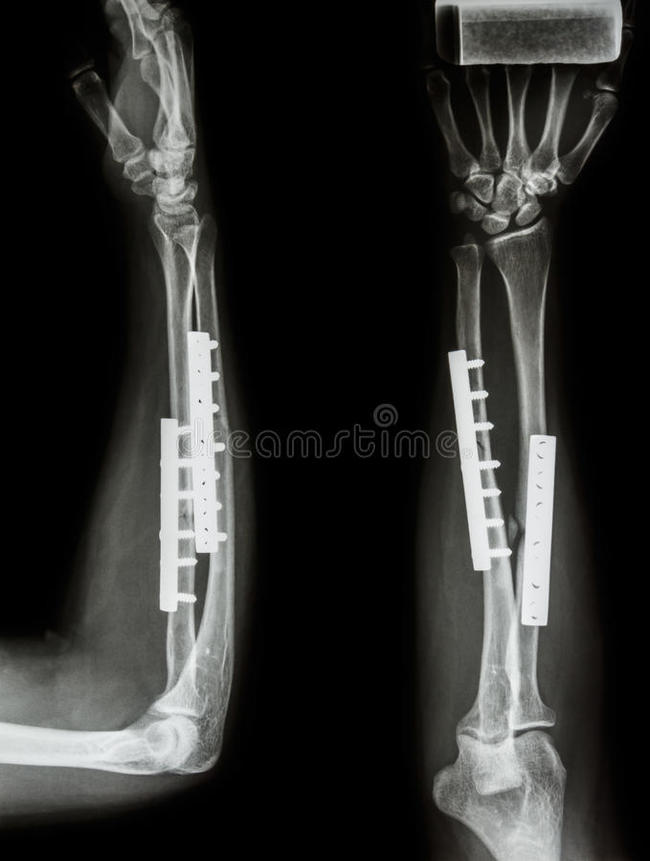
Никогда не думал, что могу себе что-нибудь сломать. Весьма самонадеянно, как оказалось, было так думать.
Осень, вечер. Гладко вымытый моей благоверной пол. Вымытый и скользкий. Падение, удар рукой о старую чугунную батарею. Помню, что боли не было, лишь резко потяжелевшая и извивающаяся как змея левая рука. Это уже потом мне сказали, что торчала кость,двойной открытый перелом и крапинки крови на одежде. Скорая, как ни странно, приехала быстро, обезбаливающее, шина. Толком пришел в себя уже в палате, после приемного покоя, анализов и процедуры по накладыванию лангеты. Состояние ужасное, кисть руки, торчащая из лангеты, покраснела и раздулась как у утопленника, пальцы почти не шевелятся. Перелом лучевой и локтевой костей со смещением, впереди операция, она же остеосинтез. Скрепление сломанных костей путем установки на титановых пластин на винтах.
Долгожданный день операции. Медсестры завозят в палату каталку, сказав мне раздеться догола, вогнав меня в краску. Ну, надо так надо.
Уже лёжа на каталке, у дверей операционной, держал здоровой рукой сломанную, жуткое чувство, когда твоя рука ходуном ходит и сгибается там, где не должна. В операционной играет спокоййная музыка и приятно охлаждает кондиционер. Наркоз локальный, отключает только часть тела, сам при этом в сознании, но лицезреть манипуляции врачей не придется, сломанную конечность закрывают ширмой. Укол в шею, дикая секундная боль, словно в вену загнали кислоту, и тут же моментальное умиротворение. Боли в руке нет, но почему-то чувствуешь манипуляции врача с ней. Когда он вытягивает руку, начинает сверлить отверстия под винты в кости. Запах при этом дико неприятный, такой же, как при сверлении зуба, думаю, многим он знаком.
Пластины установлены, рука зашита и обработана, вместо лангеты-бинтовая повязка с постепенно проступающей кровью. Операция закончена, каталка, лифт, палата. Врачи сказали не вставать, ибо от наркоза нужно отойти, но, полежав немного, пошел я в буфет, кофе дико хотелось. Очень странно поднимать свою, еще пару часов назад сломанную руку, о переломе которой напоминает лишь повязка и слабость пальцев.
Самое интересное началось позже. Начинаешь отходить от наркоза, соответственно, и обезбаливающий эффект проходит. Боль в руке такая, что чуть ли не в спинку кровати пинаешь,хорошо хоть, недолгая. Еще неделя в больнице, перевязки, контрольный рентген. После того, как вышел из больницы, сразу же уверенно мог держать телефон, чашку, ключи и прочие мелочи. К слову сказать, на работу вышел уже спустя полтора месяца.
Плюсы и минусы данной операции:
1. Быстрая возможность восстановить функции конечности, разумеется, при условии следования рекомендациям врачей.
2. В отличии от гипса, конечность срастается правильно с куда большей вероятностью.
3. Не нужно носить гипс или лангету.
1.Первое время после операции довольно болезненные ощущения.
2. Пластины, как и винты, постоянно создают дискомфорт, так как чувствуются, рука как в тисках, хотя у всех индивидуально.
3. Остаются довольно заметные шрамы, что для женской половины весьма значимо.
4. Психологический дискомфорт, все-таки инородное тело в организме.
Как вывод, могу сказать, что операция нужная, основным фактором могу выделить то, что спустя год после сращения костей, пластины желательно удалить, дабы избежать возможных осложнений в будущем, и избавиться от психологического дискомфорта.
Спасибо за внимание!
П. С. Фото ренгена не мое, но очень похожее, фото шрама моё)

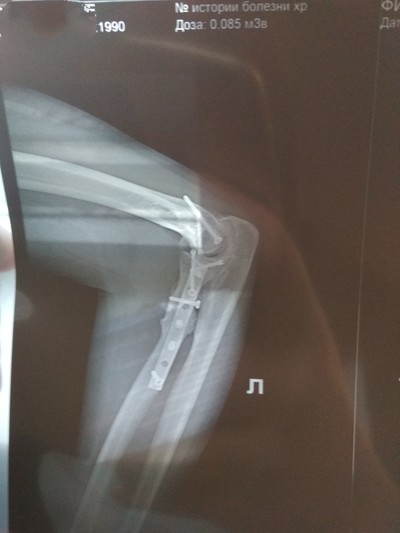
У меня локтевой сустав в дребезги.
В ДТП сломал.
Лучевая кость "отделилась" о сустава.
До операции пальцы работали все.
После, только мизинец и безымянный. Лучевой нерв коцнули.
Сейчас всё работает, кроме вращения лучевой кости.
Жду квоту на замену сустава)
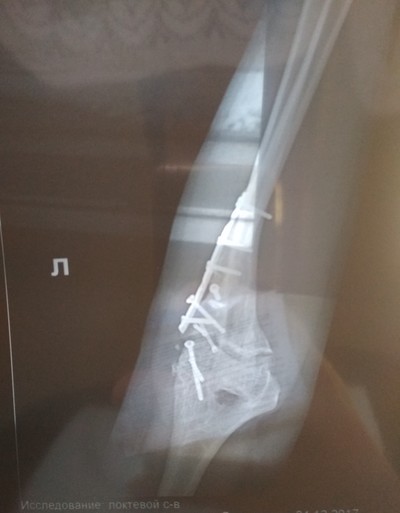
Мне не давно исполнилось 13 лет) Руку сломала 10 апреля в 20:27 в 12 лет( Сломала левую. Перелом двух лучевых со смещением. Кричала как резаная. Вызвали скорую, приехала минут через 10, но минуты длились как часы.
Болталась 5 часов по больнице со сломанной рукой. Наркоз дали. Выравнивали в живую, без наркоза. Наложили гипс, всё как положено. Приехали с бабушкой домой в 2 часа ночи, и сразу спать.
Положили в больничку, оказалось что тот козёл выравнил не правильно. Лежала там где-то 2 недели.
Настал день "X". Ждала операции долго. Пожили на носили, дали общий наркоз, всё прошло замечательно. Для меня было как телепортация.
Очнулась на своей койке, рядом обеспокоенная бабушка, и жуууутко раскалывающайся бошка. Потом приехала мама, а позже выписали из больницы.
Итог: не ломайте руку, если не хотите на потом проблем!
Здоровья Вам! Мне говорили, хорошо, что кость нерв не порвала. Можно узнать, а что за квота? Разве это не ОМС?
Ясно, я пока пластины не снимал, времени нет. Но, думаю, примерно , тоже с этим же столкнусь. Ибо сперва направление нужно получить. Это та ещё бюрократия.
Эх, если бы не вращение руки, я бы забыл (забил) на этот титан. Не стал демонтировать.
Спустя 6 лет, я его не замечаю. Ну если не искать его специально.
Если Вам, титан, доставляет дискомфорт, то нужно демонтировать.
И это существенно проще, чем мне. (мне-то локтевой заменят на шарикоподшипниковый(шучу) я не знаю на что )
А Вам нужно обратится в больницу, по месту операции, на консультацию(лучше платную, так быстрее и не так уж и дорого) и они расскажут дальнейший ход Ваших действий.
Здоровья! Не ломайтесь больше!
Мне при подобном двойном переломе, со смещением, закрытом, никаких пластин не ставили, под общим наркозом накладывали гипс. Всё срослось ровно и работает нормально. Зачем сейчас ставят пластины?
Ну, срасталось бы дольше, и не факт, чтр правильно. Да и с гипсом ходить долго и неудобно.
Разучились без пластин работать? Мне делали в первой половине 90х.
Ну, каждый день в больницу ходила)
Нет, проверено, не пищу)

Теперь ты киборг.
Меня на работе терминатором называют)
Тогда твоя цель Джон Конор, не облажайся в этот раз!
P/S Ну а потом можешь в губернаторы Калифорнии подаваться и дожидаться победы Скайнета.
Фото не ваше? А я уже хотел задать вопрос про тот маленький отколовшийся кусочек. Что с ним делать?
Кусочек удаляют при операции, насколько я знаю
Халатность врачей уже сделала из здорового человека инвалида 2 группы!
Товарищи Пикабушники, помогите пожалуйста! Комментов для минусов оставлю сколько потребуется! Необходима огласка, совет, всё что угодно, что поможет спасти человека.
Пруфы оставлю в посте и в комментах. Я друг семьи, помогаю с распространением информации по просьбе мужа пострадавшей.

Коротко суть (подробнее ниже):
"4-мя хирургическими вмешательствами медики из России навредили моей жене настолько, что из простого закрытого перелома "выросла" инвалидность второй группы с осложнённым хроническим остеомиелитом, деформацией плечевой кости, ложным суставом. Теперь половину плечевой кости нужно удалять, уже инфицирован локтевой сустав и инфекция распространилась ниже на предплечье, кость разломана на мелкие куски, из свища течёт гной, с каждым днём ситуация становится всё хуже.
Нужен целый ряд серьёзных операций.
В России больше нет клиник и врачей которые могут нам помочь, все что в их силах это ампутировать руку. Прошу, помогите нам!"
На данный момент есть предложение из Немецкой клиники (письмо в комменты выложу) где обозначено лечение в 3 этапа, за каждый необходимо заплатить примерно 33000 евро.
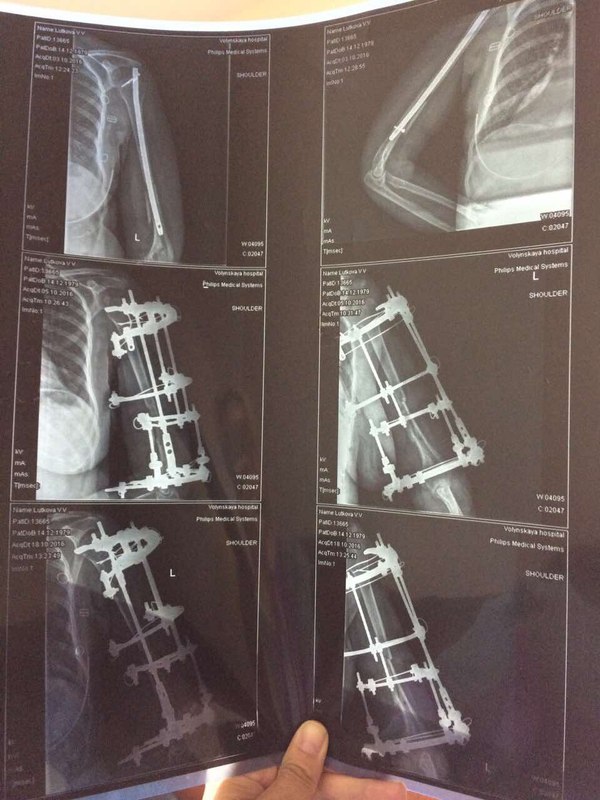
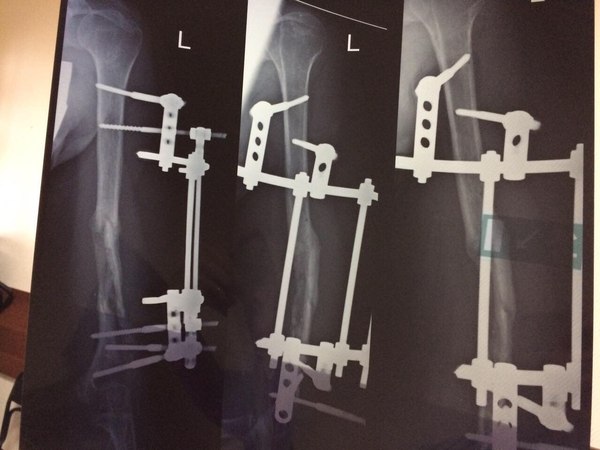
Пострадавшая:
"Здравствуйте! Меня зовут ***, мне 37 лет. Живу во Владимиркой области. 10.08.2016 мы с семьёй попали в ДТП по дороге на море на трассе М4-Дон. Закрытый перелом средней трети левого плеча. На месте аварии прошла обследование, перелом идеально ровно сопоставили и зафиксировали лангетой. Боли сразу утихли и я смогла на поезде доехать до Москвы ( почти двое суток без обезболивающих). Я работаю в автотранспортном комбинате УДП РФ, поэтому есть возможность получать мед. обслуживание в их лечебных заведениях. Ночью 12.08.2016 на скорой была доставлена с вокзала в Федеральное государственное бюджетное учреждение "Клиническая больница №1" Управления делами Президента РФ (Волынская). Уже девятый месяц я мечтаю вернуться в тот день. чтоб бежать подальше от этой больницы! К сожалению, это невозможно. 12.08.2016 днем ***. сделал мне операцию остеосинтеза при помощи штифта. С этого начался настоящий ад! Дикие, нестерпимые боли, очень длительное время, я просто была на грани безумия первые сутки, медсестры не знали что мне уже уколоть, а это пятница вечер.. Дальше бессонные ночи, море слез, боли, крови и лимфы, вытекающих прямо через зашитый шов и заливающих все повязки и одежду, и сильнейший отёк всей руки, начиная с кончиков пальцев, которые превратились в "мячики" У всех остальных пациентов я не видела ничего подобного, поэтому постоянно спрашивала всех врачей нормально ли это, отвечали невпопад, отводя глаза. На третий день поднялась температура. Один из швов постоянно мок. Выписали. Сообщили только, что операцию не смогли довести до конца, поэтому через два месяца надо будет вернуться и довести начатое до конца. При выписке я попросила сделать мне снимок, *** нервничал, ругался, но сделал. Выяснилось, что теперь у меня не только перелом средней трети, а ещё и перелом нижней трети. На мои вопросы как же этот отломок прирастет орал ищи того травматолога, который туда полезет, там проходит нерв. Так и уехала я домой с отломком, ничем не зафиксированным. А далее выяснилось, что штифт больше диаметром, чем канал в кости, да еще и не введен в него не полностью, поэтому проходит через плечевую кость и плечевой сустав, что причиняет очень сильную боль при движении руки, на считанные сантиметры. Из швов сразу потек гной, температура постоянно скакала, лихорадило. Ощущение было, что я умираю, сил не было вообще. Вернулась на скорой на Волынку. Написала главврачу жалобу. *** уволили. Почти пол года они пытались что-то исправить или делали вид, что пытаются, поставили аппарат Илизарова, Но дистанции между отломками и в месте перелома были очень большими, отломок вообще "жил" отдельной жизнью от всего "ансамбля", точнее умирал. После снятия аппарата все развалилось, рука опухла и посинела-покраснела. Остеомиелит шёл полным ходом, из проблемного шва, где был болт постоянно текло, шов превратился в свищ. Меня уверяли, что остеомиелита нет. Не было его и ни в одной выписке, хотя я была госпитализирована 4 раза. Терпение иссякло и мы с супругом стали требовать консультации профессора ЦИТО. Диагноз: ложный сустав, осложненный ХРАНИЧЕСКИМ ОСТЕОМИЕЛИТОМ! Мне сообщили, что начинаем не с нуля, а с глубокого минуса. Еще одна операция, удаление того отломка и снова металлоконструкция уже в стенах ЦИТО в феврале уже этого года. Но к сожалению перелом не срастается, инфекция не побеждена, свищ функционирует уже девятый месяц. Предлагают снова лечь под нож. Вот уже почти год я не могу работать, жить полноценной жизнью, растить своих четверых детей. Кажется это никогда не закончится. 21 век, просто нелепо. Я не хочу терять руку и жизнь. "
Читайте также:



