Строение руки человека перелом
Если взять для изучения статистику переломов предплечья, лучевая кость (латинское название radius), при практически таких же анатомии и строении, ломается намного чаще локтевой. Это связано с психологической особенностью человека при падении выставлять руки перед телом, тогда самый мощный удар приходится на ту часть поверхности, куда выходит кость. Хотя она и не служит опорой организму, как нижние конечности, но от правильного функционирования зависит возможность двигать руками. В случае травмы важно быстро обратиться за консультацией к врачу.
Что такое лучевая кость
Предплечье (область руки от локтя до начала кисти) состоит из двух схожих по строению костей (на латыни локтевая – ulna, лучевая – radius). Кости предплечья у человека часто становятся буфером при ударе или падении, поэтому вероятность травмы очень высока. Как показывает практика, из-за менее плотной костной ткани, женщины страдают переломами этой зоны чаще, чем мужчины. К группам риска относятся женщины климактерического возраста (от 50 лет) и дети (возраст до 10 лет).
Сопутствующие повреждения при травме лучевой кости:
- вывихи костей, расположенных рядом;
- разрывы связок;
- повреждения локтевой кости.

- Что такое скрининг при беременности. Сколько раз и на каком сроке делают скрининг беременной женщине
- Продукты содержащие витамин Д
- Сепсис - что это. Симптомы, развитие и лечение сепсиса у детей и взрослых
Состоит лучевая из длинного тела (диафиза) и двух концов – дистального и проксимального. Дистальный эпифиз более массивный, на нем расположена суставная поверхность запястья и шиловидный отросток, который соединяется с кистью. Анатомия лучевой кости проксимального конца такова: она состоит из головки и суставной окружности, с помощью которой луч соединяется с костями плеча. Ниже головки расположена шейка лучевой кости, еще ниже – бугристость, к ней прикрепляется двуглавая плечевая мышца. Развитие лучевой происходит за счет возникновения точек окостенения.
Различают три вида граней:
- передняя (край закруглен);
- задняя (край закруглен);
- латеральная (край заостренный, грань направлена к локтевой).
Перелом лучевой кости
Любая травма предплечья не несет серьезной опасности для жизни пациента, но может вызвать неприятные последствия за счет нарушений в работе нервной и сосудистой систем. Переломы лучевой кости болезненны, зачастую после них нарушается функциональность верхних конечностей. При правильной диагностике и продуманном лечении пациент полностью восстанавливается за четверть года. В зависимости от способа повреждения выделяют паталогические и травматические переломы, а по степени поражения кожных покровов определяют закрытый или открытый.
Последствия повреждения radius:
- повреждение сосудов, нервных окончаний руки;
- нарушение кровообращения и начало некроза тканей вследствие защемления;
- утрата двигательной возможности руки (полная или частичная);
- инфицирование соединительных тканей и эпителия, гнойники и другие очаги воспаления, рана заживает медленно;
- развитие остеопороза из-за инфицирования при открытом переломе.
Распространенные типы переломов перечислены в таблице:
Линия разлома перпендикулярна оси
Линия разлома прямая, но пересекает тело луча по разными углами
Линия разлома спиралеобразной формы, отломки развернуты
Линия разлома параллельна оси луча
Несколько обломков (более 3 шт.), линия излома не четкая
Обломки под давлением входят друг в друга
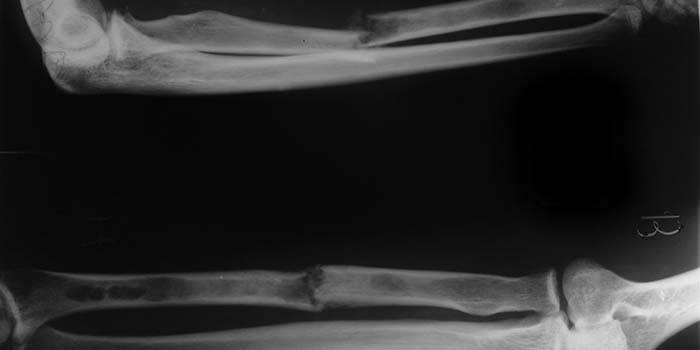
Зачастую кость подвержена переломам в самом тонком месте, потому такие травмы обозначают как перелом лучевой кости в типичном месте. Этот тип повреждения предплечья встречается очень часто, составляет 15% от всех травм скелета человека. Типичные переломы происходят примерно на расстоянии 3 см от запястья, и называются дистальным метаэпифизом. Как показывает статистика, чаще ломают левую руку, чем правую. Типичным переломам луча в международной практике отведен код МКБ S52.5.
Виды типичного перелома луча:
- Коллеса (сгибательный, обломок смещается к тыльной поверхности);
- Смита (разгибательный, обломок смещается к ладонной поверхности).
- Как привлечь удачу и деньги в дом, в свою жизнь
- Средства для лечения глистов у взрослых
- Как быстро выпрямить волосы без утюжка
Ситуация, при которой осколки эпиметафиза, выходя из привычного места смещаются в сторону, – это смещение. Рука при таком повреждении сильно болит, увеличивается отечность, даже по внешним признакам видно, что кости размещены неправильно. Перелом лучевой кости руки со смещением предполагает репозицию и наложение лангетки, в сложных случаях – операцию. Для правильного срастания необходимо наложить гипс на срок до месяца. Информацию, как снять отек после перелома лучевой кости, лучше получить у врача, самолечением можно себе навредить.
Симптомы перелома со смещением:
- резкая сильная боль;
- хруст при попытке двигать рукой;
- внешние признаки неправильной формы руки;
- сильный отек, не спадает;
- вполне возможно появление гематомы;
- нарушение подвижности пальцев.
Этот тип травмы встречается чаще в осенние и зимние месяцы, из-за частых падений на льду. Отличают 2 вида переломов шиловидного отростка лучевой кости – компрессионный (возникает небольшая трещина, смещения не происходит) и отрывной (во время падения в руке происходит вывих суставной поверхности внутрь, происходит отрыв). Последний вид встречается реже, но он более болезненный и требует срочного вправления. Запомните, сколько носят гипс при переломе лучевой кости такого типа. Понадобится не менее 30 дней с момента наложения.
В ситуации, когда сломанная кость принудительно входит в другую, диагностируют вколоченный перелом лучевой кости. В практике он встречается реже чем другие виды повреждений. В случае травмирования лучевидного сустава вследствие вколоченного перелома рука зачастую теряет функциональность. Срастается рука медленно и требует постоянного контроля. Для применения правильных методик лечения врачу нужно располагать максимумом информации о характере травмы.
Лечение перелома лучевой кости
Восстановление функциональности руки после травмы во основном зависит от выбора правильного метода борьбы с болезнью и квалификации травматолога. Лечение перелома лучевой кости зачастую проводят консервативным (наложение иммобилизационной повязки) и хирургическим (при смещенном либо вколоченном переломе) путями. Для достижения хорошего эффекта при осколочном переломе проводят открытую (вправление осколков вручную) или закрытую (разрез кожи на местом удара) репозицию, а также применяют методы остеосинтеза.
- спицы;
- пластины;
- дистракционные аппараты.
Реабилитация после перелома лучевой кости
Врач проводит осмотр, снимает гипс и направляет на контрольный рентген. Если все в порядке, нужно приступать к реабилитации после перелома лучевой кости:
- Для быстрого восстановления работоспособности используют разные эспандеры, рекомендуют делать лечебную физкультуру, особенно упражнения для пальцев и кисти.
- Процедуры физиотерапии, массаж и правильное питание имеют большое значение для процесса выздоровления, особенно в комплексе с ЛФК.
- Исходя из истории болезни пациента назначают прием внутрь восстановительных препаратов.

Различают такие причины переломов:
- падение вперед;
- остеопороз (особенно у людей возраста 60+);
- ДТП;
- падение с велосипеда, мопеда, мотоцикла;
- небрежное отношение к технике безопасности на производстве.
Кости рук более тонкие и менее прочные, чем кости ног. Именно потому, при падении с упором на руки, часто возникают переломы различных костей. Неправильное сращение такого перелома может вызвать нарушение мелкой моторики и стать следствием инвалидности.
Фото 1. С переломами рук сталкиваются как взрослые, так и дети. Источник: Flickr (Andrew).
Строение руки
Анатомические отделы руки включают: плечо, предплечье, запястье, пясть и пальцы. Плечо имеет в своем составе лишь одну кость – плечевую. Это самая длинная и широкая трубчатая кость руки. Предплечье с внутренней стороны состоит из локтевой кости, а с внешней - из лучевой. Первая имеет более широкий верхний конец и более узкий нижний, вторая – наоборот.
Запястье - это восемь маленьких косточек. Они маленькие, но достаточно прочные, потому ломаются крайне редко. Пясть состоит из пяти костей, соответственно пяти пальцам. Они так и называются первая пястная кость, вторая пястная кость и т.д.
Пальцы не являются отдельной костью. Каждый палец, кроме большого, имеет три фаланговые кости: основную, среднюю и концевую (ногтевую). И только большой палец не имеет средней фаланги.
Все длинные трубчатые кости по строению одинаковые. На концах, вблизи суставов, они состоят из губчатого вещества и красного костного мозга. Эту часть кости называют эпифизом.
Длинная средняя часть кости называется диафизом, она состоит из компактного вещества, костномозгового канала и желтого костного мозга.
Между этими частями расположен метафиз. Короткие кости состоят целиком из губчатого вещества и красного мозга.
Причины перелома руки
Основная причина перелома любой кости руки – это интенсивное одномоментное механическое воздействие на руку:
- Падение с упором на руку, независимо от высоты;
- Удар рукой о твердый предмет;
- Удар по руке твердым предметом (при работе молотком или в результате драке);
- Распил или надпил мягких тканей и кости (при работе пилой);
- Укус крупных хищных животных (чаще страдают фаланги пальцев).
Виды переломов руки
Перелом руки подразделяется на виды в зависимости от типа повреждения, особенностей линии перелома, положения отломков и количества травмированных костей.
Тип повреждения связывают с состоянием кожных покровов. По типу переломы делят на закрытые и открытые.
- Закрытые повреждения не сопровождаются нарушением кожных покровов. Такие переломы, независимо от положения костных отломков, не образуют ран.
- Открытые переломы всегда сопровождаются смещением костных отломков. При этом один или несколько отломков повреждают кожу изнутри, образуя рану снаружи. Как правило, в такой ране видна кость или ей отломок. Такие переломы имеют больше осложнений, лечить их достаточно сложно.
Линия перелома может располагаться в любом месте трубчатой кости.
- Диафизарные переломы
Затрагивает исключительно диафиз. Он может сопровождаться или не сопровождаться повреждением желтого костного мозга. Эти переломы легко найти на рентген-снимке.
- Метафизарные переломы
Как правило, метафизарные переломы имеют поперечный ход и часто приводят к отрыву эпифиза от диафиза. У взрослых метафаз представлен костной тканью.
Это интересно! У детей метафиз представлен хрящевой тканью, которая позволяет костям расти. Хрящевая ткань более эластичная, чем костная. Хрящ служит амортизатором при падении, потому переломы у детей встречаются реже, чем у взрослых, несмотря на частые падения.
- Внутрисуставные (эпифизарные) переломы
Эпифизы почти целиком принимают участие в образовании суставов, потому эпифизарные переломы происходят внутри суставов. Их называют внутрисуставными.
По направлению выделяют следующие переломы:
- Поперечный – линия перелома горизонтальная;
- Продольный – линия вертикальная;
- Косой – линия образует острый угол с осью кости;
- Винтообразный – перелом огибает кость;
- Вколоченный – отломки смещаются вдоль, заходя за сустав и соседние кости;
- Оскольчатый – отломков много, определить ведущую линию перелома невозможно.
Зависимости от наличия или отсутствия смещения костных отломков выделяют два вида перелома:
- Со смещением. В этом случае отломки меняют свое положение. Они могут отдаляться друг от друга, заходить один за другой, поворачиваться вокруг своей оси.
- Без смещения. Части кости остаются на своем месте после перелома.
По количеству поврежденных костей выделяют одиночные и множественные переломы. Множественные переломы часто встречается при травме руки в области суставов. При этом ломаются кости, которые этот сустав образуют. Например, перелом нижнего эпифиза плечевой кости и верхнего - локтевой или лучевой.
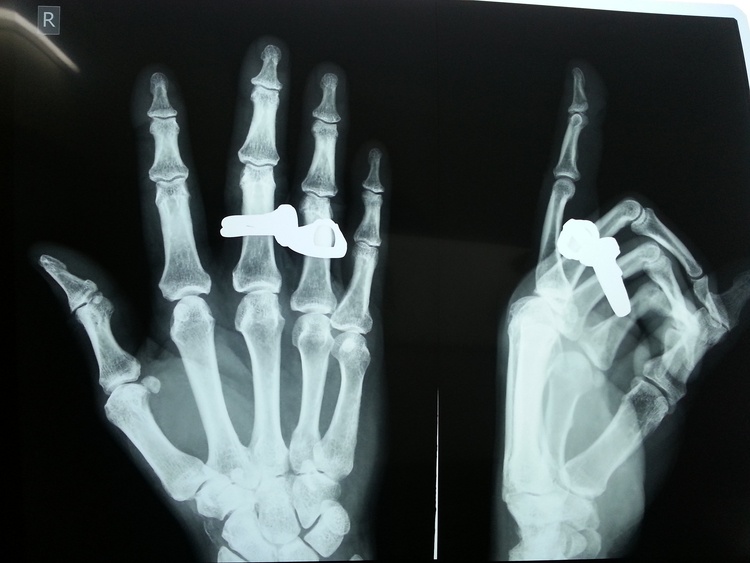
Фото 2. Для того, чтобы понимать, сколько костей повреждено, нужно сделать рентген в двух проекциях. Источник: Flickr (sguruprasad007).
Признаки перелома руки
При переломе в месте повреждения могут наблюдаться симптомы, по которым можно диагностировать травму:
- Отек тканей;
- Интенсивная боль;
- Образование кровоизлияния (гематомы, синяка);
- Патологическая подвижность кости;
- Хруст при надавливании.
При переломе со смещением возможна деформация той части руки, в которой произошел перелом (укорочение, удлинение, расширение, сужение). При открытом переломе видна рана, присутствует кровотечение и просматривается кость в ране.
Диагностика перелома
Первичный осмотр не всегда может дать возможность поставить точный диагноз. Сложнее всего диагностировать закрытые и внутрисуставные переломы.
Закрытые переломы распознать сложнее, но лечить легче. Внутрисуставные переломы сложно не только диагностировать, но и лечить. Важно добиться сращения отломков кости, и при этом сохранить подвижность сустава.
Основной способ диагностики перелома – рентгенография травмированной области в нескольких проекциях.
В том случае, если необходимо проверить состояние хрящей, выполняют магнитно-резонансную томографию. Этот вид исследования позволяет также обнаружить повреждение мышц, связок, сухожилий и других мягких тканей.
Лечение перелома руки
Лечение перелома делится на консервативное и оперативное. Консервативная терапия предусматривает наложение гипсовой лонгеты на область перелома и два смежных сустава (выше- и нижележащий). Гипсовую лонгету накладывают непосредственно после перелома, если отсутствуют смещения.
При закрытом переломе со смещением травмированную область вначале обезболивают, а затем совершают смещение костей на исходную позицию (репозиция отломков). Только после удачной репозиции накладывают гипсовую лонгету.
Открытые переломы лечат оперативно.
Выделяют несколько видов оперативного лечения переломов:
- Фиксация отломков спицами. Проводится в том случае, если смещение устранено без оперативного вмешательства, но лонгета не удерживает кости в нужном положении.
- Открытая репозиция с фиксацией. В этом случае возвращение частей кости на место происходит во время операции. Затем в ходе этого же вмешательства в отломки вводят спицу.
- Установка аппарата типа Илизарова. Аппарат подобной конструкции позволяет провести внутренние части через кости, а внешние закрепить на коже, что обеспечивает не только фиксацию, но и небольшую нагрузку с целью сжатия и растяжения костей.
Реабилитационный период
Процесс срастания костей полностью зависит от мер реабилитации, которые применяются сразу же после перелома и продолжаются до полного восстановления. Цель реабилитационных мер - обеспечить восстановление целостности костей и полной амплитуды движений руки, пальцев, сустава. От того, насколько правильно выполнялись все рекомендации врача, зависит скорость восстановления и его качество. Реабилитация включает использование фиксаторов, лекарственную терапию, ЛФК, физиотерапию, соблюдение рекомендаций по питанию.
Непосредственно после диагностирования перелома используют гипсовую лонгету. Она обеспечивает полную иммобилизацию (обездвиживание) как минимум двух суставов кисти.
После начала формирования костной мозоли, гипсовую лонгету можно сменить на более эластичный фиксатор. Такие фиксаторы продаются в магазинах медицинской техники и аптеках. Сроки замены одного фиксатора на другой определяет врач.
После заживления может понадобится еще некоторое время носить повязку из эластичного бинта.
Чаще всего переломы костей рук срастаются достаточно быстро. Как правило, уже через 2-4 недели функция конечности может быть восстановлена полностью.
Открытые переломы и переломы со смещением заживают гораздо хуже. На восстановление кости в этом случае может понадобиться от полугода до нескольких лет. Иногда серьезные травмы требуют проведения нескольких операций с интервалом в полгода-год. На реабилитацию в этом случае могут уйти годы.
Кроме того, сроки заживления зависят от возраста. У детей костная ткань достаточно быстро срастается. Неосложненные переломы у них могут не оставить никаких последствий. У пожилых людей, напротив, процесс заживления значительно затруднен. После 80 лет переломы практически не срастаются. Кроме того, в этом возрасте редко проводят оперативное лечение вследствие высокого риска развития послеоперационных осложнений.
При переломах назначают ненаркотические анальгетики. Чаще всего выбирают такие препарат, как Кетанов, Диклофенак, Ибупрофен и Вольтарен. Кроме того, в качестве комплексной терапии назначают витамины и комплекс минералов, прежде всего, с кальцием и фосфором. При значительном отеке возможно применение диуретиков, например, фуросемида.
Значительной коррекции питания переломы не требуют. Следует лишь добавить в свой рацион больше фруктов, овощей, рыбы и молока.
Профилактика и общие рекомендации
С целью профилактики переломов следует вести себя более осторожно. Особенно в зимнее время, когда на улице гололед. Выбор удобной и нескользкой обуви в этом случае защищает от многих травм.
Правильное питание, включение в рацион продукты с высоким содержанием кальция и физическая активность также позволяет укрепить костную ткань и мышцы. Для того, чтобы укрепить кости, можно принимать курсами препараты кальция в сочетании с витамином Д3. Эти же препараты помогут костям срастись при их переломе.

Кости рук более тонкие и менее прочные, чем кости ног. Именно потому, при падении с упором на руки, часто возникают переломы различных костей. Неправильное сращение такого перелома может вызвать нарушение мелкой моторики и стать следствием инвалидности.

Фото 1. С переломами рук сталкиваются как взрослые, так и дети. Источник: Flickr (Andrew).
Строение руки
Анатомические отделы руки включают: плечо, предплечье, запястье, пясть и пальцы. Плечо имеет в своем составе лишь одну кость – плечевую. Это самая длинная и широкая трубчатая кость руки. Предплечье с внутренней стороны состоит из локтевой кости, а с внешней — из лучевой. Первая имеет более широкий верхний конец и более узкий нижний, вторая – наоборот.
Запястье — это восемь маленьких косточек. Они маленькие, но достаточно прочные, потому ломаются крайне редко. Пясть состоит из пяти костей, соответственно пяти пальцам. Они так и называются первая пястная кость, вторая пястная кость и т.д.
Пальцы не являются отдельной костью. Каждый палец, кроме большого, имеет три фаланговые кости: основную, среднюю и концевую (ногтевую). И только большой палец не имеет средней фаланги.
Все длинные трубчатые кости по строению одинаковые. На концах, вблизи суставов, они состоят из губчатого вещества и красного костного мозга. Эту часть кости называют эпифизом.
Длинная средняя часть кости называется диафизом, она состоит из компактного вещества, костномозгового канала и желтого костного мозга.
Между этими частями расположен метафиз. Короткие кости состоят целиком из губчатого вещества и красного мозга.
Причины перелома руки
Основная причина перелома любой кости руки – это интенсивное одномоментное механическое воздействие на руку:
- Падение с упором на руку, независимо от высоты;
- Удар рукой о твердый предмет;
- Удар по руке твердым предметом (при работе молотком или в результате драке);
- Распил или надпил мягких тканей и кости (при работе пилой);
- Укус крупных хищных животных (чаще страдают фаланги пальцев).
Виды переломов руки
Перелом руки подразделяется на виды в зависимости от типа повреждения, особенностей линии перелома, положения отломков и количества травмированных костей.
Тип повреждения связывают с состоянием кожных покровов. По типу переломы делят на закрытые и открытые.
- Закрытые повреждения не сопровождаются нарушением кожных покровов. Такие переломы, независимо от положения костных отломков, не образуют ран.
- Открытые переломы всегда сопровождаются смещением костных отломков. При этом один или несколько отломков повреждают кожу изнутри, образуя рану снаружи. Как правило, в такой ране видна кость или ей отломок. Такие переломы имеют больше осложнений, лечить их достаточно сложно.
Линия перелома может располагаться в любом месте трубчатой кости.
- Диафизарные переломы
Затрагивает исключительно диафиз. Он может сопровождаться или не сопровождаться повреждением желтого костного мозга. Эти переломы легко найти на рентген-снимке.
- Метафизарные переломы
Как правило, метафизарные переломы имеют поперечный ход и часто приводят к отрыву эпифиза от диафиза. У взрослых метафаз представлен костной тканью.
Это интересно! У детей метафиз представлен хрящевой тканью, которая позволяет костям расти. Хрящевая ткань более эластичная, чем костная. Хрящ служит амортизатором при падении, потому переломы у детей встречаются реже, чем у взрослых, несмотря на частые падения.
- Внутрисуставные (эпифизарные) переломы
Эпифизы почти целиком принимают участие в образовании суставов, потому эпифизарные переломы происходят внутри суставов. Их называют внутрисуставными.
По направлению выделяют следующие переломы:
- Поперечный – линия перелома горизонтальная;
- Продольный – линия вертикальная;
- Косой – линия образует острый угол с осью кости;
- Винтообразный – перелом огибает кость;
- Вколоченный – отломки смещаются вдоль, заходя за сустав и соседние кости;
- Оскольчатый – отломков много, определить ведущую линию перелома невозможно.
Зависимости от наличия или отсутствия смещения костных отломков выделяют два вида перелома:
- Со смещением. В этом случае отломки меняют свое положение. Они могут отдаляться друг от друга, заходить один за другой, поворачиваться вокруг своей оси.
- Без смещения. Части кости остаются на своем месте после перелома.
По количеству поврежденных костей выделяют одиночные и множественные переломы. Множественные переломы часто встречается при травме руки в области суставов. При этом ломаются кости, которые этот сустав образуют. Например, перелом нижнего эпифиза плечевой кости и верхнего — локтевой или лучевой.

Фото 2. Для того, чтобы понимать, сколько костей повреждено, нужно сделать рентген в двух проекциях. Источник: Flickr (sguruprasad007).
Признаки перелома руки
При переломе в месте повреждения могут наблюдаться симптомы, по которым можно диагностировать травму:
- Отек тканей;
- Интенсивная боль;
- Образование кровоизлияния (гематомы, синяка);
- Патологическая подвижность кости;
- Хруст при надавливании.
При переломе со смещением возможна деформация той части руки, в которой произошел перелом (укорочение, удлинение, расширение, сужение). При открытом переломе видна рана, присутствует кровотечение и просматривается кость в ране.
Диагностика перелома
Первичный осмотр не всегда может дать возможность поставить точный диагноз. Сложнее всего диагностировать закрытые и внутрисуставные переломы.
Закрытые переломы распознать сложнее, но лечить легче. Внутрисуставные переломы сложно не только диагностировать, но и лечить. Важно добиться сращения отломков кости, и при этом сохранить подвижность сустава.
Основной способ диагностики перелома – рентгенография травмированной области в нескольких проекциях.
В том случае, если необходимо проверить состояние хрящей, выполняют магнитно-резонансную томографию. Этот вид исследования позволяет также обнаружить повреждение мышц, связок, сухожилий и других мягких тканей.
Лечение перелома руки
Лечение перелома делится на консервативное и оперативное. Консервативная терапия предусматривает наложение гипсовой лонгеты на область перелома и два смежных сустава (выше- и нижележащий). Гипсовую лонгету накладывают непосредственно после перелома, если отсутствуют смещения.
При закрытом переломе со смещением травмированную область вначале обезболивают, а затем совершают смещение костей на исходную позицию (репозиция отломков). Только после удачной репозиции накладывают гипсовую лонгету.
Открытые переломы лечат оперативно.
Выделяют несколько видов оперативного лечения переломов:
- Фиксация отломков спицами. Проводится в том случае, если смещение устранено без оперативного вмешательства, но лонгета не удерживает кости в нужном положении.
- Открытая репозиция с фиксацией. В этом случае возвращение частей кости на место происходит во время операции. Затем в ходе этого же вмешательства в отломки вводят спицу.
- Установка аппарата типа Илизарова. Аппарат подобной конструкции позволяет провести внутренние части через кости, а внешние закрепить на коже, что обеспечивает не только фиксацию, но и небольшую нагрузку с целью сжатия и растяжения костей.
Реабилитационный период
Процесс срастания костей полностью зависит от мер реабилитации, которые применяются сразу же после перелома и продолжаются до полного восстановления. Цель реабилитационных мер — обеспечить восстановление целостности костей и полной амплитуды движений руки, пальцев, сустава. От того, насколько правильно выполнялись все рекомендации врача, зависит скорость восстановления и его качество. Реабилитация включает использование фиксаторов, лекарственную терапию, ЛФК, физиотерапию, соблюдение рекомендаций по питанию.
Непосредственно после диагностирования перелома используют гипсовую лонгету. Она обеспечивает полную иммобилизацию (обездвиживание) как минимум двух суставов кисти.
После начала формирования костной мозоли, гипсовую лонгету можно сменить на более эластичный фиксатор. Такие фиксаторы продаются в магазинах медицинской техники и аптеках. Сроки замены одного фиксатора на другой определяет врач.
После заживления может понадобится еще некоторое время носить повязку из эластичного бинта.
Чаще всего переломы костей рук срастаются достаточно быстро. Как правило, уже через 2-4 недели функция конечности может быть восстановлена полностью.
Открытые переломы и переломы со смещением заживают гораздо хуже. На восстановление кости в этом случае может понадобиться от полугода до нескольких лет. Иногда серьезные травмы требуют проведения нескольких операций с интервалом в полгода-год. На реабилитацию в этом случае могут уйти годы.
Кроме того, сроки заживления зависят от возраста. У детей костная ткань достаточно быстро срастается. Неосложненные переломы у них могут не оставить никаких последствий. У пожилых людей, напротив, процесс заживления значительно затруднен. После 80 лет переломы практически не срастаются. Кроме того, в этом возрасте редко проводят оперативное лечение вследствие высокого риска развития послеоперационных осложнений.
При переломах назначают ненаркотические анальгетики. Чаще всего выбирают такие препарат, как Кетанов, Диклофенак, Ибупрофен и Вольтарен. Кроме того, в качестве комплексной терапии назначают витамины и комплекс минералов, прежде всего, с кальцием и фосфором. При значительном отеке возможно применение диуретиков, например, фуросемида.
Значительной коррекции питания переломы не требуют. Следует лишь добавить в свой рацион больше фруктов, овощей, рыбы и молока.
Профилактика и общие рекомендации
С целью профилактики переломов следует вести себя более осторожно. Особенно в зимнее время, когда на улице гололед. Выбор удобной и нескользкой обуви в этом случае защищает от многих травм.
Правильное питание, включение в рацион продукты с высоким содержанием кальция и физическая активность также позволяет укрепить костную ткань и мышцы. Для того, чтобы укрепить кости, можно принимать курсами препараты кальция в сочетании с витамином Д3. Эти же препараты помогут костям срастись при их переломе.
Если взять для изучения статистику переломов предплечья, лучевая кость (латинское название radius), при практически таких же анатомии и строении, ломается намного чаще локтевой. Это связано с психологической особенностью человека при падении выставлять руки перед телом, тогда самый мощный удар приходится на ту часть поверхности, куда выходит кость. Хотя она и не служит опорой организму, как нижние конечности, но от правильного функционирования зависит возможность двигать руками. В случае травмы важно быстро обратиться за консультацией к врачу.
Что такое лучевая кость
Предплечье (область руки от локтя до начала кисти) состоит из двух схожих по строению костей (на латыни локтевая – ulna, лучевая – radius). Кости предплечья у человека часто становятся буфером при ударе или падении, поэтому вероятность травмы очень высока. Как показывает практика, из-за менее плотной костной ткани, женщины страдают переломами этой зоны чаще, чем мужчины. К группам риска относятся женщины климактерического возраста (от 50 лет) и дети (возраст до 10 лет).
Сопутствующие повреждения при травме лучевой кости:
- вывихи костей, расположенных рядом;
- разрывы связок;
- повреждения локтевой кости.
Состоит лучевая из длинного тела (диафиза) и двух концов – дистального и проксимального. Дистальный эпифиз более массивный, на нем расположена суставная поверхность запястья и шиловидный отросток, который соединяется с кистью. Анатомия лучевой кости проксимального конца такова: она состоит из головки и суставной окружности, с помощью которой луч соединяется с костями плеча. Ниже головки расположена шейка лучевой кости, еще ниже – бугристость, к ней прикрепляется двуглавая плечевая мышца. Развитие лучевой происходит за счет возникновения точек окостенения.
Различают три вида граней:
- передняя (край закруглен);
- задняя (край закруглен);
- латеральная (край заостренный, грань направлена к локтевой).
Перелом лучевой кости
Любая травма предплечья не несет серьезной опасности для жизни пациента, но может вызвать неприятные последствия за счет нарушений в работе нервной и сосудистой систем. Переломы лучевой кости болезненны, зачастую после них нарушается функциональность верхних конечностей. При правильной диагностике и продуманном лечении пациент полностью восстанавливается за четверть года. В зависимости от способа повреждения выделяют паталогические и травматические переломы, а по степени поражения кожных покровов определяют закрытый или открытый.
Последствия повреждения radius:
- повреждение сосудов, нервных окончаний руки;
- нарушение кровообращения и начало некроза тканей вследствие защемления;
- утрата двигательной возможности руки (полная или частичная);
- инфицирование соединительных тканей и эпителия, гнойники и другие очаги воспаления, рана заживает медленно;
- развитие остеопороза из-за инфицирования при открытом переломе.
Распространенные типы переломов перечислены в таблице:
Линия разлома перпендикулярна оси
Линия разлома прямая, но пересекает тело луча по разными углами
Читайте также:


