Ревматоидные высыпания на руках
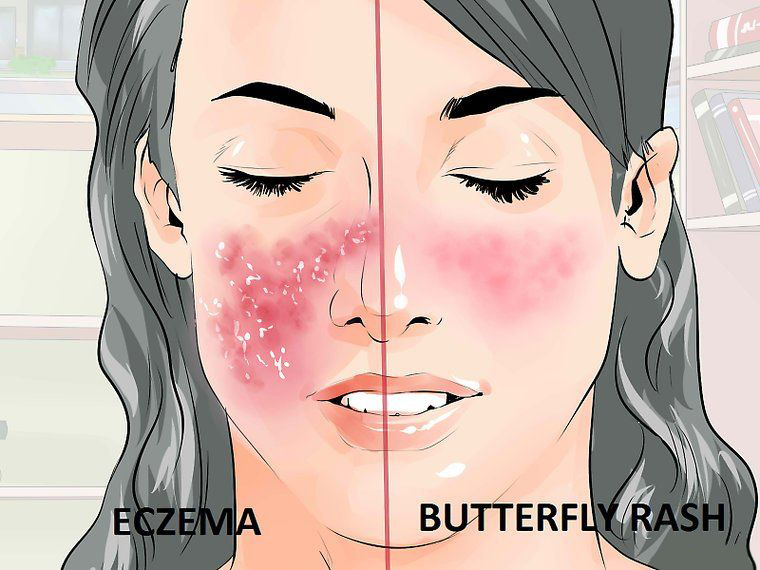
Практически все ревматические заболевания имеют кожные проявления. Поэтому при появлении покраснений, сыпи или пятен лучше не заниматься самолечением, обратиться за диагностикой к врачу. Если поражение эпидермиса вызвано системными процессами, обработка мазями и кремами не даст желаемого результата, только ухудшит ситуацию.
Кожные проявления ревматических болезней
Врачи предупреждают, что многие воспалительные системные процессы протекают бессимптомно. Пациенты упускают драгоценное время, обращаясь за помощью с серьезным поражением сосудов и костной ткани, которые приводят к ограничению работоспособности.
Острая стадия болезни начинается с поражения кожного покрова. Воспаление затрагивает щеки и нижнюю часть лица, уши, наружный слуховой проход, переходит на волосистую часть головы. Характерные признаки:
- одиночные ярко-красные пятна;
- формирование белесых бляшек;
- пигментация на груди и плечах.
При дискоидной волчанке пятна не заживают после применения лечебных мазей, усиливается зуд и жжение. Не занимайтесь самолечением: иногда за симптомами аутоиммунной болезни прячется трудноизлечимый плоскоклеточный рак.
При этом заболевании болезненные пятна появляются на теле хаотично, покрывают лицо, голову, грудь и спину. Они сильно зудят, причиняют дискомфорт, нарушая сон. При обострении начинают выпадать волосы, остаются неэстетичные рубцы. Диссеминированная волчанка протекает с частыми рецидивами, поэтому кожные проявления практически не исчезают.

Тяжелое заболевание возникает при воспалении соединительной ткани. У больного ухудшается работа мышц, он теряет способность выполнять простую работу по дому, обслуживать себя. Кожные проявления – первый признак острой стадии дерматомиозита. Они связаны с истончением эпидермиса и некрозом кожи, уменьшением жирового слоя. высыпания покрывают лицо, веки и участки вокруг глаз, на шее, возле суставов. Среди симптомов:
Поражение кожи – важный для диагностики признак болезни. На теле появляются отеки, которые не вдавливаются при пальпации. При атрофии подкожной клетчатки меняется рельеф. Характерные изменения кожи начинаются с пальцев рук, переходят на предплечья и плечи. При развитии осложнений пятна и отечность возникают на ногах.
Серьезное аутоиммунное заболевание поражает слюнные и слезные железы. Симптомами обострения становятся следующие признаки:
- пересыхание слизистых оболочек;
- хронический стоматит;
- кожные высыпания и сухие участки на коже тела;
- отсутствие слез.
Сыпь на коже постепенно приобретает фиолетовый или коричневый цвет, концентрируется на ягодицах, бедрах и ногах больного. Постепенно образуются язвы, которые после заживления оставляют рубцы.
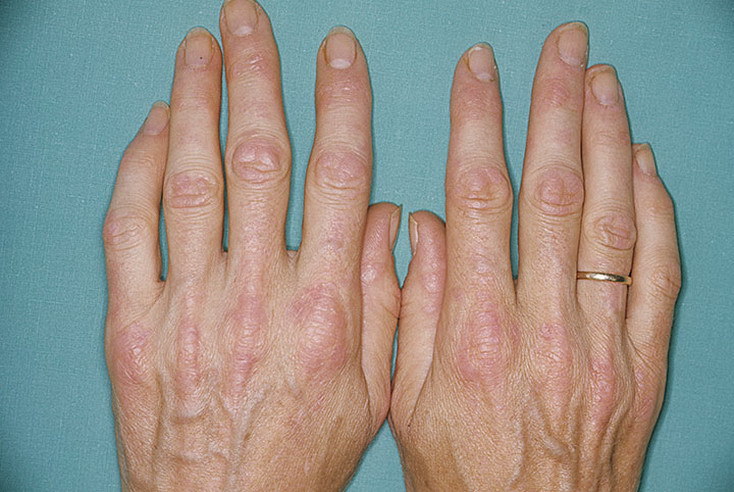
У 25% больных первым признаком болезни становятся ревматоидные узелки под кожей. Крупные шишки выступают возле воспаленных суставов, могут достигать нескольких сантиметров. Они не болят, но травмируются при случайном ударе или счесывании. Опасность составляют отложения на стенках внутренних органов, которые невозможно обнаружить без компьютерной диагностики КТ или МРТ.
Является проявлением ревматоидного артрита. При заболевании поражаются кровеносные сосуды, капилляры перестают переносить кровь и кислород к тканям. Они воспаляются, поэтому кожа покрывается мелкими высыпаниями и подкожными точками, появляются трофические незаживающие язвы. Иногда на пальцах конечностей и кистях рук образуются отмирающие участки эпидермиса.
При обострении на коже появляются круглые пятна красного цвета. Они сильно зудят, разрастаются в диаметре до 15 см. Очаги не заживают при использовании противовоспалительной мази. На них образуются мелкие папулы и везикулы. При правильной диагностике и лечении основной причины от образований не остается следа в течение недели.
При любом системном аутоиммунном заболевании в организме поднимается уровень токсинов, которые провоцируют воспаление сосудов. Это выражается в поражении кожи на теле, образовании болезненных пятен и сыпи. Проблему можно вылечить только при терапии основной болезни, поэтому не теряйте время, обращайтесь за помощью к специалистам.опубликовано econet.ru
Сыпь на ладонях не всегда является признаком болезни. Иногда она возникает в ответ на раздражение или воздействие неблагоприятной среды. Однако вероятность того, что высыпания указывают на развитие болезни, тоже весьма высока. К примеру, сыпь на коже в области ладоней может оказаться симптомом:
- инфекционного поражения кожи;
- инфекционных процессов в организме;
- паразитарного поражения;
- заболеваний сосудистой системы;
- аллергической реакции и др.
Среди возможных заболеваний, способных привести к образованию различных высыпаний на ладонях (по крайней мере, на начальном этапе) есть такие серьёзные недуги как корь, сифилис, свинка, краснуха и т.д. Поэтому не стоит относиться к данному признаку слишком беспечно. Напротив, если организм подобным образом сигнализирует о какой-то угрозе, к нему следует прислушаться.
Из-за чего появляются красные высыпания на руках и ногах
Кожа – это покров организма, выполняющий обширный спектр функций. Основная среди них – защитная. Кожа предотвращает повреждение сосудов, органов и нервных тканей. Другая функция заключается в термической регуляции. Под кожным покровом поддерживается постоянная температура, которая сохраняется вне зависимости от климатических условий.
Вредные факторы, влияющие на кожу:
- Солнечный ультрафиолет.
- Низкокачественные косметические средства.
- Синтетические материалы одежды.
- Клещи и другие паразитарные организмы.
- Разнообразные аллергены.
- Вредные вещества в составе атмосферного воздуха.
- Минеральные примеси в составе воды.
Когда на кожу оказывается негативное воздействие, она способна реагировать. Одно из распространенных проявлений – образование красных пятен. Такой эффект сигнализирует о наличии определенного расстройства. Следует рассмотреть наиболее распространенные причины появления красных пятен.
С аллергическими реакциями сталкивается практически каждый человек. Причем негативный эффект вызывается преимущественно продуктами натурального происхождения, которые содержат немало полезных веществ.
Распространенные пищевые аллергены:
- Мед.
- Цитрусовые.
- Шоколад (какао).
- Орехи.
- Грибы.
- Горчица.
- Малина, клубника.
- Молоко.
- Яйца.
- Гранат.
Аллергия на продукты проявляется в виде кожных высыпаний. Тяжелые анафилактические реакции при пищевых аллергиях встречаются редко.
К числу других распространенных аллергенов относят медикаменты. Причем лекарственные средства способны спровоцировать сыпь у тех, кто ранее не страдал аллергией. Многие препараты вызывают крапивницу и сыпь. Производители предупреждают об этом в инструкциях, описывая возможные побочные явления.
Высыпания провоцируются широким спектром инфекционных болезней. Но в таких случаях диагностировать патологию несложно. У пациентов, помимо сыпи, присутствуют другие симптомы. На основании клинической картины можно предположить о диагнозе и в дальнейшем подтвердить его при помощи анализов.
Болезни, вызывающие сыпь:
- краснуха;
- ветрянка;
- корь;
- герпес;
- скарлатина;
- мононуклеоз.
При инфекционных заболеваниях пятна редко имеют четко ограниченную локализацию. Нельзя утверждать о том, что при болезнях сыпь будет располагаться только на руках и ногах. Поэтому для подтверждения диагноза требуется дополнительное обследование.
Человек – источник крови для многих видов кровососущих насекомых. Поэтому при появлении обильной красной сыпи, которая локализуется на конечностях, следует рассмотреть такой вариант.
Пятна могут быть вызваны укусами:
- Комаров.
- Клещей.
- Москитов.
- Клопов.
- Мошек.
Профилактика
Чтобы снизить риск заражения ребенка вирусом Коксаки, нужно научить его всегда соблюдать следующие правила гигиены:
- Мыть руки перед едой, перед посещением туалета и после него.
- Не пить воду из фонтанов, ручьев, из-под крана. Употреблять только бутилированную или кипяченую жидкость.
- Не есть немытые овощи и фрукты.
- Не засовывать грязные пальцы или игрушки в рот.
- Не допускать при купании в водоеме или плавании в бассейне попадания в рот воды.
Для профилактики вируса Коксаки родители должны следить за своим ребенком, 1 раз в день обрабатывать все его игрушки дезинфицирующими средствами, проверять чистоту рук, проветривать детскую комнату и чаще делать в ней влажную уборку. Если ребенок недавно перенес простудную инфекцию, не стоит ехать с ним на отдых к морю (бывали случаи заражения детей Коксаки на европейских и азиатских курортах), т. к. его иммунитет ослаблен после болезни.
При вспышке вируса стоит на время отказаться от посещения мест с массовым скоплением людей (аквапарков, кинотеатров, общественного транспорта или детского сада). Если в семье несколько детей, а заболел один, остальных следует не допускать к нему. Пищу малышу, инфицированному Коксаки, стоит давать в отдельной посуде, которую необходимо тщательно дезинфицировать вместе со столовыми приборами. При уходе за больным малышом, имеющим сыпь на теле, дотрагиваться до кожи и протирать ее можно, только надев перчатки.
Для поддержания иммунитета ребенка нужно давать ему витаминные комплексы и обеспечить полноценным питанием. Соблюдая несложные меры, можно исключить заражение вирусом Коксаки и сохранить здоровье малыша.
Пятна на руках и ногах у ребенка
В целом красные высыпания у детей возникают по тем же причинам, что и у взрослых. Однако детский организм более чувствителен к различных факторам, ввиду чего частота таких проявлений увеличивается.
Самой распространенной причиной считается реакция на пищевые продукты. Такое явления особенно часто встречается у детей в возрасте 1-3 года. В этот период в рацион активно вводятся новые виды пищи, которые раньше в организм ребенка не попадали. Это может спровоцировать интенсивную реакцию, сопровождающуюся высыпаниями.
Лечебные мероприятия
Полное излечение при ревматоидном артрите невозможно. Лечебные мероприятия предусматривают снятие симптоматики, продление периодов ремиссии и улучшение двигательных функций.
Чем раньше будут приняты меры, тем меньше вероятности, что ревматоидный артрит станет причиной развития серьезных осложнений. Пациент должен понимать, что при постановке подобного диагноза он будет вынужден принимать прописанные врачом медикаменты на протяжении многих лет. Пропускать прием препаратов и назначенных процедур недопустимо. Это может стать причиной прогрессирования заболевания и развития в организме необратимых процессов.
Лечебная тактика основывается на следующих задачах:
- Устранение мышечной слабости и болевого синдрома.
- Борьба с ограничением подвижности суставных структур.
- Предотвращение разрушения суставов и развития деформации.
- Продление ремиссии и достижение устойчивого состояния.
Ревматоидный артрит – коварное заболевание, которое не выбирает возраст человека. Оно может появиться как у пенсионера, так и у ребенка. Если вы нашли у себя признаки болезни, то не следует откладывать поход к врачу. Важно помнить, что только квалифицированный специалист может диагностировать заболевание и назначить правильное лечение.
Диагностика сыпи на руках и ногах
Для диагностики красных пятен на руках и ногах применяются различные методы. При первичном осмотре на основании данных анамнеза доктор может поставить предварительный диагноз. Последующее исследование будет направлено на подтверждение диагноза или поиск иной причины появления сыпи.
Применяемые методы диагностики зависят от предварительного диагноза. У пациента забирают анализы крови и мочи, что позволяет выявить инфекцию или следы ее пребывания. При подозрении на лишай осуществляется соскоб с пятен и дальнейшее изучение образцов под микроскопом.
При подозрении на аллергию проводятся экспресс-тесты с целью выявления аллергенов. Такие анализы позволяют определить тип вещества, которое вызвало интенсивную реакцию со стороны кожи. На основании результатов исследования ставится окончательный диагноз, после чего пациенту назначают соответствующее лечение.
Во время беременности
При беременности состояние кожи изменяется из-за гормонального дисбаланса. Кожа может стать более чувствительной к моющим средствам, а живот будет чесаться из-за сильного растяжения кожи.
Это расстройство проявляется во второй половине беременности. Небольшие зудящие шишки появляются на руках, ногах, ступнях и ладонях. Данное заболевание приносит женщинам дискомфорт, но не причиняет вреда матери или ребенку. После родов состояние постепенно улучшается.
Это аутоиммунное расстройство вызывает зудящую сыпь, и часто ухудшается перед или после родов. Лечение может занять несколько месяцев. Данное заболевание не связано с вирусом герпеса.
Это состояние печени во время беременности, которое может вызвать сильный зуд и сыпь у будущей матери. Больше всего проявляется на ладонях и стопах. Риски для матери небольшие, а именно будет раздраженная кожа до родов, после чего состояние обычно улучшается.
Лечение красных пятен
Терапия проводится с применением консервативных методов. Основной способ лечения – прием медикаментов, направленных на устранение причин нарушения и купирования их симптомов. В некоторых случаях сыпь и сопутствующие симптомы являются основанием для госпитализации (например, при кори и скарлатине). В остальном допускается терапия в амбулаторном режиме.
Ошибка многих пациентов заключается в попытках самостоятельного лечения. Терапия должна проводиться только под контролем врачей. В противном случае состояние больного может усугубиться.
Лекарства подбираются с учетом поставленного диагноза и индивидуальных особенностей пациента. Длительность лечения зависит от заболевания и степени чувствительности к препаратам.
Применяемые препараты, в зависимости от заболевания:
- Аллергия. Лечится при помощи антигистаминных средств. Эти препараты препятствуют секреции гистамина – вещества, которое вызывает реакцию на аллерген. В результате этого симптомы постепенно, а иногда и мгновенно, проходят. Обязательным условием успешной терапии – прекращение контакта с аллергеном.
- Инфекционные заболевания. Лечатся при помощи противовирусных, противовоспалительных и иммуностимулирующих средств. Вспомогательную роль выполняют симптоматические препараты: жаропонижающие, обезболивающие, противокашлевые.
- Укусы насекомых. Предусмотрена местная обработка пораженных участков кожи. Применяются ранозаживляющие средства, способствующие восстановлению тканей в области укуса. Также используются антисептики, которые препятствуют развитию бактериального воспаления.
- Лишай. Предусмотрена комплексная противогрибковая терапия. Пораженные участки кожи обрабатываются мазями, гелями и кремами, действие которых направлено на подавление патогенных грибков. Также возможен прием лекарств в пероральной форме. Запрещено наносить на пятна зеленку, йод, спиртовые растворы и настойки.
- Нервные нарушения. Терапия назначается в зависимости от причин и интенсивности расстройства. Пациентам могут назначить седативные средства, антидепрессанты, препараты с глицином для улучшения работы нервной системы. Показан полноценный отдых и сон, исключение стрессовых нагрузок.
Причины развития синдрома
- Вирусы Коксаки типа А (5, 9, 10, 16) и типа В (1, 3).
- Энтеровирус 71 типа.
Осложнения и последствия
При выявлении причин и правильном лечении сыпь полностью проходит. Осложнения возникают при отсутствии полноценной терапии и пренебрежении рекомендациями врача.
- Присоединение бактериальной инфекции.
- Образование рубцов, шрамов.
- Переход заболевания в хроническую форму.
- Развитие патологических новообразований.
Возможность таких осложнений указывает на необходимость своевременного и комплексного лечения.
Массажный крем для суставов
Сыпь при скарлатине всегда сопровождает сильный зуд в течение 2-4 дней, затем происходит шелушение. Сначала появляется температура и катаральное воспаление слизистых оболочек горла, носа и глаз. Гипертрофия тканей – разрастание жировой и соединительной ткани при сильных сыпях.
Она обладает разными физиологическими, анатомическими и биохимическими особенностями. Для эффективной борьбы с чесоткой, надо соблюдать санитарно-гигиенические профилактические меры.
Остеоартроз, напротив, протекает без очевидных симптомов воспаления, больные жалуются на боли в коленном или тазобедренном суставах.
Грыжа межпозвоночного диска является одной из распространенных причин боли в плечевом суставе. Он появляется из-за иммунных или нейрогенных нарушений, инфекций, токсико-аллергический реакций и так далее.
Ревматические болезни (РБ) занимают одно из видных мест в структуре заболеваемости детского возраста. По сводным отчетным данным МЗ РФ, распространенность болезней ревматического круга составляет 5,7 на 100 000 детского населения.
Ревматические болезни (РБ) занимают одно из видных мест в структуре заболеваемости детского возраста. По сводным отчетным данным МЗ РФ, распространенность болезней ревматического круга составляет 5,7 на 100 000 детского населения.
Ревматические заболевания детского возраста представлены в отечественной рабочей классификации РБ (1988—1998 гг.). Это ревматическая лихорадка (ревматизм), диффузные болезни соединительной ткани, ювенильные артриты, системные васкулиты, другие болезни суставов, костей и мягких тканей.
Среди клинических проявлений при целом ряде РБ важное место занимают кожные изменения, правильная оценка и интерпретация которых играет большую роль в дифференциально-диагностическом поиске, способствует достоверному и своевременному распознаванию болезни.
В данной статье освещены особенности кожного синдрома при некоторых ревматических заболеваниях детского возраста, наблюдаемых авторами.
Ревматическая лихорадка (ревматизм) рассматривается как системное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, развивающееся в связи с острой инфекцией β-гемолитическим стрептококком группы А у предрасположенных лиц, главным образом у детей и подростков 7—15 лет.
К диагностическим критериям относятся полиартрит, поражение сердца, хорея, аннулярная эритема и ревматические узелки.
Среди кожных проявлений кольцевидная эритема (аннулярная сыпь) наблюдается у 7—10% детей, обычно не сопровождается субъективными жалобами, не возвышается над уровнем кожи, исчезает при надавливании, преимущественно локализуется на коже туловища, реже — на руках и ногах. Кольцевидная эритема, как правило, отмечается в дебюте заболевания, при стихании активности она исчезает, но может и персистировать в течение ряда месяцев.
Ревматические узелки в последние годы встречаются очень редко, в основном у детей с возвратным ревматизмом. Это округлые, плотные, варьирующие по размерам от нескольких миллиметров до 1–2 см, безболезненные образования. Преимущественная локализация — у мест прикрепления сухожилий, над костными поверхностями и выступами, в области коленных, локтевых, пястно-фаланговых суставов, в затылочной области и области ахилловых сухожилий. Количество узелков варьирует от одного до нескольких. Они персистируют от 7—10 дней до двух недель и реже — до одного месяца.
Специального местного лечения ни аннулярная эритема, ни ревматоидные узелки не требуют.
С современных позиций ЮРА рассматривается как самостоятельная нозологическая форма неизвестной этиологии, характеризующаяся сложными аутоиммунными процессами патогенеза, наличием большого каскада воспалительных и иммунологических процессов, развивающихся на генетически измененном фоне и сопровождающихся системной дезорганизацией соединительной ткани с преимущественным вовлечением в патологический процесс суставов и прогрессирующим течением заболевания.
Самый серьезный вариант по характеру клинических проявлений, течению и прогнозу — это системный вариант ЮРА, который подразделяется на две формы: болезнь Стилла и субсепсис Висслера-Фанкони.
Встречается, как правило, у детей раннего возраста, обычно начинается остро, сопровождается гектической лихорадкой, выраженной реакцией со стороны ретикулоэндотелиальной системы (лимфаденопатия, гепатолиенальный синдром), вовлечением в патологический процесс внутренних органов (полисерозиты), поражением суставов, значительными сдвигами лабораторных показателей.
Классическим признаком системного варианта является наличие кожных изменений в виде нефиксированной эритематозной сыпи, которая представляет собой розового цвета, пятнисто-папулезные, реже мелкоточечные кожные элементы, располагающиеся на груди, животе, руках, ногах. Они исчезают при легком надавливании, не сопровождаются субъективными проявлениями и значительно усиливаются при лихорадке и на высоте активности патологического процесса. Сыпь нередко сохраняется длительное время, может появляться при обострении заболевания.
У 5—10% детей с полиартикулярной формой ЮРА отмечается появление ревматоидных узелков. Узелки плотновато-эластичной консистенции обычно подвижны, не спаяны с подлежащими тканями, кожа над ними иногда эритематозно изменена. Узелки могут спонтанно исчезать или сохраняются в течение длительного времени. Их появление считается неблагоприятным прогностическим признаком.
Представляет собой острое воспалительное состояние, характерными особенностями которого следует считать гектическую лихорадку, персистирующие сыпи, артралгии или нестойкий артрит, гепато- и/или спленомегалию, лимфаденопатию, а также высокий лейкоцитоз со сдвигом влево, увеличение СОЭ и анемию в крови. Картина болезни напоминает сепсис и болезнь Стилла.
Отличительной чертой сыпи следует считать ее стабильность. Сыпь значительно усиливается при повышении температуры.
В целом заболевание отличает клинический полиморфизм. Наиболее характерным является формирование склеродермических очагов бляшечной или полосовидной формы, локализующихся в различных областях, чаще на конечностях и туловище. Очаги могут встречаться гипо/гиперпигментированные, с желтоватым либо красноватым оттенком. У многих детей определяется достаточно выраженное уплотнение кожи, сочетающееся у некоторых из них с уплотнением подкожных мягких тканей. Субъективные ощущения у большинства заболевших отсутствуют, однако могут наблюдаться зуд и боль. С течением времени очаги претерпевают отчетливую трансформацию с формированием остаточных изменений в виде атрофии и/или дисхромии кожи.
У детей с системной склеродермией отмечается более выраженный спектр признаков со стороны кожи и подкожных мягких тканей, их относительно большая неспецифичность.
Это тяжелое прогрессирующее системное заболевание мышц, кожных покровов и сосудов микроциркуляторного русла с менее отчетливым поражением внутренних органов, нередко осложняющееся кальцинозом и гнойной инфекцией. В клинической картине имеют место лихорадка, прогрессирующая мышечная слабость, вплоть до полной обездвиженности, интенсивные мышечные боли, нарастающая мышечная и общая дистрофия.
Системные васкулиты (СВ) — это группа болезней, характеризующихся первичным деструктивно-пролиферативным поражением стенки сосудов различного калибра, приводящим ко вторичным изменениям органов и тканей. Существующие классификации СВ учитывают калибр пораженных сосудов, характер воспаления, гистологические данные, иммунологические особенности процесса. Кожные феномены включены в разные схемы оценки активности. К ним относятся: петехии/экхимозы, сетчатое ливедо, кожные некрозы, язвы, узловатая эритема, узелки по ходу сосудов.
Наиболее значимыми с точки зрения частоты вовлечения кожи заболеваниями из группы системных васкулитов являются геморрагический васкулит и узелковый полиартериит.
Наиболее распространенный системный васкулит у детей, характеризующийся поражением мелких сосудов с изменениями прежде всего кожи, кишечника, почек. Основные проявления: нетромбоцитопеническая пурпура, артрит и артралгии, абдоминальные боли, желудочно-кишечные кровотечения и гломерулонефрит. Почти в половине случаев отмечается рецидивирующий характер процесса. Прогноз чаще благоприятный.
Почти у всех больных наблюдаются изменения кожи. Характерна симметричная петехиальная сыпь и/или пальпируемая пурпура, локализующаяся преимущественно дистально на нижних конечностях, усиливающаяся после пребывания ребенка в вертикальном положении и наблюдающаяся в течение нескольких дней. Данные изменения настолько характерны, что занимают одну из ведущих позиций среди других диагностических критериев. Наряду с этим встречаются эритематозные, папулезные и везикулезные элементы.
Представляет собой некротизирующий васкулит периферических и центральных артерий среднего и мелкого калибра. Ювенильный узелковый полиартериит характеризуется некротизацией кожи с подлежащими мягкими тканями и слизистых с развитием полиморфной клинической симптоматики. Изменения могут касаться любого органа и развиваться на фоне довольно выраженных общих симптомов болезни (лихорадки и кахексии). Кроме этого, отмечаются потеря веса, кожные изменения, абдоминальные и мышечно-скелетные боли, вовлечение центральной нервной системы.
Кожные изменения отмечаются более чем у половины больных и нередко являются одним из первых симптомов болезни. Наиболее типичны болезненные подкожные узелки по ходу сосудов, ливедо (сетчатое или древовидное). Ливедо, встречающееся у большинства больных, может сохраняться и в периоды ремиссий, становясь более ярким при обострении. У каждого третьего пациента развивается тромбангиитический синдром с быстрым формированием некрозов кожи и слизистых оболочек, гангрены дистальных отделов конечностей. Также могут наблюдаться папуло-петехиальные высыпания, везикулы, буллы. Значимость кожных изменений в диагностике состояния подчеркивается наличием кожных симптомов в диагностических критериях заболевания.
Это полисистемное заболевание, вызываемое спирохетой Borrelia burgdorferi, которая переносится иксодовыми клещами. Кожные изменения представлены, прежде всего, клещевой мигрирующей эритемой на месте укуса клеща. Эритема представляет собой красное, растущее по периферии пятно диаметром не менее 5 см, гомогенно окрашенное или кольцевидной формы с просветлением в центре. В трети случаев эритема может сопровождаться зудом и болезненностью. Эритема может самопроизвольно исчезать, однако возможны прогрессирование и хронизация процесса, появление вторичных эритем кожи. Достаточно редко отмечаются также появление уртикарных элементов, узловатая эритема, единичная доброкачественная лимфоцитома кожи и — у взрослых — хронический атрофический акродерматит. Из других клинических признаков встречаются гриппоподобный синдром, увеличение регионарных лимфоузлов, проявления со стороны нервной системы (поражение лицевого и других черепно-мозговых нервов и радикулопатия), сердца (атриовентрикулярная блокада), артралгии, артрит, иногда поражение глаз.
Кожные изменения встречаются при болезни Кавасаки, смешанном заболевании соединительной ткани, периодической болезни и других редких заболеваниях, относящихся к ревматологической рубрике.
Лечение кожных изменений, при большинстве ревматических заболеваний сводится к купированию основных симптомов болезни. Одно из ведущих мест в спектре антиревматических средств занимают глюкокортикостероиды. Наиболее интенсивным методом введения стероидов является пульс-терапия, при которой доза вводимого препарата достигает 20–30 мг/кг в сутки. Курс составляет три дня, при необходимости показано повторное введение. Дозы, назначаемые внутрь, варьируют в зависимости от нозологической формы и степени активности процесса от 1-2 мг/кг (в расчете на преднизолон) до 0,5–0,7 мг/кг в сутки. Поддерживающей может считаться доза 0,1–0,3 мг/кг в сутки. Нередко ГКС назначаются в сочетании с НПВП в стандартных дозах. Среди базисных средств, дополняющих ГКС, препаратом выбора на сегодняшний день (особенно при ЮРА) является метотрексат (расчетная доза 10 мг/мІ в неделю). Используются также азатиоприн (1,5 мг/кг в сутки), циклоспорин А (сандиммун) (3,5—5 мг/кг в сутки), циклофосфан, сульфасалазин, препараты золота, хинолиновые средства, а также их сочетания. Определенная роль в лечении ревматических заболеваний отводится иммуноглобулинотерапии, которая осуществляется курсами по несколько циклов внутривенного введения из расчета 0,4-0,5 г/кг на одно введение. В последнее время ведется поиск новых эффективных и безопасных лекарственных средств, таких, как ингибиторы фактора некроза (ремикейд, этанерцепт и др.), мофетила микофенолат, лефлуномид и др.
Применяется также и местная терапия. Назначаются аппликации ДМСО, солкосерила, индовазина, крема долгит, мадекассола, гепарина и других местных средств. Немаловажную роль также играют физиотерапевтические процедуры, в том числе курортотерапия. Во многих случаях в лечебный комплекс включаются антифиброзные препараты (пеницилламин, а также мадекассол, колхицин, ферменты и др.), глюкокортикостероиды, средства, влияющие на систему микроциркуляции (пентоксифиллин, никошпан и др.). Обсуждается необходимость использования иммунодепрессантов (метотрексата, азатиоприна и др.), хинолиновых производных (плаквенил), системной энзимотерапии.
При дерматомиозите в ходе лечения кожных изменений определенную роль играют солнцезащитные препараты, противовоспалительные и противозудные средства, стероидные мази. Эффективны в отношении дерматологических проявлений заболевания хинолиновые производные. При резистентности кожных изменений наряду с использованием ГКС и плаквенила в лечебный комплекс могут быть добавлены дапсон, мофетила микофенолат (позволяет постепенно уменьшить дозу ГКС), такролимус (топическое применение при эритематозных, отечных изменениях).
Таким образом, кожные изменения, нередко являющиеся неотъемлемой частью сложной картины нарушений во всем организме, занимают значимое место в практике педиатра и детского ревматолога. Именно кожный синдром, впервые выявляемый на приеме у дерматолога или врача первого контакта, должен настораживать в плане возможного развития одного из заболеваний ревматологического круга.
Д. Л. Алексеев, кандидат медицинских наук
Н. Н. Кузьмина, доктор медицинских наук, профессор
С. О. Салугина, кандидат медицинских наук
Институт ревматологии РАМН, Москва
Читайте также:


